20 недель беременности срез через 3 сосуда нечетко
Основные пороки сердца у плода формируются в 1 триместре беременности на сроке 12-14 недель. Это может быть реакция на внешние факторы либо генетические проблемы. К этому сроку происходит формирование сердечной мышцы плода, поэтому будущей матери необходимо пройти УЗИ обследование на выявление патологий органа.

Во внутриутробном развитии пороки сердца возникают как реакция организма на нарушение плацентарного кровообращения либо воздействие канцерогенных веществ (формальдегиды, никотин, токсические вещества).
Аномалии положения сердца плода
Среди аномалий расположения сердца выделяют эктопию сердца (размещение вне грудной клетки). К таким патологиям относят декстрокардию (смещение сердца в правую сторону относительно нормального положения) и мезокардию (расположение сердца не с левой стороны грудины, а по срединной линии тела).
Эктопия сердца у плода возникает на сроке 14-18 дней с момента зачатия мезадерма начинает развиваться неправильно, что вызывает неправильное срастание брюшной стенки. У плода либо отсутствует диафрагма вообще, либо нет диафрагмального сегмента перикарда.
Из-за отверстия в стенке между правым и левым желудочком слышны интракардиальные шумы. Также у плода эктопия сердца нередко сопровождается другими аномалиями – гидроцефалией, энцефалоцеле и пр.
Надо сказать, что существует высокая вероятность ошибочного диагноза по установки положения сердца. При тазовом предлежании плода на УЗИ сердца визуализируется справа, хотя на самом деле оно располагается в положенном месте.
В 71% случаев эктопия сердца вызывается плевральным выпотом, кистозным аденоматозным пороком развития лёгкого, диафрагмальной грыжей.
Различают четыре вида эктопии:
- абдоминальная (сердце находится в брюшине);
- грудная (сердце выходит наружу через дефекты грудины);
- торакоабдоминальная (пентада Кантрелла – сложнейшая патология, имеющая комплекс отклонений от нормы);
- шейная (сердце смещается в область сердца).
Грудная эктопия встречается в 55-60% случаев, торакоабдоминальная – в 38%, шейная – почти в 3%. Выживаемость составляет около 10%. В большинстве случаев при эктопии младенец либо рождается мёртвым, либо умирает сразу после рождения.
Патология сопровождается смещением других внутренних органов, которые не защищены от механических повреждений и подвержены инфекциям и вирусам больше обычного.
Врождённые дефекты сердца
Пять наиболее встречаемых дефектов – это тетрада Фалло, дефект межжелудочковой перегородки, транспозиция магистральных сосудов, коарктация аорты, гипоплазия левых камер.
Оптимальным сроком для проведения ультразвуковой диагностики сердца плода считается период 24-26 недель беременности. Именно в это время анатомические структуры сердца максимально визуализируются, а на более ранних сроках можно увидеть только явные и глобальные пороки сердца.
Наиболее информативен ультразвуковой осмотр 4-камерного среза сердца. После которого при любом отклонении от нормы женщина отправляется на более детальное обследование плода с использованием допплеровской эхокардиографии. Также проводится кариотипирование, потому что в 30% случаев аномалии являются результатом хромосомных нарушений.
Что выявляет УЗИ
В нашей клинике используется современное 4D оборудование, имеющее допплеровский режим. С его помощью можно получить изображение 3-х главных сосудов – верхней полой вены, лёгочного ствола и восходящей аорты. Во время обследования выявляется не только расположение сосудов, но и их диаметр и другие параметры.
На экране монитора будут видны следующие патологии плода:
- Уменьшение диаметра аорты при расширении лёгочного ствола можно говорить об гипоплазии (недоразвитости) левых отделов сердца малыша, отвечающих за начало кровообращения;
- Уменьшение ствола лёгочной артерии в размерах при сохранении в норме диаметров аорты и верхней полой вены указывает на стеноз (сужение) лёгочной артерии. У плода выявляются только выраженные формы;
- Маленький диаметр аорты при нормальном 4-камерном строении сердца является следствием коарктации аорты (сужение аорты сердца в определённом сегменте);
- Визуализация 2 сосудов вместо 3 может быть следствием соединения сосудов в общий артериальный ствол;
- Смещение аорты вперёд или правее лёгочной артерии наблюдается при транспозиции магистральных сосудов;
- Диаметр аорты расширен, но при этом сужен диаметр лёгочной артерии, а аорта смещена вперёд. Это может является тетрадой Фалло (очень тяжёлая сочетанная аномалия сердца). Проблема включает в себя стеноз или гипертрофию выходного отдела правого желудочка, дефект межжелудочковой перегородки, декстропозицию аорты (отхождение в правую сторону). Диагностика плода крайне затруднительна, поэтому на помощь приходит допплеровский режим, помогающий визуализировать поток крови в аорту из обоих желудочков;
- Гипоплазия (недоразвитость) правых камер сердца определяется по уменьшению их размеров относительно левых камер. Эта патология сопровождается обычно дисплазией (провисанием или выбуханием) митрального клапана;
- Общий предсердно-желудочковый канал виден как дефект перегородки сердца с расщеплением атриовентрикулярного клапана;
- Гипопластический синдром левых отделов сердца проявляется в виде недоразвития желудочка и митрального и аортального клапанов;
- Единственный желудочек также не является нормой, потому что их должно быть два и они хорошо просматриваются в четырёхкамерном срезе;
- При недоразвитости трёхстворчатого клапана кровь из правого предсердия не попадает в левое, что хорошо видно при допплеровском исследовании;
- Со 2 триместра фиброэластоз эндокарда визуализируется как утолщение миокарда и ухудшении его сокращения;
- Недоразвитие миокарда одного из желудочков (аномалия Уля) заметна на 2 триместре.
Какие патологии сердца у плода сложно выявить на скрининговом УЗИ
Трудности в диагностике заболеваний сердца на УЗИ вызывают следующие патологии органа:
- дефект межпредсердной перегородки;
- дефект межжелудочковой перегородки;
- транспозиция главных артерий.
При подозрении на их наличие, пациентка должна регулярно наблюдаться и соблюдать все рекомендации гинеколога.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Поделиться ссылкой:
Источник
Ультразвуковой скрининг второго триместра проводится на сроках 19-21 неделя беременности и его основными задачами являются:
1) оценка фетометрических параметров для определения их соответствия менструальному сроку беременности и исключения задержки внутриутробного развития плода;
2) оценка ультразвуковой анатомии плода с целью дородовой диагностики врожденных пороков развития (ВПР) и других патологических состояний;
2) формирование среди беременных группы риска, угрожаемой по рождению детей с хромосомными аномалиями и другими врожденными и наследственными заболеваниями, путем выявления эхографических маркеров этих заболеваний;
3) изучение особенностей развития плаценты и других провизорных органов, а также оценка количества околоплодных вод с целью получения дополнительной информации о развитии и течении беременности.
Довольно часто происходит путаница в связи с тем, что существует ещё и биохимический скрининг второго триместра, но у этих двух скринингов различные задачи и сроки проведения. Биохимический скрининг (тройной, четверной тест) проводится на сроках 14-20 недель беременности (рекомендованные сроки 16-18 недель) и подразумевает под собой исследование крови беременной с целью оценки риска некоторых хромосомных аномалий, дефекта нервной трубки, а также вероятности развития плацентарной недостаточности. Для расчёта рисков используются данные ультразвукового исследования, выполненного во время скрининга первого триместра в 11-13 недель.
Сроки проведения УЗ исследования во время беременности оказывают серьёзное влияние на качество дородового обследования. С одной стороны, срок исследования должен определяться оптимальной визуализацией внутренних органов плода с целью максимально точной диагностики врождённых пороков развития (ВПР). С другой стороны, он регламентируется возможностью прерывания беременности по медицинским показаниям в тех случаях, когда выявляются инвалидизирующие или несовместимые с жизнью ВПР.
Несомненно, в 22-24 недели оценка внутренних органов плода с помощью УЗ представляет меньшие трудности, чем в 19 недель, но в нашей стране рекомендуемые сроки для прерывания беременности по медицинским показаниям ограничены сроком 22-23 недели.
В связи с этим, определённым компромиссом мне, как врачу УЗД, представляется срок 20-21 неделя. Но многие акушеры-гинекологи стремятся отправить беременную женщину на УЗИ как можно раньше, желательно уже в 18-19 недель. Конечно, на этом сроке уже можно исключить большинство серьёзных пороков. Но многими исследованиями было доказано, что оптимальными сроками для проведения второго скринингового ультразвукового исследования является интервал от 20 до 22 недель беременности. В эти сроки чёткая визуализация всех структур плода возможна в 90% случаев, тогда как в 18-19 недель – только в 76%.
Несмотря на повсеместное распространение ультразвуковых исследований, дородовая диагностика ВПР продолжает вызывать трудности. По данным многочисленных зарубежных исследований, проведенных в разные годы, показатель их выявляемости в среднем составляет 45%. Российское мультицентровое исследование продемонстрировало аналогичный результат – 55%. Таким образом, можно сделать неутешительный вывод о том, что при скрининговых исследованиях каждый второй ВПР, подлежащий ультразвуковой диагностике, в условиях практического здравоохранения пропускается и констатируется только после рождения ребенка. Очевидно, что средние показатели отражают лишь тенденции в ультразвуковой диагностике и не характеризуют работу каждого специалиста. В разных клиниках чувствительность эхографии в отношении ВПР варьирует в очень широких пределах – от 20 до 97%.
Эффективность как скрининговых, так и селективных ультразвуковых исследований зависит от многих факторов, главными из которых являются:
1) квалификация врачей ультразвуковой диагностики;
2) сроки проведения и количество исследований;
2) диагностические возможности ультразвукового оборудования.
Оценка фетометрических параметров
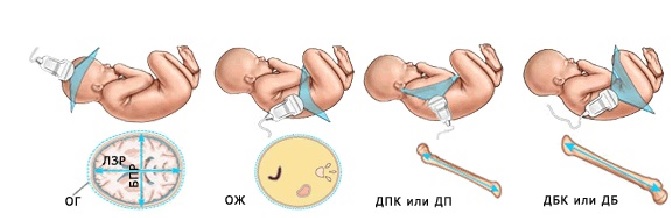
Чтобы понять, большой ребёнок или маленький для данного конкретного срока, худенький или толстенький, нет ли отставания длины конечностей, а также их искривления и деформации с целью исключения различных скелетных аномалий, проводится, т.н. фетометрия. В процессе фетометрии производится измерение размеров головы, окружности живота, длины бедра, плечевой кости, предплечья и голени.

Кроме того оценивается длина носовых костей (ДНК) и отношение толщины преназальных тканей к ДНК. До срока 26 недель отношение ТПТ/ДНК > 0.8 является одним из маркеров хромосомных аномалий. В третьем триместре данный признак утрачивает своё значения из-за довольно выраженного преназального отёка у абсолютно здоровых детей. Очень часто, глядя на картинку своего малыша в 30 недель, мамы удивляются какой большой у ребёнка нос. На самом деле, нос чаще обычный, но кажется таким из-за отёка. А вот во втором триместре, в норме толщина преназальных тканей заметно меньше длины носовых костей.
Данные фетометрических измерений, занесенные в протокол, дают возможность врачу судить о размерах плода и об их соответствии менструальному сроку беременности. Все полученные значения необходимо сравнивать со специально разработанными для данного региона нормативными показателями.
Следует помнить, что при регулярном менструальном цикле срок беременности рассчитывается от первого дня последней менструации. Категорически неправильно вносить поправки в срок беременности на основании полученных во 2 триместре фетометрических данных. Вольное обращение с установленным сроком беременности нередко приводит к несвоевременному выявлению задержки внутриутробного развития плода и к другим серьезным диагностическим ошибкам.
Оценка ультразвуковой анатомии плода
Изучение анатомии плода включает последовательный осмотр структур головного мозга, лица, позвоночника, лёгких, сердца и главных сосудов, органов брюшной полости, почек, мочевого пузыря, наружных половых органов и конечностей.
Однако следует отметить, что даже самое тщательное исследование во 2 триместре не позволяет полностью исключить все пороки развития, поскольку некоторые нозологические формы проявляют себя только в поздние сроки беременности.
В рамках данной статьи я конечно не стану рассказывать о тех многочисленных возможных изменениях анатомии плода, которые могут быть выявлены во время УЗИ во 2 триместре. Расскажу только о тех особенностях развития ребёнка, которые отдельно отмечаются в заключении, описываются в протоколе и без должного объяснения, как правило, вызывают тревогу и беспокойство родителей, но при этом совершенно не являются пороком развития.
Первая такая особенность – это кисты сосудистых сплетений (КСС) боковых желудочков головного мозга. Они могут быть единичными и множественными, одно- и двухсторонними. Обычно КСС возникают между 13 и 18 неделями беременности, когда в сосудистой оболочке появляется сетчатая структура (свободное пространство, заполненное жидкостью). Постепенно эти пространства между сосудистыми ворсинками уменьшается и «кисты» исчезают. В исследованиях было показано, что до 20 недель КСС регистрируются в 59.5% случаев, в 20-24 недели – примерно в 35%, после 24 недель в 5 % наблюдений. К началу III триместра беременности подавляющее большинство (98%) КСС исчезают. Изолированные КСС являются доброкачественными изменениями, не влияющими на прогноз для жизни и здоровья.
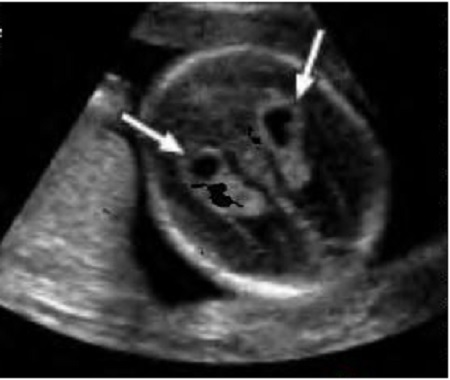
Второй особенностью развития является гиперэхогенный фокус (ГЭФ) в сердце плода. Выглядит это как подвижная белая точка в полости правого или левого желудочка. В зарубежной литературе его эхографическую картину сравнивают с мячиком для гольфа. Объясняется появление такого фокуса избыточным отложением солей кальция в одной из сосочковых мышц клапанного аппарата сердца. Примерно у 5% здоровых детей во время скрининга 2 триместра будет выявлен такой фокус. Повышенное внимание к этой находке долгое время было связано с тем, что ГЭФ встречается у 20% плодов с синдромом Дауна. Но если у вашего ребёнка не было найдено других маркеров ХА, то ГЭФ, как изолированная находка, не является поводом для беспокойства, не ассоциирован с пороками сердца и не требует дополнительного обследования и наблюдения. Во время УЗИ в 30 недель эта гиперэхогенная точка обычно уже не видна.
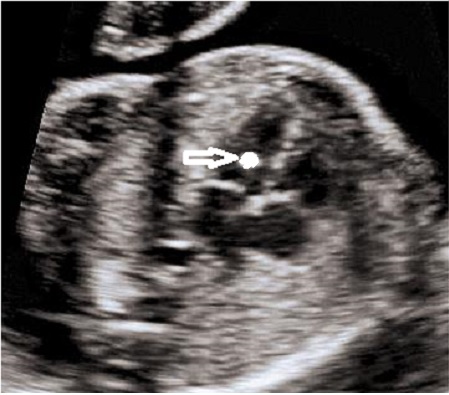
Ещё одно довольно частое заключение, которое в большинстве случаев не повлечёт за собой никаких последствий кроме наблюдения – это пиелоэктазия – расширение почечной лоханки от 4 до 10мм. Такое расширение чаще всего бывает транзиторным и не требует лечения. В случае если вам в заключении написали пиелоэктазия, а в описании почек указали, что отмечается расширение лоханок, скажем до 5-7мм, а это бывает совсем не редко, причём у мальчиков в 3 раза чаще, чем у девочек – не нужно пугаться. В большинстве случаев, в 30-32 недели эти цифры останутся примерно такими же или уменьшаться и никакого лечения или специального наблюдения не потребуется.
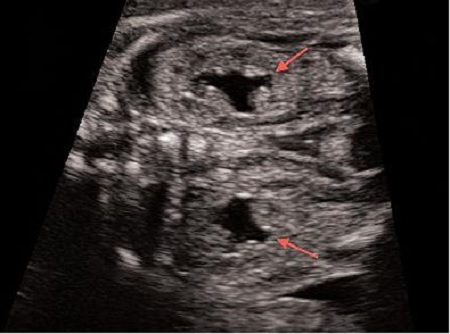
Но в редких случаях, в динамике происходит увеличение передне-заднего размера почечной лоханки более 10мм. Расширение почечной лоханки более чем 10 мм – это уже состояние, которое потребует консультации нефролога и медицинского вмешательства после рождения ребёнка. Эта патология мочевыделительной системы называется гидронефроз – прогрессирующее расширение лоханки и чашечек, возникающее вследствие нарушения оттока мочи в области лоханочно-мочеточникового сегмента, что в конечном итоге приводит к необратимым изменениям в паренхиме и прогрессивному снижению функции почек.
Формирование среди беременных группы риска, угрожаемой по рождению детей с хромосомными аномалиями на самом деле является следствием оценки анатомии плода и фетометрии. Каждый из выявляемых пороков развития в той или иной степени ассоциирован с хромосомными аномалиями, только какие-то в большей степени, какие-то в меньшей. В связи с этим, очень часто при обнаружении какого-то порока, и всегда при обнаружении сочетанных пороков, в первую очередь рекомендуется пренатальное консультирование и кариотипирование плода.
Пожалуй, задержусь на этом слове «рекомендуется». Не редко в интернете можно найти статьи примерно с таким заголовком: «Пренатальная диагностика: уничтожение больных детей до рождения». Никто не будет заставлять или принуждает Вас к тому, что Вы не хотите делать. Но имея максимально полную информацию о данном конкретном заболевании, о возможностях современной медицины исправить имеющиеся нарушения, о качестве и продолжительности жизни ребёнка после всех оперативных вмешательств – Вы сможете принять осознанное и взвешенное решение. Цель пренатальной диагностики и консультирования – не уничтожение, а информирование родителей о наличии и/или вероятности возможных проблем у ещё нерождённого ребёнка!
Изучение особенностей развития плаценты, других провизорных органов и количества околоплодных вод
Роль плаценты как органа, обеспечивающего формирование и рост плода, чрезвычайно велика как при физиологической беременности, так и при осложненном ее течении. Строение и функции плаценты непостоянны. Они меняются с увеличением срока беременности, что связано с возрастающими потребностями развивающегося плода и в значительной мере обусловлено состоянием маточно-плацентарного кровообращения. В настоящее время не вызывает сомнений тот факт, что полноценное развитие плода во многом определено адекватной маточно-плацентарной гемодинамикой, которая, в свою очередь, зависит от анатомо-морфологических особенностей плаценты.
С внедрением в клиническую практику ультразвукового метода исследования появилась возможность получения информации о локализации, размерах и структуре плаценты.
Локализация плаценты
Плацента может определяться по передней или задней стенке матки, по правому или левому ребру, ближе к дну или к нижнему сегменту. На развитие ребёнка расположение плаценты влияния не оказывает. Исключением является «предлежание плаценты», когда она перекрывает своим краем внутренний зев. Наличие плацентарной ткани в области внутреннего зева шейки матки может приводить к кровотечениям, иногда очень выраженным, поэтому требует определённых ограничений в плане образа жизни, физических нагрузок, возможности перелётов и дальних поездок. Методом родоразрешения при предлежании плаценты является кесарево сечение.
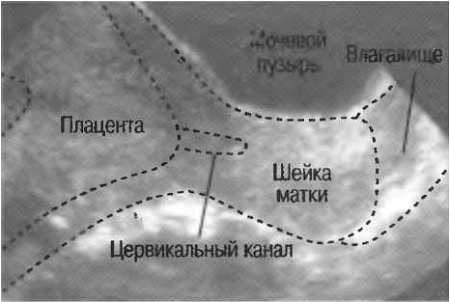
Кроме того выделяют «низкую плацентацию», когда расстояние между внутренним зевом и краем плаценты менее 3см во 2 триместре и менее 5см в 3 триместре. Однако доказано, что около 95% низко расположенных во II триместре плацент «поднимается» к концу беременности.
Размеры и эхоструктура плаценты отличаются очень большим разнообразием и большинство исследователей сходятся во мнении, что то, как плацента выглядит на эхограмме, не отражает её функциональных возможностей. Другими словами, исследователи лишены возможности мгновенно оценивать морфологическую структуру плаценты и особенно ее измененных с точки зрения эхографии участков. Следовательно, в повседневной практике врачам ультразвуковой диагностики приходится оценивать ультразвуковую картину плаценты весьма субъективно. Поэтому, если размеры плода соответствуют гестационному сроку, по данным допплерометрии нет нарушений гемодинамики в системе мать-плацента-плод и речь не идёт о возможной резус -сенсибилизации, то в большинстве случаев и нет причин для волнения
Ультразвуковая оценка пуповины должна включать изучение:
1) места прикрепления пуповины к плаценте;
2) места прикрепления пуповины к передней брюшной стенке плода;
3) количества сосудов пуповины;
4) патологических изменений пуповины.
Каждый из этих пунктов может включать целый ряд нарушений, влияющих на развитие ребёнка, риски развития ВЗРП и антенатальной гибели плода, а также выраженных, угрожающих жизни матери и плода кровотечений во время родов. Кроме того во время УЗИ возможно заподозрить наличие истинного узла пуповины, что также представляет определённую угрозу для состояния плода во время естественных родов и может склонить чашу весов в пользу родоразрешения путём операции кесарево сечение.
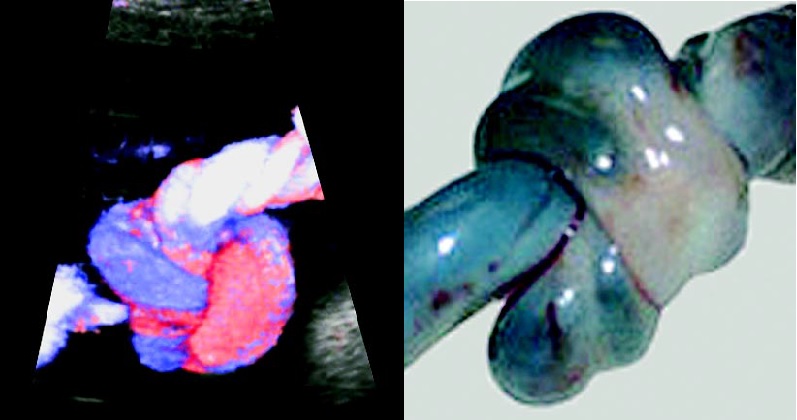
Обвитие пуповины, выявленное во 2 триместре, не является патологическим состоянием и не требует дополнительного наблюдения.
Околоплодные воды – сложная, биологически активная среда, обеспечивающая нормальную жизнедеятельность плода.
Единственной на сегодня обязательной ультразвуковой характеристикой околоплодных вод является их количество. Наибольшее распространение в клинической практике получил метод измерения вертикального размера свободного кармана околоплодных вод, а также вычисление индекса амниотической жидкости (ИАЖ).
Существует множество причин, приводящих к маловодию. К наиболее частым относятся обструкция мочевыводящих путей со вторичным поражением паренхимы почек, агенезия почек плода, патология плаценты, подтекание вод, ХА и некоторые другие.
Причины многоводия до конца не изучены и ассоциированы с большим разнообразием аномалий развития плода и состояний будущей мамы. В случае, когда каких-либо отклонений в развитии ребёнка, а также заболеваний со стороны матери выявить не удаётся, говорят об «идиопатическом многоводии»
Как видите, ультразвуковой скрининг 2 триместра является очень важным исследованием, которое рекомендовано всем беременным на сроке 19-21 неделя. Позволяющим выявить/заподозрить или исключить большое количество различных состояний влияющих на дальнейшее развитие ребёнка, течение беременности и родов, а также своевременно принять меры, значительно снижающие уровень перинатальной/ материнской заболеваемости и смертности.
Здоровья вам и вашим малышам!
Использованная литература:
Основы УЗ скрининга в 20-22 недели М.В. Медведев
Пренатальная эхография М.В. Медведев
Нормальная ультразвуковая анатомия плода М.В. Медведев, Н.А. Алтынник
Источник
