Атеросклероз венечных сосудов сердца что это
Атеросклероз венечных артерий опасен своими осложнениями и симптомами. Если вовремя не обратиться за помощью и не пройти курс лечения, болезнь может закончиться летальным исходом. Лечение выбирается в зависимости от степени пораженности, и может быть как медикаментозным, так и операционным.
Поражение аорты
Атеросклероз аорты — заболевание сердечно-сосудистой системы, для которой характерно поражение сосудов. Оно происходит из-за отложения холестериновых бляшек на внутренней поверхности стенки и может развиваться в любом отделе кровеносной системы. Обычно оно поражает область дуги, которая соединят грудной и восходящий отдел. Болезнь делят на 2 группы: стенозирующую и нестенозирующую. Для первой характерны отложения на стенах артерий, для второй — на стенках сосудов.
Нестенозирующий вид диагностируют, когда липидные отложения распространены по всей длине сосуда и оставляют свободным более половины диаметра кровотока. Стенозирующий тип атеросклероза наблюдается, когда бляшками закрыта большая часть просвета внутри сосуда. Это приводит к сокращению кровотока, сужению и закупорке артерии, может спровоцировать развитие ишемии и некроза тканей.
Что такое венечные артерии
Коронарное кровообращение — это движение крови по миокардическим сосудам. По ним к сердцу поступает насыщенная кислородом (артериальная) кровь. Второе название коронарных артерий — венечные, от слова oronalis (лат.) или корона. Венечные сосуды отходят от корня восходящей аорты над аортальным клапаном в разные стороны и окружают сердце подобно венцу. Восходящий участок начинается от клапана, а заканчивается — плече-головным столбом.
Причины болезни
Атеросклерозом венечных артерий (латинское название — coronariis arteriarum atherosclerosis) обычно страдают люди старше 45 лет. К основной причине заболеваний медики относят пониженное содержание «хорошего» холестерина. Остальные причины развития болезни делят на три группы.
К первой относят вредные привычки или причины устранимые:
- Употребление пищи с повышенным содержанием жиров;
- Гиподинамию;
- Употребление газированных напитков;
- Курение и употребление алкоголя.
Вторая группа включает причины, которые признаются частично устранимыми:
- Артериальная гипертония;
- Ожирение;
- Болезни инфекционного характера;
- Диабет;
- Интоксикация организма;
- Дислипидемия.

К неустранимым причинам относят:
- Возраст;
- Наследственность.
К неустранимым факторам также относят пол пациента: по данным статистики заболеванию больше подвержены мужчины.
Симптомы болезни
Проявление симптомов атеросклероза зависит от его локализации. Однако существует ряд симптомов, общих для заболевания.
Это:
- Отдышка;
- Слабость;
- Обмороки;
- Головокружения и сильная головная боль;
- Шум или звон в ушах;
- Сердцебиение;
- Тошнота;
- Ухудшение концентрации внимания и памяти;
- Изменение голоса;
- Резкое повышение или понижение АД;
- Серый или другой неестественный цвет кожи;
- Затрудненное дыхание или глотание.

Атеросклероз аорты характеризуется давящей болью в грудной клетке, отдающей в левую руку или спину, верхнюю часть живота.
Опасные осложнения
Болезнь начинается с появления микроскопических трещин в стенках сосудов. Постепенно они забиваются жировыми отложениями, которые приводят к зарастанию просвета. Сужение диаметра артерий постепенно уменьшает кровоток, что понижает снабжение тканей кислородом и питательными элементами.
Опасность болезни и в осложнениях: артериальной гипертонии, почечной недостаточности, аневризме и тромбозе артерий. Уменьшение прочности стенок сосудов приводит к атрофии клеток и мышц. Расслаивающаяся аневризма аорты — это угроза для жизни человека. Если происходит ее разрыв, то от внутреннего кровотечения человек может погибнуть за несколько часов.
Атеросклероз ветвей дуги кровеносного сосуда провоцирует развитие стенокардии и геморрагического инсульта. Стенозирующий атеросклероз приводит к нарушению кровообращения в конечностях, что вызывает острые боли и ощущение холодных ног, патологию пульсации в бедрах. Закончиться это может гангреной и ампутацией.

Тромбоэмболия мезентериальных сосудов — закупорка крупных или мелких сосудов тромбом или эмблом, которые могут вызывать инфаркт кишечной стенки, миокарда и мозга, или стенокардию. Сокращение живых ответвлений и сужение просвета сосудов приводит к развитию ишемии миокарда.
Диагностические меры и лечение болезни
Диагностика атеросклероза
Диагностику болезни проводят в несколько этапов:
- Осмотр;
- Составление истории;
- Инструментальное и лабораторное исследование.
Врач осматривает пациента и записывает жалобы, устанавливает признаки заболевания. На первом этапе делают кардиограмму сердца и анализ крови на холестерин, триглицериды и липопротеиды. ЭКГ необходимо для оценки состояния сердечной мышцы. Исследование сосудов проводится с помощью аортографии и ангиографии. По результатам обследования устанавливается степень поражения сосудов, аневризма и присутствие кальциноза.

Обследование коронарных артерий проводят при помощи коронарографии. При проведении УЗИ выявляют:
- Качество движения крови по сосудам;
- Степень поражения артериальных просветов;
- Наличие тромбов и бляшек;
- Наличие аневризм.
Скорость кровотока измеряют методом реовазографии.
Методы лечения
Существует два способа лечения болезни: хирургический и медикаментозный. В лекарствах выделяют 5 групп, которые различаются воздействием на организм:
- Статины понижают уровень холестерина в крови;
- Никотиновая кислота повышает содержание липопротеидов высокой плотности и понижает уровень триглицеридов;
- Секвестранты желчной кислоты способствуют выведению холестерина;
- Фибраты сокращают количество вырабатываемых триглицеридов и ускоряют их вывод из крови;
- Бета-блокаторы снимают болевые ощущения, давление и чувство дискомфорта в груди.
Операбельное вмешательство назначают при угрозе жизни пациента. Проводят его несколькими способами:
- При помощи ангиопластики, которая восстанавливает диаметр артерий;
- Наложение жгута для возвращения нормального кровотока;
- При аневризме с атеросклерозом проводят удаление и замену пораженного участка протезом;
- При разрыве аневризмы назначают срочную операцию.
Вспомогательные методы лечения — средства народной медицины. К ним относят чеснок с медом для понижения давления и укрепления стенок сосудов, богатый витаминами свекольный и огуречный сок, настой шиповника.
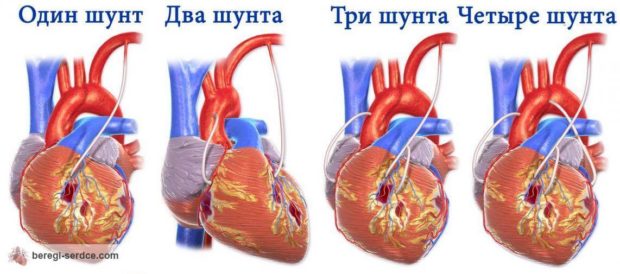
Шунтирование сердца
Операция по шунтированию — это вживление искусственного сосуда, который будет обеспечивать нормальный кровоток на пораженном участке. В зависимости от количества пораженных артерий проводят одиночное, двойное или тройное шунтирование. После операции пациента помещают в реанимационное отделение для восстановления дыхания и давления. Срок пребывания в реанимации — от 10 до 12 дней. Затем больного переводят в центр реабилитации. Шунты необходимо менять каждые 8 лет.

Жизнь после шунтирования
После выписки из больницы пациенты направляются на восстановительное лечение. В него входят физиопроцедуры, курс лечебной гимнастики, прогулки и занятия на велотренажере. К обычной жизни пациенты возвращаются через 1-2 месяца после операции, но имеют ряд ограничений:
- Работа не должна быть связана с большими физическими или эмоциональными нагрузками;
- Следует избегать стрессов;
- Необходимо отказаться от курения, алкоголя, крепких и газированных напитков;
- Необходимо привести вес в норму;
- Необходимо придерживаться постоянной диеты.
Для поддержания здоровья нужно выполнять ежедневный комплекс упражнений без резких движений и быстрого темпа. Запрещено поднимать тяжести и заниматься работой, которая требует напряжения плечевого пояса. Также следует следовать назначениям врача и принимать медикаменты в установленное время. Выполнение этих условий поможет продлить работу шунтов и избежать нового развития болезни.
Кардиохирурги о шунтировании
Шунтирование продолжается около 3 часов. После АКШ состояние пациента обычно резко улучшается: нормализация кровотока приводит к нейтрализации стенокардических приступов и выравнивает АД. Пациент быстрее возвращается к нормальному образу жизни, имеет меньше ограничений и потребляет меньше лекарств. Один из важных результатов операции — сокращение риска инфаркта миокарда и риска внезапной остановки сердца.
Осложнения после шунтирования редки. Связано это с тем, что хирургическое вмешательство дает большую нагрузку на организм. Иногда это приводит к инфарктам, тромбозам или инсультам. Часто появление осложнений провоцируют сами пациенты. Они внушают себе страх перед смертью, безнадежность, бесполезность процедуры и зацикливаются на продолжении болезни. Если наблюдается подобное состояние, то человеку назначают курс реабилитации у психолога.
Профилактика заболевания
Атеросклероз артерий легко предотвратить и излечить на начальной стадии. Для этого нужно лишь придерживаться нескольких правил:
- Регулярно заниматься физическими упражнениями;
- Много гулять;
- Отказаться от вредных привычек.

Полезно плавание и велопрогулки, йога, танцы и различные виды гимнастик. Для предотвращения болезни в день достаточно уделять 15-30 минут на занятия. Еще один важный момент — комфортный психологический климат. Стрессы, эмоциональное перенапряжение, усталость и волнение приводят к резкому ухудшению самочувствия.
Правильное питание
Для предотвращения заболевания вен и в период восстановления после операции врачи рекомендуют исключить из рациона:
- Соленую и жирную пищу;
- Продукты, содержащие трансжиры;
- Яйца;
- Рафинированный сахар;
- Крепкие и газированные напитки.
Питание нужно разнообразить свежими фруктами и овощами, нежирными молочными продуктами, рыбой и птицей, сортами цельнозернового хлеба.

Атеросклероз венечных артерий — заболевание опасное, и при неправильном лечении или несвоевременном обращении к врачу способно привести к летальному исходу. Нарушенное кровообращение провоцирует развитие гипертонии и острой сердечной недостаточности, ишемии, стенокардии. Диагностика болезни состоит из нескольких этапов и включает в себя ЭКГ и УЗИ, исследование сосудов и сосудного просвета. Чтобы вылечить болезнь, одних медикаментов недостаточно: лечение состоит из перемены образа жизни, физических нагрузок и диеты, которой необходимо придерживаться постоянно. При соблюдении всех условий пациенты быстро возвращаются к нормальному образу жизни и живут долгие годы.
Источник
Атеросклерозом называется патологический процесс, при котором происходит нарушение обмена жиров в организме. Высокий уровень холестерина низкой плотности, циркулируя в плазме, откладывается на стенках сосудов, препятствуя свободному току крови. Это приводит к развитию ишемии органов и тканей. Особенно чувствительны к недостатку кислорода головной мозг и миокард. Такое состояние заканчивается инсультом или инфарктом, поэтому коронарный атеросклероз представляет угрозу для жизни человека.
Как снабжается кровью сердце
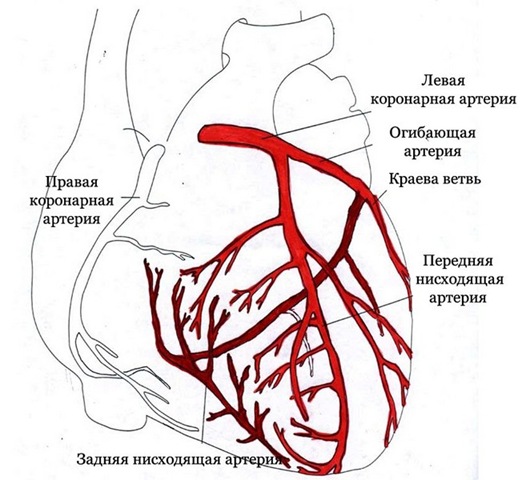
Сердечная мышца работает постоянно и нуждается в хорошем кровоснабжении. Для удовлетворения ее потребности к ней подходят две венечные артерии, берущие начало от аорты. Правый сосуд отвечает за кровоток заднебазального отдела, перегородки и правый желудочек. Остальная часть миокарда получает кислород и питание из левой артерии, которая разветвляется на переднюю межжелудочковую ветвь (ПМЖВ) и огибающую.
Венозная кровь собирается по коронарным венам в синус, который располагается в правом желудочке. Если в просвете артерий находятся бляшки, то сердце испытывает повышенную потребность в кислороде, которая усиливается во время физической нагрузки. Не получая необходимого, мышца начинает отмирать. Развивается стенокардия, кардиосклероз и некроз.
Причины и локализация коронарного атеросклероза
Атеросклероз коронарных сосудов поражает крупные стволы артерий, несущих кровь в миокард, нередко холестериновые отложения располагаются поблизости от устьев. Часто они обнаруживаются в ПМЖВ, немного реже – в огибающей ветви. В правой венечной артерии появление бляшек встречается нечасто. Признаки склерозирования находят в экстрамуральных (поверхностных) частях сосудов, а в интрамуральных они остаются незатронутыми. Процесс характеризуется диффузным поражением с различной степенью сужения.

Причинами развития патологии являются повышение уровня холестерина и нарушение обменных процессов при ожирении, неправильном питании, низкой физической активности. В группе риска находятся люди с наследственной предрасположенностью и пристрастием к курению. Часто отмечается данное отклонение у мужчин после 45 и у женщин старше 55 лет.
Атеросклероз не развивается как локальная патология, обычно поражаются все сосуды. Отсутствие лечения заканчивается инфарктом, инсультом, развитием сердечной и мозговой недостаточности, инвалидностью и смертью пациента.
Симптомы
Атеросклероз коронарных артерий сердца обычно не проявляется на начальной стадии и может быть выявлен случайно при проведении диагностических исследований. Это вызвано тем, что просвет сосудов еще не достаточно заполнен, и кровоток не практически не нарушается. Его незначительное замедление может давать одышку, дискомфорт за грудиной во время стресса или физической перегрузки, утомляемость и слабость.
Когда процесс усугубляется, у пациента возникают такие жалобы:
- жжение, давление и боль в области сердца;
- ощущение перебоев;
- нехватка воздуха.
Прогрессирование атеросклероза и значительное снижение кровотока проявляется в виде приступов стенокардии. Когда бляшка отрывается, она может из крупного сосуда попасть в более мелкий и перекрыть поступление кислорода на определенном участке миокарда. Это приводит к развитию инфаркта.
Диагностика
Для предупреждения острых состояний на поздних стадиях заболевания требуется сразу обращаться к врачу и проводить диагностику атеросклероза. Ее целью является:
- подтверждение или опровержение поражения сосудистой стенки;
- уточнение локализации и степени распространения процесса;
- оценка функционального состояния ишемизированных тканей.
Лабораторные методы
При помощи лабораторных исследований можно:
- определить прогрессирование патологии;
- оценить эффективность лечения.
Для этого измеряются уровни холестерина, липидов и триглицеридов в крови. Полная и развернутая картина, которую можно получить относительно содержания данных веществ в плазме, называется липидограммой. Особое внимание следует обращать на холестерин низкой плотности (ЛПНП). Именно его концентрация считается атерогенной. Увеличение триглицеридов также является угрозой для здоровья. Повышенный уровень липопротеидов высокой плотности (ЛПВП) указывает на низкий риск формирования бляшек в интиме сосудов.
Для диагностики атеросклероза большое значение имеет определение коэффициента атерогенности. Он высчитывается просто. От общего количества холестерина вычитается полученное число ЛПВП и делится на ЛПНП. Нормальный показатель находится в пределах от 3 до 5, а превышение значения указывает на опасность развития атеросклероза.
Инструментальные
Золотым стандартом диагностики ишемии миокарда является ангиография. Этот далеко не новый метод позволяет до сих пор мне и моим коллегам четко определиться с причиной боли в сердце во время приступа или нарушения ритма. Введение контрастного вещества и наблюдение за его распределением в венечных сосудах позволяет точно выявить место окклюзии. Такой вид исследования помогает установить точный диагноз и определить способ лечения. Недостатком его является высокая инвазивность и необходимость тщательной подготовки.
Компьютерная томография с применением контрастного вещества позволяет получить трехмерное изображение пораженного сосуда и оценить состояние отдела сердца, который подвергается изменениям. МРТ дает возможность рассмотреть патологию в объемном виде и высоком качестве, при этом не требуется использование дополнительного введения препарата. Но это исследование нельзя проводить при наличии кардиостимулятора и других металлических включений в теле.
Особенности стенозирующего коронаросклероза
При использовании различных методик определить атеросклероз венечной артерии со стенозом можно по таким признакам:
- выраженное снижение скорости кровотока в зоне поражения;
- наличие бляшки, перекрывающей просвет на 50 % и более от нормы;
- изменения миокарда в области бассейна суженной коронарной артерии.
Лечение
Самым главным моментом в лечении атеросклероза сосудов сердца является нормализация липидного обмена. С этой целью применяются:
- Диета с ограничением или полным отказом от животных жиров и продуктов с высоким содержанием холестерина.
- Препараты для ингибирования, всасывания, расщепления ЛПНП.
- Операции для восстановления оптимального кровотока в венечных артериях.
Какие принимать препараты
На данный момент я могу порекомендовать несколько видов лекарственных средств, которые помогут затормозить прогрессирование заболевания:
- Самыми эффективными препаратами являются статины. Они позволяют быстро снижать уровень холестерина и при постоянном применении удерживать его в пределах допустимой нормы. Самым сильным считается Розувостатин, который назначается в случае неэффективности препаратов других поколений. Наиболее изученным является Аторвастатин, он рекомендуется для пожизненного применения и помогает предотвратить развитие инфаркта.
- Фибраты. Помогают нормализовать жировой обмен, выводят избыток липидов с желчью. Они принимаются преимущественно при сахарном диабете. В совокупности со статинами назначаются крайне редко, только в случае семейной гиперлипидемии. Представители этой группы: Регулип, Безафибрат.
- Никотиновая кислота. Чаще всего используется в инъекционной форме, но выпускается и в таблетках (Ницеритол, Эндурацин). Средство помогает расширить просвет сосудов и снять спазмы. Применяется курсами по две недели три раза в год.
- Новое средство Эзетимиб снижает уровень липидов за счет угнетения их всасывания в кишечнике, в отличие от вышеперечисленных препаратов, он не влияет на выведение желчи и не блокирует синтез холестерина в печеночных клетках. При особо тяжелой форме атеросклероза может рекомендоваться к применению вместе со статинами.
- Омега-3-ненасыщеннные жирные кислоты. Помогают стабилизировать холестериновые бляшки, замедляют скорость их роста. Содержатся в препаратах Рыбий жир, Витрум Кардио Омега 3, Омеганол Форте. Хорошо переносятся и сочетаются с другими лекарственными средствами.
Хирургические методики
Когда стенозирующий атеросклероз коронарных артерий прогрессирует, единственным способом спасения жизни больному становится проведение операции. Целью вмешательства является восстановление кровотока на пораженном участке. Для этого проводятся:
- Шунтирование и протезирование коронарных сосудов. Не используется при тяжелой запущенной форме сердечной недостаточности и при других патологиях в терминальной стадии. Предполагается длительный период восстановления.
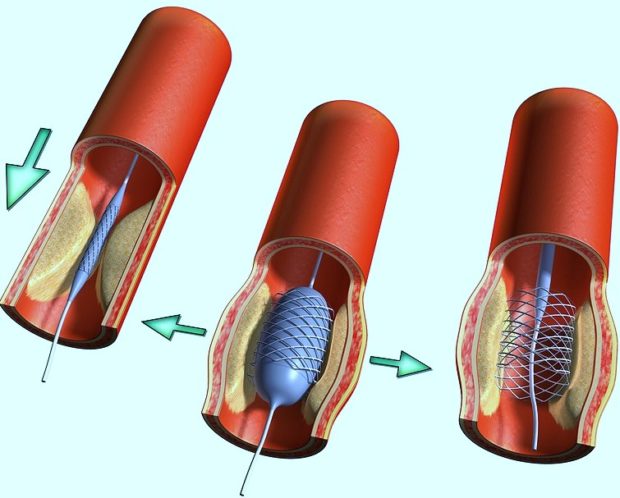
- Стентирование и ангиопластика. Может применяться при умеренном сужении просвета сосуда, не используется в случае полной закупорки.
Хирургическое лечение позволяет значительно улучшить состояние пациента. У многих больных восстанавливается трудоспособность, повышается толерантность миокарда к физическим нагрузкам, прекращаются приступы стенокардии.
Советы врача: как улучшить состояние
Хочу посоветовать пациентам с атеросклерозом, чтобы предупредить его прогрессирование и повысить качество жизни, придерживаться следующих правил:
- Соблюдение диеты. Если имеется избыточный вес, общая суточная калорийность не должна превышать 2200 ккал. При этом БЖУ рассчитывается таким образом: 100/30/70 г. Количество продуктов с холестерином – не более 30 г/сут. Без ожирения можно употребить 2700 ккал, при этом белков – 100 г, углеводов – до 400 г, жиров – до 80 г. Половина рекомендуемых липидов должна быть растительного происхождения.
- Дозированная ходьба при наличии признаков ишемической болезни. Для этого следует выбирать специальный маршрут (терренкур). Начальная дистанция должна составлять 500 м, каждые 5 минут можно делать небольшой перерыв. За 60 секунд нужно проходить 60-70 шагов. Увеличивать нагрузку необходимо по 200 м в день – до одного километра.
- На начальной стадии атеросклероза необходимо проходить 5 км в день, постепенно увеличивая расстояние до 10 км при скорости 5 км/час. Время от времени следует делать ускорение. После свободного прохождения всей дистанции можно начинать заниматься бегом и чередовать его с ходьбой.
При регулярных занятиях и соблюдении диеты прогноз продолжительности и улучшения качества жизни становится более благоприятным. Это подтверждают многочисленные международные исследования.
Источник
