Что происходит с сосудами при гипертонической болезни
При повышенном давлении сосуды расширяются или сужаются?
Артериальное давление — это кровяное давление, которое возникает в результате работы сердца, нагнетающего кровь в сосудистую систему, и последующего сопротивления кровеносных сосудов. Между тем, повышение давления на каждые 10 мм ртутного столба увеличивает риск развития сердечно-сосудистых заболеваний приблизительно на 30%. Медики утверждают, что люди с повышенным давлением в 7 раз чаще страдают от нарушения мозгового кровообращения, которое может привести к инсульту, и в 4 раза больше подвержены ишемической болезни сердца. Что же происходит с сосудами при повышении давления и как побороть гипертонию? Давайте разберемся.
Что происходит с сосудами
Кровеносные сосуды начинают медленно сужаться, и давление на его стенки повышается. В результате в сердечно-сосудистой системе происходят необратимые изменения – сосуды теряют свою эластичность, утолщаются и становятся жесткими. Таким образом, сердце постоянно работает «на износ», и любой стресс может привести к весьма печальным последствиям. Ситуация усложняется, если человек страдает сахарным диабетом или атеросклерозом – в этих случаях риск закупоривания сосудов возрастает в несколько раз.
При повышенном давлении сосуды расширяются или сужаются?
Итак, при стойком повышении артериального давления сосуды сужаются, а значит, основу лечения гипертоника должны составлять сосудорасширяющие препараты. Однако стоит помнить, что сбивать давление при гипертонии действительно важно, но таким путем от болезни, увы, не избавиться, поэтому самым правильным решением будет обратиться к врачу. Также надо отметить, что если не стабилизировать работу сердечно-сосудистой системы вовремя, повышенное давление может перейти в гипертонический криз, который в свою очередь грозит наступлением инфаркта или инсульта.
Что нужно знать о сосудорасширяющих препаратах
Во-первых, заниматься самолечением крайне опасно, поэтому людям с повышенным давлением нельзя откладывать визит к врачу, который и назначит необходимое лечение. Во-вторых, принимать сосудорасширяющие препараты нужно с осторожностью, так как при их приеме давление может резко упасть. Ну а если оно снизится более чем на 20 мм ртутного столба, то есть возникнет артериальная гипотензия, у человека также может случиться инсульт. Кроме того, при неправильно подобранной дозировке у пациента могут развиться нарушения в работе сердечно-сосудистой системы, температура тела может повыситься, а зрение – ухудшиться.
Как лечиться в домашних условиях
При повышенном давлении сосуды расширяются или сужаются?
Помимо назначенных врачом препаратов, людям с повышенным давлением нужно придерживаться нескольких правил.
Первое: питание должно быть сбалансированным и желательно дробным – есть нужно 4-5 раз в день небольшими порциями. Кроме того, людям с повышенным давлением рекомендуется отказаться от жирной, слишком соленой и сладкой пищи, выпечки и специй. Также не следует злоупотреблять черным чаем и кофе.
Второе: бросить курить и ограничить себя в употреблении алкоголя.
Третье: вести активный образ жизни. При гипертонии идеальными вариантами будут лечебная физкультура и пешие прогулки.
Четвертое: пить травяные отвары и настойки. В частности, на работу сердечно-сосудистой системы благотворно влияют настойки боярышника и пустырника, а также отвары календулы, ромашки и мяты.
Первые признаки гипертонии
Основными симптомами гипертонии являются приступы головной боли, учащенное сердцебиение, появление «мушек» перед глазами, апатия, раздражительность, сонливость и ухудшение зрения. Также на повышенное давление укажут чрезмерная потливость, быстрая утомляемость, отеки лица и онемение пальцев на руках.
По материалам davleniya.net, fakty.ua.
Источник
Гипертония – заболевание, характеризующееся стойким повышением показателей артериального давления крови. Болезнь наносит серьезный вред не только органам и системам организма. Скачки АД (артериального давления) негативно отражаются на всех элементах кровеносной системы. Кровеносные сосуды при высоком давлении сужаются или расширяются? Насколько опасно изменение сосудистого просвета?
Взаимосвязь между АД, сердцем и системой сосудов
Что собой представляет артериальное давление? По сути, АД является показателем силы, которую оказывает кровь во время движения на стенки сосудов. Между артериальным давлением и работой миокарда существует прямая взаимосвязь: сила кровяного напора снижается по мере удаления крови от сердца.
Во время каждого сокращения миокарда стенки сосудов растягиваются. Это способствует свободному продвижению крови. Одновременно – в противовес напряжению – происходит расслабление сосудов. Цифры артериального давления показывают, какое давление крови воздействует на сосуды в момент измерения.
Величина АД описывается двумя показателями: верхнее (систолическое) и нижнее (диастолическое). Систолическое показывает давление крови в начале периода сокращения миокарда, а диастолическое – в завершении сократительного движения.
Физиологической нормой является АД в 120/80 мм рт. ст. Но для каждого человека она индивидуальна и во многом зависит от возраста. Чем старше пациент, тем выше его физиологический уровень АД. Параметры «нормального» АД имеются для всех возрастных групп.
АД, соответствующее возрастным нормам, способствует:
- нормальному течению метаболических процессов;
- корректной циркуляции крови;
- обеспечению всех органов необходимым количеством кислорода.
Реакция организма на скачки артериального давления
Кровеносная система человека мгновенно реагирует на изменение показателей артериального давления. При повышении уровня давления крови в организме происходят следующие реакции:
- становятся активными специфические рецепторы артерий;
- посредством нервных импульсов они передают клеткам мозга необходимые сигналы, в результате чего происходит увеличение суженного просвета сосуда.
Но если в работе регуляторного механизма имеются нарушения, то организм становится неспособным к самостоятельной стабилизации артериального давления. Расшириться самостоятельно сосуды уже не могут. Итог подобного отклонения – развитие гипертонии.
Состояние сосудистой системы при повышении артериального давления
Сосуды представляют собой полые эластичные трубки, по которым кровь разносится по всему организму. Существует несколько разновидностей сосудов:
- артерии;
- вены;
- артериолы;
- венулы;
- капилляры;
- артериоло-венулярные шунты.
Кроме транспортировки крови, каждый из сосудов выполняет определенные функции. Определяется она особенностями их строения. Стенки артерий и артериол в основном представлены мышечными и эластичными волокнами. Это обеспечивает им хорошие показатели растяжимости, поэтому артерии хорошо проводят пульсовую волну, распространяемую миокардом.
Благодаря мышечному слою сосуд быстро уменьшает/увеличивает просвет сосуда, что оказывает влияние на текущий уровень артериального давления. Для вен и венул характерно наличие особых клапанов. К тому же их стенка несколько тоньше, нежели у артерий. Клапаны препятствуют обратному оттоку крови. Более тонкие стенки сосудов облегчают продвижение крови, поскольку задача «проталкивания» крови выполняется за счет сокращения скелетных мышц.

При вдохе происходит растяжение тканей легких и расположенных в ней вен. За счет этого осуществляется «подъем» крови из нижних отделов. В итоге происходит возврат крови к миокарду. Задача капилляров – обеспечение газообмена. Они имеют очень тонкие стенки, состоящие только из одного слоя (эндотелия). Артериоло-венулярные шунты необходимы для перехода крови из артериол в венулы, минуя капилляры.
В результате физиологического старении и негативного влияния, оказываемого различными заболеваниями, в структуре кровеносных сосудов происходят необратимые изменения. В результат этого меняется и качество выполняемых ими функций. Так, при запущенной форме артериальной гипертензии стенки сосудов постоянно испытывают значительное давление со стороны тока крови.
Подобная продолжительная нагрузка становится причиной истощения и изнашивания эластичного и мышечного слоев. Под воздействием негативных изменений сосуды трансформируются в тонкостенные трубки, неспособные давать адекватную реакцию на изменение объема циркулирующей крови. В дальнейшем это становится причиной развития аневризмы либо инсульта.
Итак, при повышенном давлении сосуды расширены или сужены? При любом колебании уровня АД – повышении либо понижении – происходят определенные изменения в состоянии всех артерий. В случае увеличения происходит быстрое сжатие мышечного слоя, в результате чего просвет значительно уменьшается. Происходит замедление движения крови.
Если схема саморегуляции не нарушена, то происходит самостоятельное расширение сосудистого просвета и давление стабилизируется. Развившиеся хронические заболевания могут нарушать работу регуляционной схемы, что приводит к формированию артериальной гипертензии. Потенциальными причинами повышения АД могут выступать разные патологии, в частности, феохромоцитома.
Опухоль делает работу регуляционной схемы некорректной. Образование продуцирует специфические гормоны, вызывающие развитие тахикардии (учащение сердцебиения). Одновременно с этим происходит сужение сосудов, расположенных на периферии. Итог – увеличение уровня АД.
Следующая опасная патология – стеноз (спазм) сосудов почек. Состояние становится следствием нефроптоза (смещения почек вниз) либо атеросклероза. На фоне сужения почечных артерий происходит качественное – на рефлекторном уровне – изменение объема веществ рениновой системы:
- рост объема альдостерона вызывает увеличение циркулирующей крови;
- антиотензин способствует сужению сосудистых просветов, усиливая симптоматику ишемии.
В итоге формируется замкнутый круг. Компоненты системы РААС увеличивают стеноз сосудов, что, в свою очередь, только усиливает патологическую реакцию.
Сопутствующие факторы
Показатели артериального давления постоянно меняются и во многом зависят от влияния внешних факторов. Спровоцировать повышение АД могут:
- прием алкогольных напитков;
- активное и пассивное курение;
- наличие избыточного веса – особенно опасно в этом плане сильное ожирение;
- общая интоксикация организма;
- избыточное присутствие соли и соленых продуктов в суточном рационе;
- ведение малоподвижного образа жизни;
- хронические патологии;
- регулярный недосып;
- быстрая смена позы;
- чрезмерные физические нагрузки.
Возможные последствия сужения сосудов для организма
При развитии стойкой гипертонии, сопровождающейся постоянным повышением уровня давления крови, сосудистая система испытывает непрерывные нагрузки. Особенно в том случае, если человек, даже зная о своем заболевании, не предпринимает никаких мер по стабилизации артериального давления.
В результате избыточного перенапряжения происходит истончение мышечного и эластичного сосудистого слоя. В последствии структура кровеносных сосудов полностью меняется, и они трансформируются в тонкие хрупкие трубочки. Это приводит к тому, что кровеносные русла уже не могут давать адекватную реакцию на изменение давления.

Длительное сужение сосудов чревато развитием осложнений со стороны жизненно важных органов
Хроническое сужение сосудистого просвета становится причиной развития следующих опасных последствий:
- гипертонический криз, прединфарктные состояния;
- повышение риска полного перекрытия сосудистого просвета холестериновыми отложениями (бляшками);
- в случае роста в составе крови тромбоцитов повышается риск образования тромбов, которые также могут полностью перекрывать сосудистые просветы;
- отрыв тромба – отделяясь от стенки сосуда, тромб из-за значительного сужения сосуда способен перекрывать его просвет;
- попадание тромба в сосуды головного мозга – состояние вызывает развитие ишемического инсульта и полной/частичной парализации).
Сужение сосудистых просветов становится причиной снижения работоспособности человека. В результате плохого кровоснабжения развиваются различные серьезные заболевания. Особенно часто страдают ноги. На хроническое сужение сосудов указывает появление следующей симптоматики:
- регулярное появление чувства онемения рук и ног;
- слабая пульсация артерий;
- повышенная сухость кожного покрова ног, а также появление характерного синеватого оттенка, перемежающегося областями с мраморным рисунком;
- мышечные боли, усиливающиеся по ночам;
- формирование трофических язв на ногах.
При появлении подобной симптоматики к приему назначаются следующие группы препаратов:
- с кроверазжижающим эффектом – Аспекард, Гепарин, Варфарин;
- способствующие повышению показателей эластичности сосудов – Аскорутин, Сермион, Фезам; Венолек;
- очищающие сосуды от холестериновых отложений – Розарт, Ловастатин, Флувастатин.
Важно! Выбор препарата зависит от текущей симптоматики, общего состояния кровеносной системы, состава крови.
Лечение и профилактические меры
В успешной терапии заболевания важным этапом становится его своевременное диагностирование. Не менее важная роль отводится профилактическим визитам в кабинет врача. Не стоит практиковать самолечение, и при ухудшении общего самочувствия необходимо проконсультироваться с лечащим доктором.
Лечение гипертонии предполагает комплексный подход. И начинается терапия с кардинального изменения привычного образа жизни. Рекомендации и правила несложные:
- необходимо ограничить использование поваренной соли – в течение дня можно употреблять не больше 4 грамм;
- исключить из жизни вредные привычки – алкоголь, никотин;
- стабилизировать вес, постаравшись приблизить его в физиологической норме;
- увеличить в меню количество продуктов, содержащих калий, магний, а также богатых пищевыми волокнами (клетчаткой);
- давать организму посильные физические нагрузки;
- не допускать повышенных психоэмоциональных нагрузок.
Если предпринятые меры не помогают нормализовать показатели артериального давления, то лечение дополняется приемом лекарственных средств. В процессе терапии артериальной гипертензии используются три линии препаратов. К лекарствам первой линии относят сартаны, мочегонные, ингибиторы АПФ, бета-адреноблокаторы, антагонисты кальция.
К лекарствам второй линии относятся:
- препараты на основе раувольфия (алкалоид);
- средства, оказывающие влияние на имидазолиновые рецепторы;
- альфа1-адреноблокаторы;
- агонисты альфа2-адренорецепторов.
Дополнительно могут использоваться средства, прекращающие выработку серотонина, а также антагонисты эндотелина и лекарства, подавляющие нейтральную пептидазу. Выбор медикамента зависит от механизма действия, за счет которого происходит расширение сосудистого просвета.

Лекарственные средства должен подбирать лечащий врач
Выделяют три категории лекарственных средств. Первая – нейротропные препараты. В основе действия лежит угнетение сосудодвигательного центра (именно он «отвечает» за повышение АД). Фармпрепараты этой группы дополнительно блокируют передачу нервных импульсов, передаваемых им в центральную нервную систему.
Эта способность лекарственных средств заложена в классификацию препаратов. Выделяют:
- препараты, оказывающие влияние на центры ЦНС – к ним относятся Метилдофа, Клонидин и другие;
- симпатолики, в частности, Резерпин;
- ганглиобокаторы – Пентамин, Бензогексоний и т. д.;
- альфа-адреноблокаторы – Фентоламин, Празозин.
Выбор медикамента зависит от текущей симптоматики и должен проводиться специалистом. Следующая группа – антагонисты кальция.В основе механизма действия лежит задержка ионов Са. Они не могут проникнуть в мышечный слой сосудов, что приводит к расслаблению и стойкому расширению последних. Типичные представители этой группы – Амлодипин, Верапамид, Нифедепин.
Также назначаются препараты, воздействующие на ренин-ангиотензин-альдостероновою систему (РААС). Гормон ренин провоцирует повышение АД за счет увеличения общего объема крови, циркулирующей в кровеносной системе и стойкого уменьшения сосудистого просвета. Благодаря блокировке развития гипотензивных эффектов, РААС-препараты и обеспечивают стойкий гипотензивный результат.
К этой группе средств относят:
- блокаторы ангиотензивных рецепторов – Лозартан, Валсартан;
- ингибиторы АПФ – Лизиноприл, Каптоприл.
Профилактика гипертонии сводится к соблюдению следующих рекомендаций:
- полноценное сбалансирование питание – пища должна содержать много витаминов и микроэлементов;
- отказ от вредных привычек;
- ежедневные физические нагрузки – гиподинамия способствует развитию заболевания;
- соблюдение режима сна и бодрствования;
- своевременная терапия любых заболеваний;
- сохранение здорового психоэмоционального здоровья;
- регулярное прохождение профилактических осмотров – с этой целью врача необходимо посещать не меньше двух раз в год.
Итак, сосуды при высоком кровеносном давлении сильно сужаются и при отсутствии лечения остаются в таком состоянии постоянно. Это весьма негативно отражается и на состоянии кровеносной системы в целом, и на работе всего организма.
Источник
Гипертоническая болезнь — одно из самых распространенных сердечно-сосудистых заболеваний. По данным ВОЗ, от неё страдает больше 1,1 млрд. чел. во всем мире. Повышенное кровяное давление увеличивает риск развития других болезней сердца. Гипертония — среди основных причин смертности, причем заболевание быстро «молодеет». Оно встречается не только у пожилых, но и у молодых людей. Ниже — о том, почему оно появляется, как его распознать и контролировать.
Что такое гипертоническая болезнь?
Это хроническое состояние, при котором кровяное давление повышено. Его отмечают в виде двух чисел, и оптимальное значение — 120/80 мм рт. ст. Первое число — это систолическое давление, которое возникает при выбросе крови из левого желудочка сердца в аорту в момент систолы (сокращения желудочков сердца). Второе число означает диастолическое давление, когда сердечная мышца расслаблена. Кровяное давление повышается при физических нагрузках, эмоциональном возбуждении, но его значение должно быть близким к нормальному в состоянии покоя. Если при нескольких измерениях, выполненных в разное время, систолическое давление превышает 139 мм рт. ст. и/или диастолическое давление превышает 90 мм рт. ст., диагностируют гипертонию.
Стойкое повышение кровяного давления связывают с несколькими факторами, среди которых лишний вес и недостаточная физическая активность, неправильное питание, вредные привычки, высокий уровень стресса.
Причины и факторы риска
Гипертензия может быть первичной или вторичной:
- первичная (эссенциальная) гипертония встречается чаще — по разным оценкам в 85-95% случаев. Ее появление не связано с сопутствующими заболеваниями, давление повышается под влиянием комплекса факторов;
- вторичная (симптоматическая) гипертоническая болезнь встречается в 5-15%. В этом случае высокое давление относится к числу симптомов, которые могут быть связаны с эндокринными нарушениями, болезнями почек, аномалиями крупных сосудов.
Когда нарушается регуляция и поддержание оптимального кровяного давления, возникает первичная гипертония. Причиной ее возникновения обычно является постоянное нервное перенапряжение. При диагностике важно как можно точнее установить, чем вызвана гипертония, нет ли у нее вторичных причин (наличие болезней, из-за которых повышается давление).
Есть ряд факторов риска, увеличивающих шансы развития первичной гипертонии:
- лишний вес (ожирение);
- недостаточная активность, гиподинамия, отсутствие физических нагрузок;
- употребление алкоголя и курение;
- стресс, постоянное эмоциональное напряжение;
- недостаток сна, его низкое качество, бессонница;
- избыточное количество потребляемой соли;
- неправильно организованный режим сна и отдыха (в том числе из-за ненормированного или слишком длинного рабочего дня);
- изменения гормонального фона (у женщин могут быть связаны с приемом оральных контрацептивов, с наступлением менопаузы);
- наследственные факторы (всего выявлено более 20 генов, которые определяют предрасположенность к гипертонии);
- возраст старше 65 лет (заболевание может встречаться и у молодых людей, периодически контролировать артериальное давление стоит уже после 35 лет);
- неправильное питание (недостаток овощей и фруктов в рационе, избыток продуктов с высоким содержанием трансжиров и насыщенных жиров);
- болезни почек, сахарный диабет и некоторые другие сопутствующие состояния, заболевания.
Многие из этих факторов связаны между собой и усиливают действие друг друга. Часть из них можно контролировать (например, рацион и режим питания, сон, физическую активность, вес, употребление алкоголя, курение). Это — простой способ снизить риск появления гипертонии или улучшить самочувствие в случае, если давление уже повышено.
Классификация
Для классификации заболевания применяют два подхода: по степеням и стадиям. Степени гипертонии различаются тем, до каких значений поднимается артериальное давление, разница между стадиями — в течении заболевания, в количестве, тяжести сопутствующих органических поражений.
Первая степень
Систолическое артериальное давление — более 139 и менее 159 мм рт. ст., а диастолическое находится на уровне 90-99 мм рт. ст. При повышенных значениях нормализовать кровяное давление можно, скорректировав образ жизни. Для этого нужно увеличить физическую активность, скорректировать питание, отказаться от вредных привычек, снизить уровень стресса.
Вторая степень
При второй степени значения артериального давления становятся высокими и составляют 160-179 мм рт. ст. для систолического и 100-109 мм рт. ст. для диастолического. При таких значениях нагрузка на сердце сильно увеличивается. Кровоснабжение головного мозга ухудшается, и это может вызывать головные боли и головокружение, снижение работоспособности. Возникают изменения на глазном дне. Начинается склероз тканей и сосудов почек, выделительная функция нарушается, возможно развитие почечной недостаточности. Состояние сосудов ухудшается. Для лечения нужно изменить образ жизни, а также начать прием лекарств.
Третья степень
Значение систолического давления — выше 180 мм рт. ст., диастолического — выше 110 мм рт. ст. При гипертонической болезни нагрузка на сердце становится слишком высокой и провоцирует необратимые изменения. Давление нужно постоянно снижать с помощью лекарств. Без этого возникает угроза острой сердечной недостаточности, аритмии, стенокардии, инфаркта миокарда, других тяжелых состояний. Пациентам с гипертонией третьей степени нужно постоянно находиться под наблюдением у врача. Необходим непрерывный прием лекарств, снижающих кровяное давление.
| Артериальное давление | Систолическое (мм рт. ст.) | Диастолическое (мм рт. ст.) |
|---|---|---|
| В норме | < 130 | < 85 |
| В норме, т.н. предгипертония | 130–139 | 85–89 |
| 1 — лёгкая степень гипертонии | 140–159 | 90–99 |
| 2 — умеренная степень гипертонии | 160–179 | 100–109 |
| 3 — тяжёлая степень гипертонии | ≥ 180 | ≥ 110 |
Стадии гипертонии
Болезнь развивается постепенно. Всего выделяют три стадии.
- Первая стадия: умеренная гипертоническая болезнь. Кровяное давление нестабильно, его значения могут изменяться в течение дня. На этой стадии состояние внутренних органов и центральной нервной системы остается нормальным, признаков органического поражения нет. Гипертонические кризы случаются редко и протекают относительно легко.
- Вторая стадия: тяжелая гипертония. На второй стадии происходит значительное повышение артериального давления, самочувствие часто ухудшается, гипертонические кризы становятся тяжелыми. На этом этапе из-за постоянно высокого кровяного давления начинаются изменения внутренних органов. Появляются сосудистые нарушения, ухудшается кровоснабжение головного мозга. Артерии сетчатки сужаются. Развивается гипертрофия левого желудочка сердца, и это увеличивает риск тяжелых сердечных патологий. Появляются признаки нарушений работы почек (повышение уровня альбумина в моче, повышение уровня креатинина в сыворотке крови)
- Третья стадия: очень тяжелая гипертония. Кровяное давление становится критически высоким — выше 200 мм рт. ст. для систолического и 125 мм рт. ст. для диастолического. Усиливаются органические поражения, развивается сердечная недостаточность, тромбозы мозговых сосудов, аневризмы, почечная недостаточность и другие тяжелые состояния. Часто происходят тяжелые гипертонические кризы.
Симптомы
Даже при значительном повышении артериального давления у гипертонической болезни долгое время может не быть симптомов. По этой причине нужно периодически измерять кровяное давление (контроль особенно важен для тех, кто старше 35 лет). Измерить давление можно автоматическим электронным тонометром — такие приборы продаются в аптеках.
Среди основных симптомов гипертонии — головная боль, головокружение, тяжесть в голове. Эти проявления связаны со спазмом сосудов и ухудшением кровоснабжения головного мозга. Возможно кровотечение из носа, звон в ушах, снижение зрения, сердечные аритмии. При тяжелом течении гипертонической болезни может появляться слабость, боли в груди, тошнота, рвота, тремор («дрожание» мышц). Среди других симптомов — появление пелены или черных точек перед глазами, проблемы со сном, сильное сердцебиение, шум в ушах.
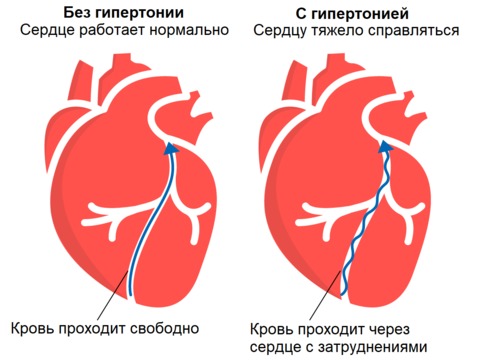 Рисунок 1. При гипертонической болезни стенки сердца могут гипертрофироваться — а это ухудшает кровообращение.
Рисунок 1. При гипертонической болезни стенки сердца могут гипертрофироваться — а это ухудшает кровообращение.
Если болезнь прогрессирует, острота зрения постепенно снижается, может уменьшаться чувствительность рук или ног, в тяжелых случаях возможен их паралич. В периоды стресса, на фоне нервного перенапряжения или физической активности симптомы могут нарастать. Чаще они проявляются у людей среднего и пожилого возраста. Заболевание протекает тяжелее при наличии лишнего веса, вредных привычек, при склонности к перееданию, при высоком уровне стресса.
Обратиться за консультацией к терапевту или кардиологу нужно при регулярных головных болях, головокружении, проблемах со зрением, если при самостоятельном измерении кровяного давления его значения часто повышены.
Диагностика
Обычно диагностика ведется в трех направлениях:
- измерение кровяного давления. Выполняется с интервалом в несколько часов или на протяжении 2-3 дней для того, чтобы определить степень гипертонии и ее стадию;
- выявление причин болезни. Важно определить, является ли артериальная гипертензия первичной или вторичной (вызванной другими заболеваниями). Во втором случае может потребоваться специфическое лечение;
- контроль общего состояния здоровья. При обследовании контролируют состояние сердца, сосудов головного мозга, глазного дна, почек. Из-за повышенного кровяного давления работа этих органов нарушается. При диагностике важно оценить их состояние.
На первом приеме врач проведет опрос, соберет детали анамнеза, которые относятся к заболеванию. Будет нужна информация о том, как долго пациент страдает от гипертонии, каким является уровень артериального давления, есть ли симптомы болезней сердца, апноэ, сильный храп, были ли у человека или его близких родственников инсульты, заболевания периферических артерий, подагра, диабет, болезни почек. Врач обязательно задаст вопросы об образе жизни: физической активности, вредных привычках, режиме питания, приеме лекарств.
Для пациентов с артериальной гипертензией проводят следующие обследования:
- измерение артериального давления. Его измеряют несколько раз в состоянии покоя (за полчаса до измерения исключают физическую активность, употребление кофеина, курение), измерения проводят в разное время суток;
- общее обследование: измерение роста и веса, окружности талии, прощупывание живота, оценка пульсации периферических артерий;
- анализ мочи. Важны уровни альбумина и креатинина — отклонение от нормы указывает на нарушение работы почек и требует проведения УЗИ;
- анализ крови для контроля уровней калия, креатинина, липидов, назначают УЗИ почек. Оценка уровня липидов нужна для контроля липидного обмена, чтобы исключить риск осложнений со стороны сердечно-сосудистой системы;
- ЭКГ выполняют при выявлении гипертрофии левого желудочка для контроля состояния сердца.
Дополнительно врач может направить пациента на кардиологическое или неврологическое обследование, на обследование органов дыхательной системы.
Лечение гипертонической болезни
Артериальная гипертензия — болезнь, которую нельзя окончательно вылечить, но можно контролировать. Терапия и изменение образа жизни позволяют остановить развитие гипертонии, уменьшить частоту и тяжесть кризов и убрать симптомы. Но самое главное — снизить риски для сердечно-сосудистой системы, головного мозга, почек.
Лечение начинают с коррекции образа жизни:
- отказ от курения;
- отказ от употребления алкоголя или существенное ограничение количества спиртного;
- диета: рацион корректируют, уменьшают потребление соли (менее 3,75 г в сутки), увеличивают количество овощей и фруктов (в идеале нужно 5 порций в день), цельнозерновых, молочных продуктов, продуктов со сниженной жирностью, ограничивают потребление калорий. Если нет противопоказаний и заболеваний почек, увеличивают употребление продуктов, содержащих калий (шпинат, фасоль, тыква, рыба, молоко, кефир, йогурт и другие);
- увеличение физической активности. Рекомендуют умеренные нагрузки, способствующие снижению веса и укреплению сердечно-сосудистой системы.
Артериальное давление при лечении снижают до целевых значений (ниже 130/80 мм рт. ст.), чтобы уменьшить риск осложнений. При таком снижении нужен постоянный контроль врача. Используемый для домашних измерений тонометр должен регулярно калиброваться. Для пациентов с диабетом, беременных женщин, пожилых и ослабленных людей применение антигипертензивных препаратов требует особой осторожности.
Для лечения гипертонии могут использоваться:
- адренергические модификаторы. Снижают активность симпатической нервной системы и уменьшают кровяное давление, но могут вызывать сонливость, заторможенность, и поэтому применяются редко;
- ингибиторы АПФ. Уменьшают периферическое сосудистое сопротивление, часто назначаются больным с диабетом;
- блокаторы рецепторов ангиотензина II. Имеют действие, схожее с ингибиторами АПФ, а поэтому не назначаются вместе с ними. Не назначаются при беременности;
- бета-блокаторы. Обеспечивают снижение артериального давления за счет замедления сердечного ритма;
- блокаторы кальциевых каналов. Снижают общее периферическое сосудистое сопротивление, могут провоцировать рефлекторную тахикардию;
- прямые вазодилататоры. Оказывают прямое действие на кровеносные сосуды, применяются при тяжелой гипертонии;
- диуретики. Уменьшают объем плазмы крови, что позволяет снизить артериальное давление, но при этом могут спровоцировать гиперкалиемию.
Важно! Назначать лекарства и их дозировки должен терапевт или кардиолог после обследования. Прием лекарств без назначения врача может быть опасным.
Если врач назначает прием лекарств, периодически нужно проходить контрольные осмотры, чтобы оценивать эффективность лечения и корректировать его. Важно скорректировать образ жизни, восстанавливать нормальное состояние здоровья так, чтобы для контроля течения гипертонической болезни требовалось минимальное количество медикаментов.
Возможные осложнения
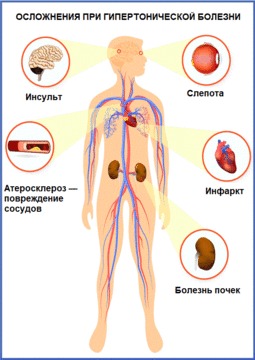
Из-за повышенного кровяного давления стенки артерий теряют эластичность, а сердечная мышца работает со слишком высокой нагрузкой. Это увеличивает риск стенокардии, острой сердечной недостаточности, инфаркта. Из-за нарушений кровоснабжения головного мозга возможны транзиторные ишемические атаки и инсульты. Тяжесть гипертонии будет нарастать без лечения и коррекции образа жизни: давление продолжит повышаться, и это приведет к поражению внутренних органов, ухудшит общее состояние здоровья и самочувствие. Курение, употребление алкоголя, переедание, недостаток физической активности и высокий уровень стресса ускоряют развитие гипертонической болезни, делают ее течение более сложным.
 Рисунок 2. Наглядно: какие бывают осложнения при гипертонической болезни. Источник: СС0 Public Domain
Рисунок 2. Наглядно: какие бывают осложнения при гипертонической болезни. Источник: СС0 Public Domain
Последствия
Без лечения артериальная гипертензия провоцирует тяжелые последствия. Постоянный спазм сосудов головного мозга приводит к ишемии, инсульту. Они опасны тяжелой инвалидностью и даже смертью. Когда нагрузка на сердечную мышцу становится слишком высокой, возникает тахикардия, аритмия, сердечная недостаточность. Без лечения возможен инфаркт миокарда.
Тяжесть гипертонических кризов возрастает, они становятся осложненными, угрожают жизни и могут сопровождаться инсультом, острым коронарным синдромом и другими тяжелыми состояниями. Качество жизни на фоне гипертонической болезни без адекватной терапии и восстановления нормального состояния здоровья резко снижается, вплоть до тяжелой инвалидности.
Прогноз
Прогноз является хорошим, если пациент вовремя обращается к врачу, принимает меры для контроля кровяного давления и влияющих на гипертоническую болезнь факторов. В этом случае удается избежать отдаленных последствий гипертонии и ее тяжелого течения. Даже при тяжелой степени артериальной гипертензии необходимо проходить лечение и корректировать образ жизни.
Профилактика
Для профилактики гипертонической болезни рекомендован самостоятельный контроль артериального давления в возрасте старше 35 лет или при появлении симптомов гипертонии. Важно исключать действие факторов, провоцирующих повышение кровяного давления: контролировать питание, исключить курение и употребление алкоголя, снижать уровень стресса, больше времени уделять физической активности: словом, вести здоровый образ жизни.
 Рисунок 3. Профилактика гипертонии. Источник: СС0 Public Domain
Рисунок 3. Профилактика гипертонии. Источник: СС0 Public Domain
Заключение
Артериальная гипертензия — опасное заболевание, но его можно контролировать, сохраняя нормальное состояние здоровья и снижая риск осложнений. Для этого важно следить за уровнем артериального давления, контролировать вес, вести здоровый образ жизни, проходить профил?
