Что такое инвазия сосудов прямой кишки
Городская больница № 40
СПбГУ, медицинский факультет, кафедра хирургии
Аннотация. Представлены результаты гистологических исследований распространения «ракового поля» в проксимальном направлении при раке прямой кишки. Необходимость таких исследований обусловлена важностью сохранения дистальных отделов сигмовидной кишки, при выполнении передней резекции прямой кишки, с целью улучшения резервуарной и эвакуаторной функций. В результате определено минимальное расстояние от верхнего края опухоли, которое необходимо отступить при пересечении кишки, не нарушая онкологических принципов оперирования.
Клинические наблюдения о несомненной важности бережного отношения к дистальной части сигмовидной кишки при передних резекциях прямой кишки (ПК), побудили нас изучить распространенность ракового поля в проксимальном направлении от верхнего края раковой опухоли. Знания эти должны лечь в основу рекомендаций, насколько минимально допустимо отступать от верхнего края опухоли при резекции сигмовидной кишки, не нарушая онкологических принципов оперирования. Такая озабоченность связана с тем, что у больных, у которых при резекции ПК для анастомоза использовалась самая дистальная часть низводимой сигмовидной кишки, резервуарно-накопительная и эвакуаторная функции оказывались заметно лучше. Вместе с тем, заботясь об улучшении функциональных результатов операций, мы постоянно имели в виду важность соблюдения онкологических принципов оперирования, поскольку главным при лечении онкологических больных является, конечно, улучшение пятилетней выживаемости.
Распространение ракового процесса внутристеночно от края видимой опухоли ПК в дистальном направлении привлекало внимание ряда авторов. Такие исследования имеют чрезвычайно важное значение при оперативном лечении больных с низкой раковой опухолью ПК. При этой локализации злокачественной опухоли, с позиций функциональных результатов, важен каждый сантиметр сохраненной дистальной части кишки. Использование сшивающих аппаратов при резекции ПК позволяет в техническом плане проводить максимально низкие резекции кишки.
Распространенность инвазии в дистальном направлении при раке прямой кишки.
Распространенность раковой инвазии в дистальном направлении изучалась целенаправленными и тщательными морфологическими исследованиями. R.Willis приводит концепцию «опухолевого поля», в соответствии с которой новообразование развивается мультицентрически с формированием затем единого опухолевого узла. В.Ю.Клур с соавт. проводил серийные гистологические срезы не только в дистальном направлении, но и радиарно. Они установили, что контуры «опухолевого поля» имеют эксцентрическое распространение от основного узла с внутристеночной инвазией, которая в дистальном направлении составляет не менее 3,5-4,0 см при экзофитных опухолях, а при эндофитном росте увеличивается еще на 1,0-1,5 см. Г.И. Воробьев с соавт. исследовал 71 препарат прямой кишки, удаленный при брюшно-промежностной экстирпации. Они установили, что глубина опухолевой инвазии прогрессивно уменьшается в направлении от центра к периферии опухоли. Дистальный внутристеночный рост по подслизистому слою был зарегистрирован лишь в 2,2 % случаев и не превышал 15 мм. Глубина инвазии колоректального рака изучалась также с помощью компьютерного исследования, эндоректоэхографии. В результате была установлена незначительная по протяженности от опухолевого узла внутрикишечная инвазия опухолевого процесса в дистальном направлении. Практически это было претворено в жизнь, и на смену «правила 5 см» пришло «правило 2 см», т. е. достаточно отступить от нижнего края опухоли 2 см с тем, чтобы не нарушить основной онкологический принцип оперирования.
Распространенность опухолевой инвазии в проксимальном направлении в меньшей мере привлекала внимание специалистов. При пересечении кишки выше опухоли не возникает необходимости в строгой экономичности сохранения кишки, примыкающей к опухоли, так как всегда имеется достаточная часть остающегося участка левого фланга ободочной кишки. Вместе с тем наши специальные исследования с анализом длины сигмовидной кишки по дооперационным ирригограммам и размера резецированной части ее после передней резекции ПК показали несомненную важность максимально возможного сохранения для анастомоза дистальной части сигмовидной кишки. К подобному заключению нас подвело изучение функциональных результатов сфинктеросохраняющих резекций ПК. Все это побудило специально изучить распространенность ракового поля в проксимальном направлении от верхнего края видимой опухоли. Результаты таких исследований были нужны для определения минимального расстояния, которое необходимо отступать от верхнего края раковой опухоли при пересечении кишки для соблюдения онкологических принципов оперирования.
Методы исследования. Исследовано 17 макропрепаратов ПК, удаленных при операциях, производившихся по поводу раковой опухоли. Макропрепараты фиксировались в 10%-ном растворе формалина и через 24 ч. проводилось микроскопическое исследование. Окраска препаратов – гематоксилин-эозин, увеличение 10 х 20.
В 15 случаях раковая опухоль располагалась в нижнеампулярном отделе ПК, в одном – в среднеампулярном и еще в одном – в верхнеампулярном отделе ПК. Раковые опухоли по наибольшему диаметру были различны: от 3 см в диаметре (3) до 5−6 см (7) и даже до 10 см (1). Резецированные участки кишки вместе с опухолью были различной длины: 20−30 см – 4, 30−40 см – 5, 40−50 см – 5, 50−60 см – 3.
При гистологическом исследовании в 12 случаях выявлена аденокарцинома разной степени дифференцирования, в двух – слизеобразующая аденокарцинома и в трех случаях – плоскоклеточный рак. В 15 из 17 препаратах установлено прорастание всех слоев стенки ПК. В шести случаях были выявлены метастазы опухоли в регионарных лимфатических узлах. Исследования проводились в Петроградском централизованном патологоанатомическом отделении городского патологоанатомического бюро, которым руководит Г.И. Суханкина.
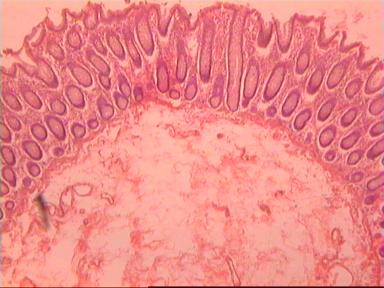
После фиксации препарата в проксимальном направлении от видимого верхнего края опухоли последовательно проводились пересечения кишечной стенки с интервалом 5мм (рис. 1).
В первый препарат обязательно включалась видимая часть раковой опухоли. В каждом последующем препарате делались три ступенчатых среза на разных уровнях поперечного пересечения кишечной стенки (а, б, в), а далее – в зависимости от морфологических изменений слизистой оболочки и нижележащих слоев кишки. Когда в двух последовательных срезах морфологических изменений ни в одном слое не обнаруживалось, дальнейшее гистологическое исследование прекращалось. В общей сложности приготовлено и просмотрено с помощью световой микроскопии 180 микропрепаратов. В большей части случаев – 13 из 17 – внутристеночного распространения злокачественной инфильтрации в проксимальном направлении от видимого края опухоли не отмечено или оно ограничивалось несколькими миллиметрами. Причем это наблюдалось как при больших, так и при небольших размерах опухоли; как при наличии метастазов опухоли в регионарные лимфоузлы, так и при отсутствии метастазов; при прорастании опухоли в примыкающую жировую клетчатку, так и без такого прорастания, а также не зависит от степени прорастания всей толщи стенки кишки. Вот несколько иллюстраций к этому.
Результаты исследования. Представляем наблюдение, характеризующее отсутствие опухолевой инвазии по кишечной стенке.
Мужчина 54 года, рак анального канала и ПК, выполнена брюшнопромежностная экстирпация ПК. Гистологическое исследование 31261−31272.
Макропрепарат: блюдцеобразно возвышающееся над поверхностью кишки новообразование диаметром 6 см, прорастает все стенки кишки. От края опухоли в проксимальном направлении макроскопически определяется инфильтрация стенки на протяжении 3,5 см.
Микроскопическое исследование: высокодифференцированная слизеобразующая аденокарцинома ПК, прорастание всей толщи стенки кишки, врастание опухоли в жировую ткань. В опухоли очаги некроза, выраженная мононуклеарная реакция. От проксимального края видимой инвазии уже в 1 мм внутристеночного роста опухоли нет. (Рис. 2). Метастазов аденокарциномы в лимфатических узлах и жировой ткани не выявлено.
А |
Б |
Рис. 2. Микропрепарат слизеобразующей аденокарциномы ПК
с прорастанием всей толщи стенки.
Окраска гематоксилин-эозин. Увеличение 10 х 20.
А. Первый срез – в препарате виден край аденокарциномы.
Б. Срез через 5мм – признаков опухолевого роста нет.
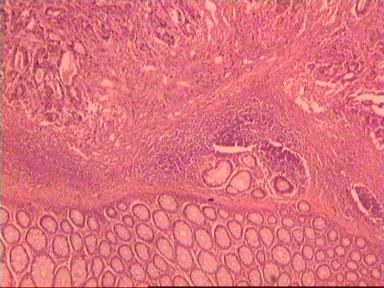
Такие данные были получены и при аденокарциноме, и при плоскоклеточном раке ПК. Приведем наблюдение, свидетельствующее о распространении опухолевого роста по кишке в проксимальном направлении. Мужчина 73 года, рак ПК, выполнена передняя резекция ПК. Гистологическое исследование № 869−870; 871−882. Макропрепарат: опухоль 5 см с кратером, циркулярно охватывающая просвет кишки, прорастание всех слоев кишки и прилежащей жировой ткани, участки абсцедирования.
Микроскопическое исследование: аденокарцинома разной степени дифференцировки. В 5 мм вне видимой опухоли − аденокарцинома в подслизистом, мышечных слоях, в клетчатке, с абсцедированием (рис 3). На срезах через 10 мм от видимого края новообразования опухолевого роста нет.
Рис. 3. Микропрепарат аденокарциномы ПК разной степени дифференцировки
с прорастанием всех слоев кишки.
Окраска – гематоксилин-эозин. Увеличение 10 х 20.
А. Первый срез – в препарате виден край аденокарциномы.
Б. Срез через 5 мм – в слизистом слое видны признаки опухолевого роста.
Приведем еще одно наблюдение, свидетельствующее о несомненном распространении опухолевого роста по кишке в проксимальном направлении. Женщина 73 года, рак ПК, выполнена резекция ПК по Гартману. Макропрепарат: экзофитная опухоль 5 х 5 см, прорастание всех слоев кишки, регионарные лимфоузлы не определяются.
Микроскопическое исследование: аденокарцинома разной степени дифференцировки с очагами в слизистой оболочке, подслизистом слое, в жировой клетчатке, во внутриорганных лимфатических узлах, в сосудах определяются опухолевые эмболы. На срезах 5 и 15 мм – аденокарцинома на всех препаратах. На срезах в 20 мм от видимого края опухоли – одиночная структура аденокарциномы на границе мышечного слоя и клетчатки. На других двух ступенчатых срезах этого уровня опухолевого роста уже нет (рис. 4). На всех трех ступенчатых срезах в 25 мм от края ракового новообразования опухолевого роста нет.
Рис. 4. Микропрепарат аденокарциномы ПК разной степени дифференцировки
с прорастанием всей толщи стенки кишки.
А. Первый срез – в препарате виден край аденокарциномы.
Б. Срез через 20 мм – в слизистом слое видны признаки опухолевого роста.
В. Срез через 25 мм – признаков опухолевого роста нет.
Рак прямой кишки. Инвазия опухоли. Обсуждение результатов исследования.
Данные исследования убедительно свидетельствуют, что раковая инвазия в проксимальном направлении от верхнего видимого края раковой опухоли ПК не имеет тенденции к значительному распространению, а в основном ограничена контурами макроскопического «ракового узла» или инвазией по кишечной стенке не более чем на 5мм от него. Лишь в 23,5 % случаев было установлено распространение ракового поля в проксимальном направлении, причем максимально зарегистрированная инвазия была в 20мм от видимого края опухоли ПК.
Вопреки ожиданиям не выявилось повышенной тенденции к внутристеночному росту при низкодифференцированной аденокарциноме, слизистых и плоскоклеточных формах рака ПК. Следовательно, отступление от верхнего края опухоли на 4−5 см в проксимальном направлении с онкологических позиций вполне оправдано и нет необходимости удалять здоровую и функционально полноценную часть кишки. Однако нужно учитывать, что уровень пересечения кишки выше опухоли во многом определяется высотой перевязки основного кровеносного сосуда, которым для этой зоны является нижняя брыжеечная артерия, особенностями кровоснабжения конкретного участка кишки и вовлеченностью в онкопроцесс лимфатического аппарата. Намечая линию пересечения сигмовидной или нисходящей части ободочной кишки, нужно учитывать эти обстоятельства и по возможности бережно, экономно относиться к удалению этого отдела толстой кишки, помня, что инвазия опухоли по стенке кишки незначительна.
* * *
Таким образом, внутрикишечная инвазия злокачественного роста в проксимальном направлении от видимого края опухоли ПК наблюдается в 23,5 % случаев и не превышает по протяженности 20 мм. В остальных случаях «раковое поле» ограничивается контурами основного видимого новообразования или распространяется не более чем на 5 мм от него.
Уровень пересечения кишки на 4−5 см выше проксимального края видимой раковой опухоли ПК онкологически оправдан, если учесть распространение «ракового поля» по кишечной стенке. Однако объем операции, конечно, зависит от особенностей кровоснабжения конкретного участка кишки, вовлеченностью в онкопроцесс лимфатических узлов и некоторых других факторов.
Источник
Каждый пациент на приёме у врача больше всего боится, что у него заподозрят или, что хуже, найдут новообразование. Однако мало кто знает о механизме развития опухоли и за счет чего конкретно данный диагноз является настолько страшным. В этой статье мы разберёмся, что именно делает онкологические заболевания такими опасными для жизни.
Строение тканей с точки зрения формирования опухолевого процесса
Чтобы разобраться в механизме образования и развития опухоли, необходимо иметь представление о принципе строения тканей в организме. Большинство тканей, независимо от места их расположения, имеют сходный план строения:
- Базальная мембрана – это неклеточная структура, отграничивающая ткани друг от друга;
- Ростковый слой – группа активно делящихся клеток, расположенных на базальной мембране, которые обеспечивают обновление ткани. Именно изменение генетического материала клеток росткового слоя влечёт за собой развития опухоли;
- Слой созревающих клеток – клетки ростового слоя, которые постепенно продвигаются в верхние слои в процессе дифференцировки (приобретения формы и свойств, характерных для данной ткани);
- Поверхностный слой – группа клеток, которая и обеспечивает выполнение тканью определённой функции.
Между ростковым и поверхностным могут располагаться дополнительные слои в зависимости от конкретного вида ткани. Но принцип строения всегда один и тот же: клетки, способные делиться, находятся на базальной мембране. В процессе созревания они перемещаются в верхние слои, утрачивая способность к делению и приобретая специфические свойства.
Доброкачественные и злокачественные опухоли: в чем разница?
Исходя из того, клетки какого слоя подверглись мутации, выделяют два типа неоплазий – доброкачественные и злокачественные. Их отличия заключаются в том, что первый тип формируется из высоко дифференцированных клеток созревающего слоя. При доброкачественных опухолях клетки не будут сильно отличаться от здоровых клеток данной ткани. Такая неоплазия считается неагрессивной и растет медленно, а также не даёт метастазы. Патогенное действие доброкачественного новообразования заключается главным образом в сдавлении окружающих её тканей. Иногда такие опухоли полностью или частично закрывают просвет какого-либо полого органа.
Злокачественные новообразования возникают из-за мутаций клеток низкодифференцированного росткового слоя. Опухолевый рост происходит стремительно, из-за чего новообразование нуждается в активном питании. Эта потребность удовлетворяется за счет собственных ресурсов организма: новообразование обкрадывает своего носителя. Именно злокачественные неоплазии принято называть «раком». К доброкачественным образованиям этот термин не относится. При злокачественных опухолях происходит инвазия раковых клеток.
В процессе развития рака выделяют 4 стадии:
- Стадия предопухоли. В этот период наблюдается изменение клеток росткового слоя: они могут увеличиваться в размерах и приобретать нетипичные формы.
- Стадия неинвазивной опухоли. Ещё одно название этой стадии – «рак на месте» (или «рак in situ»). Клетки росткового слоя всё также созревают и продвигаются наверх, хотя теперь их структура и свойства изменены. Поэтому в стадии неинвазивной опухоли мы будем видеть изменения не только в самом глубоком слое.
- Стадия инвазивного роста – прорастание через базальную мембрану.
- Стадия метастазирования.

Что такое инвазия опухоли?
Данный термин происходит от латинского слова «invasio», что переводится как «нашествие» или «нападение». Инвазия – это процесс распространения раковых клеток посредством прорастания опухоли через базальную мембрану.
Инвазия обуславливает способность опухолей давать метастазы – вторичные очаги онкологического процесса вдали от материнской опухоли, возникшие из-за миграции раковых клеток. Обязательное условие метастазирования – наличие у опухоли собственной капиллярной сети. Она формируется, когда количество неопластических клеток достигает 103 (1-2 мм).
Этапы инвазии:
- Разрыв межклеточных связей, соединяющих раковые клетки между собой;
- Прикрепление клеток опухоли к базальной мембране;
- Разрушение базальной мембраны лизирующими (расщепляющими) ферментами;
- Миграция клеток в соседние ткани и органы.
Раковые клетки, находящиеся в процессе инвазии, более устойчивы к облучению и химеотерапии, чем стационарные. Во многом это связано с временной утратой мигрирующими клетками способности к делению. Также движущиеся опухолевые клетки проявляют повышенную активность антиапоптотических генов (гены, препятствующие запрограммированной смерти клетки – апоптозу). И, поскольку химиотерапевтические препараты направлены на стимуляцию апопоза, их устойчивость к лечению возрастает.
Инвазивный рост опухоли не только способствует её распространению по всему организму, но и обеспечивает раковым клеткам интенсивное питание. Поэтому можно сказать, что инвазия является фактором «укоренения» новообразования.
Факторы, определяющие степень инвазивности опухоли
Чтобы злокачественная опухоль проросла сквозь базальную мембрану, необходимо наличие следующих факторов:
- Быстрое деление и давление. Механическое воздействие опухолевой массы на базальную мембрану способствует её разрушению и, как следствие, инвазии раковых клеток;
- Подвижность клеток. Клетки новообразования способны к миграции, причем их движение не является хаотичным. Они движутся в направлении большей концентрации кислорода, питательных веществ, а также в сторону более нейтрального показателя кислотности (рН);
- Межклеточные связи. Чем прочнее эти контакты, тем меньше шансов, что опухоль начнет инвазивный рост. У злокачественных клеток связи слабые, поэтому клетки легко отрываются от новообразования и попадают в кровоток или в лимфатическую систему;
- Действие лизосомальных ферментов. Злокачественная опухоль вырабатывает вещества, способные разрушать здоровые клетки и межклеточное вещество, что будет способствовать инвазии;
- Иммунная система человека. В организме существует собственная противоопухолевая защита, которую обеспечивает наш иммунитет. Её активность у каждого человека индивидуальна. Она зависит от генетической предрасположенности и состояния всего организма в конкретный момент. Так, при заболеваниях, сопровождающихся угнетением иммунной системы (например, при ВИЧ), пациенты могут погибать от онкологических заболеваний, возникших из-за отсутствия противоопухолевой активности.
Инвазия раковых клеток в сосуды
Вслед за прорастанием в базальную мембрану наступает интравазальная (внутрисосудистая) инвазия опухоли. Чаще раковые клетки мигрируют в артерии. Это связано с тем, что стенки артерий более упругие и эластичные, в то время как у вен они тонкие и легко спадаются в опухолях. Однако раковые клетки могут быть занесены в вены из лимфатических сосудов.
Способствует интравазации также «неполноценность» сосудов, снабжающих злокачественное новообразование. Их базальная мембрана имеет щели, дефекты и истончения, что позволяет раковым клеткам с лёгкостью ее преодолеть. Такая структура обусловлена снижением продукции компонентов базальной мембраны или повышенной активностью разрушающих ее протеаз.
Циркуляция раковых клеток в системе кровотока и экстравазация
При попадании в кровоток опухолевая клетка покрывается фибрином и тромбоцитами, формируя микротромбоэмбол с опухолевой «сердцевиной». Не все они переживают движение в кровяном русле. Разрушение раковых клеток может быть обусловлено иммунными механизмами, а также турбулентностью кровяного потока и механическим повреждением во время циркуляции. Но около 80% деформированных клеток всё-таки сохраняют способность к размножению.
Экстарвазация представляет собой выход опухолевых клеток из сосудов для формирования метастатического очага. В этом процессе задействованы те же ферменты, что и в инвазии через базальную мембрану.
Резюме
Вот что следует знать об инвазии опухолей:
- Инвазия – это проникновение раковых клеток через базальную мембрану ткани, из которой развилась опухоль;
- Инвазия свойственна только злокачественным новообразованиям;
- В инвазии участвуют лизирующие ферменты, которые способны разрушать как неклеточные структуры, так и связи между здоровыми клетками (например, выстилка сосудов);
- Явление инвазии лежит в основе метастазирования;
- Инвазия бывает индивидуальной и групповой, и последняя чаще обуславливает появление метастазов,
- Самые распространенные виды инвазивных опухолей – рак шейки матки и рак молочной железы.
Источник