Что такое ишемическая атака сосудов
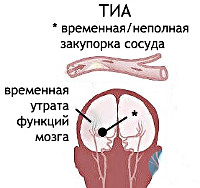
Транзиторная ишемическая атака – временное острое расстройство церебрального кровообращения, сопровождающееся появлением неврологической симптоматики, которая полностью регрессирует не позднее чем через 24 ч. Клиника варьирует в зависимости от сосудистого бассейна, в котором возникло снижение кровотока. Диагностика осуществляется с учетом анамнеза, неврологического исследования, лабораторных данных, результатов УЗДГ, дуплексного сканирования, КТ, МРТ, ПЭТ головного мозга. Лечение включает дезагрегантную, сосудистую, нейрометаболическую, симптоматическую терапию. Проводятся операции, направленные на профилактику повторных атак и инсульта.
Общие сведения
Транзиторная ишемическая атака (ТИА) – отдельный вид ОНМК, занимающий в его структуре около 15%. Наряду с гипертензивным церебральным кризом входит в понятие ПНМК – преходящее нарушение мозгового кровообращения. Наиболее часто встречается в пожилом возрасте. В возрастной группе от 65 до 70 лет среди заболевших доминируют мужчины, а в группе от 75 до 80 лет – женщины.
Главным отличием ТИА от ишемического инсульта является краткосрочность расстройств церебрального кровотока и полная обратимость возникших симптомов. Однако транзиторная ишемическая атака значительно повышает вероятность церебрального инсульта. Последний отмечается примерно у трети пациентов, перенесших ТИА, причем 20% таких случаев приходятся на 1-й месяц после ТИА, 42% – на 1-й год. Риск возникновения церебрального инсульта прямо коррелирует с возрастом и частотой ТИА.

Транзиторная ишемическая атака
Причины ТИА
В половине случаев транзиторная ишемическая атака обусловлена атеросклерозом. Системный атеросклероз охватывает, в том числе и церебральные сосуды, как внутримозговые, так и экстрацеребральные (сонные и позвоночные артерии). Образующиеся атеросклеротические бляшки зачастую являются причиной окклюзии сонных артерий, нарушения кровотока в позвоночных и внутримозговых артериях. С другой стороны, они выступают источником тромбов и эмболов, которые разносятся дальше по кровотоку и обуславливают окклюзию более мелких церебральных сосудов. Причиной около четверти ТИА является артериальная гипертензия. При длительном течении она приводит к формированию гипертонической микроангиопатии. В ряде случаев ТИА развивается как осложнение церебрального гипертонического криза. Атеросклероз сосудов головного мозга и гипертензия играют роль взаимоусугубляющих факторов.
Примерно в 20% случаев транзиторная ишемическая атака является следствием кардиогенной тромбоэмболии. Причинами последней может выступать различная кардиальная патология: аритмии (фибрилляция предсердий, мерцательная аритмия), инфаркт миокарда, кардиомиопатии, инфекционный эндокардит, ревматизм, приобретенные пороки сердца (кальцифицирующий митральный стеноз, аортальный стеноз). Врожденные пороки сердца (ДМПП, ДМЖП, коарктация аорты и пр.) бывают причиной ТИА у детей.
Другие этиофакторы обуславливают оставшиеся 5% случаев ТИА. Как правило, они действуют у лиц молодого возраста. К таким факторам относят: воспалительные ангиопатии (болезнь Такаясу, болезнь Бехчета, антифосфолипидный синдром, болезнь Хортона), врожденные аномалии сосудов, расслоение стенки артерий (травматические и спонтанное), синдром Мойя-Мойя, гематологические расстройства, сахарный диабет, мигрень, прием оральных контрацептивов. Способствовать формированию условий для возникновения ТИА могут курение, алкоголизм, ожирение, гиподинамия.
Патогенез
В развитии ишемии церебральных тканей различают 4 этапа. На первом этапе происходит ауторегуляция – компенсаторное расширение церебральных сосудов в ответ на снижение перфузионного давления мозгового кровотока, сопровождается увеличением объема крови, заполняющей сосуды мозга. Второй этап – олигемия – дальнейшее падение перфузионного давления не может быть компенсировано ауторегуляторным механизмом и приводит к уменьшению церебрального кровотока, но при этом уровень кислородного обмена еще не страдает. Третий этап – ишемическая полутень – возникает при продолжающемся снижении перфузионного давления и характеризуется снижением кислородного обмена, приводящем к гипоксии и нарушению функции церебральных нейронов. Это обратимая ишемия.
Если на стадии ишемической полутени не происходит улучшения кровоснабжения ишемизированных тканей, что чаще всего реализуется за счет коллатерального кровообращения, то гипоксия усугубляется, нарастают дисметаболические изменения в нейронах и ишемия переходит в четвертую необратимую стадию – развивается ишемический инсульт. Транзиторная ишемическая атака характеризуется первыми тремя стадиями и последующим восстановлением кровоснабжения ишемизированной зоны. Поэтому сопутствующие ей неврологические проявления имеют краткосрочный преходящий характер.
Классификация
Согласно МКБ-10 транзиторная ишемическая атака классифицируется следующим образом:
- ТИА в вертебро-базилярном бассейне (ВББ)
- ТИА в каротидном бассейне
- Множественные и двусторонние ТИА
- Синдром преходящей слепоты
- ТГА – транзиторная глобальная амнезия
- прочие ТИА, неуточненная ТИА.
Следует отметить, что некоторые специалисты в области неврологии относят ТГА к мигренозным пароксизмам, а другие – к проявлениям эпилепсии.
По частоте транзиторная ишемическая атака бывает редкая (не чаще 2 раз в год), средней частоты (в пределах от 3 до 6 раз в год) и частая (ежемесячно и чаще). В зависимости от клинической тяжести выделяют легкую ТИА продолжительностью до 10 мин., ТИА средней тяжести длительностью до нескольких часов и тяжелую ТИА, продолжающуюся 12-24 ч.
Симптомы ТИА
Поскольку основу клиники ТИА составляют временно возникающие неврологические симптомы, то зачастую на момент консультации пациента неврологом все имевшие место проявления уже отсутствуют. Проявления ТИА устанавливаются ретроспективно путем опроса пациента. Транзиторная ишемическая атака может проявляться различными, как общемозговыми, так и очаговыми симптомами. Клиническая картина зависит от локализации нарушений церебрального кровотока.
- ТИА в вертебро-базилярном бассейне сопровождается преходящей вестибулярной атаксией и мозжечковым синдромом. Пациенты отмечают шаткость ходьбы, неустойчивость, головокружение, нечеткость речи (дизартрия), диплопию и другие нарушения зрения, симметричные или односторонние двигательные и сенсорные нарушения.
- ТИА в каротидном бассейне характеризуется внезапным снижением зрения или полной слепотой одного глаза, нарушением двигательной и чувствительной функции одной или обеих конечностей противоположной стороны. В указанных конечностях возможно возникновение судорог.
- Синдром преходящей слепоты возникает при ТИА в зоне кровоснабжения артерии сетчатки, цилиарной или глазничной артерии. Типична краткосрочная (обычно на несколько секунд) потеря зрения чаще на один глаз. Сами пациенты описывают подобную ТИА, как спонтанное возникновение «заслонки» или «шторы», надвинутой на глаз снизу или сверху. Иногда утрата зрения касается только верхней или нижней половины зрительного поля. Как правило, данный вид ТИА имеет тенденцию к стереотипному повторению. Однако может отмечаться варьирование зоны зрительных расстройств. В ряде случаев преходящая слепота сочетается с гемипарезом и гемигипестезией коллатеральных конечностей, что свидетельствует о ТИА в каротидном бассейне.
- Транзиторная глобальная амнезия – внезапная утрата краткосрочной памяти при сохранении воспоминаний о прошлом. Сопровождается растерянностью, склонностью повторять уже заданные вопросы, неполной ориентацией в обстановке. Зачастую ТГА возникает при воздействии таких факторов, как боль и психоэмоциональное перенапряжение. Длительность эпизода амнезии варьирует от 20-30 минут до нескольких часов, после чего отмечается 100% восстановление памяти. Пароксизмы ТГА повторяются не чаще 1 раза в несколько лет.
Диагностика
Транзиторная ишемическая атака диагностируется после тщательного изучения анамнестических данных (в т. ч. семейного и гинекологического анамнеза), неврологического осмотра и дополнительных обследований. К последним относятся: биохимический анализ крови с обязательным определением уровня глюкозы и холестерина, коагулограмма, ЭКГ, дуплексное сканирование или УЗДГ сосудов, КТ или МРТ.
ЭКГ при необходимости дополняется ЭхоКГ с последующей консультацией кардиолога. Дуплексное сканирование и УЗДГ экстракраниальных сосудов более информативны в диагностике выраженных окклюзий позвоночных и каротидных артерий. При необходимости диагностирования умеренных окклюзий и определения степени стеноза проводится церебральная ангиография, а лучше – МРТ сосудов головного мозга.
КТ головного мозга на первом диагностическом этапе позволяет исключить другую церебральную патологию (субдуральную гематому, внутримозговую опухоль, АВМ или аневризму церебральных сосудов); провести раннее выявление ишемического инсульта, который диагностируется примерно в 20% первоначально предполагаемой ТИА в каротидном бассейне. Наибольшей чувствительностью в визуализации очагов ишемического поражения мозговых структур обладает МРТ головного мозга. Зоны ишемии определяются в четверти случаев ТИА, наиболее часто после повторных ишемических атак.
ПЭТ головного мозга позволяет одновременно получить данные и о метаболизме, и о церебральной гемодинамике, что дает возможность определить стадию ишемии, выявить признаки восстановления кровотока. В некоторых случаях дополнительно назначают исследование вызванных потенциалов (ВП). Так, зрительные ВП исследуют при синдроме преходящей слепоты, соматосенсорные ВП – при транзиторном парезе.
Лечение транзиторных ишемических атак
Терапия ТИА имеет целью купирование ишемического процесса и скорейшее восстановление нормального кровоснабжения и метаболизма ишемизированного церебрального участка. Зачастую проводится в амбулаторных условиях, хотя учитывая риск развития инсульта в первый месяц после ТИА, ряд специалистов считают оправданной госпитализацию пациентов.
Первоочередной задачей фармакологической терапии является восстановление кровотока. Целесообразность применения с этой целью прямых антикоагулянтов (надропарина кальция, гепарина) дискутируется в виду риска геморрагических осложнений. Предпочтение отдают антиагрегантной терапии тиклопидином, ацетилсалициловой кислотой, дипиридамолом или клопидогрелом. Транзиторная ишемическая атака эмболического генеза является показанием для непрямых антикоагулянтов: аценокумарола, этилбискумацетата, фениндиона. Для улучшения реалогии крови применяется гемодилюция – капельное введение 10% р-ра глюкозы, декстрана, солевых комбинированных растворов. Важнейшим моментом является нормализация АД при наличии гипертензии. С этой целью назначаются различные гипотензивные средства (нифедипин, эналаприл, атенолол, каптоприл, мочегонные). В схему лечения ТИА включают также фармпрепараты, улучшающие церебральный кровоток: ницерголин, винпоцетин, циннаризин.
Вторая задача терапии ТИА – предупреждение гибели нейронов вследствие метаболических нарушений. Она решается при помощи нейрометаболической терапии. Применяются различные нейропротекторы и метаболиты: диавитол, пиритинол, пирацетам, метилэтилпиридинол, этилметилгидроксипиридин, карнитин, семакс. Третий компонент лечения ТИА – симптоматическая терапия. При рвоте назначается тиэтилперазин или метоклопрамид, при интенсивной головной боли – метамизол натрия, диклофенак, при угрозе отека мозга – глицерин, маннитол, фуросемид.
Физиотерапевтическое воздействие при ТИА включает оксигенобаротерапию, электросон, электрофорез, ДДТ, СМТ, микроволновую терапию, циркулярный душ, массаж, лечебные ванны (хвойные, радоновые, жемчужные).
Профилактика
Мероприятия направлены как на предупреждение повторной ТИА, так и на уменьшение риска возникновения инсульта. К ним относится коррекция существующих у пациента факторов риска ТИА: отказ от курения и злоупотребления алкоголем, нормализация и контроль цифр АД, соблюдение диеты с низким содержанием жиров, отказ от оральных контрацептивов, терапия сердечных заболеваний (аритмии, клапанных пороков, ИБС). Профилактическое лечение предусматривает длительный (более года) прием антиагрегантов, по показаниям – прием гиполипидемического препарата (ловастатина, симвастатина, правастатина).
К профилактике также относятся хирургические вмешательства, направленные на ликвидацию патологии церебральных сосудов. При наличии показаний осуществляется каротидная эндартерэктомия, экстра-интракраниальное микрошунтирование, стентирование или протезирование каротидных и позвоночных артерий.
Источник
Транзиторная ишемическая атака (ТИА) – острое преходящее нарушение кровообращения головного мозга по ишемическому типу[2], эпизод неврологических нарушений, вызванных ишемией участка головного или спинного мозга (очаговыми неврологическими симптомами: парезы и нарушения чувствительности), а также сетчатки глаза без развития острого инсульта. В отличие от инсульта, при ТИА симптомы не сопровождаются развитием инфаркта мозга (необратимого ишемического повреждения участка мозга), в противном случае приступ классифицируется как инсульт[2].
Ранее, транзиторной ишемической атакой считались случаи быстро развивающихся клинических симптомов очагового или диффузного поражения мозговых функций, возникающих без очевидных внесосудистых причин и продолжающихся менее 24 часов. Определение было изменено по причине того, что в большом количестве случаев, когда симптомы сохранялись менее суток, на магнитно-резонансной томографии головного мозга в диффузионно-взвешенном режиме выявлялись инфаркты.[3]
Продолжительность большинства транзиторных ишемических атак не превышает одного часа.
ТИА наиболее типичны для больных с атеросклеротической окклюзией магистральных артерий головы: в системе сонных артерий (место бифуркации, внутренняя сонная артерия) и вертебральных артерий.
Оценить распространённость транзиторных ишемических атак сложно, поскольку пациенты часто не придают значения временным преходящим симптомам и не обращаются к врачу. Однако, это не говорит о незначительности ТИА, поскольку у 30-50 % пациентов, перенесших её, в течение 5 лет развивается инсульт[4].
Основные симптомы[править | править код]
Симптомы различаются в зависимости от затронутого участка мозга. Наиболее часто отмечаются из общемозговых симптомов – головная боль, головокружение, непродолжительная потеря сознания, из очаговой симптоматики – временная потеря зрения, нарушения речи (афазия), слабость в одной половине тела (гемипарез), онемение (гипестезия) или покалывание в одной половине тела (парестезия).
Факторы, способствующие развитию транзиторной ишемии[править | править код]
К основным факторам риска транзиторных ишемических атак относятся[5][6][7]:
- Пожилой и старческий возраст
- Артериальная гипертония
- Атеросклероз сонных и позвоночных артерий
- Курение
- Заболевания сердца (мерцательная аритмия, инфаркт миокарда, аневризма левого желудочка, искусственный клапан сердца, миокардиопатии, бактериальный эндокардит)
- Сахарный диабет
- Отложение глоботриаозилцерамида в сердечно-сосудистой системе и реактивные изменения миокарда и эндотелия при болезни Фабри.[8]
Клиника и критерии диагностики[править | править код]
ТИА в вертебро-базилярном бассейне[править | править код]
ТИА в вертебро-базилярном бассейне встречаются наиболее часто. По Н. В. Верещагину (1980), составляют около 70 % от всех транзиторных ишемий.
Симптомы и синдромы:
- Системные головокружения, сопровождающиеся вегетативными реакциями, иногда головной болью в затылочной области, нистагмом, диплопией, тошнотой и рвотой, иногда неукротимой. Транзиторной ишемией следует считать лишь системное головокружение при сочетании с другими стволовыми симптомами или при исключении патологии вестибулярного аппарата иной этиологии.
- Гемианопсии, фотопсии.
- Различные варианты синдрома Валенберга-Захарченко и другие альтернирующие синдромы (в 10 % случаев).
- Дроп-атака и синкопальный вертебральный синдром Унтерхарншайдта.
- Атаки дезориентировки и временной утраты памяти (транзиторный глобальный амнестический синдром).
ТИА в каротидном бассейне[править | править код]
Симптомы и синдромы ТИА в каротидном бассейне:
- Преходящие геми- и монопарезы.
- Гипестезия по гемитипу, в одной конечности, в пальцах.
- Нарушение речи (чаще частичная моторная афазия).
- Оптико-пирамидный синдром.
Критерии тяжести[править | править код]
- Лёгкие – продолжительность не более 10 минут.
- Средней тяжести – более 10 минут, часы, но не более суток при отсутствии органической симптоматики после восстановления функций.
- Тяжёлые – часы, после восстановления функций остается лёгкая органическая симптоматика.
Факторы риска развития инсульта после транзиторной ишемической атаки[9][править | править код]
| Возраст: |
| Возраст ≥60 лет |
| Анамнез: |
| У пациента в течение предшествующих 30 дней развивались транзиторные ишемические атаки или инсульты |
| Сахарный диабет |
| Артериальное давление сразу после ТИА: |
| Систолическое ≥140 мм рт. ст. или диастолическое ≥90 мм рт. ст. |
| Клинические признаки: |
| Односторонняя слабость конечностей |
| Изолированные нарушения речи |
| Продолжительность симптомов ТИА >10 минут |
| Визуализационные признаки (КТ и МРТ головного мозга): |
| Острый инфаркт по данным диффузионно-взвешенной МРТ головного мозга (инсульт с клиникой ТИА) |
| Острые или хронические ишемические изменения на КТ головного мозга |
| Множественные острые инфаркты мозга |
| Одновременное развитие острых инфарктов в обоих полушариях головного мозга или одновременно в каротидном и вертебробазилярном бассейнах |
| Множественные инфаркты различной давности (сочетание острых и подострых инфарктов) |
| Изолированные корковые инфаркты (в сочетании с инфарктами глубокой или субкортикальной локализации) |
| Этиология ТИА: |
| Атеросклеротическое поражение крупных артерий |
Примечания[править | править код]
Литература[править | править код]
- Клиническая неврология с основами медико-социальной экспертизы. СПб.: ООО «Медлайн-Медиа», 2006.
См. также[править | править код]
- Ишемический инсульт
Болезни сердечно-сосудистой системы (I00-I99) | |
|---|---|
| Артериальная гипертензия |
|
| Ишемическая болезнь сердца |
|
| Цереброваскулярные болезни |
|
| Лёгочная патология |
|
| Перикард |
|
| Эндокард / Клапаны сердца |
|
| Миокард |
|
| Проводящая система сердца |
|
| Другие болезни сердца |
|
| Артерии, артериолы, капилляры |
|
| Вены, лимфатические сосуды, лимфатические узлы |
|
Источник
