Что такое проксимальный сегмент сосудов сердца

УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Введение
Артериальная гипертония (АГ) ассоциируется с такими структурными изменениями в сердце, как гипертрофия левого желудочка (ГЛЖ), атеросклеротическое поражение эпикардиальных артерий и ремоделирование малых интрамуральных артерий. Это в свою очередь и обусловливает развитие коронарной и сердечной недостаточности. В настоящее время доказано наличие ишемии миокарда у больных АГ, имевших ГЛЖ и ангиографически не измененные коронарные артерии (КА) [1]. Проводимая стандартная эхокардиография в покое при отсутствии нарушения локальной сократимости не позволяет отличить пациентов с ГЛЖ с поражением магистральных эпикардиальных артерий от больных с ангиографически не измененными КА.
Неинвазивные технологии, такие как магнитно-резонансная томография, позитронная эмиссионная томография, дают возможность оценить коронарный кровоток, однако эти методики являются дорогостоящими. Трансэзофагеальная эхокардиография не позволяет оценить скорость потока в дистальном сегменте КА. С внедрением в клиническую практику режима второй тканевой гармоники появилась возможность визуализировать проксимальные и дистальные сегменты КА. Наиболее доступны для визуализации из трансторакального доступа проксимальный и дистальный сегменты передней нисходящей коронарной артерии (ПНА). По данным литературы, проксимальный сегмент ПНА визуализируется в 68% случаев, а дистальный ее сегмент – в 94-100% случаев [2-4]. Наличие атеросклеротического поражения в проксимальном сегменте ПНА не будет вызывать сомнений при регистрации ретроградного потока в среднем или дистальном сегменте этой артерии, обусловленного окклюзией проксимального сегмента [5, 6], либо регистрации элайзинг-эффекта или увеличения линейной скорости кровотока в 2 раза и более при гемодинамически значимом стенозе проксимального сегмента [7, 8]. Оценка коронарного вазодилатационного резерва также не вносит ясность, поскольку снижение величины коронарного резерва менее 2,0 наблюдается у больных с ГЛЖ как с ангиографически не измененными КА, так и у пациентов с наличием гемодинамически значимого стеноза.
Экспериментальные данные [9, 10] свидетельствуют об увеличении скорости потока в КА во время систолы при гемодинамически значимом стенозировании. Ранее нами было показано [11], что отношение максимальной и средней скоростей потока в диастолу к скоростям кровотока в период систолы у больных с тяжелой сердечной недостаточностью может использоваться у пациентов с тяжелой систолической сердечной недостаточностью с целью разграничения пациентов с дилатационной кардиомиопатией и ишемической кардиомиопатией до проведения коронарографии. В связи с этим возникает вопрос, можно ли по значению отношения величины скорости кровотока в диастолу к скорости потока в систолу в дистальном сегменте ПНА отличить пациентов с АГ, имевших выраженную концентрическую ГЛЖ с гемодинамически значимым стенозом в проксимальном сегменте ПНА, от больных с АГ и концентрической ГЛЖ, но с ангиографически не измененной КА.
Целью исследования явилась оценка скорости кровотока в проксимальном и дистальном сегментах ПНА во время систолы и диастолы у больных с гемодинамически значимым стенозом ПНА и у пациентов с ангиографически не измененной КА, имевших АГ и концентрическую ГЛЖ.
Материал и методы
Исследование выполнено у 56 больных АГ с концентрической формой ГЛЖ. Согласно данным коронаровентрикулографии, в исследование были включены 28 пациентов с гемодинамически значимым стенозом (75% и более) проксимального сегмента ПНА и ангиографически не измененными правой и огибающей КА и 28 больных с ангиографически не измененными тремя магистральными КА. По уровню АД, давности АГ, толщине межжелудочковой перегородки, задней стенки левого желудочка (ЛЖ) и массе миокарда ЛЖ (ММЛЖ) эти две группы статистически значимо не различались. Клиническая характеристика пациентов приведена в табл. 1.
Таблица 1. Клиническая характеристика больных с АГ и ГЛЖ с гемодинамически значимым стенозом проксимального сегмента ПНА и пациентов с ангиографически не измененными коронарными артериями.
| Показатель | Пациенты с гемодинамически значимым стенозом проксимального сегмента ПНА | Пациенты с ангиографически не измененными коронарными артериями |
|---|---|---|
| Возраст, годы | 48,500±6,281 | 46,952±7,158 |
| Мужчины/женщины | 21/7 | 16/12 |
| АД систолическое офисное, мм рт. ст. | 174,210±14,210 | 182,424±18,400 |
| АД диастолическое офисное, мм рт. ст. | 119,360±10,120 | 102,125±14,240 |
| Давность АГ, годы | 14,894±8,210 | 12,820±6,210 |
| МЖП, мм | 15,344±2,224 | 15,300±3,033 |
| ЗC ЛЖ, мм | 13,328±2,330 | 13,429±2,785 |
| КСР, мм | 32,142±4,400 | 31,152±5,340 |
| КДР, мм | 53,102±3,340 | 50,432±4,286 |
| КДО(Simpson), мл | 98,020±32,730 | 108,126±10,643 |
| КСО(Simpson), мл | 31,711±16,786 | 36,786±18,412 |
| ФВ ЛЖ, % | 67,256±9,372 | 65,468±6,282 |
| ММЛЖ(В-режим), г | 358,136±156,467 | 334,115±105,128 |
| ИММЛЖ, г/м² | 182,297±79,088 | 166,125±45,550 |
ЗС ЛЖ – задняя стенка левого желудочка, КСР/КДР – конечный систолический/диастолический размер, КСО/КДО – конечный систолический/диастолический объем, ФВ ЛЖ – фракция выброса левого желудочка, ИММЛЖ – индекс массы миокарда левого желудочка.
Критериями исключения из исследования служили пограничная АГ, кризовое течение заболевания, дилатация полости ЛЖ, перенесенный инфаркт миокарда, сахарный диабет, наличие полной блокады левой ножки пучка Гиса и окклюзия в проксимальном сегменте ПНА. Все больные за 5 дней до проведения исследования прекращали прием препаратов, тем самым исключалось влияние медикаментозной терапии на коронарный кровоток. Обязательным условием включения было письменное информированное согласие на исследование.
Трансторакальное эхокардиографическое исследование было выполнено на современных ультразвуковых системах в режиме второй тканевой гармоники. Наряду с общепринятыми методиками (одномерной, двухмерной эхокардиографией, импульсной волновой, цветовой допплерэхокардиографией) проводилась трансторакальная визуализация проксимального и дистального сегментов ПНА. Использовались матриксные секторные фазированные датчики М3S (1,5-4,0 МГц) и M4S (1,5-4,3 МГц). Всем пациентам с ГЛЖ были проведены стандартная ЭхоКГ с оценкой ММЛЖ и расчетом ее в М-режиме (по критериям PENN и формуле R.B. Devereux) и в двухмерном режиме по формуле площадь – длина ЛЖ [11, 12]. За наличие ГЛЖ принимали ИММЛЖ ≥95 г/м²у женщин и ≥115 г/м²у мужчин [13].
Визуализация проксимального и дистального отделов ПНА была выполнена при использовании второй тканевой гармоники и цветового допплеровского картирования, согласно методике M. Krzanowski и соавт. [4], R. Land и соавт. [14] и P.P. Dimitrow [2]. Проксимальный сегмент ПНА визуализировали из модифицированной апикальной позиции на промежуточном положении между поперечным сечением аорты на уровне клапана и 5-камерной позиции (рис. 1).
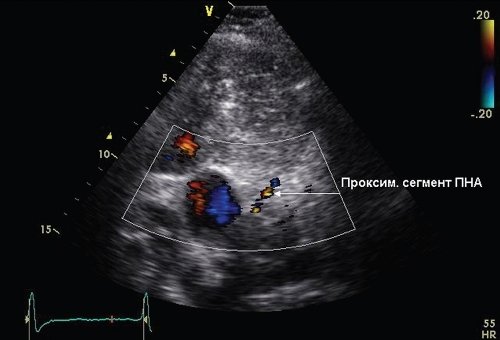
Рис. 1. Эхограмма проксимального сегмента ПНА из модифицированной апикальной позиции на промежуточном положении между поперечным сечением аорты на уровне клапана и 5-камерной позиции.
Первоначально осуществляли визуализацию КА в цветовом допплеровском режиме с уровнем цветовой шкалы 20 см/с, при достижении хорошей визуализации проксимального сегмента ПНА записывали в импульсном допплеровском режиме спектр коронарного потока. Визуализацию дистального сегмента ПНА осуществляли из апикальной позиции на уровне 4 камер или на промежуточной позиции между 4-й и 5-й камерами в цве товом допплеровском режиме при уровне цветовой шкалы 20 см/с (рис. 2).
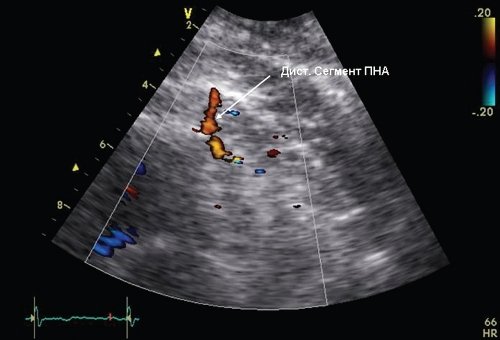
Рис. 2. Визуализация дистального сегмента ПНА из модифицированной апикальной позиции на уровне 4 камер (стрелкой указан дистальный сегмент ПНА).
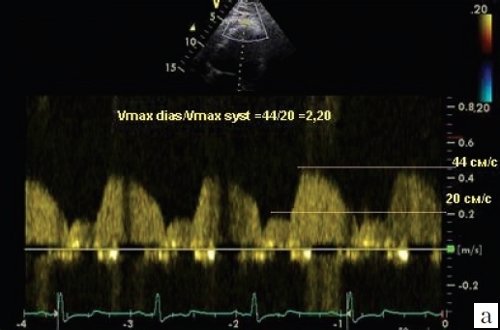
После получения в данном режиме визуализации дистального сегмента ПНА записывали допплеровский спектр потока. В допплеровском спектре потока проксимального и дистального сегментов ПНА оценивали интеграл скорости (FVI), максимальную (Vmax) и среднюю (Vmn) скорости в периоды систолы и диастолы (рис. 3). Адекватные для расчета потоки в ПНА в проксимальном и дистальном сегментах были получены у всех больных с ГЛЖ.
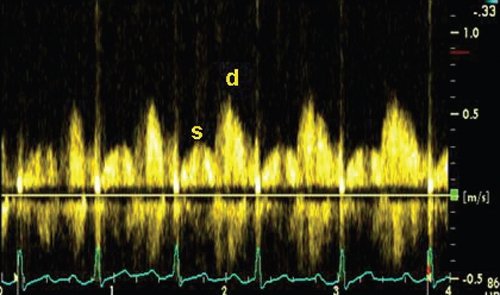
Рис. 3. Допплеровский спектр коронарного потока (s – поток в период систолы, d – поток в период диастолы).
Статистический анализ данных включал проведение теста Manna – Whitney. Во всех процедурах статистического анализа уровень значимости p принимался менее 0,05, соответственно доверительная вероятность (рдов)>0,95. Результаты представлены как M±SD, где М – среднее арифметическое, SD – среднеквадратичное отклонение.
Результаты
В процессе работы не было выявлено статистически значимых различий в показателях интеграла скорости, максимальной и средней скоростей в диастолу в проксимальном сегменте ПНА между больными с гемодинамически значимым стенозом в проксимальном сегменте ПНА и пациентами с ангиографически не измененными КА (табл. 2).
Таблица 2. Интеграл скорости, максимальная и средняя скорости потока в диастолу и в систолу в проксимальном и дистальном сегментах ПНА у больных с ГЛЖ.
| Показатель | Гемодинамически значимый стеноз проксимального сегмента ПНА | Ангиографически не измененная ПНА | p |
|---|---|---|---|
| Проксимальный сегмент ПНА | |||
| Кровоток в диастолу | |||
| dVTI | 14,48±5,32 | 13,44±4,71 | нд |
| dVmax | 26,53±6,11 | 25,98±4,19 | нд |
| dVmn | 20,76±5,15 | 20,72±2,58 | нд |
| Кровоток в систолу | |||
| sVTI | 5,04 ±1,14 | 5,52±1,34 | нд |
| sVmax | 14,14 ±3,29 | 13,62±6,76 | нд |
| sVmn | 15,28±2,62 | 17,00±4,41 | нд |
| Дистальный сегмент ПНА | |||
| Кровоток в диастолу | |||
| dVTI | 10,63±3,42 | 11,82±4,72 | нд |
| dVmax | 28,53±10,78 | 32,98±14,91 | нд |
| dVmn | 29,27±5,15 | 27,840±11,68 | нд |
| Кровоток в систолу | |||
| sVTI | 3,24±0,77 | 3,71±0,77 | |
| sVmax | 17,77±2,50 | 13,66±2,59 | |
| sVmn | 14,02±1,95 | 10,32±2,32 | |
Примечание. нд – недостоверно.
В дистальном сегменте ПНА интеграл скорости, максимальная и средняя скорость потока в период систолы были статистически значимо выше у пациентов с гемодинамически значимым стенозом в проксимальном сегменте ПНА по сравнению с величинами скоростей в этом же сегменте артерии у лиц с ангиографически не измененными КА. Скорости потока во время диастолы в дистальном сегменте КА были ниже у больных с поражением ПНА (см. табл. 2). Соответственно отношение максимальной скорости в диастолу к периоду систолы было ниже у больных с гемодинамически значимым стенозом в проксимальном сегменте ПНА, а отношение скорости в диастолу к периоду систолы было выше у пациентов с ангиографически не измененной КА (рис. 4).
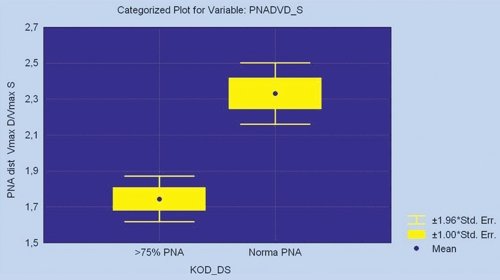
Рис. 4. Среднее значение и ошибка среднего значения отношения максимальной скорости потока в диастолу к скорости потока в систолу в дистальном сегменте ПНА у больных с АГ и ГЛЖ в зависимости от наличия гемодинамически значимого стеноза в проксимальном сегменте ПНА и ангиографически не измененной ПНА.
Это дает основание полагать, что имеется критерий, позволяющий выявить пациентов с гемодинамически значимым стенозом в проксимальном сегменте ПА среди больных с концентрической ГЛЖ и АГ. На рис. 5 приведен клинический пример допплеровского спектра потока во время систолы и диастолы в дистальном сегменте ПНА у пациента с ангиографически не измененной ПНА (см. рис. 5, а) и у больного с гемодинамически значимым стенозом в проксимальном сегменте ПНА (см. рис. 5, б).
Рис. 5. Допплеровский спектр потока в дистальном сегменте ПНА у больного с АГ.

а) С концентрической ГЛЖ и ангиографически не измененной ПНА.
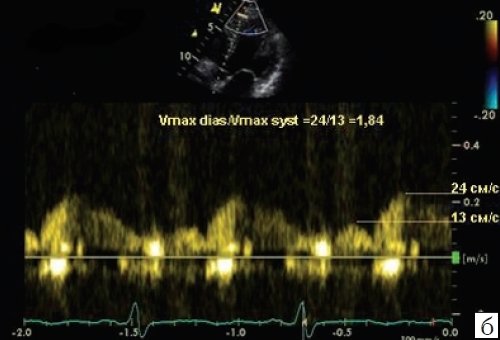
б) С концентрической ГЛЖ и степенью стеноза 75% в проксимальном сегменте ПНА по данным коронарографи.
В качестве критерия, свидетельствующего о наличии гемодинамически значимого стеноза в проксимальном сегменте ПНА, взято отношение Vmax diast/Vmax syst менее 2,0 в дистальном сегменте ПНА. Распределение пациентов со значением показателя более и менее 2,0 в зависимости от данных коронарографии приведено в табл. 3.
Таблица 3 . Распределение пациентов со значениями показателя Vmax diast/Vmax syst больше 2,0 и меньше 2,0 в дистальном сегменте ПНА у больных с АГ и концентрической ГЛЖ.
| Значение показателя Vmax diast/Vmax syst | Количество пациентов | |
|---|---|---|
| с гемодинамически значимым стенозом в проксимальном сегменте ПНА (n=28) | с ангиографически не измененными коронарными артериями (n=28) | |
| 24 | ||
| >2,0 | 4 | 28 |
Исходя из полученных результатов, чувствительность и специфичность данного показателя отношения Vmax diast/Vmax syst
К сожалению, мы не имели возможности провести внутрисосудистое ультразвуковое исследование с оценкой скорости кровотока в ПНА в зависимости от степени стенозирования коронарной артерии.
Выводы
- Пациентам с ГЛЖ необходимо проводить трансторакальное допплерографическое исследование кровотока в дистальном сегменте ПНА с оценкой скоростей потока в систолу и диастолу с последующей оценкой значения отношения скоростей.
- Показатель отношения максимальной скорости потока в диастолу и систолу в дистальном сегменте ПНА менее 2,0 свидетельствует о гемодинамически значимом стенозе проксимального сегмента ПНА у пациентов с АГ с концентрической ГЛЖ. Чувствительность и специфичность показателя отношения Vmax diast/Vmax syst
Литература
- Houghton J.L., Frank M.J., Car A.A. et al. Relations among impaired coronary flow reserve, left ventricular hypertrophy and thallium perfusion defects in hypertensive patients without obstructive coronary artery disease // J. Am. Coll. Cardio. 1990; 15: 43-51
- Dimitrow P.P. Transthoracic Doppler echocardiography – noninvasive diagnostic window for coronary flow reserve assessment // Cardiovascular Ultrasound 2003; 1: 1-9.
- Pellikka P. Going for the Money: Transthoracic Assessment of Coronary Artery Flow Reserve // J Am Soc Echocardiogr 2004; 17: 700-703.
- Krzanowski M., Bodzon W., Dimitrow P.P. Imaging of all three coronary arteries by transthoracic echocardiography. An illustrated guide // Cardiovascular Ultrasound 2003, 1: 1-51.
- Hirata K., Watanabe H., Hozumi T. et al. Simple detection of occluded coronary artery using retrograde flow in septal branch and left anterior desending coronary artery by transthoracic Doppler echocardiography at rest // J.Am. Soc. Echocardiogr. 2004; 17: 108-13.
- Watanabe N., Akasaka T., Yamaura Y. et al. Noninvasive detection of total occlusion of the left anterior descending coronary artery with transthoracic Doppler echocardiography // J. Am. Coll. Cardiol. 2001; 38: 1328-1332.
- Hozumi T., Yoshida K., Akasaka T. et al. Value of acceleration flow and the prestenotic to stenotic coronary flow velocity ratio by transthoracic color Doppler echocardopgraphy in noninvasive diagnosis of restenosis after percutaneous transluminal coronary angioplasty // J.Am. Coll. Cardiol. 2000; 35: 164-168.
- Saraste M., Vesalainen R.K., Ylitalo A. et al. Transthoracic Doppler Echocardiography as a Noninvasive Tool to Assess CoronaryArtery Stenosis – A Comparison with Quantitative Coronary Angiography // J. Am. Soc. Echocardiogr. 2005; 18: 679-685
- Folts. J.D., Gallagher K., Rowe G.G. Hemodynamic effects of controlled degree of coronary artery stenosis short-term and long-term studies in dogs // J. Thorac. Cardiovasc. Surg. 1977; 7: 722-727.
- Kajiya F., Ogasawara Y., Tsujioka K. et al. Evaluation of human coronary blood flow with an 80 channel 20 MHz pulsed Doppler velocimeter and zerocross and Fourier transform methods during cardiac surgery // Circulation 1986; 74: III 53-60.
- Павлюкова Е.Н., Трубина Е.В., Карпов Р.С. Скорости кровотока в дистальном сегменте передней нисходящей артерии у больных ишемической и дилатационной кардиомиопатией // Ультразвуковая и функциональная диагностика 2011; 1: 56-63.
- К линическое руководство по ультразвуковой диагностике / Под ред. Митькова В.В., Сандрикова В.А. V том. М.: Видар, 1998. 360 с.
- Шиллер Н.Б., Осипов М.А. Клиническая эхокардиография, 2-е издание. М.: Практика, 2005. 344 с.
- Lang R.M., Bierig M., Devereux R.B. et al. Recommendations for Chamber Quantification: A Report from the American Society of Echocardiography`s Guidelines and Standards Committee and the Chamber Quantification Writing Group, Developed in Conjunction with the European Association of Echocardiography, a Branch of the European Society of Cardiology // J. Am. Soc. Echocardiogr. 2005; 18(12): 1440-146311.

УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Источник
Физиологические основы
В университетскую программу первых курсов входит изучение строения сердца и его коронарных сосудов. Но чаще всего авторы учебников ограничиваются описанием только крупных сосудов. Клиницисты же используют совершенно иную, но также международную номенклатуру. Коронароангиография и имплантация стентов требуют более подробного описания сосудов сердца, что нашло применение и в международной практике.
Из курса анатомии каждый узнал, что от аорты отходят две артерии, кровоснабжающие само сердце: левая и правая коронарные артерии. Утолщения на корне аорты, из которых и выходят эти артерии, называются соответственно левым и правым коронарными синусами.
Выделяют следующие части левой коронарной артерии (LCA, left coronary artery): главный ствол, который делится на переднюю межжелудочковую ветвь (ramus interventricularis anterior, RIVA или left anterior descending, LAD), а также огибающую артерию (left circumflex coronary artery, LCх).
Главный ствол этой артерии длиной редко превышает 1 см, а далее делится на две свои конечные ветви. Передняя межжелудочковая ветвь располагается на передней поверхности сердца вплоть до его верхушки. На своем протяжении от этой артерии отходят передние желудочковые ветви (диагональные ветви, RD/R.Diag) и передние перегородочные ветви. В коронароангиографии с целью топического указания места поражения предложено делить коронарное русло на сегменты.
Проксимальный сегмент ПМЖВ начинается своим ответвлением от ствола и продолжается до места отхождения от нее первой перегородочной или первой RD, средняя часть — до ответвления второй перегородочной ветви или второй RD, дистальная — до верхушки сердца/после отхождения второй RD.
Огибающая артерия всегда располагается на задней поверхности сердца. В ее проксимальной части от нее отходит ветвь тупого края (obtuse marginal artery, obtuse marginal branch, OMB). В зависимости от места этого ответвления различают проксимальную и дистальную части огибающей ветви. Очень редко от главного ствола между передней межжелудочковой ветвью и огибающей ветвью посередине отходит еще одна ветвь, берущая начало непосредственно из общего ствола — промежуточная артерия (RIM, ramus intermedius).
Выделяют следующие три части правой коронарной артерии (RCA): проксимальную (от устья до первого ее поворота, обычно располагающегося горизонтально), среднюю (от первого до второго поворота) и дистальную (после второго ее поворота до разделения артерии на ветви у «креста» сердца (crux cordis) — места пересечения задней межжелудочковой и атриовентрикулярной борозд сердца). Иногда непосредственно после самого устья от сосуда отходит маленькая ветвь — ветвь артериального конуса (ramus coni arteriosi, CB), а также много мелких ветвей к правому предсердию.
Самой главной из этих ветвей является артерия синоатриального узла (S-A node artery, SNA). Она часто располагается под правым ушком сердца. В редких случаях ветвь артериального конуса имеет собственное устье. Этот вариант всегда следует учитывать, поскольку при коронароангиографии можно принять эту артерию за главный ствол правой коронарной артерии. Перекрыв вход в эту артерию катетером, можно вызвать локальную ишемию и, как следствие, нарушения ритма вплоть до трепетания камер сердца. В передней части венечной борозды, в области острого края сердца, от правой коронарной артерии отходит ветвь острого края (acute marginal artery, AMB), чаще от одной до трех, которая в большинстве случаев достигает верхушки сердца.
Итак, перечислим еще раз все сокращения:
Левая коронарная артерия — left coronary artery (LCA):
— Передняя межжелудочковая ветвь (ПМЖВ), или передняя нисходящая артерия — left anterior descending artery (LAD); иначе — ramus interventricularis anterior (RIVA/RIA);
— Диагональные артерии (ветви) — ДА; ramus diagonalis (RD/Diag);
— Огибающая ветвь (ОВ) левой коронарной артерии, огибающая артерия — left circumflex coronary artery (LCх));
— Ветвь тупого края, obtuse marginal artery, obtuse marginal branch, (OMB);
— Перегородочные межжелудочковые ветви, ramus septalis (RSA);
— Промежуточная артерия, ramus intermedius (RIM).
Правая коронарная артерия — right coronary artery (RCA):
— Ветвь острого края, acute marginal artery, (AMB);
— Артерия синоатриального узла — ramus nodi sinuatrialis (S-A node artery, SNASA/RNS);
— Задняя межжелудочковая ветвь (ЗМЖВ), или задняя нисходящая артерия — posterior descending artery (PDA); иначе — ramus interventricularis posterior (RIVP/RIP).
И еще раз для повторения (важное задание для диагностики локализации ишемии при инфаркте миокарда): LAD/RIVA, LCx кровоснабжает левую камеру спереди и сбоку, а RCA — сзади. Левое предсердие кровоснабжают LCx, RCA. Перегородку — RSA от LAD. Правую камеру сзади — RCA, спереди — RCA, LAD. Правое предсердие — RCA.
Следует также напомнить о доминантности кровоснабжения миокарда. При так называемом правом типе кровоснабжения сердца, наблюдающемся у 70 % людей, задняя нисходящая артерия (PDA) отходит от правой коронарной артерии. При левом типе кровоснабжения сердца (10 % людей) огибающая артерия (LCx) достигает уровня задней межжелудочковой борозды и образует заднюю нисходящую артерию (PDA). При еще более редком, так называемом смешанном содоминантном типе (20 % людей), имеются две задних желудочковых ветви (RIVP/RIP), отходящих от правой венечной и огибающей артерий.
Для понимания принципа работы ЭКГ необходимо повторить строение проводящей системы сердца. Синоатриальный узел находится в стенке правого предсердия, его импульсы поступают к атриовентрикулярному узлу (также располагается в стенке правого предсердия). Далее импульс распространяется по волокнам пучка Гиса, который делится в межжелудочковой перегородке на две ножки – правую и левую (иногда называются ножками Тавары). К эндокарду сигнал поступает посредством волокон Пуркинье. Иногда встречаются и дополнительные пути передачи возбуждения, как, например, по волокнам Кента. Такие пути часто располагаются между предсердиями и желудочками и идут в обход атриовентрикулярного узла. Из-за этого мускулатура миокарда часто сокращается преждевременно, что становится заметно на ЭКГ, а такие пациенты предрасположены к тахикардии (WPW-синдром).
Электрокардиограмма представляет собой не что иное, как запись распространяемых электрических потенциалов сердца, фиксируемых электродами на конечностях и грудной стенке. ЭКГ включает в себя три стандартных отведения по Эйнтховену (I, II, III), и три усиленных по Гольдбергу (aVR, aVL, aVF). Прикрепление еще шести грудных электродов по Вильсону (V1-V6) позволяет зарегистрировать распространение возбуждение по сердечной стенке в горизонтальной проекции. В зависимости от изменений в этих отведениях еще на догоспитальном этапе при помощи ЭКГ можно предположить локализацию инфаркта и возможную «проблемную» артерию.
Например, при инфаркте правых отделов сердца (задней стенки) часто особенно сильно поражается правый желудочек. Чаще всего это происходит из-за тромба в RCA. Правые отделы сердца не способны сокращаться должным образом, что приводит к снижению преднагрузки левой камеры сердца, поскольку таким образом снижается объем крови, транспортируемый к левому предсердию. Сниженный сердечный выброс сердце пытается компенсировать увеличением частоты сокращений. При инфаркте же левых отделов сердца основным осложнением является кардиогенный шок.
Специально для наших подписчиков мы сделали таблицу, в которой показаны изменения ЭКГ в зависимости от локализации возможного повреждения коронарных артерий.
Стоит также повторить и классификацию острых коронарных синдромов:
- Нестабильная стенокардия без повышения тропонина. Эта форма классифицируется по Браунвальду на 3 класса в зависимости от выраженности клинических признаков:
I — недавно возникшая боль за грудиной (менее 2-х месяцев, более 3-х раз в день);
II — боль за грудиной в покое (минимум один раз за прошедший месяц, но не в течении последних 48 часов);
III — боль за грудиной в покое (минимум один раз за последний 48 часов).
Нестабильную стенокардию классифицируют на 3 группы по причинам возникновения:
А — вторичная нестабильная стенокардия (инфаркт миокарда, анемия, повышение температуры, гипотензия, тахиаритмия, тиреотоксикоз, дыхательная недостаточность);
B — первичная нестабильная стенокардия;
C — нестабильная стенокардия после инфаркта (минимум 2 недели после инфаркта).
- Инфаркт миокарда без элевации сегмента ST (NSTEMI) с повышением концентрации кардиального тропонина в крови.
- Инфаркт миокарда с элевацией сегмента ST (STEMI) с повышением концентрации кардиального тропонина в крови.
ПБКА и стентирование
Sones еще в 1959 году описал метод, позволяющий оценить состояние отдельных коронарных сосудов. Judkins модифицировал описанный метод в 1967 году. Именно этот способ исследования коронарных сосудов применяется и по сей день. Первая транслюминальная баллонная коронарная ангиопластика (ТБКА) была проведена 16 сентября 1977 в Цюрихе в Швейцарии. С этого момента количество пациентов с ОКС, подвергшихся ТБКА, возросло с 10 до 65 %. По последним данным, недавно опубликованным в журнале The Lancet, смертность вследствие сердечно-сосудистых заболеваний в 2010 году снизилась на четверть по сравнению с 1950 годом, когда 400 из 100 000 случаев заканчивались летальным исходом. Первым пациентом был 38-летний мужчина-курильщик, у котого наблюдался стеноз LAD. После операции мужчина прожил еще 37 лет.
При ПБКА баллонный катетер с помощью проводника вводится вплоть до места стеноза. Баллон раздувается и тем самым «сплющивает» атеросклеротические бляшки, растягивая сосудистую стенку. Мелкие повреждения интимы во время раздувания баллона часто не имеют последствий, однако иногда именно в этих местах позже начинается пролиферация тканей, что в 30–40 % случаев приводит к рестенозам и рецидивам в течение последующих трех месяцев. Частота экстренных операций по созданию шунтов (bypass) составляет менее 0,5 %. С помощью имплантации стента сосудистая стенка стабилизируется. Существовала также техника primary stenting — имплантация стента без предшествующего дилатирования сосудов баллоном, однако ныне она используется крайне редко и только на начальных этапах сужения просвета сосуда. Исследования последних лет показали, что при значительных сужениях просвета сосуда, у таких пациентов в первые часы после ангиопластики наблюдалась ишемия миокарда, что требовало немедленного повторного хирургического вмешательства или повторной дилатации. Это осложнение возникает вследствие отрыва бляшки от эндотелия. Обнажение поверхности гладкомышечных клеток приводит к тромбообразованию за счет высвобождения молекул коллагена и тканевых факторов, запускающих каскад свертывания крови. Во избежание развития тромбов и рестеноза в настоящее время чаще всего ангиопластику совмещают с имплантацией стентов на месте стеноза.
Первую имплантацию стента провел Sigwart в 1987 году. Тогда стенты монтировались непосредственно на баллон самим врачом. Сейчас же вся конструкция идет в комплекте, что позволило снизить риск потери стента в кровеносном русле при его недостаточной фиксации.
Появились и новые типы самих баллонов. Некоторые из них имеют на своей поверхности режущие зубцы, что расположены параллельно оси сосуда, а также баллоны из нитинола и нейлона хеликальные или же параллельные оси сосуда. Эти конструкции позволяют создать идеальную площадку для имплантации будущего стента. Сперва в процессе исследований ученые не заметили разницы между такими баллонами и стандартными, однако недавно выяснилось, что такие надсекающие баллоны, покрытые лекарственными средствами, показывают лучшие результаты.
Различают два типа металлических стентов: саморасширяющиеся и прикрепленные к дилатирующему баллону. Исследования показывают, что применение первого типа стентов чаще вызывает развитие неоинтимальной гиперплазии. Поэтому в настоящее время часто используются стенты второго типа. Как правило, они состоят из металлической трубочки, в которой с использованием различных техник создаются отверстия. После расширения сосуда баллонным катетером в его просвете создается сеть, обволакивающая его стенки изнутри. Прототипом такого типа стентов являлся стент Palmaz-Schatz, который сейчас уже не применяется.
Исследование 1994 года не показало разницы между имплантацией такого стента и обычной ангиопластикой. Развитие этого направление позволило разработать новые типы стентов. Чаще всего они состоят из нескольких модулей, соединенных коннекторами. Изначально их производили из стали, однако сейчас в качестве материала для изготовления стентов используется платина, кобальт, нитинол (никель-титан), а также только титан. Из-за этого они стали существенно меньше и легче. РКИ выявили преимущества стентов с толстым каркасом перед таковыми с тонким. Предполагают, что они меньше травмируют сосуды, предотвращая таким образом реэндотелизацию.
Существуют также стенты с особым покрытием, создающим непроницаемый для крови барьер. К таким вещества относят политетрафторэтилен и полиэтилен. Сперва их использовали для экстренного закрытия небольших перфораций коронарных артерий, однако сейчас их применяют в профилактике коронарных аневризм и артериовенозных фистул.
Drug-eluting-stents (DES) покрыты специальными веществами, подавляющими пролиферацию клеток эндотелия, таким образом препятствуя рестенозированию сосуда, чаще всего развивающемуся в течение 4–8 месяцев после имплантации.
Стенты – ферромагнетики, плотно устанавливающиеся в сосудистом русле не являются противопоказанием для проведения МРТ.
Существуют специальные стенты для позиционирования их в устьях и разветвлениях сосудов. Как и любой инородный объект в кровеносном русле, стенты являются дополнительным фактором тромбообразования. Поэтому после самой процедуры пациенту всегда назначают ДААТ или ТАТ.
Брахитерапия
Этот метод основан на радиоактивном облучении коронарных артерий при рецидивах после имплантации стентов. Для этого используется бета-излучение, поскольку оно способно проникать лишь на несколько миллиметров внутрь толщи ткани. При этом методе катетер вводят в место стеноза, который прежде был дилатирован баллоном. С помощью этого катетера зону определенное количество времени (3–5 минут) облучают рассчитанной дозой. Васкулярная брахитерапия используется с 1996 года. В феврале 2005 года прекратила свое существование фирма, разрабатывающая аппараты для брахитерапии коронарных сосудов (Beta-Cath-System).
Ротаблационная пластика
Этот метод используется с 1989 года. В сосуд вводится алмазный бор, способный вращаться с частотой 190 000 об. в минуту. С его помощью удаляются ткани в месте рестенозирования. Величина таким образом измельченных частиц составляет 5–10 микрометров (длина эритроцита — 7,5 микрометров). Образуемый канал очень небольшой в диаметре, но достаточный для проведения ПТКА. Как правило, метод используют в случае образования на месте рестеноза кальцификатов. Диаметр головки бора варьируется от 1,25 до 2,5 мм. Поскольку кабель для ротаблационного бора плохо проходит место стеноза, успех операции составляет 80–95 %. К осложнениям относят спазмы сосудов, возникающие чаще (5 %), чем при ПТКА.
Интраваскулярный ультразвук
Еще одним инструментом кардиолога является метод интраваскулярного ультразвука (IVUS). В сосуд вводят ультразвуковой зонд.
Порядок манипуляций напоминает таковой при ПТКА: после позиционирования проводника зонд проводят к месту стеноза. Ультразвук позволяет просмотреть 1 мм тканей на расстоянии от излучателя. Всего на верхушке катетера используется 64 таких кристалла (пьезоэлемента). С помощью этого метода возможно определить состав бляшек и их фибринные, липидные и кальциевые составляющие. Чаще всего к ультразвуку прибегают при неоднозначности ангиографической картины, используя как дополнительный метод обследования.
