Действие местных анестетиков на сосуды
Механизм местной анестезии и эффекты местных анестетиков
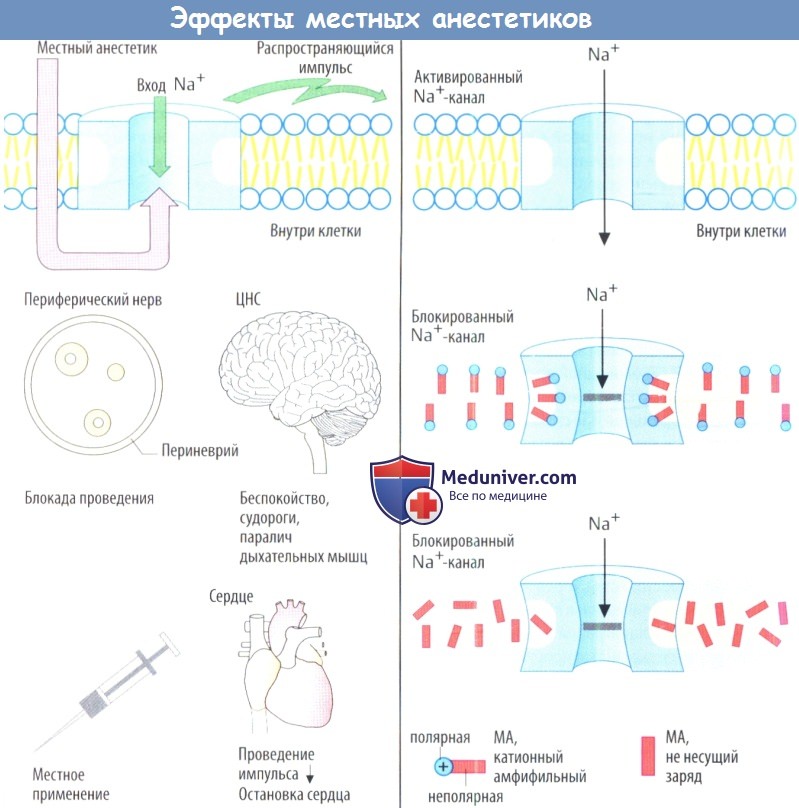
Местные анестетики (МА) обратимо ингибируют образование и распространение импульса в нервах. Такое воздействие на чувствительные (афферентные) нервы позволяет безболезненно выполнять хирургические или стоматологические операции.
а) Механизм действия местных анестетиков. Проведение импульса по аксону происходит в форме ПД. Изменение потенциала вызывает открытие (активацию) белковых Na+-каналов, через которые происходит быстрое поступление Na* внутрь клетки. Na+ движется по градиенту концентрации, т.к. концентрация Na+ снаружи клетки равна 150 ммоль/л, а внутри клетки — приблизительно 7 ммоль/л. МА ингибируют этот быстрый приток Na+, вследствие чего блокируется возникновение и распространение возбуждения.
Большинство МА представляет собой катионные амфифильные соединения. Это физико-химическое свойство способствует встраиванию молекул МА между полярными и неполярными доменами мембран. Они находятся в фосфолипидах мембран, а также в белковых ионных каналах. Имеются доказательства, что при присоединении МА к белкам каналов блокируются Na+-кaнaлы. МА действуют в цитозоле. Это означает, что препарат должен сначала проникнуть через клеточную мембрану.
Местноанестезирующими свойствами также обладают и незаряженные вещества. Это позволяет предположить, что такие молекулы связываются с неполярной областью белкового канала или гидрофобной областью липидов мембраны.
Побочные эффекты, обусловленные механизмом действия. Поскольку местные анестетики (МА) блокируют поступление Na+ не только в чувствительные нервы, но и в другие возбудимые ткани, их вводят локально. Угнетение возбуждающих процессов в сердце, хотя оно и нежелательно во время местной анестезии, позволяет использовать местную анестезию (МА) при аритмиях сердца.
б) Виды местной анестезии. Местные анестетики (МА) применяют по-разному, в т. ч. путем пропитывания тканей (инфильтрационная анестезия) или инъекции раствора рядом с ветвью нерва, содержащей волокна, идущие от области, которую необходимо обезболить (проводниковая анестезия, спинальная анестезия сегментарных задних корешков), или аппликации на поверхность кожи либо слизистой оболочки (поверхностная анестезия). В каждом случае местный анестетик (МА) диффундирует к нервам из депо, образовавшегося в ткани или на коже.
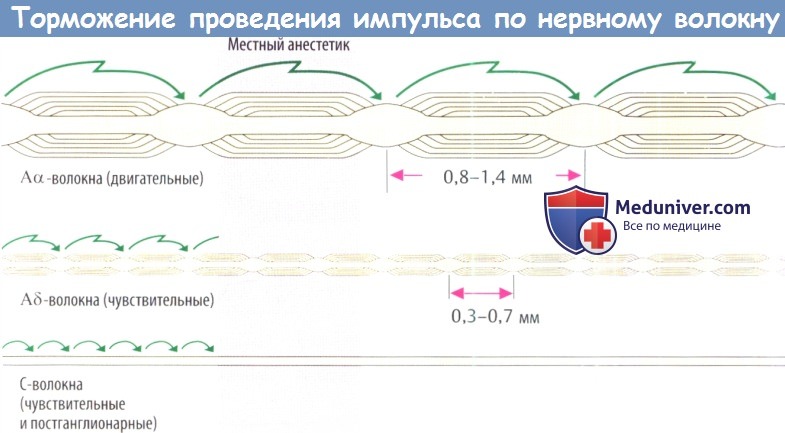
Высокая чувствительность сенсорных нервов низкая чувствительность двигательных нервов. Проведение импульса в сенсорных нервах ингибируется при концентрации ниже той, что необходима для достижения соответствующего эффекта в двигательных волокнах. Это различие может быть связано с более высокой частотой импульсов и более длительной продолжительностью ПД в ноцицептивных волокна по сравнению с двигательными волокнами. С другой стороны, это может быть связано с толщиной чувствительных и двигательных нервов, а также с расстоянием между перехватами Ранвье. При скачкообразном проведении импульса деполяризуется только мембрана в области перехвата Ранвье.
Поскольку деполяризация может происходить даже после блокады 3 или 4 колец узловых перехватов Ранвье концентрация препарата, необходимая для достижения блокады двигательных волокон, должна быть выше.
Это объясняет, почему сенсорные стимулы, которые проводятся с помощью миелинизированных А волокон, блокируются позже и в меньшей стелени чем сигналы, проводимые с помощью немиелинизированных С-волокон. Поскольку вегетативные постганглионарные волокна не имеют миелиновой оболочки, они блокируются местным анестетиком (МА). В результате в области анестезии расширяются кровеносные сосуды, т.к. снижается влияние симпатической нервной системы. Такое локальное расширение сосудов нежелательно.

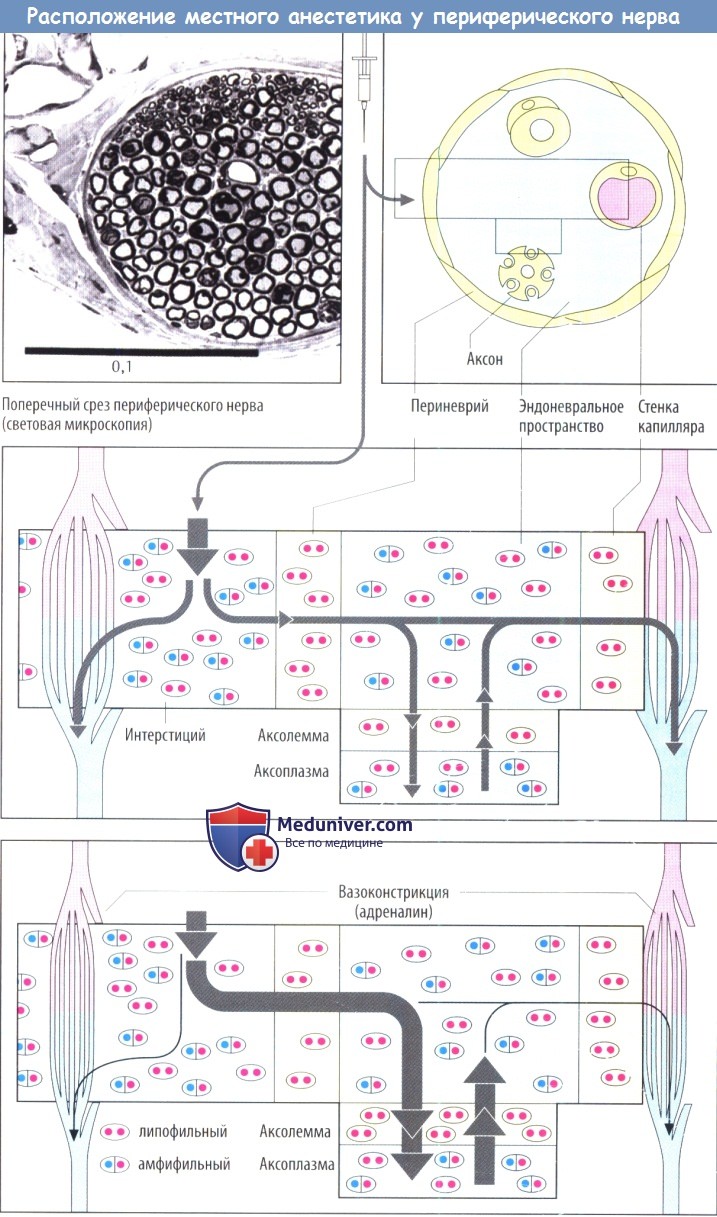
в) Диффузия и эффекты местного анестетика (МА). При диффузии из места инъекции (из интерстициального пространства соединительной ткани) к аксону чувствительного нерва местный анестетик (МА) должен пройти через периневрий. Многослойный периневрий образован клетками соединительной ткани, связанными между собой с помощью плотных контактов и, следовательно, образующими плотный липофильный барьер.
Большинство местных анестетиков (МА), используемых в клинической практике, — третичные амины. При pH интерстициальной жидкости они находятся частично в нейтральной жирорастворимой форме (символически изображается в виде частицы с двумя красными точками) и частичнов протонированной форме, т. е. как амфифильный катион (символически изображается в виде частиц с одной синей и одной красной точками). Незаряженная форма проникает в периневрий и поступает в эндоневральное пространство, где часть молекул препарата снова приобретает положительный заряд в соответствии с локальным значением pH.
Аналогичный процесс происходит, когда лекарственное средство проникает через мембрану аксона (аксолемму) в аксоплазму, где и оказывает свое действие на Na+-канал, и снова при диффузии из эндоневрального пространства через нефенестрированный эндотелий капилляров в кровь.
Таким образом, концентрация местного анестетика (МА) в зоне его действия определяется скоростью проникновения в эндоневрий и аксоплазму и скоростью диффузии в капиллярную кровь. Для быстрого увеличения концентрации препарата должен быть соответственно высокий градиент концентрации между депо препарата в соединительной ткани и эндоневральном пространстве. Введение растворов низкой концентрации не даст эффекта. Однако следует избегать и слишком высоких концентраций из-за опасности интоксикации вследствие слишком быстрого попадания в системный кровоток.
Для обеспечения достаточно длительного местного эффекта при минимально выраженном системном действии с местного анестетика (МА) вводят вазоконстриктор (адреналин, реже — норадреналин или производные вазопрессина), который ограничивает распространение препарата из места его введения. Это обусловлено уменьшением диффузии препарата из эндоневрального пространства в капиллярную кровь.
Кроме того, добавление вазоконстриктора помогает создать относительную ишемию в операционном поле. К возможным недостаткам сосудосуживающих препаратов катехоламинового типа относятся реактивная гиперемия после «вымывания» вазоконстриктора и стимуляция сердечно-сосудистой системы при попадании адреналина в системный кровоток. Вместо адреналина в качестве вазоконстриктора используется аналог вазопрессина — фелипрессин. Этот препарат в меньшей степени вызывает реактивную гиперемию, не обладает аритмогенным свойством, но создает опасность коронароспазма. Вазоконстрикторы не должны применяться для местной анестезии пальцев рук и ног.
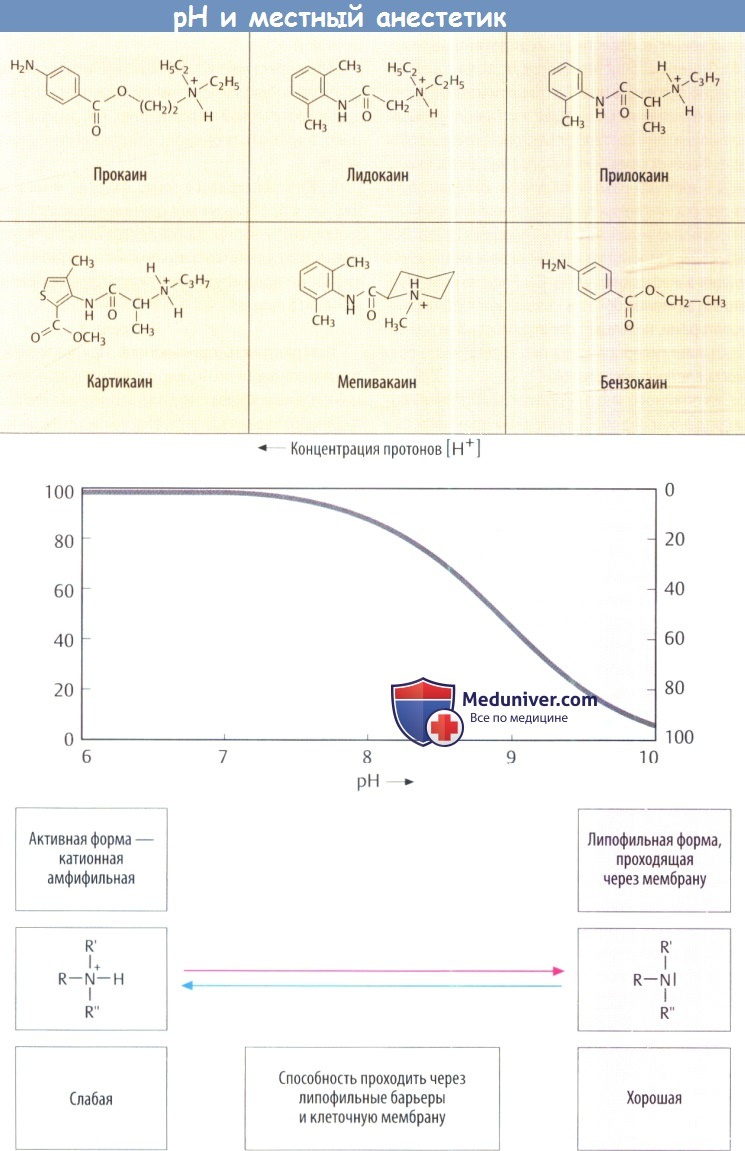
г) Химическая структура. Местные анестетики (МА) имеют сходную химическую структуру. Как правило, это вторичные или третичные амины. Азот связан через промежуточную углеродную цепь с липофильной группой, которая чаще всего представлена ароматическим кольцом.
Аминная функция означает, что местный анестетик (МА) в зависимости от рКa и фактического значения pH существуют в виде либо нейтрального амина, либо положительно заряженного катиона аммония, рКa типичных местных анестетиков (МА) составляет 7,5-9,0. В протонированной форме молекула содержит как полярный гидрофильный фрагмент (протонированный азот), так и неполярный липофильный фрагмент (ароматическое кольцо), т. е. обладает амфифильными свойствами.
В зависимости от значения рКa при физиологическом значении pH от 50 до 5% препарата присутствуют в незаряженной липофильной форме. Эта фракция имеет важное значение, т. к. представляет собой форму местного анестетика (МА), проходящую через липидный бислой мембраны. Для проявления эффекта незаряженные молекулы препарата должны превратиться в катионную амфифильную форму.
д) Местные анестетики (МА), используемые в клинике, — сложные эфиры или амиды. Местные анестетики (МА) эфирного типа инактивируются в тканях эстеразами. Это служит их преимуществом, т. к. снижает опасность системной интоксикации. С другой стороны, высокая скорость метаболизма сокращает продолжительность действия препарата.
Прокаин не используется для поверхностной анестезии, т. к. скорость его инактивации выше скорости проникновения в дерму или слизистую оболочку. В мепивакаине азот, который обычно расположен на конце боковой цепи, содержится в циклогексановом кольце.
Лидокаин разрушается в первую очередь в печени путем окислительного N-деалкилирования. Для эффективной местной анестезии используют 0,25— 1% растворы. Для местной анестезии применяют 5% мази. Лидокаин также используется в качестве ан-тиаритмического средства. Прилокаин и картикаин подвергаются окислительному N-деалкилированию лишь частично, т. к. в обеих молекулах имеется заместитель на углеродном атоме, прилегающем к группе азота. В молекуле картикаина имеется карбоксиметильная группа в тиофеновом кольце. В этом положении происходит расщепление сложного эфира с образованием полярной группы -СОО-, утратой амфифильности и образованием неактивного метаболита.
Бензокаин — представитель группы МА, не имеющих атома азота, который мог бы протонироваться при физиологическом значении pH. Он используется исключительно в качестве поверхностного анестезирующего средства.
Еще одно средство, используемое для поверхностной анестезии, — незаряженный полидоканол, который имеет формулу:
Н3С-(СН2)11—(О—СН2 —СН2)9-OH.
Он состоит из гидрофобных и гидрофильной частей. В высоких концентрациях полидоканол токсичен и используется для облитерации (варикозно-расширенных вен пищевода при циррозе печени).
е) Побочные эффекты местных анестетиков (МА). В клетке местный анестетик (МА) влияет на быстрые Na+-каналы, открытие которых иницирует образование ПД. Местные анестетики (МА) блокируют эти каналы. Быстрые Na+-каналытакже функционируют и в других возбудимых тканях, включая нервные клетки головного мозга и мышц, клетки специализированных проводящих тканей сердца. Поэтому действие местных анестетиков (МА) не ограничивается нервной тканью. Эти препараты не обладают органоспецифичностью.
Соответственно при быстром введении или попадании в циркуляцию слишком высоких концентраций местного анестетика (МА) развиваются серьезные побочные эффекты. В сердце нарушается проведение импульса, что приводит к АВ-блокадам или, в худшем случае к угнетению автоматизма желудочков. Нарушается функция различных отделов ЦНС, что вызывает потерю сознания и развитие судорог. Поскольку специфических антидотов для местных анестетиков (МА) не сущестует, следует немедленно начинать симптоматическое лечение. При наличии признаков торможения сердечной деятельности необходимо ввести в/в адреналин. При нарушении деятельности ЦНС следует ввести противосудорожные препараты, например, в/в диазепам.
Зиконотид — новый антиноцицептивный препарат для местного применения. Это синтетический аналог конотоксина, с помощью которого морские улитки с колпаковидной раковиной парализуют свою добычу. Этот эффект обусловлен блокадой нейрона Са2+-каналов N-типа. При сильной хронической боли зиконотид можно вводить через интратекальный тетер в спинной мозг, где он блокирует передачу импульсов в задний рог. Зиконотид плохо переносится и вызывает побочные эффекты со стороны ЦНС, поэтому его используют в крайнем случае.
– Также рекомендуем “Механизм действия опиоидов – морфина и трамадола”
Оглавление темы “Фармакология лекарств”:
- Лекарства при повышенной кислотности желудка и лечения язвы
- Слабительные препараты для лечения запора и нормализации стула
- Лекарства от поноса – для лечения диареи
- Лекарства влияющие на двигательную систему
- Механизм действия миорелаксантов и их эффекты
- Лекарства для лечения боли и ее уменьшения
- Механизм действия простагландинов и их эффекты
- Механизм действия жаропониющих обезболивающих и НПВС
- Механизм местной анестезии и эффекты местных анестетиков
- Механизм действия опиоидов – морфина и трамадола
Источник
Местные анестетики (anaesthetica localica) – средства, уменьшающие болевую чувствительность в месте их применения. Так как анестезирующие вещества (от греческого – anaesthesva – бесчувственность) вызывают местную потерю чувствительности, они и получили название местных анестетиков.
Местные анестетики
Последовательность действия местных анестетиков такова:
- в первую очередь они устраняют чувство боли,
- при углублении анестезии выключается температурная чувствительность,
- затем выключается тактильная чувствительность
- в последнюю очередь – выключается рецепция на прикосновение и давление (глубокая чувствительность).
Важнейшим свойством местных анестетиков является то, что они действуют обратимо и с сохранением сознания.
Воздействуя на окончания чувствительных нервов, местные анестетики препятствуют генерации и проведению возбуждения. Механизм действия местных анестетиков, как считают в настоящее время по данным молекулярной механики, связан с тем, что они, связываясь с мембранными структурами, стабилизируют мембраны нервных клеток, блокируя тем самым проницаемость их мембран для ионов Na и K. Это препятствует возникновению и развитию потенциала действия, а, следовательно, проведению импульсов.
Данными, полученными методами молекулярной механики, показано, что биологическая активность местных анестетиков во многом зависит от их поляризуемости, ионизационного потенциала, молекулярной конформации и электрического заряда молекулы. С современных позиций механизм действия связан с образованием комплекса препарата местного анестетика с рецептором мембранных Na -каналов, в результате чего и блокируется ток ионов Na .
Местные анестетики делятся на 2 группы (по химическому строению):
а) сложные эфиры (эстеры) ароматических кислот (новокаин, дикаин, анестезин-сложные эфиры ПАБК, кокаин – эфир бензойной кислоты);
б) замещенные амиды аминокислот (лидокаин, тримекаин, пиромекаин, мепивакаин, бупивакаин).
Если эстеры метаболизируются эстеразами, то метаболизм амидов приемущественно происходит в печени.
Преимущества амидов:
– более длительный период действия;
– неаллергены;
– не ослабляют действие сульфаниламидов.
Действующим началом местных анестетиков являются основания (вследствие присутствия азота в аминной группе), которые с кислотами дают растворимые соли. Основания же плохо растворимы. В тканях со щелочной средой (pH = 7, 4) высвобождается свободное основание и оказывает фармакологическое действие. Все препараты выпускают в виде солей, главным образом, в виде гидрохлоридов. В кислой среде основание не отщепляется и действие местных анестетиков не проявляется.
Местные анестетики. Требования
К анестезирующим средствам предъявляют определенный ряд требований:
- Должны иметь высокую избирательность действия, не вызывая раздражающего эффекта ни на нервные элементы, ни на окружающие ткани;
- Должны обладать коротким латентным периодом;
- Должны обладать высокой активностью при разных видах местной анестезии;
- Должны обладать определенной продолжительностью действия, удобного для проведения разнообразных манипуляций.
- Желательно, чтобы они: суживали сосуды или хотя бы не расширяли их. Сужение сосудов усиливает анестезию, снижает кровотечение из тканей, уменьшает токсические эффекты.
- Должны иметь низкую токсичность и минимальные побочные эффекты.
- Должны растворяться в воде и не разрушаться при стерилизации.
Местные анестетики используют для получения разных видов анестезии, основными видами которых являются следующие:
- Терминальная, концевая или поверхностная анестезия – местный анестетик наносится на поверхность слизистой оболочки. Кроме того, анестетик может быть нанесен на раневую, язвенную поверхность. Типичный пример данного вида анестезии – небольшое инородное тело в глазу (соринка) – при удалении его закапывают раствор дикаина в полость коньюнктивы. Терминальную анестезию можно производить преимущественно на слизистых, так как кожные покровы практически непроницаемы для местных анестетиков. Для проведения терминальной анестезии используют растворы кокаина (2% – 5 ml), дикаина (0, 5% – 5 ml), лидокаина (1-2% р-р), пиромекаина (0, 5-1-2 %), а также анестезина (порошок, таблетки, мазь, свечи).
- Второй вид анестезии – инфильтрационная. Этот вид анестезии предполагает последовательное “пропитывание” кожи и более глубоких тканей, через которые пройдет операционный разрез. Типичным примером является послойная инфильтрационная анестезия тканей при аппендэктомии. Для инфильтрационной анестезии используют: растворы новокаина (0, 25-0, 5%), тримекаина (0, 125-0, 25-0, 5%), лидокаина (0, 25-0, 5%).
- Третий вид анестезии – проводниковая или регионарная (областная) – местный анестетик вводят по ходу нерва; возникает блок проведения возбуждения по нервным волокнам, что сопровождается утратой чувствительности иннервируемой ими области. Типичным примером проводниковой анестезии является операция экстракции (удаления) зуба. Используют для этого вида анестезии растворы новокаина (1-2 %), тримекаина (1-2%), лидокаина (0, 5-2%).
- Разновидностями проводниковой анестезии являются спинномозговая анестезия, когда местный анестетик вводят субарахноидально, а также эпидуральная анестезия, при которой анестетик вводится в пространство над твердой мозговой оболочкой. При этих видах анестезии лекарственное средство воздействует на передние и задние корешки спинного мозга, блокируя иннервацию нижней половины тела. Для проведения данных видов анестезии используют еще более концентрированные растворы местных анестетиков: новокаин (5%), лидокаин (1-2%), тримекаин (5%).
Местные анестетики. История
Первым местным анестетиком, используемым в медицинской практике был кокаин – алкалоид кокосового кустарника Erythroxylon coca (произрастает в Южной Америке). Используется соль хлористоводородная кокаина (Cocaini hydrochloridum 1-3% в полость коньюнктивы, 2-5% – анестезия слизистых), являющаяся гидрохлоридом сложного эфира бензойной кислоты и метилэкгонина. По химическому строению кокаин близок к атропину. Известен сотни лет назад. Туземцы Чили, Перу, Боливии жевали листья дерева Erythroxylon coca, чтобы ослабить голод и усталость и вызвать прилив сил, а перуанцы применяют его до сих пор.
В 1860 году Ниман выделил из листьев этого дерева кокаин, а в 1884 году Карл Коллер применил его для анестезии глаз. В 1902 году Вильштеттер установил структуру кокаина и осуществил его синтез. Выяснилось, что кокаин обладает по меньшей мере двумя отрицательными свойствами, а именно значительной токсичностью и способностью вызывать у пациентов пристрастие. При этом к кокаину, в отличие от героина или морфина, развивается психическая, а не физическая зависимость. Высокая токсичность кокаина резко ограничивает его использование. В тоже время как местный анестетик кокаин является очень эффективным средством.
В виду токсичности препарата применение его даже для поверхностной анестезии должно быть осторожным, особенно у детей. Это обусловлено тем, что кокаин может всасываться со слизистых оболочек и оказывать токсический эффект. В связи с высокой токсичностью кокаин используется преимущественно в хирургии глаз, носа и горла; в стоматологии входит в состав мышьяковистой пасты. Это поверхностный анестетик для местной анестезии коньюнктивы и роговицы (1-3%), слизистых оболочек полости рта, носа, гортани (2-5%), для анестезии пульпы зуба.
При закапывании 1-3% растворов кокаина в полость коньюнктивы отмечается выраженная анестезия последней, продолжающаяся около 1 часа. При этом кокаин суживает сосуды склеры, расширяет зрачок. Внутриглазное давление снижается, однако у части лиц внутриглазное давление резко повышается (у пожилых особенно). При длительном использовании кокаин вызывает слущивание и изъязвление эпителиия роговицы. Опасность явлений общей интоксикации требует сочетания его с адреналином. Кокаин входит в состав капель для лечения больных с ринитами, синуситами, коньюктивитами. В уголовном мире кокаин известен как “марафет”. Сейчас на Западе появился еще более сильный и дешевый полусинтетический препарат “Крек”.
Хроническое использование кокаина путем вдыхания через нос вызывает изъязвление слизистой носа. Ранее, до появления более современных наркотиков, кокаинистов узнавали по изъязвлению слизистой носа (спазм сосудов). При резорбтивном действии кокаин стимулирует ЦНС (эйфория, беспокойство, психомоторное возбуждение, ощущение утомления, могут быть галлюцинации). Часто наблюдаются аллергические реакции.
Местные анестетики. Список препаратов
- Дикаин
- Анестезин
- Пиромекаин
- Новокаин
- Лидокаин
- Артикаин
- Бупивакаин
- Мепивакаин
- Скандикаин
- Ультракаин
ДИКАИН (Dicainum) – препарат еще более сильный (примерно в 10 раз сильнее кокаина), но и в 2-5 раз токсичнее кокаина. Дикаин является производным парааминобензойной кислоты. Вви ду токсичности используется только для терминальной анестезии в глазной практике (0, 25-2% растворы). Зрачки не расширяет, внутриглазное давление не снижает, на аккомодацию не влияет. В стоматологии дикаин входит в состав жидкости Платонова, используемой для анестезии твердых тканей зуба. В ЛОР-практике используются 0, 5-1% растворыанестетика. В хирургической клинике дикаин применяют для смазывания раз личных бужей, катетеров, при проведении эндоскопических манипуляций.
Дикаин расширяет сосуды, поэтому его целесообразно сочетать с адреномиметками (с адреналином, например). Отлично всасывается через слизистые оболочки, поэтому даже небольшое превышение терапевтических доз может оказать тяжелый токсический эффект (вплоть до смертельного исхода). У детей, при особой рыхлости слизистой их, возможны тяжелые токсические эффекты (до 10 лет – нельзя использовать вообще).
АНЕСТЕЗИН (Anaesthesinum) плохо растворим в воде. Это связано с тем, что анестезин не дает солей, так как существует только как основание. Ввиду нерастворимости анестезин существует в сухом виде, в виде порошка. Поэтому его применяют наружно в виде присыпок, паст, 5% мазей для терминальной анестезии.
В стоматологии используют в виде 5-10% мазей, 5-20% масляных растворов (глоссит, стоматит), для анестезии твердых тканей зуба втирают порошки (анестезия твердых тел). Указанные лекарственные формы наносят на пораженную поверхность кожи при ссадинах, обморожениях, при крапивнице, кожном зуде. Анестезин может использоваться и энтерально в виде таблеток (по 0, 3), порошков, микстур со слизью для оказания терминальной анестезии слизистой желудка (язвенная болезнь, гастрит), вводится ректально (свечи, содержащие 0, 05-0, 1 анестезина) при заболеваниях прямой кишки (геморрой, трещины).
Создана уникальная лекарственная форма – аэрозоль под названием АМПРОВИЗОЛЬ, в состав которого входят анестезин, ментол, витамин Д – эргокальциферол, глицерин. Препарат способствует заживлению язв, стимулируя процессы репарации. Очень часто анестезин входит в состав суипозитариев, используемых при трещинах прямой кишки, геморрое.
ПИРОМЕКАИН (бумекаин) – используют для поверхностной анестезии. Его применяют в офтальмологии (0. 5%-1%), оториноларингологии (1-2%), в стоматологии (1-2%). Пиромекаин обладает антиаритмическим эффектом, что позволяет использовать его как противоаритмическое средство в клинике внутренних болезней. Используют как анестетик при эндоскопических процедурах (бронхоскопия, бронхография, интубация). Выпускается в ампулах по 10, 30 и 50 мл 1-2% раствора, в виде 5% мази и геля. Применяют лишь для терминальной анестезии, так как обладает раздражающим ткани эффектом из-за высокого значения рН (4, 4-5, 4).
НОВОКАИН (Novocainum) – сложный эфир диэтиламиноэтанола и парааминобензойной кислоты. Выпускается в ампулах по 1, 2, 5, 10, 20 ml 0, 25% концентрации, в склянке, флаконы объемом 200 ml (0, 25%), в виде мази, суипозитариев. Новокаин один из самых старых местных анестетиков. Имеет умеренную активность и длительность действия. Продолжительность инфильтрационной анестезии составляет в среднем 30 минут. Новокаин используется преимущественно для инфильтрационной и проводниковой анестезии. Для инфильтрационной анестезии применяют новокаин в малых концентрациях (0, 25-0, 5%) и в больших объемах (сотни мл). Для проводниковой анестезии объем раствора анестетика существенно меньше, но возрастает его концентрация (12% в объеме 5, 10, 20 ml). Используют новокаин для спинномозговой анестезии, еще реже для терминальной (надо большие дозы).
Большим преимуществом новокаина является его низкая токсичность. У новокаина есть сфера применения в терапии: он оказывает легкий ганглиоблокирующий эффект, снижая выделение из преганглионарных волокон ацетилхолина. В связи с этим, а также в результате угнетающего действия на ЦНС уменьшается возбудимость моторных зон коры, потенцируется действие средств, угнетающих ЦНС. Оказывает гипотензивное действие, а также слабое антиаритмическое. Снижает спазм гладкой мускулатуры.
Как антиаритмическое средство чаще используется в терапии дериват новокаина – НОВОКАИНОМИД. Из побочных эффектов следует указать на его антагонистический эффект с химиотерапевтическими препаратами, а именно с сульфаниламидами. Это связано с конкурирующим действием метаболита новокаина – парааминобензойной кислоты – с сульфаниламидами (ПАБК – конкурент сульфаниламидам).
Особо следует указать на возможность непереносимости препарата: часто могут возникать аллергические реакции, вплоть до анафилактического шока. Нужен аллергологический анамнез. Частые аллергические реакции новокаина опять же связаны с его химическим строением, так как, если эфирные производные часто вызывают аллергические реакции (амидные соединения существенно реже). Более 4% людей – высокочувствительны к новокаину, это самый аллергенный препарат. Кроме того, новокаин нельзя использовать для анестезии воспаленных тканей, так как в кислой среде он не оказывает анестезирующего эффекта (не диссоциирует).
ЛИДОКАИН (Lidocainum). Форма выпуска: amp. – 10, 20 ml – 1%, 2, 10 ml – 2%; в аэрозоли – 10%; драже по 0, 25. За рубежом – КСИКАИН (лидестин, ультракаин). Это универсальный местный анестетик, используемый практически для всех видов анестезии. Он показан для поверхностной, инфильтрационной, проводниковой, перидуральной, субарахноидальной и других видов анестезии.
По анестезирующей активности превосходит новокаин в 2, 5 раза и действует в 2 раза продолжительнее (примерно 60 минут). В комбинации с адреномиметиками проявляет анестезирующий эффект 2- 4 часа (0, 5% раствор; 1 капля адреналина на 10 мл). Имеется препарат Ксилонор, представляющий сочетание ксикаина и норадреналина. Этот коммерческий препарат нельзя использовать для терминальной анестезии.
Токсичность его примерно такая же, как и новокаина или чуть превышает его. Не оказывает раздражающего действия на ткани. При закапывании в полость коньюнктивы не влияет на величину зрачка и тонус сосудов.
Ценным его качеством является тот факт, что ни лидокаин (ксикаин), ни его метаболиты не вступают в конкурентные взаимоотношения с сульфаниламидами. К тому же лидокаин редко вызывает аллергические реакции в отличие от новокаина. Препарат стабилен, можно его длительно хранить при комнатной температуре, а также автоклавировать.
Из других положительных качеств лидокаина следует отметить его высокую активность как противоаритмического средства. Как антиритмик в настоящее время считается ведущим препаратом при желудочковых формах аритмий (экстрасистолия, тахикардия). К сожалению, ввиду малого выпуска его нашей промышленностью представляет определенный дефицит.
Побочные эффекты: гипотония, сонливость, головокружение, амнезия, судороги, тремор, токсическая тахиаритмия, нарушение зрения, дыхательная недостаточность. Могут быть аллергические реакции (бронхоспазм, крапивница, дерматит).
АРТИКАИН – местный анестетик для инфильтрационной, проводниковой, спинномозговой анестезий. Используется в виде 2% и 5% растворов. Препарат представляет комбинацию с сосудосудосуживающим средством глюкозой. Длительность действия около 4 часов.
Используется как местный анестетик в хирургии, а также акушерской клинике
БУПИВАКАИН (маркаин) – препарат для длительной анестезии (8 часов). Это самый длительно действующий местный анестетик. Применяют в виде 0, 25%; 0, 5%; 0, 75% растворов с адреналином. Один из наиболее активных, сильных местных анестетиков (мощнее лидокаина в 4 раза). Используется для проведения инфильтрационной, проводниковой и эпидуральной анестезии в акушерской и хирургической практике в послеоперационном периоде, при хроническом болевом синдроме. Это препарат с медленным началом действия, максимальный эффект создается лишь через 30 минут. Побочные эффекты – судороги, снижение деятельности сердца.
МЕПИВАКАИН (Mepivacainum). Используются 1%, 2%, 3% растворы для инфильтрационной и проводниковой анестезии, в том числе и спинномозговой. По химическому строению очень схож с молекулой бупивокаина (отличия связаны лишь с одним радикалом). Это местный анестетик средней продолжительности действия (до 2-х часов). Обладает быстрым наступлением эффекта. В остальном схож с предыдущим препаратом
СКАНДИКАИН – используют в стоматологии в виде 1% раствора.
УЛЬТРАКАИН – используют в стоматологии
Местные анестетики. Передозировка
При передозировке местных анестетиков возможно отравление. Как правило интоксикация местными анестетиками реализуется генерализованными судорогами. В этом случае необходимо введение диазепана (седуксена), являющегося лучшим противосудорожным средством. При угнетении центров дыхания и кровообращения необходимо использование стимуляторов ЦНС (аналептиков типа бемегрид, этимизол), а возможно и искусственное дыхание на фоне введения адреномиметиков (адреналин, эфедрин).
Источник
