Диагностика стеноза сосудов головного мозга
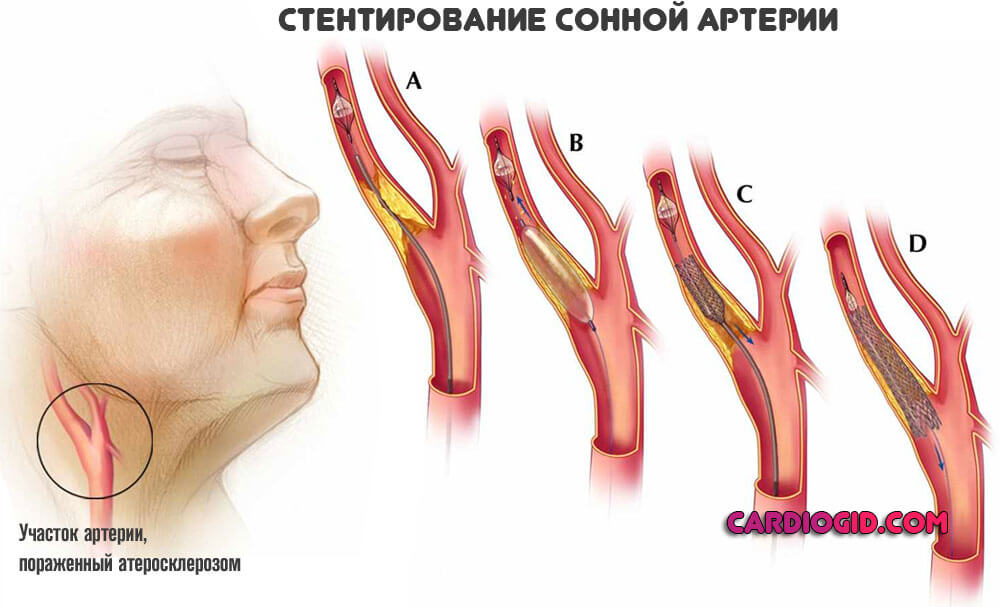
Сужение артерий и вен церебральных структур встречается в практике врачей-неврологов в 40% случаев от общего количества клинических ситуаций.
Состояние несет неочевидную на первый взгляд опасность, потому как в краткосрочной перспективе не влечет гибели или тяжелой инвалидности.
Прогрессирование постепенное, наблюдается в течение долгого периода. От 12 месяцев до многих годов, зависит от состояния здоровья и причины патологического процесса.
Симптомы сужения сосудов головного мозга нетипичны, особенно на ранних этапах. Пациент ложно принимает их за результат усталости, недостаточного сна, тяжелой работы.
Однако при возникновении головной боли, тошноты, рвоты, слабости, прочих неврологических симптомов требуется срочное обращение к докторам, чтобы не упустить момент и пройти диагностику.
Лечение стеноза возможно только на начальных этапах. Затем же начинаются необратимые изменения в церебральных структурах, которые приводят к когнитивным, речевым, моторным нарушениям, устранить их уже невозможно.
Прогнозы зависят от момента старта терапии и ответа организма пациента на воздействие.
Механизм развития
В основе становления патологического процесса лежит группа первичных отклонений. Сам по себе стеноз сосудов головного мозга не возникает. Это не спонтанное явление. Причины две.
Атеросклероз. Сопровождается собственно сужением или же отложением холестериновых бляшек на внутренней выстилке артерий.
Оба варианта одинаково тяжелы. Влияют на гемодинамику (кровоток), общее состояние здоровья и самочувствие человека.
Непосредственные причины этого процесса — курение. Неправильное питание. Органические патологии, генетические моменты, наследственно обусловленный обмен веществ.
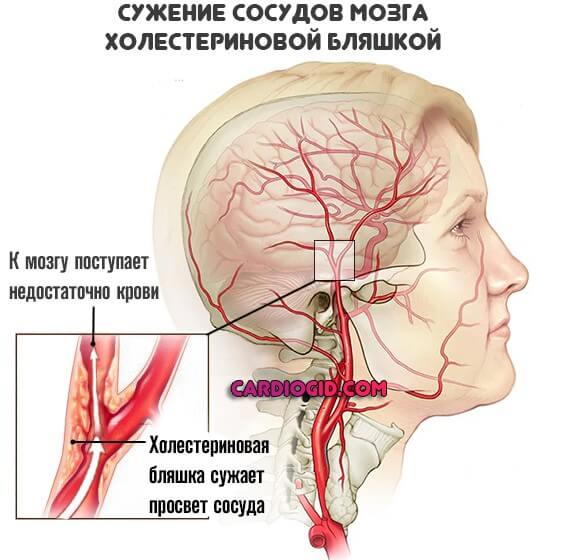
Вторая непосредственная причина, участвующая в развитии — артериальная гипертензия. Рост давления в русле формируется как особый компенсаторный механизм, обычно на фоне атеросклероза.
Ток крови нарушается, потому, как в сосуде присутствует препятствие в виде бляшки или участка сужения. Поскольку растет риск разрыва артерии, тело вынуждено повысить тонус стенок структуры, утолщить их.
В среднесрочной перспективе это приводит к снижению эластичности сосудов, потому качество трофики (питания) мозговых структур падает еще больше.

В системе обе причины заканчиваются ишемией мозга, слабым церебральным питанием и развитием неврологического дефицита.
Сначала он проявляет себя общей симптоматикой. Возникают головные боли, тошнота, рвота, обмороки.
Затем все становится хуже. Утрачиваются высшие нервные функции, вроде интеллектуальных, памяти, способности правильно говорить, читать, писать, выполнять арифметические действия.
В отличие от классического инсульта, когда страдает какой-либо отдел, максимум несколько, если имеется обширное поражения, здесь процесс затрагивает сразу весь мозг.
Развивается диффузное (разлитое) нарушение. Потому говорить об очаговой симптоматике (проявлениях поражения отдельной доли — лобной, теменной и др.) не приходится.
Если продолжать сравнение с острым расстройством мозгового кровообращения, суженные сосуды приводят к постепенной, минимальной деструкции нервных тканей мозга.
Некротизируются отдельные клетки. Из-за этого критического состояния не наблюдается.
Прогрессирование постепенное, многолетнее. Обнаружить отклонение можно только сравнив основные функции до начала болезни и на момент обнаружения проблем.
Причины
Факторы развития сужения кровеносных сосудов головы многообразны. Как уже было сказано, основных момента два.
Артериальная гипертензия
Рост давления. Развивается как итог сердечнососудистых заболеваний или почечных патологий, нестабильности гормонального фона, начала климактерических изменений, естественного старения организма.
Список можно продолжать. Гипертензия, симптоматическая или первичная, в качестве заболевания, обнаруживается почти у 15% населения планеты.
Рано или поздно, компенсаторный механизм дает сбой. Потому примерно у 60% гипертонией наблюдается нарушение тонуса сосудов головы и неврологическая симптоматика.
Атеросклероз
Собственно сужение артерий или же отложение на их стенках холестериновых бляшек.

В основном фактор развития нарушения не ассоциирован с ожирением или неправильным питанием, это ошибочное представление.
Основные моменты связаны с генетической предрасположенностью, особенностями метаболизма, обусловленными наследственными факторами.
Другой возможный вариант — приобретенные гормональные нарушения: гипофизарная недостаточность, дефицит веществ щитовидной железы, коры надпочечников. Также сахарный диабет.
Остеохондроз шейного отдела позвоночника
Провоцирует стеноз базилярных артерий, нарушение питания затылочной доли мозга. Возможно рефлекторное сужение прочих кровоснабжающих структур, по цепи. Что и связано с дальнейшим прогрессированием патологического процесса.
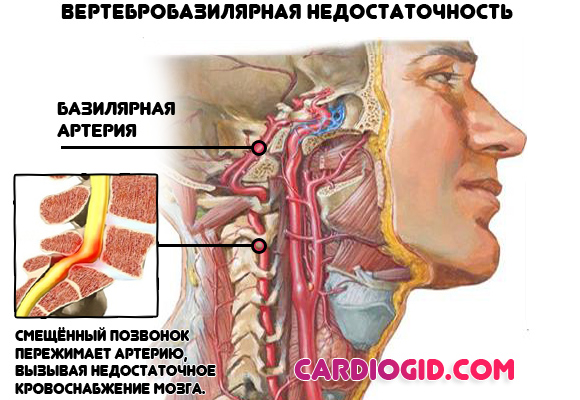
Факторы риска
Обуславливают развитие атеросклероза, артериальной гипертензии, нарушений опорно-двигательного аппарата.
Таковыми выступают курение, злоупотребление алкогольными напитками, наркотическая зависимость, систематический и бесконтрольный прием лекарственных средств (оральных контрацептивов, антибиотиков, глюкокортикоидов, нейролептиков, антидепрессантов, психотропных медикаментов).
Прочие варианты — старческие изменения в организме на фоне климакса (менопаузы или андропаузы у мужчин), прочие патологии, сердечнососудистые, почечные печеночные.
Причины сужения сосудов головного мозга используются для выявления происхождения процесса, разработки тактики терапии, ранней диагностики. Это основа качественной курации и полного избавления от заболевания.
Симптомы
Всего выделяют три этапа патологического процесса. Группа авторов говорит о четырех, называя отдельным нулевой, который определяется предшествующим состоянием. Но в таком случае признаков расстройства еще нет.
Первая фаза
Клиническая картина выраженная, но, как ни парадоксально, пациенты редко принимают всерьез нарушения самочувствия, хотя все очевидно.
Среди моментов:
- Головная боль малой или средней интенсивности — характерный симптом сужения сосудов головного мозга.
Отличается высокой устойчивостью к анальгетикам. Потому стандартными подручными препаратами снимается плохо или не купируется вообще.
Локализация нечеткая, показать одно место пациент не в силах. Диффузный, блуждающий дискомфорт обычно имеет тюкающий, стреляющий характер.
Продолжительность каждого болевого эпизода составляет от 30 минут до нескольких часов. Затем проходит, также резко, как начинался.
- Головокружение. Другое название симптома — вертиго. Развивается спонтанно, сопровождается нарушением координации, шаткостью походки. Человек не может пройти по прямой линии, падает или спотыкается.
Мир в буквальном смысле кружится перед глазами, возникают выраженные нарушения ориентации в пространстве. Положение лежа позволяет частично ослабить признак, но не полностью его устранить.
На раннем этапе интенсивность проявления незначительная, пока еще не приходится занимать вынужденную позу.
- Шум в ушах, потемнение в глазах. Как то, так и другое — типичный признак сужения сосудов в головном мозге, провоцирует очаговые моменты со стороны затылочной, височной долей, экстрапирамидной системы.
- Тошнота и рвота. Возникают не всегда. Продолжаются минимальный промежуток времени. До часа максимум, бывает реже. Акт опорожнения желудка не приносят никакого облегчения, это рефлекторное явление. Ложный защитный механизм тела от отравления, для эвакуации токсичных веществ.
- Слабость, сонливость. Общая астения и разбитость. Человек не может как прежде работать, выполнять бытовые обязанности. Возникает апатичность, которая имеет органическое происхождение. Даже при большом желании больной не в силах действовать.
- Психические расстройства по типу эмоциональной лабильности, переменчивости. Вспыльчивость, депрессивный настрой (дистимия), раздражительность. Также встречаются частые и стремительные трансформации фона настроения: в один момент — эйфория, а спустя пару минут — глубоко противоположное состояние.
- Бессонница. Сопровождается невозможностью отдохнуть, длительным периодом перехода в бессознательное либо частыми пробуждениями. Признак переносится пациентами особенно мучительно.
Вторая стадия
Сопровождается постепенной инвалидизацией человека. Возникают катастрофические симптомы стеноза.
- Нарушения интеллектуальной сферы. Нет возможности решать логические задачи, здраво мыслить. И если в самом начале этой фазы речь идет о снижении скорости при сохранной продуктивности, затем происходит тотальная дисфункция. Нарастают явления слабоумия, сосудистой деменции. Пока еще это не очевидно.
- Нарушения памяти. Проявляется падением скорости запоминания, воспроизведения уже усвоенной информации.
- Отклонение аналитических способностей. Также относится к когнитивной, мнестической сферам.
- Обмороки. Потеря сознания развивается спонтанно, внезапно. Вывести пациента нетрудно, но это грозный прогностический признак.
Внимание:
Как только обнаружился подобный симптом при суженных сосудах мозга, в течение 6-24 месяцев стоит ждать инсульта. Времени на раздумья уже нет. Нужно срочно начинать лечение.
- Поведенческие расстройства. Эмоциональные реакции становятся неадекватными, явно не соответствуют силе и характеру стимула. Говоря утрированно, человек может быть неуместно веселым, шутливым, дурашливым на похоронах, грустным и плаксивым на свадьбе.
Почти всегда обнаруживаются ипохондрические явления, повышенная мнительность. Личностные качества огрубляются, становятся стереотипными и стираются.
Классический признак начинающейся сосудистой деменции.
- Раскоординация. Нет возможности управлять собственными конечностями. Человек ходит неуклюже, шаркает, делает массу ненужных движений.
- Тремор. Дрожание пальцев, подбородка.
- Судорожный синдром. Соответствует тонико-клоническим припадкам в рамках эпилептического приступа. Обнаруживаются подобные проявления не всегда.
- Императивные позы опорожнить мочевой пузырь или кишечник. Возникают на фоне нарушения иннервации выделительной системы. Угрожающий признак.
Болезнь сосудов головного мозга во второй фазе не всегда проявляется полным комплексом описанных моментов, все сугубо индивидуально.
Третья стадия
Соответствует конечному состоянию, глубокой инвалидности, сосудистой деменции. Несмотря на общую тяжесть патологического процесса, шансы на коррекцию и восстановление, пусть и не полное, присутствует.
Чего не бывает, например, при болезни Альцгеймера, с которой приходится дифференцировать сужение сосудов мозга. Глядя на пациента, трудно представить, что есть шансы на помощь.
Обнаруживаются:
- Апатичность. Полное отсутствие интеллектуальной и любой физической активности. Человек постоянно лежит, не выказывает никаких эмоций. Интерес к внешнему миру минимален или такового нет вообще.
- Отсутствие контроля над физиологическими функциями. Соответственно, сопровождается третья стадия состояния спонтанным мочеиспусканием, дефекацией. Это усложняет уход за лежачим больным.
- Потеря памяти. Тотальная амнезия.
В некоторых случаях речь и интерес к миру сохраняются. Он адекватности, логики в попытках взаимодействия нет. Потому как присутствуют бредовые идеи, глобальное расстройство мышления.
Внимание:
Чем дольше пациент находится в таком состоянии, тем труднее повлиять на дисфункцию.
Диагностика
Проводится на ранних стадиях. В развитых формах все очевидно, нужно стадировать процесс. Профильный специалист — невролог.
Мероприятия:
- Устный опрос больного и сбор анамнеза. Простейшие первичные действия. Направлены на выявления возможного происхождения нарушения, определение клинической картины.
- Измерение артериального давления, частоты сердечных сокращений. Оба уровня обычно изменены. На первом этапе — обнаруживается рост, далее — падение.
- По необходимости проводится суточное мониторирование по Холтеру. Такая потребность возникает нечасто.
- ЭЭГ. Для оценки интенсивности мозговой деятельности, выявления областей пониженной активности. Исходя из топографии измененного сигнала, можно предварительно говорить о расположении патологического процесса. То есть области, где нарушен кровоток в большей мере.
- МРТ головного мозга.
- Рентгенография шейного отдела позвоночника.
- Дуплексное сканирование, УЗДГ сосудов шеи.
- ЭКГ, ЭХО-КГ.
- Обязательно проводится анализ крови общий, биохимический с развернутой картиной по холестерину, липидным структурам.
По необходимости назначаются и другие исследования: УЗИ почек, органов брюшной полости.
Диагностика сужения сосудов сама по себе не представляет трудностей. Но нужно ответственно подойти к разработке тактики.
Лечение
Лечение сужения сосудов головного мозга в основном консервативное. Заключается в применении препаратов нескольких фармацевтических групп.
- Антиагреганты. Для восстановления текучести крови. Аспирин-Кардио, реже Гепарин. Постоянно принимать их нельзя.
- Статины. Для выведения излишков холестерина, растворения мягких бляшек (Аторис и иные).
- Противогипертензивные. Ингибиторы АПФ, диуретики малыми курсами, блокаторы кальциевых каналов и прочие. По показаниям. Наименования подбираются строго врачом. При несоблюдении рекомендации есть риск летального исхода от почечной или сердечной недостаточности.
- Цереброваскулярные средства. Восстанавливают нормальный кровоток в головном мозге. Пирацетам, Актовегин.
- Ноотропы. Глицин и прочие. Обменные процессы стабилизируются.
- Витаминно-минеральные комплексы. Используются в обязательном порядке.
Указанные медикаменты решают сразу три важных задачи: устраняют первопричину (не всегда), купируют симптомы, предотвращают неотложные состояния.
В то же время, не во всех случаях результат консервативным путем достижим. По показаниям проводится операция.
Среди оснований для хирургического вмешательства сосудистые заболевания головного мозга — мальформации, аневризмы, запущенный атеросклероз с кальцификацией бляшек, опухоли почек (могут спровоцировать злокачественную гипертензию).


Обязательно соблюдение режима, на протяжении всей оставшейся жизни: исключение курения, спиртного, наркотиков, отказ от самостоятельного применения препаратов, любых, коррекция рациона (подойдет лечебный стол №10).
Обеспечивается полноценный сон (не менее 7 часов за ночь), физическая активность на доступном уровне (прогулки на свежем воздухе, пешком или на велосипеде в медленном темпе).
Прогноз
На 1 стадии благоприятный. Если сужаются сосуды головного мозга , во 2 фазе исход условно положительный.
На 3 этапе все куда сложнее, летальность составляет 60%, но шансы на частичное восстановление присутствуют.
Вопрос лучше адресовать лечащему специалисту. Слишком много факторов нужно учитывать: от возраста и пола до состояния здоровья.
Осложнения
Главное последствие — сосудистая деменция. Далее возможен инсульт обширного типа. Логичным исходом выступает смерть больного или тяжелая инвалидность.
Сужение сосудов головы — не диагноз. Это фактор развития цереброваскулярной недостаточности или, говоря проще, нарушения питания нервных тканей.
Лечение проводится в срочном порядке, чем дольше течет патологический процесс, тем тяжелее справиться с расстройством. Медлить не рекомендуется. При первых симптомах нужно обращаться к неврологу.
Источник
Алгоритм диагностики сужения сосуда головного мозга и его окклюзии – Европейские рекомендации
а) Патогенез сужения сосудов головного мозга:
1. Физиология и патофизиология. Атеросклероз является причиной 90-95% ишемических инсультов. Поскольку это системное заболевание, то большинство пациентов после инсульта страдает от связанных с атеросклерозом заболеваний: ишемической болезнью сердца, сахарного диабета, артериальной гипертонии и ишемической болезни нижних конечностей. Часто встречается дисбаланс обмена липидов.
Мозг составляет только 2% от общей массы тела, но потребляет 15% от сердечного выброса (около 750 мл крови/мин.) и использует 20% кислорода. Мозговой кровоток составляет в среднем 50 мл на 100 г ткани мозга/мин. Мозг использует 90-100% глюкозы, поставляемой для окислительного фосфорилирования. Глюкоза потребляется нормально при церебральной перфузии 4,5-5,5 мл на 100 г ткани мозга/мин и кислорода 3,0-3,5 мл О2/100 г ткани мозга/мин. Ауторегуляция мозгового кровотока возможна компенсацией колебания уровня системного артериального давления.
Церебральный кровоток остается стабильным при диапазоне системного артериального давления 60-160 мм рт. ст. у здоровых пациентов. Кровоснабжение мозга основано на системе коллатералей четырех основных артерий (внутренние сонные артерии и позвоночные артерии), которые представляют собой артериальный круг большого мозга (виллизиев круг), способный перераспределять и оптимизировать кровоснабжение (в некоторых случаях, даже если только одна из главных артерий является функционирующей). Эта система усиливается коллатералями между наружными и внутричерепными сосудами.
Самая важная часть мозга — ствол — в основном кровоснабжается основной артерией (ОА), которая образуется из слияния обеих ПА и поддерживается задними соединительными артериями. Окклюзия одной ПА почти всегда протекает бессимптомно. С другой стороны, нелеченный тромбоз ПА почти всегда заканчивается смертельным исходом. Быстрое тромбозирование ВСА обычно вызывает инсульт с ишемическим поражением всей территории средней мозговой артерии (СМА). Замедлить прогрессирующую окклюзию позволяет расширение и создание коллатеральных сосудов, перераспределение крови через переднюю соединительную артерию (ПСА) и заднюю соединительную артерию (ЗСоА). Окклюзия сосудов, снабжающих базальные ганглии и перфоранты мозга, почти всегда вызывает постоянный неврологический дефицит.
Клиническая картина зависит от скорости окклюзии, глубины и продолжительности ишемии. Неврологический дефицит возникает, если церебральный кровоток (ЦК) снижается до < 30 мл на 100 г мозга ткани/мин. ЭЭГ исчезает при ЦК < 18 мл/100 ткани мозга/мин (клетки мозга по-прежнему жизнеспособны, но нефункциональны = «электрический сбой»); вызванные потенциалы подавлены при ЦК <15 мл на 100 г ткани мозга/мин. ЦК по 10-12 мл на 100 г ткани мозга/мин приводит к значительному изменению концентрации ионов («ионный отказ»).
Пенумбра при ЦК 12-15 мл на 100 г ткани мозга/мин — мозговая область электрического «молчания» без структурного дефицита, как правило, окружающая центральную зону ишемии.
При ЦК < 10 мл на 100 г ткани мозга/мин начинается каскад процессов, приводящих к гибели клеток.
Повышается сосудистое сопротивление в артериях и артериолах. Кровоток постепенно уменьшается параллельно с разветвлением сосудов и возрастанием общего поперечного сечения сосудов. Капилляры содержат около 5% от объема крови, и составляют до 20% сосудистого сопротивления. Перфузионное давление (разница между внутрипросветным давлением на артериальном и венозном конце капилляра) не должно превышать критического уровня «капиллярного давления закрытия». В противном случае, капилляры разрушаются. Давление поступающей крови должно превышать интерстициальное давление (примерно равное ВЧД) и должно преодолевать сопротивление деформации клеток красной крови (диаметр капилляра ниже, чем у клеток красной крови).
Скорость кровотока уменьшается за счет наибольшего сечения всех капилляров (примерно до уровня 0,07 см/с). Вены оказывают самое низкое сопротивление потоку крови, так как они содержат большой объем крови.
В физиологических условиях кровоток всех отделов артериального русла ламинарный. Осевой (центральный) поток в несколько раз быстрее, чем все остальные, в пристеночном слое кровоток самый медленный (за счет трения жидкости о стенки сосуда). Ниже критической отметки ламинарный поток переходит в турбулентный. Такие изменения потока могут привести к образованию тромбов.
2. Специфическая этиология:
– Макроангиопатии (заболевания крупных сосудов, например артериоартерииты)
– Атеросклеротические бляшки
– Неатеросклероз (диссекция, моя-моя болезнь, фиброзно-мышечные дисплазии и др.)
– Микроангиопатии (болезни артериол)
– Эмболизация из сердца (стеноз митрального клапана, мерцательная аритмия, незаращение овального отверстия и т. д.)
– Инсульт неизвестного происхождения (нелакунарное ишемическое поражение неизвестного происхождения на КТ—например, в случае нормальных данных ангиографии)
Выделяют еще одну гетерогенную группу инсультов редкого происхождения (мигренозные инсульты, гипергомоцистеинемия, антифосфолипидный синдром, серповидно-клеточная анемия, синдром MELAS, васкулиты), которые являются важными в дифференциальной диагностике.
По данным базы данных Stroke встречается до 40% инсультов неизвестного происхождения, 27% относятся к микроангиопатии, 19% к эмболизации из сердца, и 14% к макроангиопатии (основных экстра- и интракраниальных сосудов).
Риск развития ишемического инсульта определяется наличием факторов риска. Наиболее известные факторы риска не поддаются изменению (возраст, пол, генетическая предрасположенность, влияние погоды, раса) или могут модифицироваться (артериальная гипертензия как основной фактор риска, гипотония, заболевания сердца, атеросклероз, сахарный диабет, гиперхолестеринемия, дислипопротеинемия, курение, употребление алкоголя, ожирение, полицитемия).
б) Эпидемиология сужений сосудов головного мозга. Заболеваемость составляет 300-600 на 100000 человек в год, и является третьей наиболее распространенной причиной смерти или тяжелой инвалидности. В США ежегодно от инсульта страдают 700000 жителей (80% приходится на ишемический инсульт). От инсульта в США каждый год умирают 150000 человек, тем не менее, смертность от инсульта в США является самой низкой в мире. В настоящее время приблизительно 4,4 млн перенесших инсульт живут в США, а две трети из них являются инвалидами разной степени. Общая сумма затрат (прямых и косвенных) на лечение этих пациентов оценивается в $ 51 млрд в год.
Заболеваемость несколько выше в Европе. Худшие эпидемиологические данные наблюдаются в странах бывшего СССР (частота инсульта до 650 на 100000 человек в год, смертность 273/100000 человек в год), а заболеваемость в Финляндии, Швейцарии и Франции очень низкая.
в) Симптоматика сужения сосуда головного мозга. С нейрохирургической точки зрения, больных с ишемическим инсультом можно разделить на несколько групп:
1. Асимптомные пациенты. Встречаются случайно во время исследования по поводу других заболеваний или при целевом обследовании (например, в связи с каротидным шумом).
2. Транзиторные ишемические атаки (ТИА). Присутствуют клинические симптомы, такие как преходящая слепота, обратимый ишемический дефицит и так называемая вертебро-базилярная недостаточность. Состояния бывают как изолированные, так и повторяющиеся. Кульминация ТИА представляет собой обратимую ишемию или повторные эмболизации. Они имеют важное значение с точки зрения определения момента вмешательства. Наиболее частые симптомы при ТИА — контралатеральный гемипарез, гемигипестезия и одноименная гемианопсия. Расстройства речи, познавательного и практического характера вызываются нарушениями кровотока в доминирующем полушарии.
3. Завершившийся инсульт. Любой постоянный неврологический дефицит, вызванный инсультом (даже если симптоматика представлена асимметричными рефлексами, или минимальным дефицитом), должен быть расценен, как инсульт завершенный. Завершенные инсульты подразделяют на мелкие и обширные. При малом инсульте пациент безусловно ходячий и в состоянии заботиться о себе, а при обширном инсульте необходима помощь в обычной повседневной деятельности.
4. «Инсульт в ходу» или прогрессирующий инсульт. Неврологический дефицит колеблется или изменяется во времени. Дефицит обычно усиливается и приводит к завершенному инсульту даже при инвазивном консервативном лечении.
5. Глобальная ишемия. Деменция и психологические изменения являются доминирующими в клинической картине. Следует исключить другие причины деменции.
г) Клиническая картина сужения сосуда головного мозга:
• Бессимптомные пациенты (с окклюзией или стенозом магистральных сосудов мозга)
• Симптомные пациенты:
— Преходящий дефицит
— Устойчивый дефицит
— Малый инсульт
— Обширный инсульт
— Моторный дефицит
— Глобальный дефицит.
Источник эмболизации (при стенозе сонной артерии — «артерии к артериям», от сердца—«от сердца к артерии»» и болезнь малых сосудов — «лакунарные инфаркты») обычно не может быть определен только клинически.
д) Диагностика сужения сосуда головного мозга:
1. Ультрасонография. Допплерография (УЗДГ) является наиболее важным методом исследования. Правильно проведенное и точное исследование является достаточным для выявления изменений в сонных артерих на шее. Преимуществами УЗДГ являются отсутствие инвазивности, простота, небольшие затраты, и возможность повторить исследование. Это очень полезно после вмешательств для проверки и оценки изменений атеросклеротических бляшек. Информация о структуре атеросклеротических бляшек является очень важной. УЗДГ не обеспечивает достаточных данных о внутричерепном кровотоке дистальнее М2 и А1 сегментов.
2. КТ-ангиография. КТ-ангиография (КТА) является неинвазивным методом, стенозы выявляются при аксиальном сканировании. При КТА также могут быть визуализированы внутричерепные сосуды. Показания к вмешательству на магистральных и внутричерепных сосудах могут быть основаны только на результатах КТА.
3. МР-ангиография. Магнитно-резонансная ангиография (МРА) является неинвазивным методом для визуализации внутричерепных и экстракраниальных сосудов. Показания к лечению могут быть основаны только на результатах МРА. Противопоказаниями к проведению МРА являются наличие кардиостимулятора, сосудистых клипсов неизвестного происхождения, искусственных металлических клапанов сердца и т. д.
4. Дигитальная субтракционная ангиография (ДСА). ДСА по-прежнему считается золотым стандартом. К недостаткам ДСА относятся инвазивность и осложнения в связи с процедурой, добавляющиеся к осложнениям от вмешательства. Осложнения/летальность варьируют в пределах 0,5-1,5%. Основные преимущества—получение точной информации о ветвях дуги аорты и экстракраниальных и интракраниальных сосудах, и простая интерпретация результатов.
5. Компьютерная томография (КТ). Компьютерная томография является обязательным исследованием для всех пациентов с заболеваниями сосудов мозга. Отображается информация о морфологии мозга, степени и давности ишемических изменений, можно исключить другие заболевания мозга (опухоли, хронические субдуральные гематомы, и т.д.). КТ дает информацию о поражении мелких сосудов и является обязательной в острой фазе инсульта: можно увидеть нормальный мозг или минимальные/большие изменения (сглаживание борозд, изменение плотности, потеря дифференциации серого/белого вещества, возможное расширение ишемического повреждения и т.д.). Повышение плотности артерий дает информацию о наличии тромбов в крупных сосудах (в трети случаев в СМА).
6. Магнитно-резонансная томография (МРТ). При магнитно-резонансной томографии (МРТ) морфологические изменения выявляются еще более точно. Исследование перфузии/диффузии можно провести в острой фазе инсульта (можно дифференцировать пенумбру, т.е. имеющую недостаточную перфузию, но сохраняющую жизнеспособность ткани мозга в некротических зонах).
7. Функциональные исследования. Определяются параметры перфузии в стандартных условиях и после стимуляции (ингаляция СО2, ацетазоламид и т. д.). В специфических случаях может потребоваться утилизация определенных метаболических веществ и информация о конкретных функциональных областях. Это считается необходимым при планировании операций реваскуляризации (ЭИКМА).
8. Транскраниальная допплерография (ТКДГ). Транскраниальная допплерография (ТКДГ) позволяет выявить изменения основных сосудов головного мозга. Любое изменение потока крови зависит от изменений в дистальных отделах сосудистого русла. Изменение скорости кровотока и ее динамику можно оценить в режиме реального времени. Гипервентиляция может быть использована, чтобы вызвать гипокапнию, что приводит к дистальной вазоконстрикции (если нет, то это может быть симптомом полного вазопаралича—важная информация при планировании ЭИКМА).
9. Однофотонная эмиссионная компьютерная томография (ОФЭКТ). При (ОФЭКТ) 3D-изображение формируется из 2D (плоских) изображений местной концентрации радионуклидов (99mTc). Уровень концентрации радионуклидов зависит от мозгового кровотока.
10. Ксенон-КТ. 133Хе является γ-излучателем с низкой энергией, который свободно диффундирует по всему мозгу. Определение его выделения или клиренса используется для измерения МК. Используется при малой концентрации, при этом опасность облучения больного и операционного персонала сводится к минимуму.
11. Перфузионная КТ. Выполняются аксиальные срезы мозга на уровне всех трех сосудистых регионов. Контрастное вещество вводится при постоянной скорости в каждый новый аксиальный срез (обычно продолжается 40 сек). Плотность мозга является маркером МК. Могут быть определены время от начала и до момента максимального потока (полуколичественный метод), а также объем крови и МК.
12. Позитронная эмиссионная томография (ПЭТ). Наличие или степень нарушения гемодинамики в связи с окклюзионными цереброваскулярными заболеваниями выводятся из измерения МК, церебрального объема крови (ЦОК), степени насыщения кислородом, а также параметров потребления кислорода мозгом (CMRO2). Для исследования используются 15O-меченная окись углерода и 15O-меченная вода. Есть два этапа классификации хронических нарушений гемодинамики для больных с атеросклеротическим поражением сонной артерии: этап I (ауторегуляция сосудов), определяемый как увеличение ЦОК или среднее время прохождения крови дистальнее окклюзионного поражения (математический эквивалент отношения ЦОК/МК), и этап II (ауторегуляция недостаточности), характеризуемый снижением МК и увеличением степени насыщения кислородом.
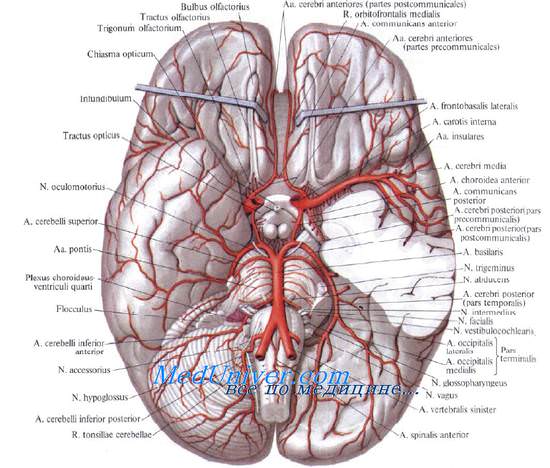
Учебное видео анатомии сосудов Виллизиева круга
Скачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь.
– Также рекомендуем “Алгоритм лечения сужения сосуда головного мозга и его окклюзии – Европейские рекомендации”
Оглавление темы “Болезни сосудов головного мозга.”:
- Алгоритм эндоваскулярного лечения аневризмы сосуда головного мозга – Европейские рекомендации
- Алгоритм диагностики артерио-венозных мальформаций головного мозга – Европейские рекомендации
- Алгоритм лечения артерио-венозной мальформации головного мозга – Европейские рекомендации
- Алгоритм диагностики каверномы головного мозга – Европейские рекомендации
- Алгоритм лечения каверномы головного мозга – Европейские рекомендации
- Причины и классификация дуральных артериовенозных фистул (ДАВФ)
- Алгоритм диагностики и лечения дуральной артериовенозной фистулы – Европейские рекомендации
- Алгоритм диагностики сужения сосуда головного мозга и его окклюзии – Европейские рекомендации
- Алгоритм лечения сужения сосуда головного мозга и его окклюзии – Европейские рекомендации
- Алгоритм лечения заболеваний сосудов головного мозга – Европейские рекомендации
Источник
