Для сосудов после родов
Содержание статьи:
- Как часто возникает варикоз после родов
- Как проходит лечение варикоза после родов
- В чём заключается лечение варикоза после родов
- Вопросы о том, как и когда лучше лечить варикоз после родов
Как часто возникает варикоз после родов
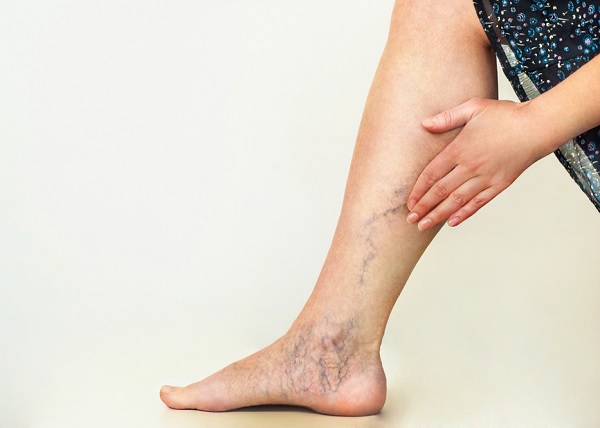
Варикоз, возникающий после родов, достаточно частое явление в современном мире. С ним сталкиваются огромное количество женщин как в развивающихся, так и экономически развитых европейских странах. После родов многие пациентки отмечают у себя появление сосудистых звёздочек и сеточек, а также варикозных вен на нижних конечностях.

Варикозные вены после родов
Появление сосудистых образований в области нижних конечностей заставляет пациенток обращаться за медицинской помощью. При самом благоприятном развитии событий женщина придёт к врачу флебологу, специализирующемуся на лечении венозной патологии.
Как проходит лечение варикоза после родов
К врачу необходимо обратиться сразу после появления варикозно изменённых сосудов, отёчности, тяжести в нижних конечностях. Доктор, специалист-флеболог, проводит клиническое и ультразвуковое исследование нижних конечностей. В процессе ультразвукового дуплексного сканирования детально определяется картина патологически изменённого венозного кровотока.

Диагностика варикоза после родов
Доктором формулируется схема лечения, её этапность и сроки оптимального выполнения. Чаще всего радикальное лечение варикоза после родов рекомендуется начинать после окончания периода грудного вскармливания. До этого момента рекомендовано ограничиться ношением компрессионного трикотажа и режимом определённых ограничений. Противопоказаны бани, сауны, другие тепловые воздействия, а также повышенные физические нагрузки. Показаны пешие прогулки, велосипед, плавание.
В чём заключается лечение варикоза после родов
Современное лечение варикоза после родов практически ничем не отличается от лечения варикоза в других ситуациях. Единственное важное отличие, это некоторые временные ограничения, свойственные послеродовому периоду. Чаще всего радикальное лечение варикоза начинается спустя полгода после родов. В него входят следующие составляющие:
- Эндоваскулярная термическая абляция (лазерная или радиочастотная).
- Минифлебэктомия.
- Склерооблитерация.
Данные современные технологии позволяют выполнить лечение варикоза после родов быстро и радикально. Чтобы лечить варикоз после родов при помощи самых эффективных и современных методик, нужно грамотно выбирать клинику и доктора.
Лечение варикоза после родов в нашей клинике
Специалисты Инновационного флебологического центра обладают значительным опытом и используют в практике наиболее актуальные технологии лечения варикозной болезни, что позволяет лечить варикоз после родов в кратчайшие сроки без побочных эффектов и жёстких ограничений.
Вопросы о том, как и когда лучше лечить варикоз после родов
Когда лучше лечить варикоз после родов?
Начинать лечить варикоз после родов необходимо сразу после установки диагноза. Компрессионный трикотаж, соблюдение режима, всё это необходимо для профилактики осложнений варикоза. Радикальное же лечение варикоза получится выполнить только спустя несколько месяцев после родов.
Какие методы используются для лечения варикоза после родов?
Для лечения варикоза после родов используются те же методики, что и в других ситуациях. Современные мини инвазивные технологии универсальны. Для лечения варикоза после родов используются: эндовазальная лазерная коагуляция, радиочастотная облитерация, облитерация, минифлебэктомия и склерооблитерация.
Когда нужно обращаться к доктору после родов, если появились варикозные вены?
Если после родов появились варикозные вены, к доктору необходимо обратиться сразу же. Бездействие, несоблюдение определённых принципов профилактики, может привести к развитию осложнений варикоза нижних конечностей.
Какое лучше лечение варикоза после родов?
Наиболее оптимальным лечением варикоза после родов будет современное эндоваскулярное вмешательство, эффективное и безопасное.
Если появился варикоз после родов к какому врачу пойти?
Если появился варикоз после родов, нужно обратиться к врачу-флебологу. Только доктор, специализирующийся на лечении вен, сможет наиболее эффективно помочь проблемой варикоза после родов.
Источник
21.10.2020
Период беременности является временем существенных изменений в организме женщины. Особенно это касается сердечно-сосудистой системы, которая начинает работать в режиме существенного увеличения нагрузки, что обусловлено следующими факторами:
- увеличение объема циркулирующей крови;
- развитие круга плацентарно-маточного кровообращения в дополнение к основному;
- существенное ускорение метаболизма;
- увеличение массы тела;
- рост плода.
Причины сосудистых заболеваний
Стремительное повышение объема циркулирующей крови является главной причиной сосудистых заболеваний. Это явление можно наблюдать уже с первого триместра. Объем крови в организме беременной женщины увеличивается на 40-50% относительно показателей, существующих в обычной жизни. Объем эритроцитов – на 20-25%. При наличии таких показателей, часто возникает анемия – понижение уровня гемоглобина в крови, снижается вязкость крови, возможно понижение артериального давления. Все эти показатели в совокупности способствуют возникновению сосудистых заболеваний различных форм.
Распространенные заболевания сосудов
Существенные изменения в организме часто приводят к развитию различных сосудистых патологий. Наиболее уязвимыми становятся кожные сосуды – появляются сосудистые «звездочки» (невусы). Обычно их можно заметить на лице или руках. Чаще всего они исчезают после родов, но у некоторых женщин остаются на всю жизнь.
Еще одним заболеванием, получившим широкое распространение, является варикозное расширение вен. Чаще всего варикоз проявляется у женщин, имеющих наследственную предрасположенность. Наибольшему риску подвержены те женщины, у которых его проявления появились задолго до беременности, а также ведущие малоподвижный образ жизни и страдающие избыточным весом. Наиболее часто варикоз возникает на ногах, в более редких случаях – поражает внешние половые органы.
Часто такой косметический дефект, как варикоз, перерастает в серьезное заболевание. Первым признаком этого является болезненность в области выступающих вен. Наиболее серьезным осложнением этого заболевания является тромбофлебит – воспаление стенок сосудов, которое сопровождается образованием тромбов. При первых признаках развития болезни следует срочно обратиться к флебологу. Возникший в третьем триместре тромбофлебит может быть очень опасен во время родов из-за высокой вероятности закупорки сосудов тромбами, что может создать угрозу жизни как матери, так и ребенка.
Профилактика сосудистых заболеваний
Профилактике заболеваний сосудов необходимо уделить внимание еще во время планирования беременности. Главным принципом профилактики является укрепление стенок сосудов. С этой целью следует включить в свой распорядок дня меры по предупреждению варикоза.
1. Массаж ног
Выполняется в виде легких растираний и поглаживаний по направлению от голеностопных суставов к бедрам. Постепенно сила нажатий увеличивается.
2. Контрастный душ
Поочередная смена температуры воды от горячей к холодной помогает сосудам быть более устойчивыми к изменению температуры и укрепляет их. Рекомендуется к применению каждый день.
3. Физические нагрузки для икроножных мышц
Полезны будут любые упражнения, где задействованы мышцы икр (поднятие на носочки из положения стоя, поочередное вытягивание носка и пятки).
4. Компрессы и ножные ванночки из отвара конского каштана
Как известно, конский каштан очень полезен для укрепления стенок сосудов. Отваром следует натирать голени или использовать в качестве ванночки для ног.
Кроме вышеуказанных мер профилактики сосудистых патологий, необходимо тщательно следить за равномерностью увеличения массы тела. Резкое прибавление веса недопустимо, так как это может спровоцировать стремительное развитие недуга. Также не следует принимать горячие ванны, так как это увеличивает нагрузку на сосуды. На ночь следует подкладывать под ноги подушку или специальный валик для того, чтобы обеспечить отток застоявшейся крови от ног. На последних неделях беременности и во время родов следует надевать компрессионные чулки либо применять обмотку ног эластичным бинтом, что способствует улучшению кровотока, снижения риска венозных тромбов и отеков.
Для предупреждения возникновения осложнений на протяжении всей беременности следует периодически посещать врача-флеболога. Это позволит вовремя среагировать на ухудшение состояния сосудов и вовремя начать необходимое лечение.
Навигация по записям
Источник
Варикоз – это заболевание, выражающееся в расширении вен нижних конечностей, вызванное несостоятельностью клапанов и нарушением кровотока.
Причины появления варикоза
Варикоз не появляется внезапно. Он развивается постепенно, и порой его невозможно сразу заметить. Часто яркие клинические симптомы появляются во время беременности или после родов. Это происходит по нескольким причинам:
- Наследственность. Генетическая предрасположенность к варикозному расширению вен играет большую роль. Очень часто девушки просто не обращают внимание на первые симптомы и не предпринимают никаких мер. Но во время беременности повышается нагрузка на весь организм, в том числе на нижние конечности, что приводит к быстрому развитию заболевания.
- Гормональный фон. Во время беременности и в первое время после родов гормональный фон кардинально меняется. Это приводит к тому, что стенки сосудов теряют эластичность, а вены становятся уязвимыми перед повышенными нагрузками.
- Большое давление растущей матки на сосуды и нервные окончания. Приводит к застою крови в венах, находящихся ниже таза.
- Снижение физических нагрузок. Во время занятия спортом или быстрой ходьбы, кровь хорошо циркулирует по венам за счет сокращения мышц голени. Во время беременности количество физических нагрузок снижается, что приводит к застою крови в венах.
- Избыточный вес. Во время беременности любая женщина поправляется. Минимум на 5 – 10 килограмм. Но даже этого достаточно для того, чтобы увеличить нагрузку на организм и спровоцировать развитие заболевания.
Стадии развития и симптомы
 В зависимости от степени венозной недостаточности могут проявляться разные симптомы. Рассмотрим каждую стадию, и симптомы, которыми она сопровождается.
В зависимости от степени венозной недостаточности могут проявляться разные симптомы. Рассмотрим каждую стадию, и симптомы, которыми она сопровождается.
1 стадия. Характеризуется тяжестью и отечностью к концу дня, редкими судорогами и чувством распирания нижних конечностей. На этой же стадии можно заметить появление сосудистых звездочек и красновато-синеватых капилляров на поверхности кожи.
2 стадия. На этом этапе боль и тяжесть в ногах становятся ярче. Возникают сильная отечность и выраженные косметические дефекты в виде сильно выступающих вен.
3 стадия. Предыдущие симптомы становятся еще ощутимее. Отечность и болевые ощущения не проходят даже за ночь. Также на этом этапе происходит серьезное поражение поверхностных и глубоких вен.
4 стадия. Происходит нарушение питания тканей нижних конечностей. Это вызывает изменение цвета кожи, появление бурых пятен, покраснение и шелушение, приводит к образованию трофических язв.
5 стадия. Происходит формирование глубоких трофических язв, которые долго не заживают. Инфекция может вызвать воспалительный процесс.
Диагностика
В первую очередь врач проводит осмотр с пальпацией – уже на этом этапе можно обнаружить заболевание. Дополнительно могут быть проведены следующие исследования:
- Ультразвуковое исследование вен в совокупности с дуплексным или триплексным сканированием на основе допплерографии. Процедура позволяет врачу детально рассмотреть вены и клапаны, определить стадию заболевания.
- Контрастная рентген флебография. Заключается в введении в организм контрастного вещества и наблюдении за всей сосудистой сетью с помощью рентгеновского излучения.
- Функциональные пробы для выявления варикоза, с помощью которых можно определить объем пораженных вен и целесообразность проведения оперативного лечения.
Данные виды диагностики позволяют получить исчерпывающую информацию о состоянии вен и степени развития заболевания, благодаря чему врач может поставить точный диагноз и назначить эффективное лечение.
Лечение варикоза после родов
Вид лечения зависит от стадии варикозного расширения вен и может быть медикаментозным или хирургическим.
- Медикаментозное лечение. Заключается в приеме сосудистых лекарств, препаратов-венотоников и использовании мазей на основе гепарина или растительных компонентов. Любые лекарственные средства направлены на профилактику прогрессирования заболевания, а не на избавление от него.
- Хирургическое лечение. Наиболее эффективный вариант, который позволяет избавиться от заболевания и предотвратить его повторное появление в будущем.
Записаться на прием
Для того, чтобы записаться на консультацию к врачу флебологу, позвоните по телефону +7 (812) 740-20-90, или оставьте заявку на обратный звонок в специальной форме на сайте. Прием ведет главный врач Глобин Антон Владиленович – кандидат медицинских наук, действительный член Балтийского Общества Флебологов с хирургическим стажем 23 года.
Источник
- Центр Флебологии
- /
- Статьи
- /
- Лечение варикоза после родов
Сосудистые «звездочки», выступающие вены, чувство усталости, тяжести, небольшая отечность ног знакомы многим молодым мамам. Эти симптомы являются первыми признаками варикоза. Во время беременности активное лечение варикоза не проводится, возможна только профилактика развития заболевания. А вот после родов, после окончания кормления грудью, самое время позаботиться о своем здоровье и избавиться от сосудистых звездочек и выступающих вен.

Почему возникают проблемы с венами?
Дело в том, что в период ожидания малыша организм будущей мамы работал за двоих. Эта серьезная нагрузка сказалась на венозной системе и стала своеобразным «спусковым крючком» для развития варикоза. По статистике примерно у 80% женщин во время и после родов появляется варикозное расширение вен. Особенно заметны изменения вен при повторной беременности, если между первыми и вторыми родами получается небольшой перерыв. Это особенно характерно для женщин, которые имеют наследственную предрасположенность к варикозной болезни.
На консультации у флеболога проводится ультразвуковая диагностика (дуплексного сканирование вен). Врач УЗИ проверит общее состояние вен, работу клапанов и определит наличие или отсутствие тромбов. Своевременная диагностика позволяет выявить варикоз на ранней стадии, когда лечение проводится щадящими безоперационными методами такими как склеротерапия и лазерная коагуляция.
Если по результатам диагностики с венами все в порядке, то для профилактики варикозной болезни поможет компрессионный трикотаж.
Подбор компрессионного трикотажа. Основным способом профилактики и важным компонентом эффективного лечения варикозной болезни является ношение лечебного компрессионного трикотажа. Необходимую степень компрессии назначает врач-флеболог на основании проведенного ультразвукового обследования.
Вопрос-ответ
Вопрос. Мне 28 лет. Предрасположенность к варикозному расширению у меня есть по линии всех родственников, но сама таковыми проблемами не страдала. Во время беременности у меня были отеки, мучили судороги в икрах, я набрала 20 кг и уже тогда вылезла вена в двух местах. После родов отеки спали, вес пришел в норму – 53 кг. Фитнесом занималась и до родов и после, не курю, стараюсь питаться правильно. Но вена выступает все сильнее, уже 5 мест, где она сильно выпирает, особенно к вечеру. Очень мучают распирающие боли, такое ощущение, что вена лопнет (это на одной ноге, на другой ситуация получше, там только синие сеточки). Подскажите, пожалуйста, как укрепить вены и избавиться от болей и выступающих вен на ногах?
Ответ. Здравствуйте! Вы ведете правильный образ жизни и это очень хорошо! Но, к сожалению, помимо наследственности, основным пусковым фактором, который способствует развитию варикозной болезни, является беременность. Во время беременности происходит гормональная перестройка, и выделяются гормоны, которые делают соединительную ткань более растяжимой. Соединительная ткань – это каркас, основа всех мягких тканей нашего организма. Венозная стенка частично также состоит из соединительной ткани, к тому же на вены увеличивается нагрузка во время беременности. Все это способствует развитию варикозной болезни, то есть какой-либо участок вены не выдерживает и растягивается. После родов повышенная нагрузка на организм уходит, но растянутая вена остается.
Вам следует обратиться к врачу флебологу и чем раньше обратитесь, тем меньше объем и продолжительность лечения и лучше результаты. Таблетки и мази не помогут! Любое лечение варикозной болезни основано на прекращении кровотока в расширенной вене. Это достигается разными способами: склеротерапией, лазерной облитерацией (закупоркой) вены, операцией. Боятся, как Вы будете жить без этой вены, не надо, так как вы уже без нее живете. Она потеряла свою функцию, кровь по ней не течет вверх. Ведите активный образ жизни, а в случае длительной статической нагрузки, то есть, когда приходится долго сидеть или стоять без движения, например, при перелете в самолете, надевайте компрессионный трикотаж, который поможет поддержать Ваши вены.
Задать свой вопрос
Источник

После родов женщине часто кажется, что все волнения и тревоги позади. Но, увы, иногда первые, самые счастливые дни или недели совместной жизни матери и младенца могут быть омрачены разнообразными осложнениями. В каких же случаях послеродовые изменения являются нормальными, а когда стоит обратиться к врачу?
Роды заканчиваются после третьего периода родов, то есть после рождения последа. Вслед за этим матка сразу значительно уменьшается в размерах, становится шаровидной, полость ее заполнена сгустками крови; дно матки в этот момент находится примерно посередине между лоном и пупком. Ранний послеродовый период длится в течение 2 часов и в это время женщина находится в родильном отделении. Затем наступает поздний послеродовый период. Этот период длится 6-8 недель. В течение этого времени происходит обратное развитие (инволюция) всех органов и систем, которые подверглись изменению в связи с беременностью и родами. Исключение составляют молочные железы, функция которых достигает расцвета именно в послеродовой период. Наиболее выраженные инволюционные изменения происходят в половых органах, особенно в матке. Темп инволюционных изменений максимально выражен в первые 8-12 суток. Матка и шейка значительно уменьшаются в размерах. После рождения последа в матке остается большая раневая поверхность, для заживления которой требуется примерно 4-6 недель. В течение этого периода плацентарная площадка в матке кровоточит, кровянистые выделения – лохии – в первые дни имеют кровяной характер, постепенно их окраска меняется с красной на красновато-коричневую, коричневатую, к 4-й неделе выделения почти прекращаются и вскоре исчезают полностью. У женщин, перенесших операцию кесарева сечения, все происходит медленнее, так как, из-за наличия шва на матке, она сокращается хуже. Общее их количество кровянистых выделений в течение послеродового периода составляет 500-1500 мл.
Какие осложнения могут возникнуть после родов
К врачу нужно обратиться в следующих случаях:
- Если количество выделений резко увеличилось, появились обильные кровяные выделения после того, как их количество уже стало уменьшаться, либо необильные кровянистые выделения долго не прекращаются, появились большие сгустки крови. Обращаться при появлении кровотечения нужно к врачу акушеру-гинекологу, желательно в тот роддом, где принимали роды. Если кровотечение очень обильное (требуется несколько прокладок в течение часа), не нужно идти в стационар самой, необходимо вызвать «скорую помощь».
- Самой частой причиной поздних послеродовых кровотечений (то есть тех, которые возникли позже, чем через 2 часа после родов) является задержка части плаценты в полости матки. Диагноз в этом случае подтверждается при ультразвуковом исследовании. Для удаления остатков плаценты проводится выскабливание стенок матки под общей внутривенной анестезией с обязательной последующей антибактериальной терапией для профилактики инфекционных осложнений.
В редких случаях, причинами кровотечения могут быть изменения в системе свертывания крови наследственного или приобретенного характера, заболевания крови. В этих случаях требуется сложная медикаментозная терапия.
Возможно развитие кровотечений, связанных с нарушением сокращения мышц матки. Это так называемое гипотоническое кровотечение. В последовом периоде гипотоническое состояние матки может вызываться ее перерастяжением всвязи с многоводней, многоплодием, крупным плодом, недоразвитием матки. Понижение сократительной способности матки вызывают и изменения в самой ее стенке (миомы, последствия воспалительных процессов, частые аборты). Эти кровотечения чаще всего возникают в первые часы после родов и требуют активного лечения медикаментозными средствами, а в тяжелых случаях и оперативного вмешательства.
Резкое неожиданное прекращение кровянистых выделений также должно насторожить женщину и требует срочного обращения к врачу. В этом случае может нарушаться отток крови из матки, то есть лохии скапливаются в полости и развивается так называемая лохиометра. Кровяные сгустки являются хорошей питательной средой для бактерий, поэтому если лохиометру вовремя не лечить, в полость матки проникают бактерии и развивается эндометрит – воспаление слизистой оболочки матки. После операции кесарева сечения лохиометра возникает чаще, чем после родов через естественные родовые пути. Лечение заключается в назначении средств, сокращающих матку, с одновременным применением спазмолитиков для расслабления шейки матки и восстановления оттока лохий. В некоторых случаях приходится прибегать к вакуумаспирации содержимого матки под общим внутривенным обезболиванием и обязательной последующей антибактериальной терапией.
- Выделения приобрели неприятный запах. Это может свидетельствовать о развитии воспалительного процесса во влагалище или в матке. В послеродовом периоде отмечено существенное увеличение состава большинства групп бактерий, включая бактероиды, кишечную палочку, стрептококки, стафилококки. Потенциально все эти виды могут быть причиной возникновения послеродовых инфекционных заболеваний. Частой проблемой женщин после родов бывает развитие бактериального вагиноза. Бактериальный вагиноз – это патология экосистемы влагалища, вызванная усиленным ростом преимущественно анаэробных бактерий (то есть тех, которые растут в бескислородной среде), которые активно размножаются в послеродовом периоде во влагалище женщины и могут являться возбудителями при послеродовых эндометритах или нагноении швов влагалища и шейки матки. Диагностика бактериального вагиноза основана на измерении кислотности влагалища и обнаружении в мазке на флору специ фических для данного заболевания «ключевых клеток» (это клетки слизистой влагалища, облепленные анаэробными бактериями). Лечение бактериального вагиноза в послеродовом периоде проводят местными препаратами.
- Появление творожистых выделений, зуда, жжения в области половых органов, покраснения свидетельствует о развитии кандидоза влагалища (молочницы). Риск этого осложнения повышается при приеме антибиотиков. Диагностика основывается на обнаружении в мазке на флору большого количества дрожжеподобных грибов. Для лечения применяют местные препараты в виде вагинальных свечей или таблеток.
- Гноевидные выделения, боли внизу живота, повышение температуры тела. Эти симптомы могут указывать на развитие серьезного осложнения – послеродового эндометрита (воспаления внутренней слизистой оболочки матки). Чаще всего эндометрит встречается у пациенток после кесарева сечения, ручного обследования послеродовой матки, ручного отделения плаценты и выделения последа (если самостоятельное отделение последа затруднено в связи с нарушением сократительной функции матки), при длительном безводном промежутке (больше 12 часов от моента излития околоплодных вод до рождения малыша), у женщин, поступивших на роды с воспалительными заболеваниями половых путей (например, на фоне инфекций, передаваемых половым путем), у пациенток с большим количеством абортов в прошлом. Классическая форма эндометрита возникает на 1-5 сутки. Температура тела повышается до 38-39 градусов, сердцебиение учащается до 80-100 ударов в минуту. Отмечают угнетение общего состояния, озноб, сухость и гиперемию кожных покровов, болезненность тела матки, гнойные с запахом выделения. Стертая форма возникает на 5-7 сутки, развивается вяло. Температура не превышает 38 градусов, нет озноба. Эндометрит после кесаревасечения всегда протекает в тяжелой форме.
В постановке диагноза врачу помогает ультразвуковое исследование матки и общий анализ крови, в котором выявляются признаки воспаления. Лечение эндометрита необходимо начинать как можно раньше. Проводят его в стационаре. Назначают постельный режим, при остром эндометрите холод на низ живота. Послеродовый эндомерит обязательно лечится антибиотиками, вместе с ними применяют средства, сокращающие матку. В настоящее время во многих клиниках и роддомах проводится промывание полости матки охлажденными растворами антисептиков. В тяжелых случаях обязательно проводится внутривенное вливание солевых растворов для улучшения кровообращения, снятия симптомов интоксикации.
При несвоевременном лечении очень велика опасность распространения воспалительного процесса на всю матку, малый таз, развитием сепсиса (появление в крови инфекционных агентов), вплоть до гибели пациентки.
- В послеродовом периоде возможно появление болей в молочных железах, чувство распирания, повышение температуры тела. При появлении этих симптомов обязательно нужно обратиться к врачу – акушеру-гинекологу в женской консультации или к хирургу.
Возможные причины появления болей в молочных железах и сопутствующего им повышения температуры это лактостаз и мастит.
Лактостаз (застой молока в железе), обусловлен закупоркой выводящих протоков. Чаще всего подобное состояние развивается при неправильном прикладывании малыша к груди, нарушении режима кормлений. Лактостазом чаще страдают первородящие женщины. При застое молока молочная железа увеличивается в объеме, определяются ее плотные увеличенные дольки. Температура тела может повышаться до 38-40 градусов. Отсутствуют покраснение кожи и отечность ткани железы, которые обычно появляются при воспалении. После сцеживания молочной железы при лактостазе боли исчезают, определяются небольшого размера безболезненные дольки с четкими контурами, температура тела снижается. Если лактостаз не устранен в течение 3-4 дней, возникает мастит (воспаление молочной железы), так как при застое молока количество микробных клеток в молочных протоках резко увеличивается, молоко является хорошей питательной средой для различных бактерий, что способствует быстрому прогрессированию воспаления. При развитии мастита температура тела постоянно остается высокой, сопровождается ознобом. Появляются симптомы интоксикации (общая слабость, разбитость, головная боль). Пациентку беспокоит сначала чувство тяжести, а затем боль в молочной железе, что сопровождается застоем молока. Молочная железа увеличивается в объеме, на коже отмечаются участки покраснения. Сцеживание молока болезненное и не приносит облегчения, после сцеживания остаются плотный болезненный участки, сохраняется высокая температура тела. В тяжелых случаях в молоке могут определяться примеси гноя.
Для устранения лактостаза применяют сцеживание, местные противовоспалительные мази, физиотерапевтическое лечение. Мастит лечится при помощи антибиотиков. В некоторых случаях требуется подавление лактации и хирургическое лечение.
- Повышение температуры тела, боли в спине или боку, болезненное мочеиспускание. Эти симптомы могут свидетельствовать о развитии послеродового пиелонефрита, то есть воспаления почек. Критическими периодами для развития послеродового пиелонефрита врачи считают 4-6 и 12-14 сутки послеродового периода. Развитие заболевания связано с попаданием инфекции в мочевыводящие пути из половых путей. Чаще всего заболевание развивается у родильниц, в моче которых во время беременности обнаруживали небольшое количество бактерий. В постановке диагноза врачу помогают ультразвуковое исследование почек и мочевого пузыря и анализ мочи.
Лечение пиелонефрита обязательно проводится антибиотиками.
- Боли в ногах, отечность, появление покраснения на ногах по ходу вены, усиление болей при ходьбе – являются симптомами серьезной патологии – венозного тромбоза (образования сгустков крови в венах) и требуют срочного обращения к врачу хирургу или флебологу. Самыми опасными периодами для возникновения тромбозов считают 5-6 сутки после родов или операции кесарева сечения, реже тромбозы возникают через 2-3 недели после родов. Причинами тромбозов являются изменения в свертывающей системе крови, возникающие во время беременности и после родов. Физиологически, в послеродовом периоде происходит активация свертывающей системы. Поскольку организм старается прекратить кровотечение. В то же время тонус сосудов малого таза и нижних конечностей снижен, вены еще не успели приспособиться к работе в новых условиях. Эти условия и запускают механизмы образования тромбов. Немаловажную роль в развитии послеродовых венозных тромбозов играет и гормональный фон, резко меняющийся после окончания беременности.
Особенно велик риск развития венозных тромбозов у женщин с различными патологиями системы свертывания крови, которые выявляются еще до беременности или во время вынашивания малыша. Высока вероятность тромбоэмболических осложнений и при наличии заболеваний сердечно-сосудистой системы, избыточной массы тела. Повышается риск тромбоза и у женщин в возрастной группе после 40 лет, при наличии варикозной болезни нижних конечностей. Увеличивается риск тромбообразования у женщин, перенесших операцию кесарева сечения.
В постановке диагноза врачу помогает ультразвуковое исследование вен, с допплерографией, то есть оценкой кровотока в сосудах.
Для лечения венозных тромбозов применяют медикаментозные средства, ношение компрессионного трикотажа.
Тяжелым осложнением венозных тромбозов является отрыв части тромба и перемещение его по сосудистому руслу. При этом тромбы, попадая в сосуды легкого или головного мозга, вызывают инсульты (нарушение мозгового кровообращения) или тромбоэмболию легочных артерий (закупорка тромбом легочных артерий). Это серьезное осложнение появляются резкий кашель, одышка, болевые ощущения в груди, может начаться кровохарканье – появление прожилок крови в мокроте при кашле. В тяжелых случаях нарушается работа сердца и может наступить смерть.
- Могут беспокоить неприятные ощущения в области послеоперационных швов после кесарева сечения или в области швов на промежности. В норме после ушивания разрывов влагалища могут быть небольшие болевые ощущения 1-2 дня, но они быстро проходят. Боли в области послеоперационной раны после кесарева сечения могут беспокоить в течение 2 недель, постепенно уменьшаясь. Ощущение тяжести, распирания, боли в области послеоперационной раны может говорить о накоплении гематомы (крови) в области швов. Обычно это бывает в первые трое суток после родов и требует хирургического лечения – удаления скопившейся крови. Боль, жжение, кровоточивость швов, появление выделений с неприятным запахом, отечности в области наложенных швов, повышение температуры тела свидетельствует о присоединении инфекции и нагноении швов. В этих случаях также следует обратиться к врачу для обработки раны и решения вопроса о дальнейшем методе лечения.
- Нарушение физиологических функций тазовых органов различной степени (мочевого пузыря, прямой кишки), которые могут появиться как в послеродовом периоде – недержание мочи, кала, выпадение матки. Проблема опущения половых органов возникает тогда, когда мышцы тазового дна утратили способность к сокращению настолько, что отдельные органы или их части не попадают в проекцию поддерживающего аппарата. Самой частой причиной опущения тазовых органов является травма мышц тазового дна во время родов.
- Геморрой. Достаточно часто женщин после родов беспокоит появление геморроидальных узлов – варикозно расширенных вены прямой кишки. Предрасполагающим фактором в данном случае является значительное повышение внутрибрюшного давления во время беременности и во время родов. В случае появления геморроя, в области ануса возникают образования, которые могут быть безболезненными, но чаще всего – болезненными, кровоточащими и зудящими. Появление интенсивных болей в области ануса, кровянистых выделений из прямой кишки являются поводом обратиться к врачу – проктологу. Чаще всего, неосложненные формы геморроя лечат местными медикаментозными препаратами – кремами и свечами, в случае развития осложнений (ущемление узла, кровотечение) требуется хирургическое лечение.
В любом случае, при возникновении каких-либо симптомов, причиняющих беспокойство, желательно обратиться к врачу, ведь любое осложнение лучше предупредить или лечить в самой начальной стадии.
Источник
