Емкостные сосуды выполняют следующую функцию

Сосуды в организме выполняют различные функции. Специалисты выделяют шесть основных функциональных групп сосудов: амортизирующие, резистивные, сфинктеры, обменные, емкостные и шунтирующие.

Амортизирующие сосуды
К группе амортизирующих относятся эластические сосуды: аорта, легочная артерия, примыкающие к ним участки крупных артерий. Высокий процент эластических волокон позволяет этим сосудам сглаживать (амортизировать) периодические систолические волны кровотока. Данное свойство получило название Windkessel-эффект. В немецком языке это слово означает «компрессионная камера».
Способность эластических сосудов выравнивать и увеличивать ток крови обуславливается возникновением энергии эластического напряжения в момент растяжения стенок порцией жидкости, то есть переходом некоторой доли кинетической энергии давления крови, которое создает сердце во время систолы, в потенциальную энергию эластического напряжения аорты и крупных артерий, отходящих от нее, выполняющего функцию поддержания кровотока во время диастолы.
Более дистально расположенные артерии относятся к сосудам мышечного типа, так как содержат больше гладкомышечных волокон. Гладкие мышцы в крупных артериях обуславливают их эластические свойства, при этом не изменяя просвета и гидродинамического сопротивления данных сосудов.
Резистивные сосуды
К группе резистивных сосудов принадлежат концевые артерии и артериолы, а также капилляры и венулы, но в меньшей степени. Прекапиллярные сосуды (концевые артерии и артериолы) имеют относительно малый просвет, их стенки обладают достаточной толщиной и развитой гладкой мускулатурой, поэтому способны оказывать наибольшее сопротивление кровотоку.
В многочисленных артериолах вместе с изменением силы сокращения мышечных волокон изменяется диаметр сосудов и, соответственно, общая площадь поперечного сечения, от которой зависит гидродинамическое сопротивление. В связи с этим можно сделать вывод, что основным механизмом распределения системного дебита крови (сердечного выброса) по органам и регулирования объемной скорости кровотока в разных сосудистых областях служит сокращение гладкой мускулатуры прекапиллярных сосудов.
На силу сопротивления посткапиллярного русла влияет состояние вен и венул. От соотношения прекапилярного и посткапиллярного сопротивления зависит гидростатическое давление в капиллярах и, соответственно, качество фильтрации и реабсорбции.
Сосуды-сфинктеры
Схема микроциркуляторного русла выглядит следующим образом: от артериолы ответвляются более широкие, чем истинные капилляры, метаартериолы, которые продолжаются основным каналом. В области ответвления от артериолы стенка метаартериолы содержит гладкомышечные волокна. Такие же волокна присутствуют в области отхождения капилляров от прекапиллярных сфинктеров и в стенках артериовенозных анастомозов.
Таким образом, сосуды-сфинктеры, представляющие собой конечные отделы прекапиллярных артериол, посредством сужения и расширения регулируют количество функционирующих капилляров, то есть от их деятельности зависит площадь обменной поверхности данных сосудов.
Обменные сосуды
К обменным сосудам относятся капилляры и венулы, в которых происходит диффузия и фильтрация. Данные процессы играют важную роль в организме. Капилляры не могут самостоятельно сокращаться, их диаметр изменяется вследствие колебания давления в сосудах-сфинктерах, а также пре- и посткапиллярах, являющихся резистивными сосудами.
Емкостные сосуды
В организме человека нет так называемых истинных депо, в которых задерживается кровь и выбрасывается по мере необходимости. Например, у собаки таким органом служит селезенка. У человека функцию резервуаров крови выполняют емкостные сосуды, к которым относятся главным образом вены. В замкнутой сосудистой системе при изменении емкости какого-либо отдела происходит перераспределение объема крови.
Вены обладают высокой растяжимостью, поэтому при вмещении или выбросе большого объема крови не изменяют параметры кровотока, хотя прямо или косвенно влияют на общую функцию кровообращения. Некоторые вены при пониженном внутрисосудистом давлении имеют просвет в форме овала. Это позволяет им вмещать дополнительный объем крови без растяжения, а изменяя уплощенную форму на более цилиндрическую.
Наибольшую емкость имеют печеночные вены, крупные вены в области чрева и вены подсосочкового сплетения кожи. Всего они вмещают свыше 1000 мл крови, которую выбрасывают при необходимости. Способностью кратковременно депонировать и выбрасывать большое количество крови также обладают легочные вены, параллельно соединенные с системным кровообращением.
Шунтирующие сосуды
К шунтирующим сосудам относятся артериовенозные анастомозы, которые присутствуют в некоторых тканях. В открытом виде они способствуют уменьшению либо полному прекращению кровотока через капилляры.
Кроме этого, все сосуды в организме делятся на присердечные, магистральные и органные. Присердечные сосуды начинают и заканчивают большой и малый круги кровообращения. К ним относятся эластические артерии – аорта и легочный ствол, а также легочные и полые вены.
Функция магистральных сосудов заключается в распределении крови по организму. К сосудам данного типа относятся крупные и средние мышечные экстраорганные артерии и экстраорганные вены.
Органные кровеносные сосуды предназначены для обеспечения обменных реакций между кровью и основными функционирующими элементами внутренних органов (паренхимой). К ним относятся внутриорганные артерии, внутриорганные вены и капилляры.
Видео про сосудистую систему человека:
Источник
Емкостное звено сердечно-сосудистой системы составляют посткапиллярные венулы, вены и крупные вены. Вены по строению сходны с артериями, но их средняя оболочка значительно тоньше. Они имеют также клапаны (рис. 411161526), препятствующие обратному току венозной крови. Вены могут вмещать и выбрасывать большие количества крови, способствуя тем самым ее перераспределению в организме. 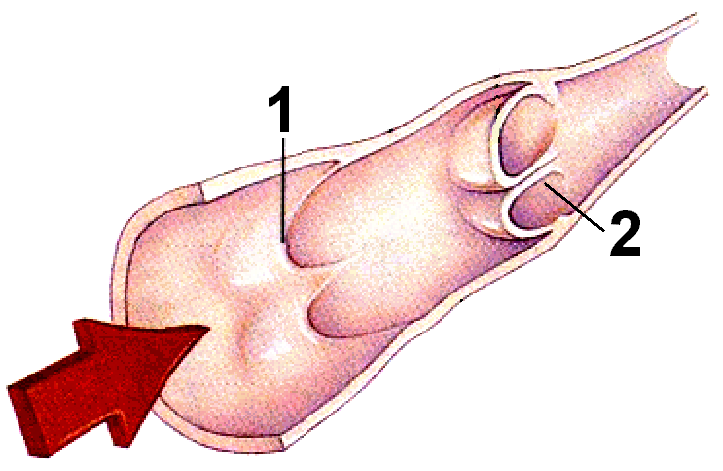
Рис. 411161526. Клапаны в венах.
1 – открытый клапан; 2 – закрытый клапан
Наиболее емкими являются вены печени, брюшной полости, подсосочкового сплетения кожи.Емкостные – вены, обладающие высокой растяжимостью. Благодаря этому в венах содержится 75-80% крови.
Шунтирующие сосуды
Шунтирующие сосуды находятся лишь в некоторых областях тела (кожа уха, носа, стопы и других органов) и представляют анастомозы, связывающие между собой артериальное русло с венозным (артериолы и венулы) минуя капилляры. При открытом состоянии этих сосудов кровь устремляется в венозное русло, резко уменьшая или полностью прекращая кровоток в капиллярах. Шунтирующие сосуды выполняют функцию регуляции регионарного периферического кровотока. Они участвуют в терморегуляции, регуляции давления крови, ее распределении.Шунтирующие (артериовеноэные анастомозы) – сосуды, обеспечивающие «сброс» крови из артериальной в венозную систему сосудов, минуя капилляры.
Взаимное расположение различных типов сосудов в системе кровообращения показано на рис. 411161208.
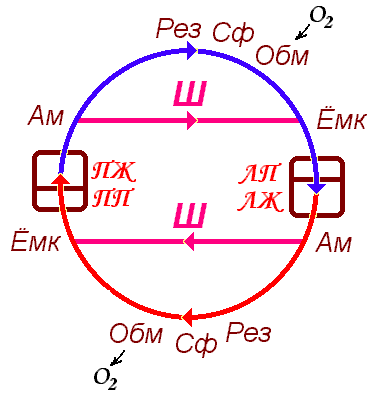
Рис. 411161209 Взаимное расположение различных типов сосудов в системе кровообращения.
Ам – амортизирующие сосуды; Рез – резистивные; Сф – сфинктеры; Обм – обменные; Ёмк – ёмкостные; Ш – шунтирующие.
3. Основные законы гемодинамики
Гемодинамика (движение крови)определяется двумя факторами:
давлением, которое оказывает влияние на жидкость, и
сопротивлением, которое она испытывает при трении о стенки сосудов и вихревых движениях.
Все факторы, влияющие на кровоток, в конечном счете могут быть приближенно сведены к уравнению, сходному с законом Ома и носящему название уравнение Франка.
Согласно законам гидродинамики (уравнение Франка), количество жидкости (Q), протекающее через любую трубу, прямо пропорционально разности давлений в начале (P1) и в конце (Р2) трубы и обратно пропорционально сопротивлению (R) току жидкости:
Из этого уравнения следует, что объемная скорость кровотока Q в каком-либо отделе кровеносного русла равна отношению разности среднего давления в артериальной и венозной частях этого отдела (или в любых других частях) к гидродинамическому сопротивлению R этого отдела.
Если применить это уравнение к сердечно-сосудистой системе в целом, то следует иметь в виду, что давление в конце данной системы, т.е. в месте впадения полых вен в сердце, близко к нулю. В этом случае уравнение можно записать так:
где Q – количество крови, изгнанное сердцем в минуту; Р – величина среднего давления в аорте, R- величина сосудистого сопротивления.
Силой, создающей давление в сосудистой системе, является сердце.
Движущей силой крови служат разность давлений, возникающая в начале и конце трубки.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Виды кровеносных сосудов:
артерии – сосуды, несущие кровь от сердца;
вены – сосуды, несущие кровь к сердцу;
капилляры – тончайшие кровеносные сосуды, образующие сеть в тканях и органах.
Самые мелкие артерии и вены, переходящие в капилляры, называются артериолами и венулами.
Крупные артерии, отходящие от сердца постепенно распадаются на более тонкие сосуды, доходя до самых тонких капилляров, которые в свою очередь постепенно сливаются сначала в венулы, затем в вены, несущие кровь к сердцу.
Диаметр кровеносных сосудов сначала уменьшается (от артерий к капиллярам), а затем – возрастает (от капилляров к венам). Так, диаметр начала аорты у человека приблизительно равен 3 см, а диаметр капилляра – от 6 до 20 мкм. Однако по мере удаления от аорты ширина сосудистого русла, несмотря на уменьшение калибра каждого из сосудов, в сумме больше аорты, следовательно, скорость движения крови в капиллярах всегда ниже, чем в более крупных сосудах.
Распределение сосудов в теле имеет определенный порядок.
Артерии, например на туловище и шее, расположены на передней стороне и спереди от позвоночника; на разгибательной его стороне, на спине и затылке крупных сосудов нет. На конечностях артерии лежат на сгибательных поверхностях, в защищенных укрытых местах.
В некоторых пунктах артерии частично проходят поверхностно под кожей, особенно над костями; в таких местах можно прощупать пульс или сдавить их, если потребуется остановка кровотечения.
формирование кровеносных сосудов
Кровеносные сосуды развиваются из мезенхимы.
В эмбриональном периоде все сосуды закладываются и строятся как капилляры, и только в процессе их дальнейшего развития простая капиллярная стенка постепенно окружается различными структурными элементами, и капиллярный сосуд превращается либо в артерию, либо в вену, либо в лимфатический сосуд (рис. 1).
Вначале закладывается первичная стенка из плоских клеток мезенхимы, превращающаяся впоследствии во внутреннюю оболочку сосуда – эндотелий. Позднее из окружающей мезенхимы формируется более сложно построенная стенка сосуда.

Рис. 1. Сравнительная характеристика сосудов
Окончательно сформированные стенки артерий и вен состоят из трех основных слоев: интимы, медии и адвентиции (рис. 2).
Интима – тонкая внутренняя оболочка, выстланная со стороны полости сосудов тонким, эластичным плоским эндотелием. Интима является непосредственным продолжением эндотелия эндокарда.
Функция интимы: предотвращение свертывания крови.
Если эндотелий сосуда поврежден, то у места повреждения образуются небольшие сгустки крови – тромбы, которые могут вызвать закупорку сосуда. Иногда они отрываются от места образования, уносятся током крови (флотирующие тромбы) и закупоривают сосуд в каком-либо другом месте.
Средняя оболочка (медия) стенки сосудов образована гладкой мышечной тканью.
Функция: регуляция просвета (диаметра) сосуда.
Адвентиция – наружная оболочка сосудов. Она образована фиброзной волокнистой соединительной тканью.
Функция: механическая защита и фиксация сосуда.
Оболочки отделены друг от друга тонкими прослойками из эластических волокон.
Ткани, образующие оболочки кровеносных сосудов нуждаются в питании. Поэтому наружная и средняя оболочки пронизаны сетью кровеносных капилляров, приносящих питательные вещества и кислород и удаляющих продукты обмена.

Рис. 2. Строение стенки сосуда
капилляры
Стенки капилляров очень тонкие и состоят из эндотелия. Снаружи эндотелий оплетен сетью тонких соединительнотканых волокон, эластично фиксирующих капилляр.
В состав капиллярной стенки входят перициты – клетки соединительной ткани с многочисленными отростками, проникающими в эндотелий (рис. 3). Обладая сократительной активностью они способны изменять просвет капилляра.
Перициты, или клетки Руже относятся к малодифференцированным клеткам. При дифференцировке они могут превратиться в фибробласты (клетки соединительной ткани), гладкомышечные клетки или в макрофаги (клетки, способные к фагоцитозу).

Рис. 3. Перициты на стенке капилляра
Стенка капилляра легко проницаема для лейкоцитов и некоторых веществ, переносимых кровью. Через стенку капилляров происходит обмен веществ между кровью и тканевыми жидкостями, а также между кровью и внешней средой (в выделительных органах).
Благодаря проницаемости капиллярной стенки, происходит газообмен между кровью и воздухом, поступающем в легкие при вдохе.
артерии
Артерии делятся на два типа:
артерии мышечного типа – мелкие (артериолы) и средние артерии;
артерии эластического типа – самые крупные артерии: аорта и ее крупные ветви.
Артерии мышечного типа
Стенка артериолы состоит из всех трех оболочек: эндотелиальной, средней из циркулярно расположенных гладкомышечных клеток и наружной соединительнотканой оболочки (рис. 4).
При переходе артериолы в капилляр в ее стенке отмечаются только одиночные гладкие мышечные клетки. С укрупнением же артерий количество мышечных клеток постепенно увеличивается до непрерывного кольцевого слоя.
В более крупных артериях под внутренней эндотелиальной оболочкой расположен слой звездчатых клеток, играющий роль камбия (росткового слоя) для сосудов. Этот слой участвует в процессах регенерации – восстанавливает мышечный и эндотелиальный слои артерии. Чем крупнее артерия, тем больше развит камбиальный (ростковый) слой.

Рис. 4. Строение артерии
Артерии эластического типа
Артерии крупного калибра (легочная артерия, аорта и ее крупные ветви) называются артериями эластического типа, т. к. в их стенках преобладают эластические элементы.
Наличие большого количества эластических элементов (волокон, мембран) позволяет этим сосудам растягиваться при систоле сердца и возвращаться в исходное положение во время диастолы.
Внутренний слой аорты состоит из эндотелия и субэндотелиального слоя.
Субэндотелиальный слой составляет примерно 15 – 20 % толщины стенки сосуда.
Состав субэндотелиального слоя:
рыхлая фибриллярная соединительная ткань;
клетки звездчатой формы, выполняющие трофическую функцию для эндотелия;
отдельные продольно направленные гладкие мышечные клетки.
Глубже субэндотелиального слоя в составе внутренней оболочки расположено густое сплетение эластических волокон, соответствующее внутренней эластической мембране.
Межклеточное вещество внутренней оболочки аорты играет большую роль в питании стенки сосуда и обусловливает степень проницаемости стенки сосуда. У людей среднего и пожилого возраста в межклеточном веществе обнаруживаются холестерин и жирные кислоты.
В средней оболочке концентрически расположены прочные эластические и коллагеновые волокна. Гладкомышечный слой представлен одиночными клетками, косо залегающими в волокнах.
Наружная оболочка состоит из рыхлой волокнистой соединительной ткани с большим количеством продольных толстых эластических и коллагеновых волокон. Адвентиция богата кровеносными сосудами и нервными волокнами.
Функция адвентиции: защита сосудов от перерастяжения и разрывов.
вены
Стенки вен обычно тоньше, чем стенки артерий, и имеют ряд особенностей:
слабо развит средний гладкомышечный слой;
мало эластических волокон (вены легко спадаются);
наружная оболочка построена из волокнистой соединительной ткани, в которой преобладают коллагеновые волокна;
есть клапаны.
Внутренняя оболочка вен (интима) образует в них клапаны в виде полулунных кармашков (рис. 5). Клапаны отсутствуют в венах мозга и его оболочек, в венах костей и большей части вен внутренних органов. Клапаны развиты в венах конечностей и шеи.
Функция клапанов: препятствие обратному току крови.

Рис. 5. Венозные клапаны
Одни клапаны не могут обеспечить циркуляцию крови, так как все равно весь столб жидкости давил бы на нижележащие отделы. Вены расположены между скелетными мышцами, которые, сокращаясь, сжимают венозные сосуды. Такой “мышечный насос” помогает циркуляции крови.
малый круг кровообращения
Малый круг кровообращения начинается в правом желудочке.
Сосуды малого круга кровообращения состоят из системы легочной артерии и системы легочных вен.
Легочная артерия является одним из самых крупных сосудов человека. Ее ствол имеет длину около 6 см, а диаметр – 3 см. Легочная артерия с венозной кровью выходит из правого желудочка и делится на две ветви: правую, идущую в правое легкое, и левую, идущую в левое легкое.
От места разветвления легочной артерии к дуге аорты отходит боталлов проток – заросший сосуд, соединявший в эмбриональный период легочную артерию с аортой.
В легких правая ветвь делится на три, а левая – на две ветви соответственно числу долей того и другого легкого.
Ветви легочной артерии идут параллельно бронхам до самых легочных пузырьков (альвеол), и образуют на их стенках густую капиллярную сеть. Здесь происходит обмен газами между кровью и альвеолярным воздухом.
Затем капилляры соединяются в венулы, затем в вены, которые сливаются в четыре легочные вены, по две в каждом легком. Из легких легочные вены несут артериальную кровь в левое предсердие.
Клапаны в легочных венах отсутствуют.
Особенности сосудов малого круга кровообращения
Сосуды малого круга обладают относительно малой длиной и слабо развитой мышечной стенкой. Артериолы легких имеют просвет в 4 – 5 раз больше просвета артериол большого круга. Поэтому сопротивление в малом круге значительно меньше, а кровяное давление в 5 раз меньше, чем в аорте.
Через малый круг проходит столько же крови, сколько и через большой, и минутный объем правого желудочка (в нормальных условиях) всегда равен минутному объему левого желудочка.
большой круг кровообращения
Большой круг кровообращения начинается в левом желудочке (рис. 6).

Рис. 6. Крупные сосуды большого круга кровообращеня
артерии большого круга
Из левого желудочка выходит самый крупный сосуд человеческого тела – аорта. Она несет артериальную кровь ко всем тканям и органам. Выйдя из сердца она образуют дугу влево (левая дуга аорты).
От дуги аорты отходят артерии, несущие кровь к голове (сонные артерии) и верхним конечностям (подключичные артерии).
Пройдя через диафрагму, аорта спускается вниз под названием брюшной аорты, которая делится на две крупнейшие ветви – подвздошные артерии, сама же продолжается вдоль крестца до самого копчика в виде маленькой средней крестцовой артерии.
Подвздошные артерии снабжают кровью нижние конечности и внутренние органы.
Каждая артерия снабжает кровью определенную область. Наиболее сильно артериальная сеть развита в мышцах и железах. Между мелкими артериями и между капиллярами имеется большое количество анастомозов, благодаря чему возможен приток крови окольным путем (коллатеральное кровообращение).
вены большого круга
Вены образуются путем слияния капилляров в венулы, а затем в более крупные венозные стволы. Обычно вены выходят из органов в том же месте, где входят артерии, и идут вместе с ними и нервами в сосудисто-нервных пучках, причем очень часто одну артерию сопровождают две вены. Названия идущих рядом вен и артерий в большинстве случаев одинаковы.
Поверхностные вены образуют подкожные венозные сети.
Так как кровь по венам движется гораздо медленнее, то емкость венозной системы раза в 2-3 больше, чем артериальной.
Вся венозная кровь нашего тела притекает к правой венозной половине сердца по двум крупнейшим венозным стволам: верхней полой вене и нижней полой вене.
От головы из полости черепа венозную кровь несут правая и левая яремные вены.
От верхних конечностей – правая и левая подключичные вены.
С каждой стороны яремная и подключичная вена сливаются, образуя правую и левую безымянную вену.
Безымянные вены, сливаясь, образуют верхнюю полую вену.
Таким образом, верхняя полая вена собирает кровь со всей верхней половины тела: от головы, шеи, верхних конечностей, а так же области плечевого пояса и стенок грудной полости.
Клапанов верхняя полая вена не имеет.
Нижняя полая венa располагается в брюшной полости и является самой крупной веной нашего тела. Она образуется из слияния двух общих подвздошных вен и впадает снизу в правое предсердие.
Нижняя полая вена собирает кровь со всей нижней половины тела: из вен брюшной полости, от всех органов таза и нижних конечностей.
В области прямой кишки нижняя полая вена имеет анастомозы с ветвями воротной вены печени.
Таким образом, все сосуды тела составляют два круга кровообращения (рис. 7).
Рис. 7. Круги кровообращения
Воротная вена отличается от других вен тем, что она начинается и оканчивается капиллярами. Она образуется из множества вен, собирающих кровь от всех непарных органов брюшной полости (желудка, селезенки, поджелудочной железы и всего кишечника).
Из слияния вен образуется короткий ствол, который двумя ветвями (для правой и левой долей печени) входит в ворота печени (откуда и название воротная вена).
В печеночной ткани воротная вена распадается на густую сеть капилляров; из капиллярных сетей воротной вены и печеночной артерии образуются четыре печеночные вены, впадающие уже по выходе из печени непосредственно под диафрагмой в нижнюю полую вену.
Таким образом, вся венозная кровь от непарных органов живота, прежде чем попасть в нижнюю полую вену, проходит через печень.
Функции воротной вены:
отведение крови, насыщенной питательными веществами, от пищеварительного тракта в печень, где они откладываются или перерабатываются;
фильтрация и нейтрализация печенью токсических веществ, поступивших в кровь из пищеварительного тракта.
Таким образом, воротная вена является функциональным кровеносным сосудом печени, в то время как питающим ее ткань сосудом является собственная печеночная артерия.
На нижней конечности также имеется обширная сеть поверхностных вен. При застое крови поверхностные вены могут сильно расширяться (варикозное расширение), особенно у женщин во время беременности, а также у лиц некоторых профессий, связанных с длительным стоянием.
Верхняя и нижняя полые вены, впадая в правое предсердие, замыкают большой круг кровообращения тела человека.
значение капилляров
Сердце, развивающее энергию для движения крови, артериальная система, распределяющая ее, и венозная система, возвращающая кровь к сердцу, – все это системы, имеющие вспомогательное значение.
Только через капиллярную систему осуществляется питание тканей и обмен веществ. Капилляры, окруженные межклеточными тканевыми жидкостями, находятся в тесной связи с клетками тканей тела. Часть кровяной плазмы проникает через стенку капилляров в межклеточные пространства и примешивается к межклеточному веществу; в свою очередь часть межклеточных веществ проникает в капиллярное русло и примешивается к циркулирующей в нем крови.
Артерии ветвятся на более тонкие сосуды вплоть до артериол, которые отдают многочисленные сети капилляров, образующих оросительную систему органа, снабжаемого данной артерией.
Распределение капиллярных сосудов между тканевыми элементами весьма разнообразно. В скелетной мышце, например, капилляры тянутся вдоль мышечных волокон и, анастомозируя между собой, образуют узкие длинные петли, охватывающие волокно и обеспечивающие обмен по всей длине волокна. Капилляры в мышечной ткани самые узкие.
Интенсивность тканевого обмена зависит от развития капиллярной сети. Поэтому не все органы тела в одинаковой мере снабжены капиллярами. Они гуще всего там, где происходит более интенсивный обмен веществ: в коре головного мозга, печени, легочных пузырьках, почечной ткани, эндокринных железах, кишечных ворсинках, мышечной ткани. Зато такие органы, как кости, сухожилия, связки и т. д., содержат количество капилляров, в сотни раз меньшее. Однако есть органы, совсем лишенные капилляров: производные эпидермиса (волосы и ногти), эмаль зубов и часть хрящевой ткани.
Обмен веществ между тканями и кровью совершается через тончайшие эндотелиальные стенки. Проницаемость эндотелиальной стенки избирательна и может меняться. Кроме того, интенсивность обмена веществ зависит количества крови, проходящий через капилляр, т. е. от просвета капилляра.
Многочисленные исследования показывают, что на изменение просвета капилляров влияют перициты, сами эндотелиальные клетки и особые “жомы” в местах отхождения капилляров от артериол.
Источник
