Газ сосуды от легких
Оглавление темы “Дыхательная система ( systema respiratorium ).”:
1. Трахея. Топография трахеи. Строение трахеи. Хрящи трахеи.
2. Кровоснабжение трахеи. Иннервация трахеи. Сосуды и нервы трахеи.
3. Бронхи. Главные бронхи. Строение бронхов.
4. Легкие. Анатомия легкого.
5. Строение легких. Разветвление бронхов. Макро-микроскопическое строение легкого.
6. Функции ( функция ) легких.
7. Кровообращение в легких. Кровоснабжение легких. Иннервация легких. Сосуды и нервы легких.
8. Сегментарное строение легких. Сегменты легкого.
В связи с функцией газообмена легкие получают не только артериальную, но и венозную кровь. Последняя притекает через ветви легочной артерии, каждая из которых входит в ворота соответствующего легкого и затем делится соответственно ветвлению бронхов.
Самые мелкие ветви легочной артерии образуют сеть капилляров, оплетающую альвеолы (дыхательные капилляры). Венозная кровь, притекающая к легочным капиллярам через ветви легочной артерии, вступает в осмотический обмен (газообмен) с содержащимся в альвеоле воздухом: она выделяет в альвеолы свою углекислоту и получает взамен кислород. Из капилляров складываются вены, несущие кровь, обогащенную кислородом (артериальную), и образующие затем более крупные венозные стволы. Последние сливаются в дальнейшем в vv. pulmonales.
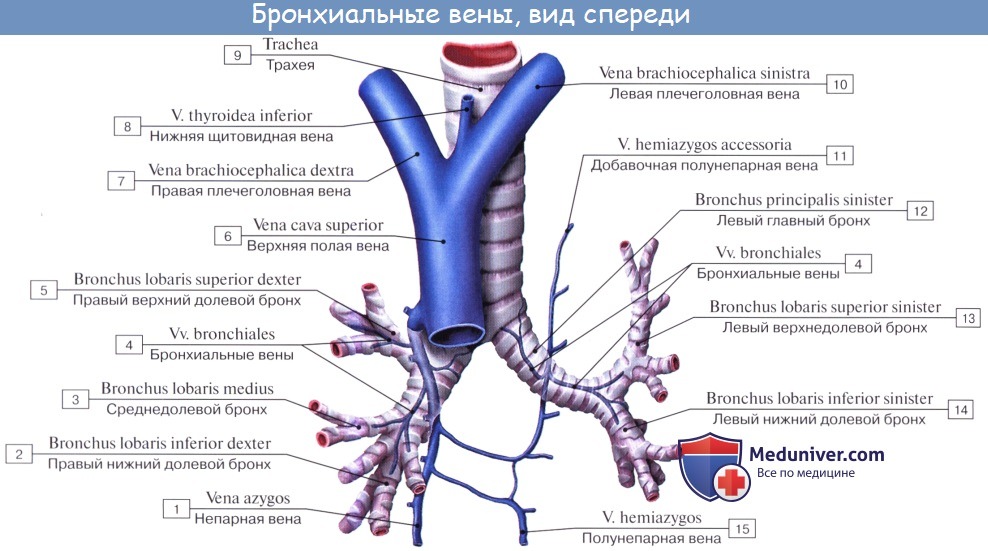
Артериальная кровь приносится в легкие по rr. bronchiales (из аорты, аа. intercostales posteriores и a. subclavia). Они питают стенку бронхов и легочную ткань. Из капиллярной сети, которая образуется разветвлениями этих артерий, складываются vv. bronchiales, впадающие отчасти в vv. azygos et hemiazygos, а отчасти — в vv. pulmonales. Таким образом, системы легочных и бронхиальных вен анастомозируют между собой.
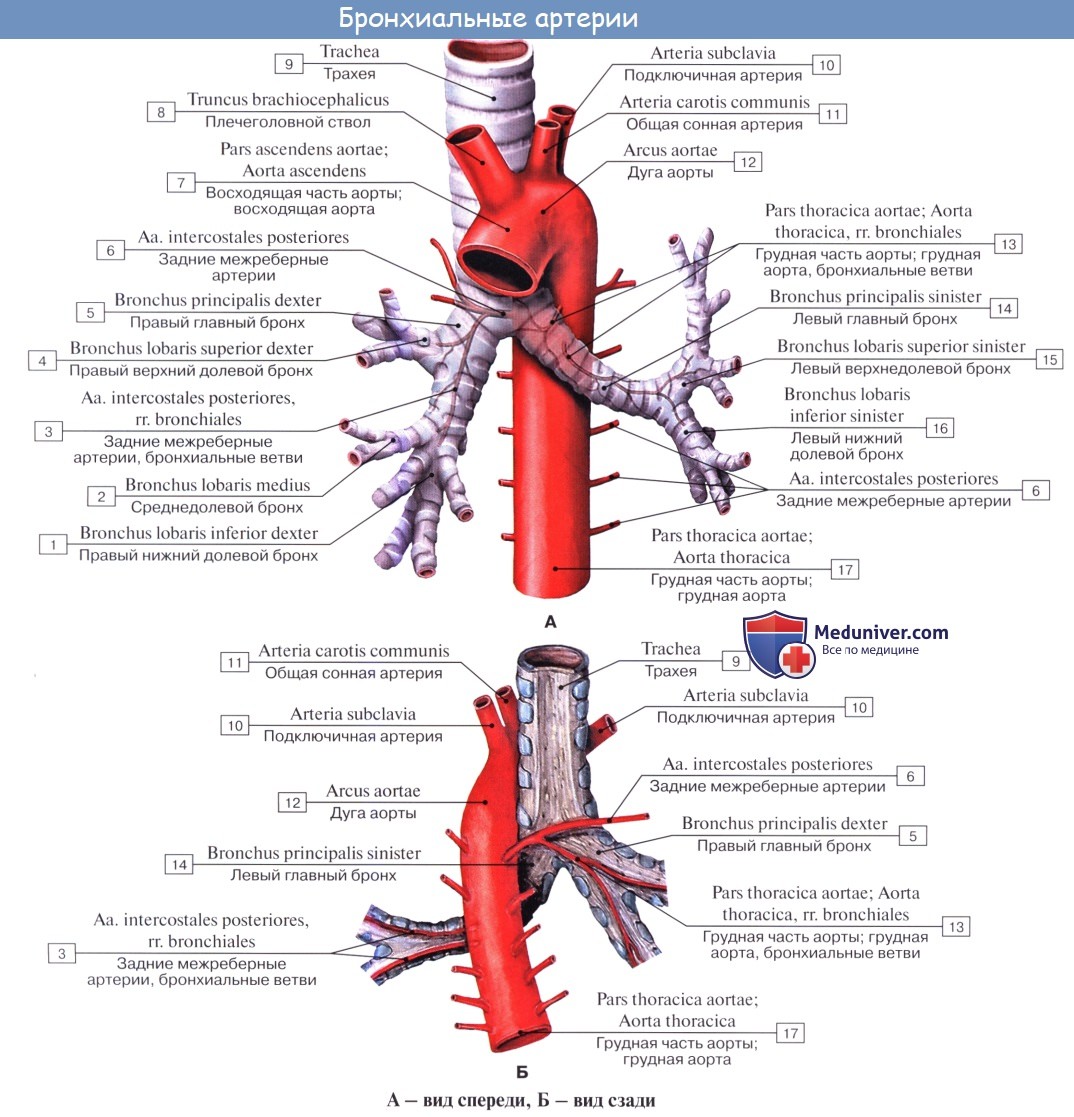
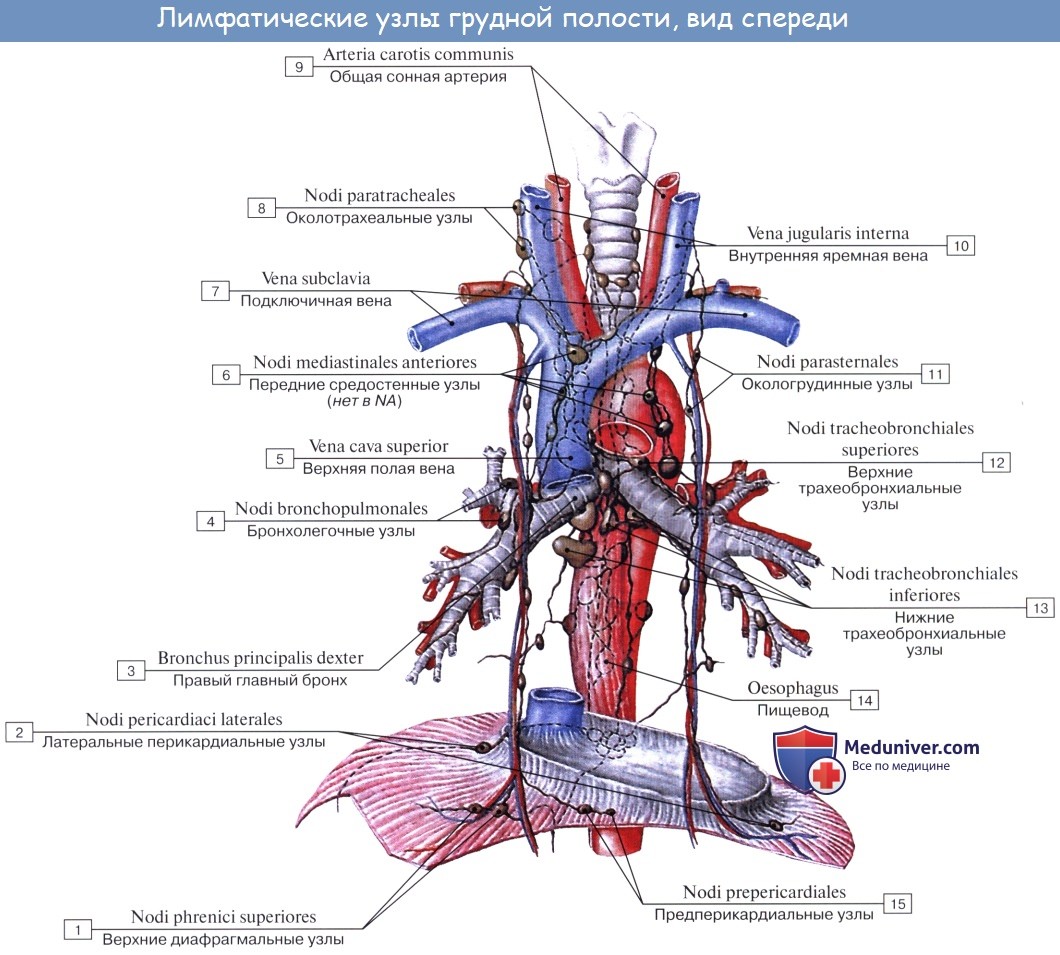
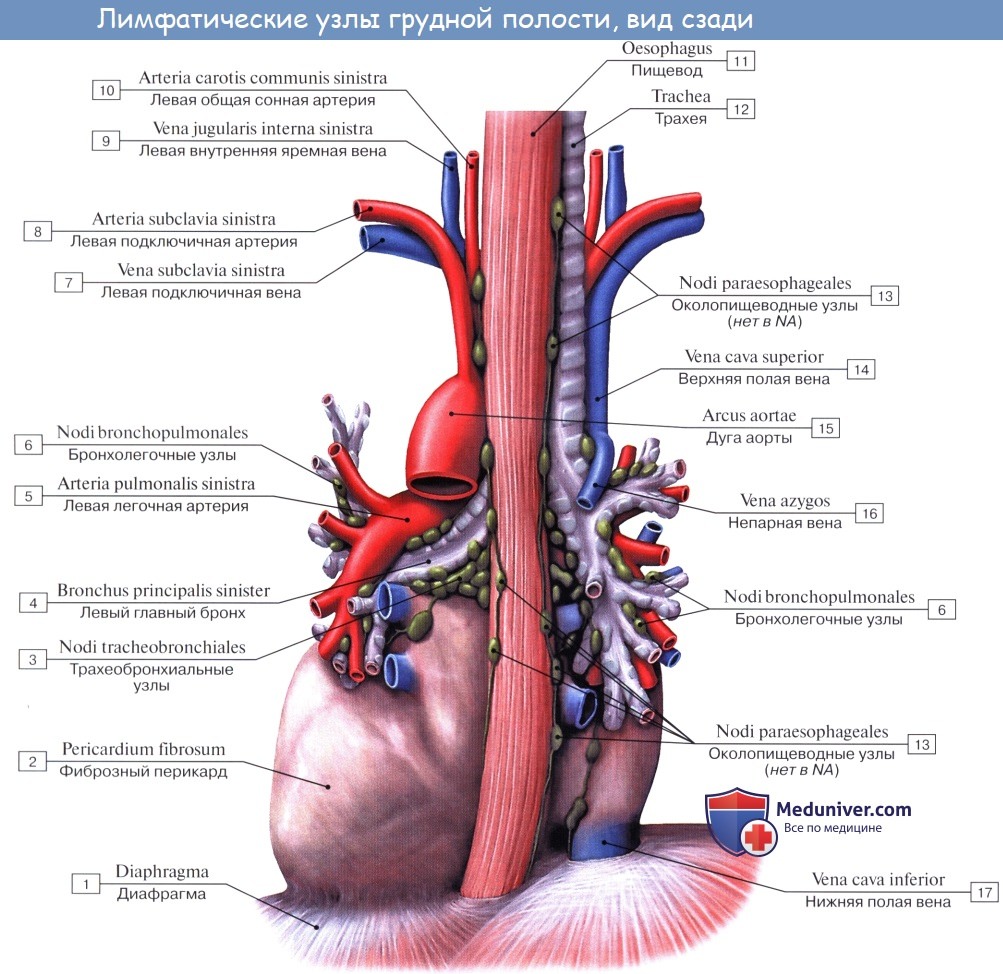
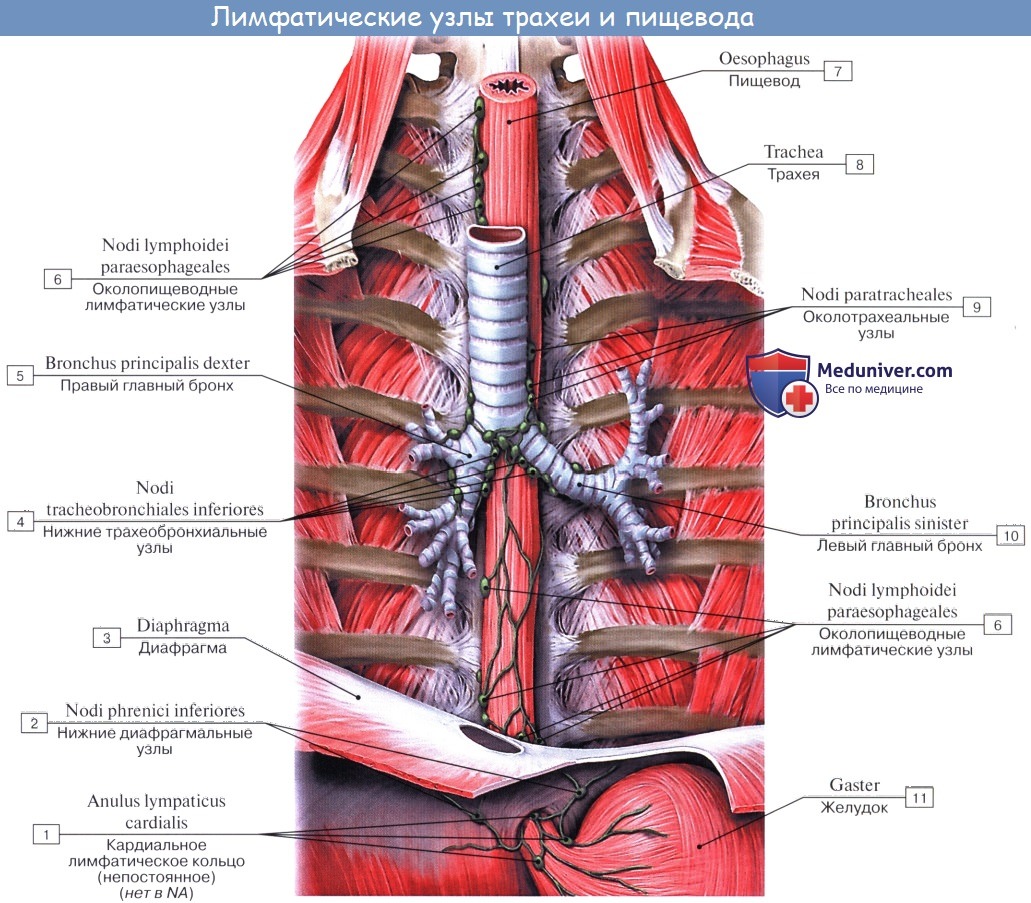
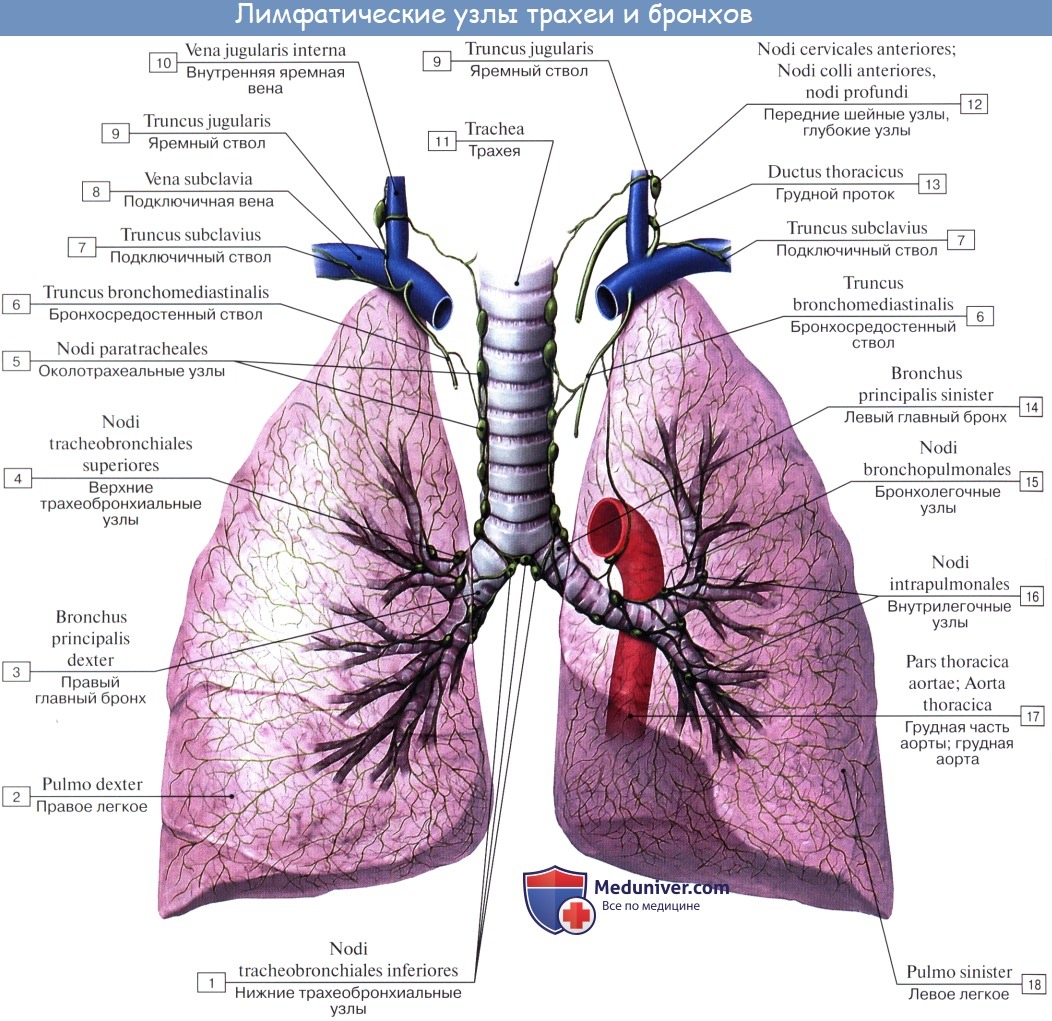
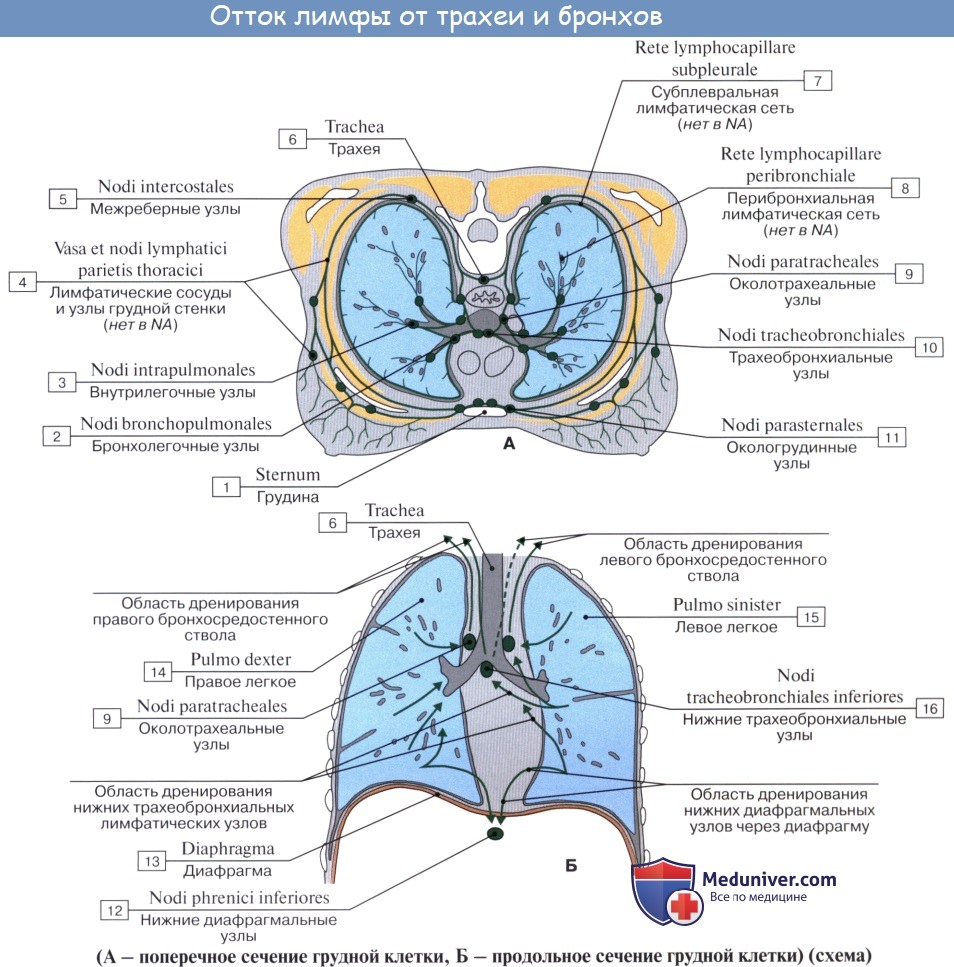
В легких различают поверхностные лимфатические сосуды, заложенные в глубоком слое плевры, и глубокие, внутрилегочные. Корнями глубоких лимфатических сосудов являются лимфатические капилляры, образующие сети вокруг респираторных и терминальных бронхиол, в межацинусных и междольковых перегородках. Эти сети продолжаются в сплетения лимфатических сосудов вокруг ветвлений легочной артерии, вен и бронхов.
Отводящие лимфатические сосуды идут к корню легкого и лежащим здесь регионарным бронхолегочным и далее трахеобронхиальным и околотрахеальным лимфатическим узлам, nodi lymphatici bronchopulmonales et tracheobronchiales.
Так как выносящие сосуды трахеобронхиальных узлов идут к правому венозному углу, то значительная часть лимфы левого легкого, оттекающая из нижней его доли, попадает в правый лимфатический проток.

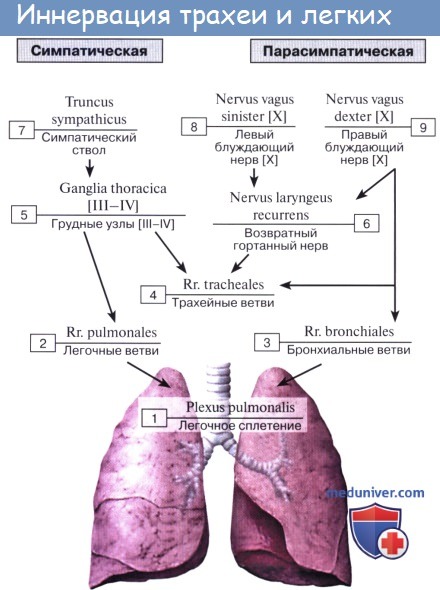
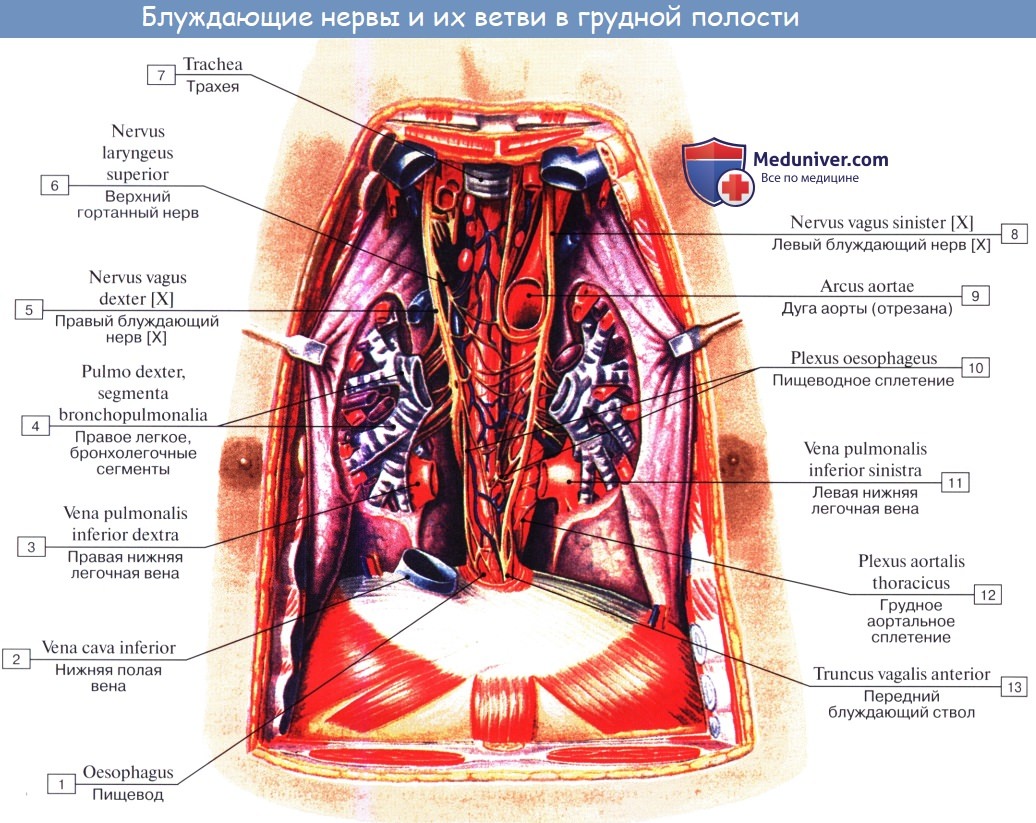
Нервы легких происходят из plexus pulmonalis, которое образуется ветвями n. vagus et truncus sympathicus.
Выйдя из названного сплетения, легочные нервы распространяются в долях, сегментах и дольках легкого по ходу бронхов и кровеносных сосудов, составляющих сосудисто-бронхиальные пучки. В этих пучках нервы образуют сплетения, в которых встречаются микроскопические внутриорганные нервные узелки, где переключаются преганглионарные парасимпатические волокна на постганглионарные.
В бронхах различают три нервных сплетения: в адвентиции, в мышечном слое и под эпителием. Подэпителиальное сплетение достигает альвеол. Кроме эфферентной симпатической и парасимпатической иннервации, легкое снабжено афферентной иннервацией, которая осуществляется от бронхов по блуждающему нерву, а от висцеральной плевры — в составе симпатических нервов, проходящих через шейно-грудной узел.
Учебное видео анатомии легких
Другие видео уроки по данной теме находятся: Здесь.
– Также рекомендуем “Сегментарное строение легких. Сегменты легкого.”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 31.8.2020
Источник

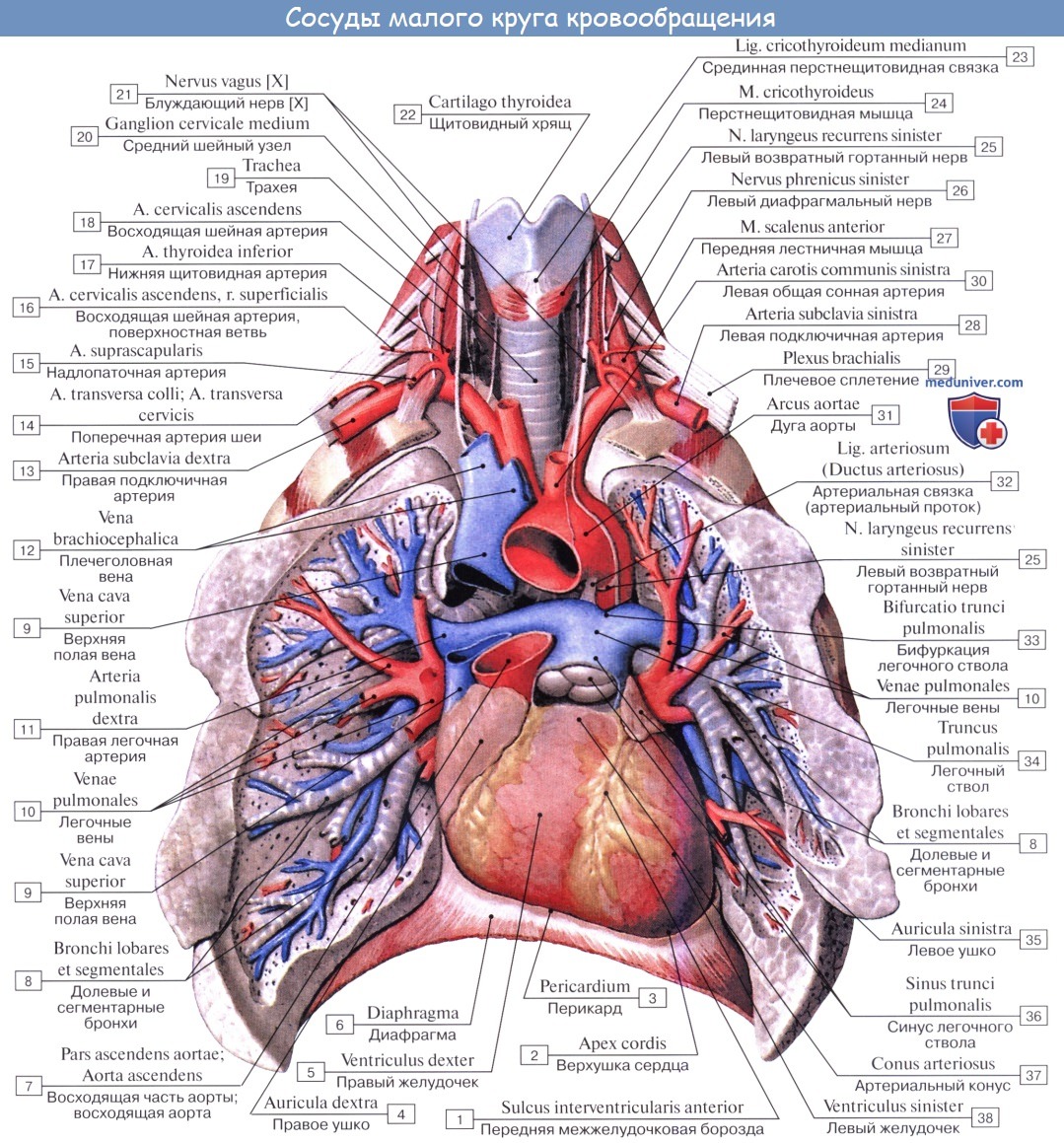
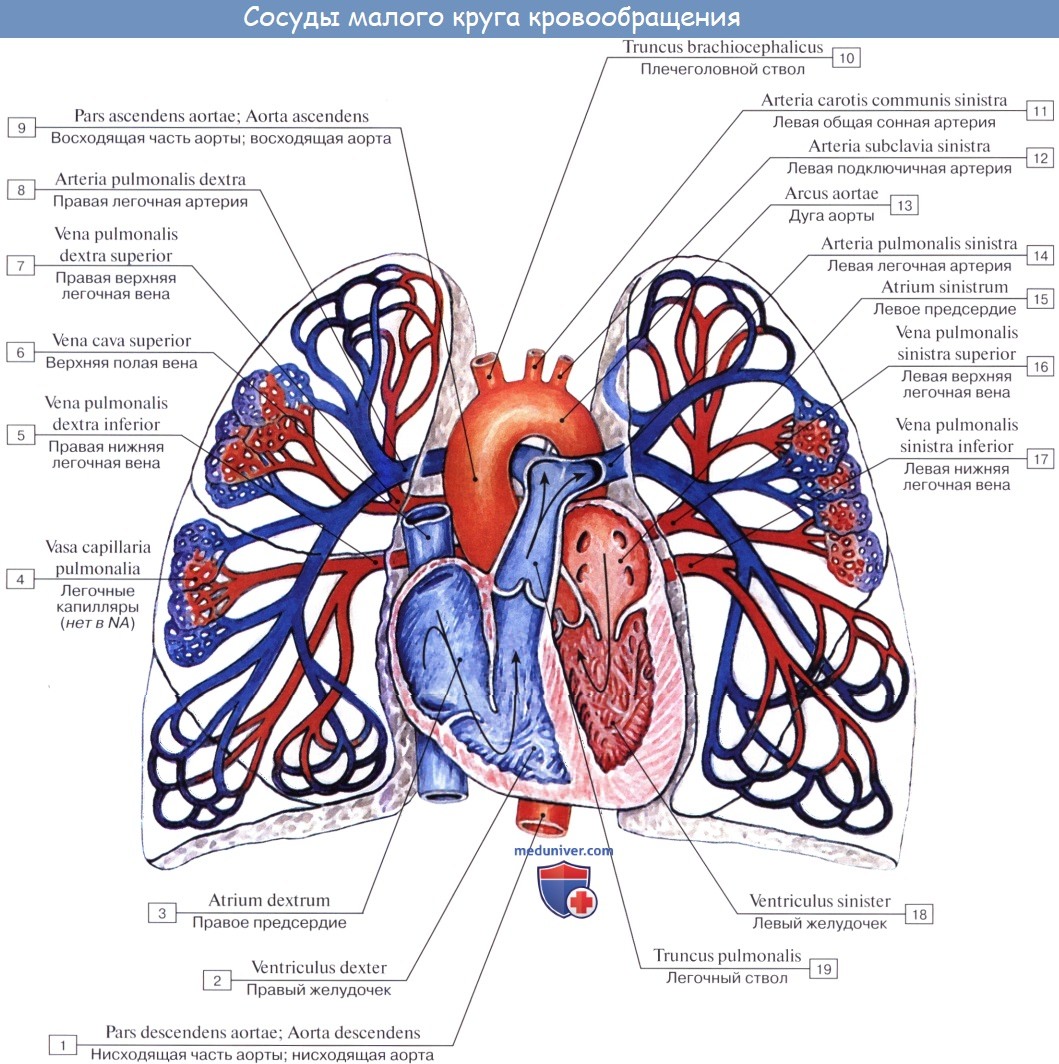
Легочный ствол (truncus pulmonalis) диаметром 30 мм выходит из правого желудочка сердца, от которого он отграничен своим клапаном. Начало легочного ствола и соответственно его отверстие проецируются на переднюю грудную стенку над местом прикрепления хряща III левого ребра к грудине. Легочный ствол расположен кпереди от остальных крупных сосудов основания сердца (аорты и верхней полой вены). Справа и позади него находится восходящая часть аорты, а слева прилежит левое ушко сердца. Легочный ствол, находящийся в перикардиальной полости, направляется впереди аорты влево и кзади и на уровне IV грудного позвонка (хряща II левого ребра) делится на правую и левую легочные артерии. Это место называется бифуркацией легочного ствола (bifurcаtio tninci pulmonalis). Между бифуркацией легочного ствола и дугой аорты расположена короткая артериальная связка(ligamentum arteriosum), представляющая собой заросший артериальный (боталлов) проток (ductus arteriosus).

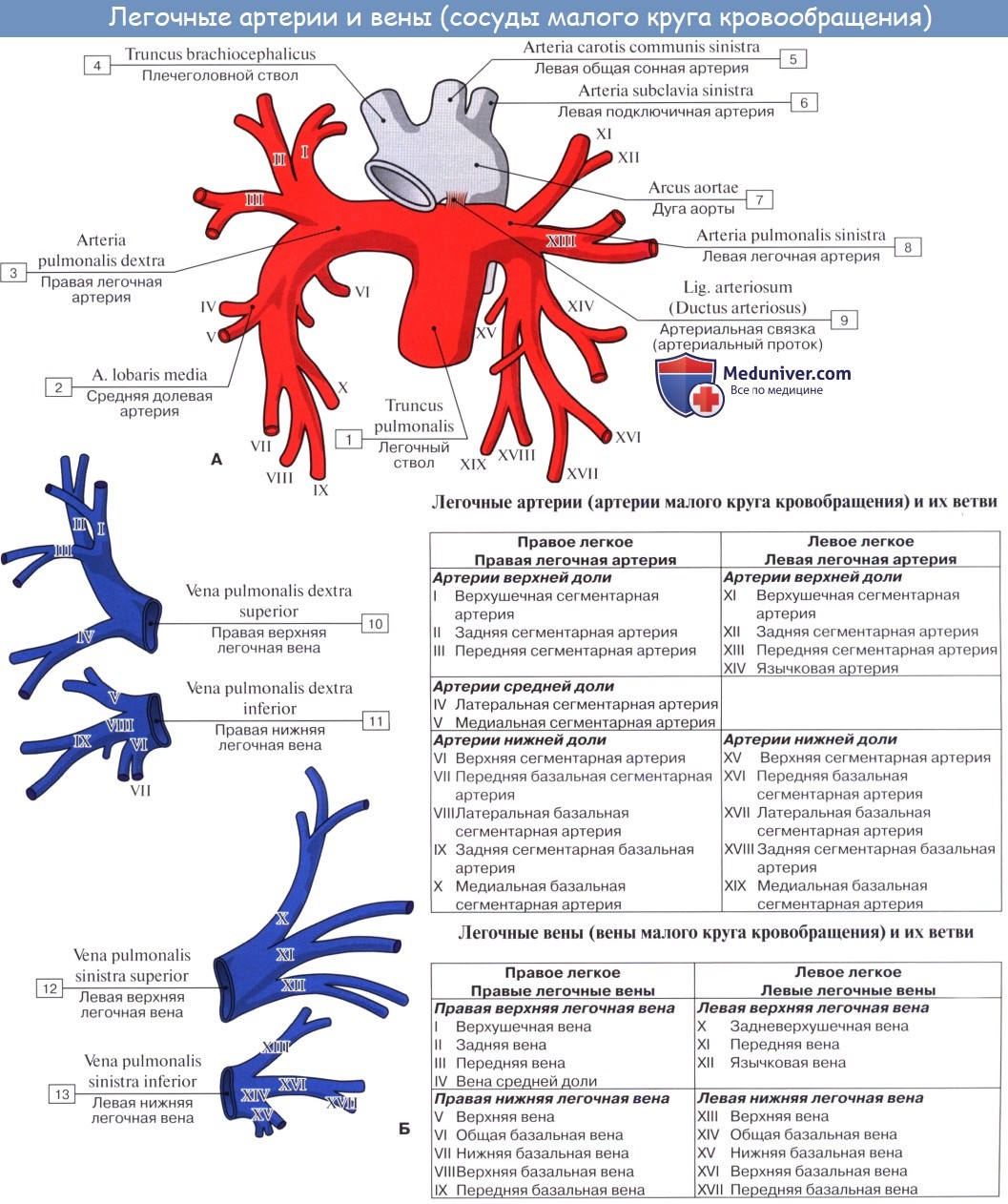
Правая легочная артерия (a.pulmonаlis dextra) диаметром 21 мм следует вправо к воротам правого легкого позади восходящей части аорты и конечного отдела верхней полой вены и кпереди от правого бронха. В области ворот правого легкого впереди и под правым главным бронхом правая легочная артерия разделяется на три долевые ветви. Каждая долевая ветвь в соответствующей доле легкого в свою очередь делится на сегментарные ветви. В верхней доле правого легкого различают верхушечную ветвь (r.apicаlis), задние нисходящую и восходящую ветви (rr.posteriores descendens et ascendens), передние нисходящую и восходящую ветви(rr.anteriores descendens et ascendens), которые следуют в верхушечный, задний и передний сегменты правого легкого.
Ветвь средней доли (rr.lobi medii) делится на две ветви — латеральную и медиальную (r.lateralis et r.mediаlis).
Эти ветви идут к латеральному и медиальному сегментам средней доли правого легкого. К ветвям нижней доли (rr.lobi inferioris) относятся верхняя (верхушечная) ветвь нижней доли [r.superior (apicаlis) lobi inferioris], направляющаяся к верхушечному (верхнему) сегменту нижней доли правого легкого, а также базальная часть(pars basаlis). Последняя делится на 4 ветви: медиальную, переднюю, латеральную и заднюю (rr.basаles mediаlis, anterior, laterаlis et posterior). Они несут кровь в одноименные базальные сегменты нижней доли правого легкого.
Левая легочная артерия (a.pulmonаlis sinistra) короче и тоньше правой, проходит от бифуркации легочного ствола по кратчайшему пути к воротам левого легкого в поперечном направлении впереди нисходящей части аорты и левого бронха. На своем пути артерия перекрещивает левый главный бронх, а в воротах легкого располагается над ним. Соответственно двум долям левого легкого легочная артерия делится на две ветви. Одна из них распадается на сегментарные ветви в пределах верхней доли, вторая — базальная часть — своими ветвями кровоснабжает сегменты нижней доли левого легкого.
К сегментам верхней доли левого легкого направляются ветви верхней доли (rr.lobi superioris), которые отдают верхушечную ветвь(r.apicаlis), передние восходящую и нисходящую (rr.anteriores ascendens et descendens), заднюю (r.posterior) и язычковую(r.lingulаris) ветви. Верхняя ветвь нижней доли (r.superior lobi inferioris), как и в правом легком, следует в нижнюю долю левого легкого, к его верхнему сегменту. Вторая долевая ветвь — базальная часть (pars basаlis) делится на четыре базальные сегментарные ветви: медиальную, латеральную, переднюю и заднюю (rr.basаles mediаlis, laterаlis, anterior et posterior), которые разветвляются в соответствующих базальных сегментах нижней доли левого легкого.
В ткани легкого (под плеврой и в области дыхательных бронхиол) мелкие ветви легочной артерии и бронхиальных ветвей, отходящих от грудной части аорты, образуют системы меж- артериальных анастомозов. Эти анастомозы являются единственным местом в сосудистой системе, в котором возможно движение крови по короткому пути из большого круга кровообращения непосредственно в малый круг.

На рисунке представлены артерии, соответствующие сегментам легких.
Правое лёгкое
Верхняя доля
- верхушечный (S1);
- задний (S2);
- передний (S3).
Средняя доля
- латеральный (S4);
- медиальный (S5).
Нижняя доля
- верхний (S6)
- ;медиобазальный (S7);
- переднебазальный (S8);
- латеральнобазальный (S9);
- заднебазальный (S10).
Левое лёгкое
Верхняя доля
- верхушечно-задний (S1+2);
- передний (S3);
- верхний язычковый (S4);
- нижний язычковый (S5).
Нижняя доля
- верхний (S6);
- переднебазальный (S8);
- латеральнобазальный, или латеробазальный (S9);
- заднебазальный (S10).
ЛЕГОЧНЫЕ ВЕНЫ
Из капилляров легкого начинаются венулы, которые сливаются в более крупные вены и в каждом легком формируют по две легочные вены.
Из двух правых легочных вен больший диаметр имеет верхняя, так как по ней оттекает кровь от двух долей правого легкого (верхней и средней). Из двух левых легочных вен больший диаметр имеет нижняя вена. В воротах правого и левого легких легочные вены занимают их нижнюю часть. В задней верхней части корня правого легкого расположен главный правый бронх, кпереди и книзу от него — правая легочная артерия.

- ЛВЛВ — левая верхняя легочная вена
- ПВЛВ — правая верхняя легочная вена
- НЛВ — нижняя легочная вена
- ПЛА — правая легочная артерия
- ЛЛА — левая легочная артерия
У левого легкого сверху находится легочная артерия, кзади и книзу от нее — левый главный бронх. У правого легкого легочные вены лежат ниже артерии, следуют почти горизонтально и на своем пути к сердцу располагаются позади верхней полой вены, правого предсердия и восходящей части аорты. Обе левые легочные вены, которые несколько короче правых, находятся под левым главным бронхом и направляются к сердцу также в поперечном направлении, кпереди от нисходящей части аорты. Правые и левые легочные вены, прободая перикард, впадают в левое предсердие (их конечные отделы покрыты эпикардом).
Из капилляров легкого начинаются венулы, которые сливаются в более крупные вены и в каждом легком формируют по две легочные вены.
Из двух правых легочных вен больший диаметр имеет верхняя, так как по ней оттекает кровь от двух долей правого легкого (верхней и средней). Из двух левых легочных вен больший диаметр имеет нижняя вена. В воротах правого и левого легких легочные вены занимают их нижнюю часть. В задней верхней части корня правого легкого расположен главный правый бронх, кпереди и книзу от него — правая легочная артерия.

У левого легкого сверху находится легочная артерия, кзади и книзу от нее — левый главный бронх. У правого легкого легочные вены лежат ниже артерии, следуют почти горизонтально и на своем пути к сердцу располагаются позади верхней полой вены, правого предсердия и восходящей части аорты. Обе левые легочные вены, которые несколько короче правых, находятся под левым главным бронхом и направляются к сердцу также в поперечном направлении, кпереди от нисходящей части аорты. Правые и левые легочные вены, прободая перикард, впадают в левое предсердие (их конечные отделы покрыты эпикардом).
Правая верхняя легочная вена (v.pulmonаlis dextra superior) собирает кровь не только от верхней, но и от средней доли правого легкого. От верхней доли правого легкого кровь оттекает по трем венам (притокам): верхушечной, передней и задней. Каждая из них в свою очередь формируется из слияния более мелких вен: внутрисегментарной, межсегментарной и др. От средней доли правого легкого отток крови происходит по вене средней доли(v.lobi medii), образующейся из латеральной и медиальной частей (вен).
Правая нижняя легочная вена (v.pulmonаlis dextra inferior) собирает кровь от пяти сегментов нижней доли правого легкого: верхнего и базальных — медиального, латерального, переднего и заднего. От первого из них кровь оттекает по верхней вене, которая образуется в результате слияния двух частей (вен) — внутрисегментарной и межсегментарной. От всех базальных сегментов кровь оттекает по общей базальной вене, формирующейся из двух притоков — верхней и нижней базальных вен. Общая базальная вена, сливаясь с верхней веной нижней доли, формирует правую нижнюю легочную вену.
Левая верхняя легочная вена (v.pulmonаlis sinistra superior) собирает кровь из верхней доли левого легкого (ее верхушечнозаднего, переднего, а также верхнего и нижнего язычковых сегментов). Эта вена имеет три притока: задневерхушечную, переднюю и язычковую вены. Каждая из них образуется из слияния двух частей (вен): задневерхушечная вена — из внутрисегментарной и межсегментарной; передняя вена — из внутрисегментарной и межсегментарной и язычковая вена — из верхней и нижней частей (вен).
Левая нижняя легочная вена (v.pulmonаlis sinistra inferior) более крупная, чем одноименная правая вена, выносит кровь из нижней доли левого легкого. От верхнего сегмента нижней доли левого легкого отходит верхняя вена, которая образуется из слияния двух частей (вен) — внутрисегментарной и межсегментар- ной. От всех базальных сегментов нижней доли левого легкого, как и в правом легком, кровь оттекает по общей базальной вене. Она образуется от слияния верхней и нижней базальных вен. В верхнюю из них впадает передняя базальная вена, которая, в свою очередь, сливается из двух частей (вен) — внутрисегментарной и межсегментарной. В результате слияния верхней вены и общей базальной вены формируется левая нижняя легочная вена.
Источник:
- WIkipedia
- Vmedicine
- Grainger & Allisons Diagnostic Radiology
Источник
Легочная ткань содержит большое количество крошечных мешочков – альвеол. В них происходит газообмен, собственно процесс дыхания.

Наш эксперт в этой сфере:
Торако-абдоминальный хирург, онколог, заведующий отделением хирургии
Позвонить врачу
Снаружи легкие покрыты тонкой пленкой – легочной плеврой. Они находятся в грудной клетке, поверхность которых также выстилает плевра, она называется париетальной. Между двумя слоями плевры есть небольшой зазор, он называется плевральной полостью.
Жидкость может скапливаться как в альвеолах легких, так и в плевральной полости. В первом случае это отек легких, во втором случае – гидроторакс.
Скопление жидкости в легких может произойти стремительно, иметь острую форму или нарастать, прогрессировать в течение длительного времени.
Наши врачи вам помогут
Оставьте свой номер телефона
Онкологические причины
Причиной отека легких или гидроторакса у онкологических больных бывает как само раковое заболевание, так и его лечение.
Например, скопление жидкости и отек легких может произойти вследствие химиотерапии токсичными препаратами, угнетающими работу сердца, или как осложнение лучевой терапии. С другой стороны, работа сердца может быть нарушена опухолевым процессом.
Еще одна возможная причина – нарушение работы лимфатической системы из-за поражения лимфоузлов метастазами или прорастания раковой опухоли.
Чаще всего скопление жидкости происходит при раке легкого, молочной железы, яичника, желудка, тела и шейки матки, при меланомах, лимфомах, саркомах, лейкемии.
При злокачественной опухоли плевры (мезотелиоме) повышается проницаемость сосудистой стенки капилляров. Жидкость из крови активно поступает в легкие, а ее откачка лимфатической системой, напротив, ухудшается. В результате возникает застой и скопление жидкости.
Возможны и другие причины, например, сдавление сердца опухолью, прорастание опухоли в верхнюю полую вену, образование метастаза в перикарде, прорастание опухоли в просвет бронха и его перекрытие.
Для онкологических заболеваний характерно постепенное, небыстрое развитие гидроторакса и отека легких.
Не онкологические причины
Из бронхов через их разветвления, бронхиолы, в альвеолы легких поступает воздух. С другой стороны их оплетают капиллярные сосуды, имеющие тонкую стенку. Через нее из крови в альвеолу выделяется углекислый газ, а в кровь поступает кислород.
Частой причиной скопления жидкости в легких служит сердечная недостаточность и повышенное давление (гипертензия),которое «выдавливает» жидкость через сосудистую стенку в полость альвеолы. В свою очередь сердечная недостаточность может быть следствием инфаркта.
Другие возможные причины – заболевания печени (цирроз),почек (почечная недостаточность),бронхиальная астма, сахарный диабет, пневмония, туберкулез, плеврит, травма, ушиб легкого, тромбоэмболия, интоксикация.
Почки отвечают за выведение жидкости из организма. При нарушении их работы возникают отеки, жидкость скапливается в разных частях тела, в том числе в легких.
Симптомы
Один из самых характерных симптомов скопления жидкости в легких – одышка. Сначала она возникает при физических нагрузках, затем и в покое.
Одышка сопровождается чувством нехватки воздуха, учащенным дыханием, удушьем, слабостью, страхом смерти, ощущением неполного расправления легких при дыхании, недостаточного наполнения их воздухом.
В положении лежа симптомы обычно усиливаются. Острый приступ удушья может стать причиной смерти.
Недостаточность дыхания приводит к кислородному голоданию, гипоксии – побледнению и посинению кожи (цианозу) головокружениям, потемнению в глазах, обморокам, головным болям.
От недостаточности дыхания страдает нервная система, головной мозг, психика, появляются беспокойство, нервозность, тревожность, онемение в руках или ногах.
Из-за скопившейся жидкости увеличивается вес тела. В зависимости от наличия или отсутствия воспалительного процесса, температура тела может быть повышенной или пониженной.
Низкая температура тела – специфический признак скопления жидкости в легких.
Другие симптомы – боль в легком (обычно внизу или сбоку),упорный, надсадный сухой кашель с выделением вязкой слизи с сукровицей, чувство сдавления, тяжести в груди, потливость (особенно ночью)
Мы вам перезвоним
Оставьте свой номер телефона
Диагностика
На первичном приеме врач проводит осмотр (при дыхании правая или левая сторона грудной клетки может запаздывать),простукивает, прослушивает пациента фонендоскопом.
Цель диагностических исследований – установить не только факт и степень тяжести отека легких и/или гидроторакса, но и его причину.
Сделать это помогают биохимический анализ крови, анализ на содержание газов в крови, свертываемость.
С помощью рентгена можно хорошо увидеть скопление жидкости, оценить ее объем, обнаружить опухоль, поражение лимфоузлов.
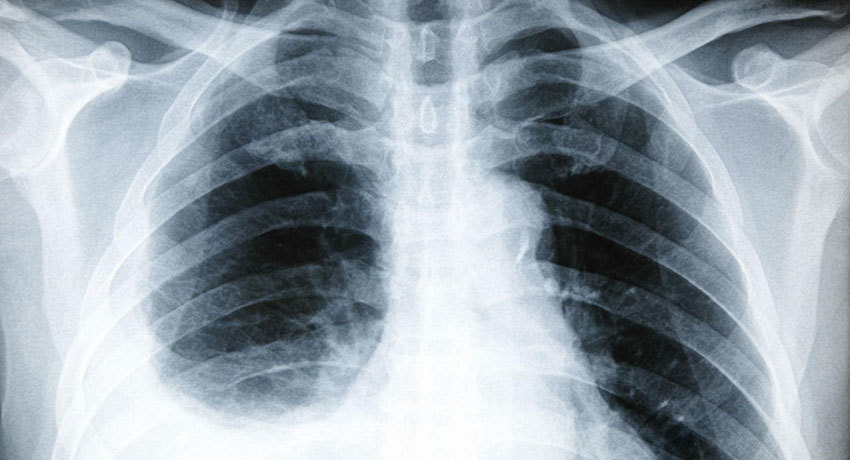
Более подробную, дополнительную информацию дает компьютерная и магнитно-резонансная томография (КТ, МРТ),УЗИ грудной клетки.
Для подтверждения или исключения онкологического заболевания выполняется пункция или биопсия с последующим морфологическим исследованием (цитологическим, гистологическим). В первом случае делается забор жидкости из плевральной полости, во втором – фрагмент ткани плевры.
Лечение
Если причиной скопления жидкости послужило не онкологическое заболевание, применяется медикаментозная терапия мочегонными препаратами (диуретиками),сердечными, противовоспалительными препаратами, антибиотиками, бронхорасширяющими, отхаркивающими и другими средствами по показаниям.
При злокачественных опухолях применение таких препаратов может иметь симптоматический характер, или они применяются для лечения сопутствующих заболеваний. В качестве основных лечебных средств используется химиотерапия или хирургическая операция.
Плевроцентез – откачивание жидкости из плевральной полости. В грудной стенке делается прокол тонкой иглой, после этого через трубку выполняется откачка выпота с помощью электроотсоса.
Процедура выполняется под местной анестезией. Она дает быстрый эффект, облегчает состояние, но через некоторое время жидкость вновь скапливается, гидроторакс возобновляется, и это требует повторения плевроцентеза.
Чтобы избежать повторных проколов грудной стенки в ней устанавливается порт-система, соединенная дренажной трубкой с плевральной полостью. При скоплении жидкости порт открывается, и выпот откачивается электроотсосом.
Интраплевральная порт-система позволяет не только откачивать скопившуюся жидкость, но и вводить препараты в плевральную полость.
Плевродез – введение в плевральную полость склерозирующих веществ, которые склеивают грудную и париетальную плевру. После этого жидкости становится негде скапливаться. Обычно плевродез выполняется после откачки выпота (плевроцентеза).
При онкологических заболеваниях для плевродеза используются химиопрепараты, которые оказывают цитостатическое действие и одновременно склеивают плевральные лепестки.
Наряду с цитостатиками в клинике «Медицина 24/7» применяются иммуномодуляторы, которые уничтожают раковые клетки и показывают очень хорошие результаты плевродеза.
Удаление плевры при онкологических заболеваниях в нашей клинике, как правило, выполняется лапароскопическим методом, посредством малоинвазивной операции.
Торакоскоп с видеокамерой и хирургические инструменты вводятся через проколы. Это позволяет избежать разрезов, уменьшить травмирующее воздействие.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом, заведующим операционным блоком клиники «Медицина 24/7» Коротаевым Александром Валерьевичем.
Источник
