Где делают шунтирование сосудов сердца новым способом
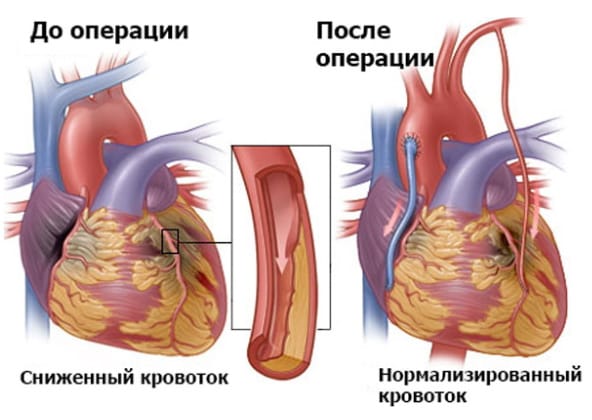
Об операции АКШ
Аортокоронарное шунтирование (АКШ) – один из самых эффективных метод в лечении ишемической болезни сердца (ИБС). Операция выполняется на работающем сердце, без применения метода искусственного кровообращения и показана в тех случаях, когда поражение артерий сердца выражено настолько, что использование других методов восстановления коронарного кровотока невозможно.
В нашей клинике ФНКЦ ФМБА коронарное шунтирование выполняется несколькими методами:
Преимущества АКШ на работающем сердце
отсутствие травм клеток крови – применение искусственного кровообращения (ИК) может негативно повлиять на кровь, иммунитет, организм в целом
во время операции кровеносная система и легкие работают самостоятельно
реабилитация протекает легче
значительно меньшее количество осложнений после операции – ИК может спровоцировать эмболию сосудов головного мозга, отек легких, кислородное голодание жизненно важных органов
Показания к аортокоронарному шунтированию
Показания к АКШ определяются различной степенью поражения артерий и проявлениями ишемической болезни сердца:
- стенокардия, не поддающаяся медикаментозной терапии;
- сужение ствола левой коронарной артерии и главных сердечных артерий свыше 50%;
- ИБС со снижением фракции выброса.
Как правило, АКШ не проводится:
- выраженной полиорганной недостаточности;
- в течение первых месяцев после нарушения мозгового кровообращения;
- злокачественных новообразованиях.
Подготовка к аортокоронарному шунтированию
В ФНКЦ ФМБА перед проведением аортокоронарного шунтирования сердца врач составляет план предоперационного обследования. Оно включает лабораторные анализы и инструментальные исследования:
- общий анализ крови, мочи;
- биохимию крови;
- коагулограмма развёрнутая;
- АДФ агрегация тромбоцитов;
- группа крови и резус фактор;
- маркеры инфекций: ВИЧ, гепатит В, гепатит С, сифилис;
- Pro-BNP, СРБ;
- ЭКГ;
- Эхо-КГ;
- рентгенологическое обследование;
- ЭГДС (максимальная давность – 1 месяц). Исключение – пациенты с поражением ствола ЛКА;
- УЗДС брахиоцефальных артерий (максимальная давность – 3 месяца);
- УЗДС артерий нижних конечностей (максимальная давность – 3 месяца);
- УЗДС вен нижних конечностей (максимальная давность – 7 дней);
- ФВД (максимальная давность – 7 дней);
- УЗИ внутренних органов;
- коронарография.
При наличии сопутствующей патологии могут быть назначены дополнительные анализы:
- ОНМК в анамнезе – КТ головного мозга.
- заболевания щитовидной железы – ТТГ, Т4, Т3 (максимальная давность – 30 дней). Консультация эндокринолога при наличии изменений гормонального профиля.
- сахарный диабет – гликемическая кривая (максимальная давность – 7 дней). Консультация эндокринолога при гликемии более 10 ммоль/л.
- Подагра – мочевая кислота (максимальная давность – 1 месяц). При превышении значения в 420 мкмоль/л – консультация терапевта и подбор терапии.
- консультация стоматолога, уролога, гинеколога.
За день до операции пациента осматривает хирург и анестезиолог. Накануне АКШ рекомендуется легкий ужин не позднее 12 часов до операции, с ночи не есть, не пить, отменить прием лекарств. На ночь ставится очистительная клизма. Утром пациент принимает душ.
После подписания информированного согласия пациенту делается премедикация — вводятся лекарства, которые снизят эмоциональную напряженность, помогут успокоиться. Через 40-60 минут пациент доставляется в операционный блок.
В кардиологическом центре ФНКЦ ФМБА вы можете сдать все анализы и пройти исследования, рекомендованные врачом перед операцией. Структура нашего центра позволяет быстро пройти подготовительный предоперационный этап и получить результаты на руки. Имея свою лабораторию, мы отвечаем за правильность взятия анализов и качество клинико-лабораторных исследований.
Проведение АКШ
Аортокоронарное шунтирование на работающем сердце начинается с обеспечения доступа к месту проведения операции — послойно разрезается кожа, подкожные слои, мышцы.
Трансплантат (шунт) — здоровый участок вены или артерии — забирается из грудной клетки пациента или его конечности (бедра, голень). Для выполнения операции на работающем сердце применяется специальное оборудование, позволяющее стабилизировать миокард в месте формирования анастомоза. Один конец здорового сосуда подшивается к аорте, другой — к коронарной артерии ниже стенозированного/суженного участка. Затем восстанавливается полная работа сердца, рана ушивается, пациента переводят в отделение реанимации.

Коронарное шунтирование в большинстве клиник проводят с остановкой сердечной деятельности с применением аппарата искусственного кровообращения. Использование этого метода связано с риском развития осложнений, которые удлиняют сроки восстановления, ухудшают выздоровление, могут привести к кровотечениям, инсульту, инфаркту. Проведение операции без искусственного кровообращения – на работающем сердце – позволяет снизить риск послеоперационных осложнений.
После операции
В целом реабилитация и восстановление после АКШ без искусственного кровообращения проходит быстрее и легче. Если ранний послеоперационный период проходит без осложнений, то через сутки удаляют катетеры и пациента переводят в отделение, где он находится до 7-10 дней. Там будет отслеживаться состояние сердца и всего организма.
В послеоперационном периоде пациенту индивидуально подбирается план реабилитации и назначается лечебная физкультура.
Хорошим методом поддержания здоровья являются пешие прогулки длительностью от 10 минут в самом начале (после того как разрешат ходить) до 30-60 минут через 2-3 недели после операции.
Важно, чтобы при физической нагрузке, ЧСС не поднимался выше 100-115 ударов в минуту и не было одышки.
Если после операции и реабилитационного периода в палате – в отделении кардиохирургии вы переживаете о самостоятельном восстановлении, можете пройти программу реабилитации в нашем центре.
При выписке из стационара лечащий врач выдаст памятку о правилах профилактики после операции, назначит лекарственные препараты. Прием любых других препаратов, в том числе из домашней аптечки, должен быть согласован с кардиологом.
Курить, употреблять алкоголь после операции АКШ нельзя пожизненно. Также нужно будет соблюдать диету с уменьшенным содержанием соли, жиров, сладостей.
После вам необходимо будет пройти исследование сердца через 1 месяц, 3, 6, 12 месяцев. Это вы также можете сделать в нашем центре.
Стоимость АКШ
Несмотря на общее название «шунтирование на работающем сердце», существует несколько методов проведения этой операции. Врач выбирает метод в зависимости от показаний, сопутствующих заболеваний, состояния сердца и организма на момент вмешательства.
Важно знать, что АКШ часто проводится в сочетании с другими методами лечения и операциями. К примеру, может выполняться АКШ и сразу этапно удаляться опухоль в любом органе, или АКШ выполняется в сочетании с операцией на сонной артерии или с операцией на клапанах сердца. Если же у пациента аритмия, то АКШ может выполняться в сочетании с РЧА легочных вен.
Операция аортокоронарного шунтирования в нашей клинике может проводиться в рамках бесплатной высокотехнологичной медицинской помощи по ВМП или платно.
Аортокоронарное шунтирование в условиях искусственного кровообращения с пластикой/протезированием клапана или аневризмэктомией
231 000 ₽
Окончательная стоимость лечения определяется исходным состоянием пациента (сопутствующие заболевания, выраженность ХСН), а также его подготовленностью к операции, наличием необходимых анализов и исследований.
Стоимость может варьироваться от 420 000 до 450 000 рублей.
В нее входит:
- операция, цена которой указана выше;
- предоперационное обследование (для пациентов, которые не сделали обследование до госпитализации);
- расходные материалы;
- анестезия;
- лекарственные препараты, медикаментозное лечение;
- комфортность палаты и длительность нахождения в клинике.
Многолетний опыт кардиохирургов ФНКЦ ФМБА подтвержден большим числом успешных операций по разным методам: все вмешательства проводятся по современным рекомендациям на высокотехнологичном оборудовании. Абсолютно все обследования вы можете пройти непосредственно в ФНКЦ ФМБА по плану, составленному врачом.
Источник
Классическое аортокоронарное шунтирование выполняется доступом «срединная стернотомия» (большой разрез по середине грудной клетки). Операция выполняется на остановленном сердце в условиях искусственного кровообращения. Такой подход дает хорошие результаты и очень удобен для хирурга, поскольку большой размер раны обеспечивает возможность обширных манипуляций с сердцем, а неподвижное бескровное поле позволяет точно накладывать швы. Тем не менее негативное влияние искусственного кровообращения, вероятность развития стернальной инфекции, достаточно длительное время, требуемое для полноценного сращения грудины и другие проблемы заставляют хирургов искать альтернативные, менее инвазивные пути реваскуляризации миокарда, такие, как:
1) Операция на «работающем сердце» (off-pump, т. е. без искусственного кровообращения) из стандартного доступа (срединная стернотомия): такой подход позволяет исключить негативное воздействие остановки сердечной деятельности.
2) Миниинвазивное коронарное шунтирование (операция выполняется на работающем сердце и из минидоступа) – позволяет исключить негативное воздействие метода искусственного кровообращения и снизить травматичность за счет того, что нет распила грудины.
Мы уделяем большое внимание снижению травматичности хирургических вмешательств и повышению эффективности лечения, отдавая предпочтение методикам, не требующим использования аппарата искусственного кровообращения и остановки сердца.
С целью более раннего возвращения пациента к нормальной жизни, уменьшения послеоперационной боли и достижения лучшего косметического результата в нашей клинике мы успешно применяем методику MIDCABG (Minimally Invasive Direct Coronary Artery Bypass Grafting) – АКШ из мини-доступа без использования ИК (минимально инвазивное КШ).
Такая методика не требует распиливания грудины, как при стандартном АКШ, а доступ к сердцу осуществляется через разрез длиной от 6 до 10 см, выполненный в 4-м или 5-м межреберном промежутке слева. Это позволяет сохранить каркасность грудной клетки, снижает риск инфекционных осложнений, связанных со стернотомией, снижает болевой синдром, облегчает глубокое дыхание в раннем послеоперационном периоде, устраняет необходимость носить корсет в течение длительного времени и дает возможность быстрее вернуться к нормальной физической активности. К тому же послеоперационный шрам практически незаметен.
Специальными ретракторами осуществляется доступ к сердцу, и в поле зрения хирурга оказывается участок поверхности сердца с пораженными артериями. Минимально инвазивное КШ проводится на работающем сердце без подключения пациента к аппарату искусственного кровообращения. Клинически доказано, что отсутствие ИК способствует сохранению нормальной функции легких, снижает частоту послеоперационных кровотечений, неврологических нарушений, фибрилляции предсердий и других, связанных с ИК, осложнений.
Минимально инвазивное КШ уменьшает как длительность пребывания пациентов в палате интенсивной терапии, так и продолжительность госпитализации. При отсутствии осложнений пациент выписывается домой уже на 6-7-ой день после операции, а через 3 неделе уже может вернуться к нормальному ритму жизни.
Малая травматичность и высокая эффективность метода позволяют рассматривать его как полезную альтернативу стандартному АКШ для пациентов с высокой степенью риска, тех, кому противопоказана операция в условиях ИК.
Источник
Если вы хотите получить консультацию по лечению в Москве.
Заполните форму ниже:
Если вам или вашим близким нужна медпомощь, свяжитесь с нами. Специалисты сайта посоветуют клинику, в которой вы сможете получить эффективное лечение:
Коронарное шунтирование
Коронарное шунтирование — хирургическая операция, суть которой заключается в формировании обходного пути вокруг коронарной артерии, пораженной атеросклерозом.
На сегодняшний день проводят такие виды коронарного шунтирования:
- аортокоронарное — обходной путь создается между аортой и пораженным сосудом. В качестве шунта используют лучевую артерию или подкожную вену ноги;
- маммакоронарное шунтирование — для создания шунта берут внутреннюю грудную артерию.
Выбор материала для формирования шунта производиться индивидуально, в зависимости от индивидуальных особенностей пациента.
Достоинства и недостатки
Главное преимущество коронарного шунтирования — возможность восстановления нормального кровоснабжения сердца, улучшение качества жизни пациента и увеличение ее длительности. Практически все пациенты после операции возвращаются к привычному образу жизни.
Из недостатков коронарного шунтирования можно выделить вероятность осложнений и сравнительно высокую стоимость операции. Но, в последние годы цена на вмешательство значительно снизилась, а количество осложнений сводится к минимуму благодаря большому опыту работы хирургов и использованию современного оборудования.
Показания для коронарного шунтирования
Основными показаниями к коронарному шунтированию являются:
- стенокардия 3 – 4 функционального класса, когда приступы боли за грудиной наблюдаются при незначительной физической нагрузке или в состоянии покоя;
- нестабильная стенокардия, прогрессирующая или возникшая впервые;
- постинфарктные состояния, через месяц после восстановления;
- сужение трех и более коронарных сосудов на 50% и более;
- сужение одного коронарного сосуда на 75% и более по данным коронарографии.
Решение о целесообразности проведения коронарного шунтирования принимает лечащий врач совместно с кардиохирургом, учитывая данные дополнительного обследования, клиническую картину и индивидуальные особенности пациента.
Противопоказания для коронарного шунтирования
Противопоказания к коронарному шунтированию:
- сахарный диабет в период декомпенсации из-за повышенной вероятности тромбозов и коагулопатий;
- острые инфекционные процессы — относительное противопоказание. Операцию проводят после лечения и полного восстановления;
- декомпенсированная дыхательная недостаточность;
- злокачественные заболевания — коронарное шунтирование разрешают только после радикального лечения и достижения устойчивой ремиссии;
- заболевания печени и почек, сопровождающиеся функциональной недостаточностью;
- сужение конечных участков коронарных артерий;
- обширный острый инфаркт миокарда — операцию разрешают не ранее, чем через месяц после восстановления.
Еще одно противопоказание к коронарному шунтированию — выраженный кардиосклероз. В этом случае кардиомиоциты замещаются соединительной тканью, и операция не принесет желаемого эффекта.
Подготовка
Подготовка к коронарному шунтированию проходит по следующему алгоритму:
- за две недели до планируемого вмешательства пациенту назначают средства для разжижения крови;
- если больной принимает какие-либо медикаменты по поводу других заболеваний, их отменяют или корректируют дозу таким образом, чтобы свести вероятность осложнений к минимуму;
- примерно за неделю до коронарного шунтирования пациента госпитализируют в стационарное отделение для проведения инструментального обследования (коронарографии, ультразвукового сканирования сосудов сердца, доплерорафии)
- за сутки до шунтирования больного консультирует анестезиолог-реаниматолог. Он уточнит наличие аллергии на медикаментозные препараты, измерит артериальное давление, изучит анамнез жизни и составит план наркоза;
- вечером накануне операции пациенту рекомендуют принять успокоительные препараты;
- прием пищи перед вмешательством разрешается не позже 18.00.
Из гигиенических процедур рекомендован обычный душ. При необходимости сбривают волосы на груди у мужчин.
Процедура коронарного шунтирования
Условно операцию коронарного шунтирования можно разделить на такие этапы:
- введение пациента в наркоз;
- отбор неповрежденного сосуда, который будет служить шунтом;
- вскрытие грудной клетки;
- мобилизация сердца и окружающих его тканей;
- создание обходного пути для тока крови. Если пораженных участков несколько, то используют больше одной искусственной коллатерали;
- проверка функциональности шунта, ушивание раны.
Длительность коронарного шунтирования — 3 – 4 часа.
Где делают коронарное шунтирование в Москве
Коронарное шунтирование в Москве делают в частных и государственных кардиологических клиниках. При выборе учреждения пациент может посоветоваться с лечащим врачом, друзьями, знакомыми, изучить отзывы в Сети и, учитывая собственные возможности и предпочтения, выбрать подходящий медицинский центр.
Государственные клиники
Из государственных клиник, в которых проводят коронарное шунтирование, можно выделить такие:
- Городская клиническая больница им. В.В.Вересаева (ранее ГКБ №81);
- Городская клиническая больница имени С.П. Боткина;
- Федеральный научно-клинический центр (ФНКЦ ФМБА) специализированных видов медицинской помощи и медицинских технологий Федерального медико-биологического агентства России;
- НИИ скорой помощи имени Н.В. Склифосовского;
- Первый Московский государственный медицинский университет имени И.М. Сеченова;
- Главный военный клинический госпиталь имени академика Н.Н. Бурденко;
- Национальный медико-хирургический центр имени Н.И. Пирогова.
Важно понимать, что даже в государственных клиниках коронарное шунтирование проводится за отдельную плату.
Частные кардиологические клиники Москвы
Частными кардиологическими клиниками Москвы являются:
- Клинический госпиталь на Яузе;
- Лечебно-диагностический Центр (ЛДЦ) ПАТЕРО КЛИНИК;
- Сеть медицинских клиник МЕДСИ.
Стоимость коронарного шунтирования в частных клиниках незначительно превышает таковую в государственных учреждениях.
Стоимость коронарного шунтирования
Стоимость коронарного шунтирования — индивидуальный показатель, который зависит от данных клинической картины, результатов дополнительного обследования, индивидуальных особенностей пациента. Точные цены будут известны после комплексного обследования больного и составления плана операции. Предварительные расценки можно узнать у администратора выбранной клиники.
Преимущества платного коронарного шунтирования
Основными преимуществами платного коронарного шунтирования являются:
- прием по предварительной записи, без длинных очередей, лишней траты времени и нервов;
- комфортные условия пребывания в клинике;
- возможность самостоятельно выбрать врача;
- вежливое и уважительное отношение к пациенту;
- максимально короткий восстановительный период.
Многие платные клиники включают в стоимость лечения питание пациента, что является дополнительным плюсом для иногородних.
Квота на коронарное шунтирование
Чтобы получить квоту на коронарное шунтирование, нужно обратиться к кардиологу по месту жительства, взяв с собой все имеющиеся результаты обследований. Опираясь на их данные, врач сделает выписку из амбулаторной карты и выдаст пациенту справку о состоянии здоровья. В течение трех рабочих дней документы рассмотрит комиссия поликлиники. Если ее ответ будет утвердительным, пациент сможет собирать и подавать документы комиссии областного уровня. Данный орган заседает в течение десяти рабочих дней. После подтверждения документы будут перенаправлены почтой в выбранное лечебное учреждение. Здесь также работает квотная комиссия, которая в течение десяти рабочих дней определит сроки лечения и известит об этом пациента.
Восстановление после коронарного шунтирования
Первые несколько дней после коронарного шунтирования пациент находится в отделении реанимации и интенсивной терапии. В это время врачи тщательно следят за работой сердца, артериальным давлением и другими жизненно важными показателями. После стабилизации состояния больного переводят в общую палату. Выписка из стационара происходит через несколько недель после операции. Затем показана реабилитация в специализированных центрах, санаторно-курортное лечение.
В течение полугода после коронарного шунтирования больному запрещены тяжелые физические нагрузки. Разрешается поднимать вес не более 3 – 4 кг в обе руки.
Разрешается ходьба, но без перегрузок. Шаг должен быть медленным. Чтобы избежать венозно-лимфатического застоя, пациенту рекомендуют компрессионное белье.
Что касается питания, то в первые несколько месяцев рекомендуют диету с высоким содержанием железа, белка и витаминов. В последующем пациент переходит на антиатеросклеротическую диету, которая предусматривает употребление большого количества овощей и фруктов, нежирных сортов мяса, морепродуктов, жиров растительного происхождения.
Как долго сохранится результат
Перспектива после коронарного шунтирования благоприятная. Вероятность инфаркта миокарда и внезапной сердечной смерти снижается в 2 – 4 раза. В идеальных условиях шунт служит 10 – 15 лет, но существуют погрешности, поэтому следует рассчитывать на 8 – 9 лет. После этого пациенту может потребоваться повторная операция.
Возможные осложнения после шунтирования сердца
К основным осложнениям после коронарного шунтирования относятся:
- инсульты и инфаркты;
- нарушение процесса сращения грудины;
- тромбозы;
- кровотечения;
- болевой синдром;
- внезапная сердечная смерть.
Важно понимать, что вероятность осложнений при качественном выполнении операции минимальна, а польза от ее проведения значительно превышает риск осложнений.
Источник
