Геморрагический васкулит воспаление сосудов
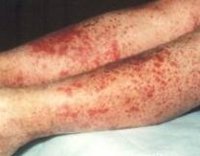
Геморрагический васкулит – системное асептическое воспаление сосудов микроциркуляторного русла с преимущественным поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Протекает с явлениями геморрагической или уртикарной сыпи, артралгиями, абдоминальным болевым синдромом, гематурией и почечной недостаточностью. Диагностика основана на клинических симптомах, лабораторных данных (анализ крови, мочи, коагулограмма), исследовании органов ЖКТ и почек. Основой лечения васкулита является терапия антикоагулянтами, ангиагрегантами. В тяжелых случаях применяется экстракорпоральная гемокоррекция, глюкокортикоидная терапия, противовоспалительное, цитостатическое лечение.
Общие сведения
Геморрагический васкулит (ГВ, болезнь Шенлейн-Геноха, аллергическая пурпура, капилляротоксикоз) относится к наиболее распространенным на сегодняшний день геморрагическим заболеваниям. По сути своей он является аллергическим васкулитом поверхностного характера с поражением мелких артериол, венул, а также капилляров. В Международной классификации болезней (МКБ) заболевание имеет название “аллергическая пурпура”. Болезнь Шенлейн-Геноха встречается в основном в детском возрасте – от 5 до 14 лет. Средняя распространенность среди детей этого возраста составляет 23-25 случая на 10 тыс. Наиболее подвержены заболеванию лица в возрасте 7-12 лет. У детей до 3 лет известны лишь отдельные случаи возникновения пурпуры.

Геморрагический васкулит
Причины
Этиологические аспекты изучены не до конца, известно лишь, что в большинстве случаев патология носит инфекционно-аллергическую природу. Существует сезонная зависимость ‒ наибольшая заболеваемость регистрируется в сырое и холодное время года. Многолетние наблюдения позволили выявить общие триггерные факторы, предшествующие развитию клинических проявлений. К их числу относят:
- Инфекционные заболевания. У большинства заболевших манифестации васкулита предшествует острая инфекция дыхательных путей (трахеобронхит, тонзиллит, ринофарингит). Наиболее часто из смывов носоглотки удается выделить β-гемолитический стрептококк, золотистый стафилококк, кишечную палочку, аденовирус, ВПГ 1 и 2 типов. Меньшая часть больных детей инфицирована цитомегаловирусом, вирусом Эпштейна-Барр, хламидиями, микобактериями туберкулеза, вирусом гепатита В.
- Лекарственная терапия. В ревматологии имеются сообщения о развитии геморрагического васкулита на фоне использования фармакопрепаратов: антибиотиков (пенициллинов, макролидов), НПВС, антиаритмических средств (хинидин). Спровоцировать явления аллергической пурпуры может профилактическая вакцинация, проведенная сразу после перенесенной ОРВИ.
- Аллергическая отягощенность. В анамнезе пациентов с ГВ нередко имеются указания на наличие различных видов аллергии (медикаментозной, пищевой, холодовой). Больные часто страдают аллергическим дерматитом, поллинозом, аллергическим ринитом или проявлениями экссудативно-катарального диатеза.
- Другие эндогенные и внешние причины. В числе производящих факторов может выступать переохлаждение, избыточная инсоляция, укусы насекомых, травмы. У некоторых больных манифестация заболевания наступает на фоне беременности, сахарного диабета, злокачественных опухолей, цирроза печени.
Во многих наблюдениях причинный фактор, вызвавший возникновение васкулита, установить не удается. Ряд авторов высказывает предположение, что воздействие провоцирующих факторов приводит к развитию геморрагического васкулита лишь в тех случаях, когда оно осуществляется на фоне генетической предрасположенности организма к гиперергическим иммунным реакциям.
Патогенез
В основе механизма развития геморрагического васкулита лежит образование иммунных комплексов и повышение активности белков системы комплемента. Циркулируя в крови, они откладываются на внутренней поверхности стенки мелких сосудов (венул, артериол, капилляров), вызывая ее повреждение с возникновением асептического воспалительного процесса. Воспаление сосудистой стенки в свою очередь приводит к повышению ее проницаемости, отложению в просвете сосуда фибрина и тромботических масс, что обуславливает основные клинические признаки заболевания – кожно-геморрагический синдром и микротромбирование сосудистого русла с поражением ЖКТ, почек, суставов.
Классификация
В клиническом течении капилляротоксикоза различают острую фазу (начальный период или обострение) и фазу стихания (улучшение). По преобладающим симптомам заболевание классифицируют на следующие клинические формы: простую, ревматоидную (суставную), абдоминальную и молниеносную. В соответствии с характером течения различают острый (до 2-х мес.), затяжной (до полугода) и хронический ГВ. По тяжести клинических проявлений выделяют васкулит:
- Легкой степени. Отмечается удовлетворительное состояние пациентов и необильный характер сыпи, артралгии.
- Средней степени. Состояние больного средней тяжести, высыпания обильные, артралгии сопровождаются изменениями в суставах по типу артрита, отмечаются периодические боли в животе и микрогематурия.
- Тяжелой степени. Имеет место тяжелое состояние больного, сливные обильные высыпания с некротическими участками, ангионевротические отеки, нефротический синдром, наблюдается макрогематурия и желудочно-кишечные кровотечения, возможно развитие острой почечной недостаточности.
Симптомы
Для клиники аллергической пурпуры типично острое начало с повышением температуры до субфебрильных или фебрильных цифр. Однако возможно отсутствие подъема температуры. Кожный синдром отмечается в самом дебюте заболевания и наблюдается у всех больных. Он характеризуются диффузными пятнисто-папулезными геморрагическими элементами различной величины (чаще мелкими), не исчезающими при надавливании. В некоторых случаях наблюдается уртикарная сыпь. Высыпания обычно располагаются симметрично на коже голеней, бедер и ягодиц, в области крупных суставов, реже – на коже рук и туловища. Обильность высыпаний часто коррелирует с тяжестью васкулита. При наиболее тяжелом его течении в центре некоторых элементов сыпи развивается некроз и образуется язва. Разрешение сыпи заканчивается длительно сохраняющейся гиперпигментацией. При хроническом течении ГВ с частыми рецидивами на коже после исчезновения сыпи возникает шелушение.
Суставной синдром развивается у 70% пациентов. Поражения суставов могут носить кратковременный характер в виде легкой артралгии или сохраняться в течение нескольких дней с выраженным болевым синдромом, сопровождающимся другими симптомами артрита (покраснение, отечность) и приводящим к ограничению движений в суставе. Типичным является летучий характер поражения с вовлечением преимущественно крупных суставов, чаще коленных и голеностопных. Суставной синдром может появиться в начальном периоде васкулита или возникнуть позже. Зачастую он имеет преходящий характер и никогда не приводит к стойкой деформации суставов. Абдоминальный синдром может предшествовать кожно-суставным проявлениям или сопутствовать им. Он проявляется болями в животе различной интенсивности – от умеренных до приступообразных по типу кишечной колики. Пациенты часто не могут указать точную локализацию боли, жалуются на нарушения стула, тошноту и рвоту. Абдоминалгии могут появляться несколько раз в течение суток и проходят самопроизвольно или в первые несколько дней лечения.
Почечный синдром возникает у 25-30% пациентов и проявляется признаками хронического или острого гломерулонефрита с различной степенью гематурии. У ряда больных возникает нефротический симптомокомплекс. Поражение других органов при геморрагическом васкулите происходит довольно редко. Это может быть геморрагическая пневмония в виде кашля с прожилками крови в мокроте и одышки, кровоизлияния в эндокард, геморрагический перикардит, миокардит. Поражение сосудов головного мозга проявляется головокружением, раздражительностью, головной болью, эпиприступами и может вызвать развитие геморрагического менингита.
Осложнения
Поражение почек является самым стойким синдромом геморрагического васкулита, может осложняться злокачественным гломерулонефритом и хронической почечной недостаточностью. В тяжелых случаях аллергической пурпуры возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и присутствием крови в каловых массах, легочные кровотечения, кровоизлияния в вещество головного мозга (геморрагический инсульт). Массивные кровопотери могут привести к коллапсу и анемической коме. Осложнения абдоминального синдрома встречаются реже и представлены инвагинацией кишечника, перитонитом, тромбозом брыжеечных сосудов, некрозом части тонкого кишечника. Наибольшая частота летальных исходов регистрируется при молниеносной форме ГВ.
Диагностика
Проводя диагностику, ревматолог учитывает возраст пациента, изучает этиофакторы, сопоставляет клинические и лабораторные данные, исключает другие заболевания. При развитии почечного синдрома пациенту необходима консультация нефролога, при наличии абдоминальных болей – консультация гастроэнтеролога и хирурга. Диагностическая панель включает:
- Гематологические тесты. В общем анализе крови, как правило, отмечаются неспецифические признаки умеренного воспаления (лейкоцитоз и небольшое повышение СОЭ), увеличение количества тромбоцитов и эозинофилов. Биохимический анализ крови показывает увеличение иммуноглобулина А и СРБ. Большое диагностическое значение имеют результаты коагулограммы. Отсутствие в ней данных за нарушение свертывания при наличии клинических признаков геморрагического синдрома свидетельствует в пользу ГВ.
- Анализы мочи и кала. В анализе мочи выявляется гематурия, протеинурия, цилиндрурия. Пациентам с почечным синдромом показан мониторинг изменений в анализе мочи, проведение биохимии мочи, пробы Зимницкого, Нечипоренко. Для диагностики скрытого ЖКТ-кровотечения производят анализ кала на скрытую кровь.
- Инструментальную диагностику. С целью оценки состояния органов-мишеней выполняется УЗИ почек, УЗДГ почечных сосудов. Для исключения органических причин кровотечения из пищеварительного тракта и бронхов целесообразно проведение УЗИ брюшной полости, гастроскопии, бронхоскопии.
- Биопсию с гистологией. В тяжелых диагностических случаях показана биопсия кожи или почек. Гистологическое исследование биоптата выявляет характерные изменения: отложения иммуноглобулина А и ЦИК на эндотелии и в толще сосудистой стенки венул, артериол и капилляров; образование микротромбов; выход элементов крови за пределы сосуда.
Абдоминальную форму геморрагического васкулита следует дифференцировать от других причин, обуславливающих появление симптомов «острого живота»: аппендицита, пенетрации язвы желудка, острого холецистита, панкреатита, перфорации кишечника при язвенном колите др. Также необходимо исключить тромбоцитопеническую пурпуру, геморрагический синдром при инфекционных заболеваниях (геморрагических лихорадках, гриппе), лейкоз, ревматоидный артрит, болезнь Стилла, острый гломерулонефрит, системные васкулиты.
Лечение
В острой фазе геморрагического васкулита пациентам необходимо соблюдать постельный режим и гипоаллергенную диету, ограничить употребление жидкости и соли, исключить прием антибиотиков и других медикаментов, которые могут усиливать сенсибилизацию организма. Основные направления терапии зависят от клинических проявлений, поэтому их целесообразно рассматривать посиндромно:
- При любых синдромах. Основу базисной терапии при всех формах ГВ составляет назначение дезагрегантов (дипиридамола, пентоксифиллина) и активаторов фибринолиза (никотиновой кислоты). Препараты этих групп препятствуют агрегации тромбоцитов, улучшают микроциркуляцию и внутритканевую перфузию. Часто в базисную схему включают гепарин и другие антикоагулянты.
- При кожном синдроме. Терапия предполагает применение сульфасалазина, колхицина. Использование преднизолона до сих пор является спорным вопросом среди врачей. Возможно его назначение в тяжелых случаях ГВ. При отсутствии эффекта от терапии кортикостероидами препаратами запаса являются цитостатики.
- При суставном синдроме. Выраженные артралгии купируются проведением противовоспалительной терапии (индометацин, ибупрофен). Дополнительно могут назначаться производные аминохинолина (хлорохин).
- При почечном синдроме. Назначаются высокие дозы глюкокортикоидов, цитостатиков. Возможно использование иАПФ, антагонистов рецепторов ангиотензина II, введение нормального человеческого иммуноглобулина, проведение электрофореза с никотиновой кислотой и гепарином на область почек. В терминальной стадии ХПН требуется гемодиализ или трансплантация почки.
- При абдоминальном синдроме. Интенсивный болевой синдром служит показанием к внутривенному введению преднизолона, реополиглюкина, кристаллоидов. При развитии хирургических осложнений (перфорация, инвагинация кишки) применяется хирургическая тактика.
Тяжелое течение заболевания является показанием для проведения экстракорпоральной гемокоррекции (гемосорбция, иммуносорбция, плазмаферез). Многие авторы отмечают неэффективность антигистаминных препаратов в лечении ГВ. Однако их применение может быть оправдано у пациентов с аллергическим анамнезом. При связи заболевания с пищевой аллергией и наличием абдоминального синдрома дополнительно назначаются энтеросорбенты.
Прогноз и профилктика
Легкие формы геморрагического васкулита склонны к самопроизвольному излечению после первой же атаки заболевания – их прогноз благоприятен. При молниеносной форме смерть пациентов может произойти в первые несколько суток от начала заболевания. Чаще всего это связано с поражением сосудов ЦНС и возникновением внутримозгового кровоизлияния. Другой причиной летального исхода может стать тяжелый почечный синдром, приводящий к развитию уремии. В целях профилактики аллергического васкулита рекомендуется санация хронических инфекционных очагов ЛОР органов, дегельминтизация при глистных инвазиях, исключение контакта с известными аллергенами и бесконтрольного приема медикаментов.
Источник
Что такое геморрагический васкулит
Геморрагический васкулит (болезнь Шенлейн-Геноха, аллергический васкулит, аллергическая пурпура, капилляротоксикоз) – одно из самых распространённых заболеваний из группы системных васкулитов, при котором стенки мелких сосудов воспаляются и подвергаются частичному разрушению.
Визуально этот патологический процесс хорошо заметен на коже и проявляется в виде синевато-пурпурной сыпи, которую чаще всего и замечают как первый симптом болезни. Однако только кожей патология не ограничивается – иногда вовлекаются сосуды внутренних органов, суставы и почки. В свою очередь, это может привести к другим серьезным и опасным осложнениям:
- острому гломерулонефриту;
- желудочно-кишечному кровотечению;
- инсульту;
- инфаркту кишечника.
Эпидемиология
Частота встречаемости среди детей – 20-25 случаев на 100 тысяч.
При этом 90% наблюдений регистрируют в возрасте младше 10 лет, пик заболеваемости приходится на 6-летний возраст, чаще заболевают мальчики. Взрослые тоже болеют, но значительно реже.
Причины
Точные причины развития заболевания до сих пор не выяснены. Однако установлена взаимосвязь между развитием болезни Шенляйн-Геноха и следующими обстоятельствами:
- недавно перенесенная инфекция верхних дыхательных путей (как вирусная, так и бактериальная), наиболее часто – стрептококковая инфекция и парагрипп;
- другая перенесенная вирусная инфекция – гепатита B и C, простого герпеса, цитомегаловирус, вирус Эпштейна-Барр;
- наследственная предрасположенность;
- переохлаждение, чрезмерно долгое пребывание на солнце;
- лекарственная или пищевая аллергии;
- недавняя вакцинация.
У взрослых дополнительными факторами риска также могут быть сахарный диабет, беременность, наличие злокачественных новообразований.
Механизм повреждения сосудов
Болезнь Шенлейн-Геноха – аутоиммунная патология. Это означает, что за воспаление и нарушение целостности мелких сосудов (артериол, венул, капилляров) отвечают ни бактерии, ни вирусы, а собственные защитные силы организма. При провокации одним из перечисленных выше факторов и генетической предрасположенности происходит нарушение в работе иммунной системы – в крови появляется большое количество иммуноглобулинов A (IgA). Образовавшиеся иммуноглобулины образуют комплексные соединения, оседают на стенках сосудов и, играя роль своеобразной «сигнальной ракеты», привлекают другие защитные факторы. Таким образом, развивается асептическое воспаление (воспаление без инфекции), приводящее к нарушение целостности сосуда и последующим кровотечению и тромбообразованию.
Классификация
В России болезнь принято классифицировать по нескольким признакам в зависимости от преобладающей симптоматики, тяжести процесса, характера течения (см. таблицу ниже).
| По клинической форме (синдрому) | Кожная (простая) форма (присутствует только поражение кожи) Суставная форма (помимо кожи поражаются суставы) Абдоминальная форма (имеются симптомы поражения сосудов желудочного-кишечного тракта) Почечная форма форма (поражаются почки) Смешанная форма (наблюдается комбинирование вышеперечисленных форм) |
| По характеру течения | Определяется длительностью заболевания:
|
| По характеру течения | Зависит от выраженности симптомов, состояния больного и результатов клинических исследований:
|
| По фазе заболевания | Определяет нарастание или угасание клинических проявлений:
|
Симптомы
Количество симптомов и их выраженность сильно варьируют в зависимости от формы заболевания и индивидуальных особенностей больного, однако поражение кожи встречается в 100% наблюдений, о какой бы форме ни шла речь.
Температура тела может подниматься до 37-38°C или оставаться в пределах индивидуальной нормы.
Кожная форма
Кожная форма (простая) является прогностически наиболее благоприятной. Характеризуется появлением симметричной сыпи, которая слегка выступает над поверхностью кожи и может сопровождаться зудом. Иногда появляются волдыри, пузырьковые образования, переходящие в некроз поверхностных слоев кожи. Чаще всего сыпь встречается на нижних конечностях и ягодицах, но в трети случаев поражаются туловище и верхние конечности. Как правило, интенсивная сыпь держится 4-5 дней, затем блекнет и постепенно полностью исчезает, наступает выздоровление. Возможны рецидивы пурпуры.
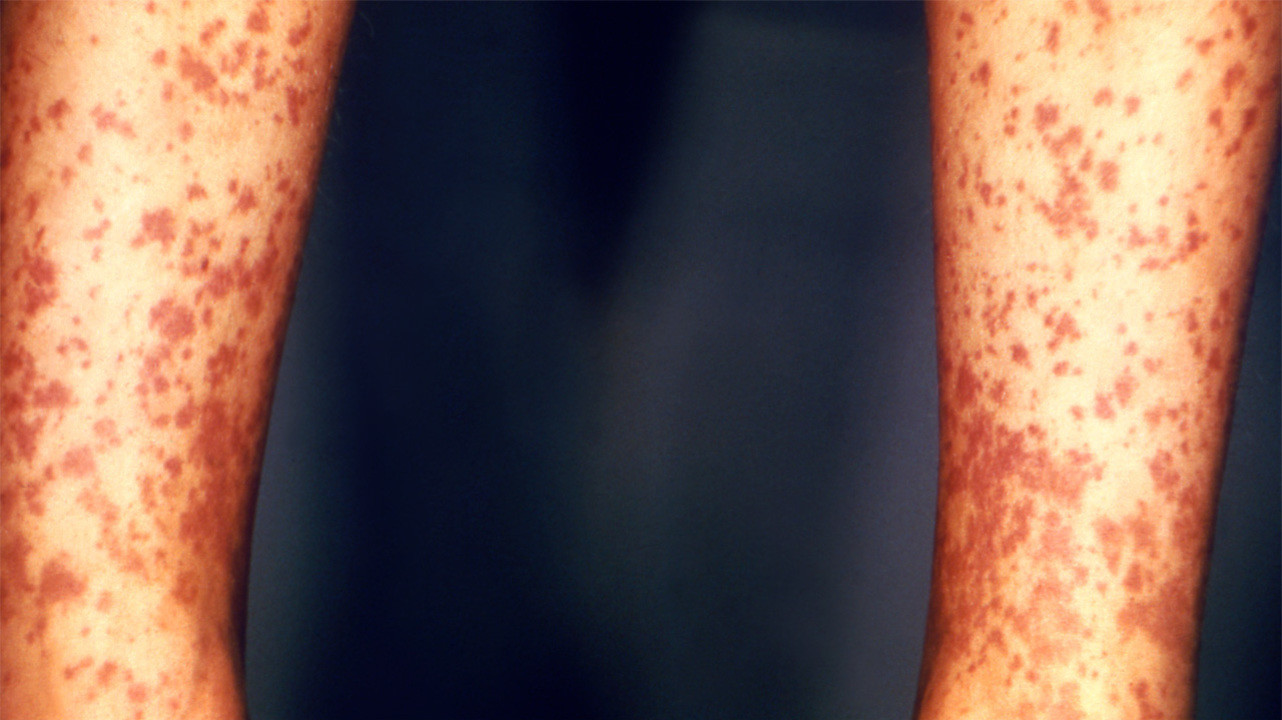 Рисунок 1. Проявление геморрагического васкулита на ногах. Источник: PHIL CDC
Рисунок 1. Проявление геморрагического васкулита на ногах. Источник: PHIL CDC
Кожная симптоматика, описанная здесь, обязательно встречается и во всех других формах болезни.
Суставная форма
Когда к поражению кожи присоединяются боль и припухлость в суставах, говорят о суставной форме заболевания. Болезненность может продолжаться от нескольких часов до нескольких дней. Такие симптомы встречаются в 75% случаев, при этом чаще всего поражаются коленный и голеностопный суставы. Все изменения, возникающие в суставах, обратимы и не грозят долгосрочными последствиями.
Абдоминальная форма
При абдоминальной форме, кроме кожной сыпи, возникает симптоматика со стороны желудочно-кишечного тракта: боль, небольшое вздутие живота. Характер боли, как правило, тупой, ноющий и не вызывает явного беспокойства. Однако при тяжелом течении болезни болезненные ощущения могут появляться совершенно внезапно и носить очень интенсивный характер. Это может вызвать беспокойство и заставить думать, например, об аппендиците.
В тяжёлых случаях заболевания также встречаются кровавая рвота, мелена (дегтеобразный жидкий стул чёрного цвета) – признак кровотечения из верхних отделов желудочно-кишечного тракта.
Важно! При внезапных интенсивных болях, кровавой рвоте и мелене – нужно незамедлительно вызывать скорую помощь. Тяжёлые абдоминальные симптомы в некоторых случаях сигнализируют о жизнеугрожающих состояниях и иногда требуют неотложной медицинской помощи.
Почечная форма
Поражение почек при геморрагическом васкулите может протекать практически бессимптомно – признаки нарушений можно обнаружить лишь при проведении лабораторной диагностики, но и они постепенно отступают вслед за остальными проявлениями заболевания. Однако нередки случаи развития гломерулонефрита с клинически значимым нарушением функции почек. В контексте геморрагического васкулита его еще называют ШГ-нефрит (Шенлейн-Геноха нефрит). Симптоматически он проявляется:
- снижением количества мочи, выделяемого за сутки;
- макрогематурией (заметное окрашивание мочи в цвет крови);
- повышением артериального давления;
- появлением отеков (главным образом на лице);
- болями в поясничной области;
- протеинурией (наличие белка в моче).
Смешанные формы
Смешанные формы подразумевают различные комбинации перечисленных симптомокомплексов, например, абдоминально-суставной. Прогностически такие варианты менее благоприятны.
Госпитализация
При обнаружении любого из симптомокомплексов в сочетании с кожной сыпью к врачу необходимо обратиться немедленно, так как болезнь Шенлейн-Геноха – показание к госпитализации вне зависимости от формы. Лечение в амбулаторных условиях не проводится.
Осложнения
В последнее время количество тяжело протекающих случаев болезни сократилось, тем не менее осложнения все же возникают и приводят, порой, к необратимым последствиям.
Почки
Самое стойкое и частое осложнение – быстропрогрессирующий гломерулонефрит (БПГН), который может перейти в хроническую болезнь почек (ХБП). ХБП, в свою очередь, заканчивается тем, что больному потребуется диализное лечение или трансплантация почки. Во избежание этого при любых проявлениях васкулита следует срочно обратиться к врачу. У взрослых больных вероятность тяжелых почечных осложнений выше.
Кожа
Пурпура зачастую бесследно исчезает, не причиняя больному ущерба, но в тяжёлых случаях возможно развитие ангионевротических отеков, поверхностных некрозов кожи. Такие участки кожи могут быть инфицированы и требуют соответствующего ухода.
Пищеварительная система
Абдоминальная форма может сопровождаться желудочно-кишечными кровотечениями, тромбозами сосудов кишечника и другими серьезными состояниями, требующими экстренной медицинской помощи. В подобных случаях нередки хирургические вмешательства.
Другие осложнения
Геморрагический васкулит может сопровождаться и другими осложнениями, например, геморрагическим инсультом, клинически значимыми тромбозами сосудов различных органов. Но нужно отметить, что подобные осложнения встречаются очень редко и только в очень тяжёлых случаях.
Диагностика
 Источник: gpointstudio / ru.freepik.com
Источник: gpointstudio / ru.freepik.com
У болезни Шенлейн-Геноха нет каких-либо абсолютно специфических лабораторных показателей, поэтому диагноз, как правило, ставят на основании симптомов. Проводимые лабораторные исследования необходимы лишь для установления степени тяжести заболевания. Вот список основных процедур:
- Клинический и биохимический анализ крови – выявляются признаки воспаления, при поражении почек – снижение белка крови (гипопротеинемия), изменение активности ряда ферментов.
- Общий анализ мочи и почечные пробы, УЗИ почек – обязательно проводятся всем больным, так как нарушение функции почек наблюдается часто и требуется знать степень этого нарушения для корректной терапии.
- Иммунологический анализ крови и гематологические тесты. Данные исследования помогают дифференцировать васкулит от других заболеваний со схожими симптомами.
- Анализы на гепатиты B, C, герпес-инфекции и ряд других вирусных и паразитарных заболеваний, которые, как уже упоминалось, являются факторами риска.
- При абдоминальных симптомах проводится обследование органов брюшной полости с помощью УЗИ, лапароскопии.
- При затрудненном диагнозе иногда прибегают к биопсии кожи, где обнаруживают характерные иммунные комплексы IgA.
Стоит сказать, что инвазивные сложные методы исследования, такие как диагностическая лапароскопия или биопсия кожи, проводятся крайне редко, особенно в случае с детьми. Однако даже в случае назначения этих процедур, переживать не стоит, поскольку объём вмешательства относительно мал, а современные методы анестезии предотвращают болевые ощущения.
Лечение
 Источник: Alena Shekhovtcova: Pexels
Источник: Alena Shekhovtcova: Pexels
Лечение полностью зависит от формы и тяжести заболевания и в абсолютном большинстве случаев медикаментозное. Важно упомянуть, что капилляротоксикоз лечится только в стационарных условиях, амбулаторного лечения не предусмотрено.
Общие лечебные мероприятия включают:
- постельный режим (длительность зависит от выраженности проявлений);
- назначение специальной лечебной диеты, исключающей большинство пищевых аллергенов;
- лечение первичных заболеваний – факторов риска (гепатит, туберкулёз и т.д.);
- отмена лекарственных препаратов, которые потенциально могли быть аллергенами.
Медикаментозная терапия
В медикаментозной терапии выделяют следующие компоненты:
- Антиагрегантная терапия – назначают препараты типа дипиридамола, пентоксифиллина, которые обеспечивают профилактику тромбообразования и, соответственно, тромботических осложнений.
- Антикоагулянтная терапия – имеет то же предназначение, но назначается в более тяжелых случаях и при повышенной свертываемости крови. Используют препараты низкомолекулярных гепаринов типа эноксапарина, далтепарина.
- Иммуносупрессивная и противовоспалительная терапия – назначают для подавления собственных защитных сил организма, потому что именно они играют роль агрессора при геморрагическом васкулите. Используются глюкокортикостероиды (ГКС) и цитостатические препараты.
Последние два компонента терапии используют при среднетяжелом и тяжелом течении: выраженных абдоминальных и почечных проявлениях, рецидивирующей стойкой пурпуре с образованием некрозов кожи. Цитостатические препараты в комбинации с ГКС, как правило, применяют при резистентном к лечению тяжелом гломерулонефрите с соответствующей симптоматикой.
Помимо базисной патогенетической терапии (направленной на подавление механизма возникновения и развития болезни), назначают симптоматическую терапию, включающую следующие препараты:
- Антибиотико- и противовирусная терапия первичных заболеваний.
- Инфузионная терапия – возмещение ионных потерь, глюкозы и недостатка объема крови, имеет место при абдоминальном синдроме, поскольку в этом случае нередки объемные кровотечения.
- Энтеросорбенты (энтеросорб) – используются для инактивация токсинов в просвете кишечника в составе начальной терапии при подозрении на пищевую природу аллергена.
- Нестероидные противовоспалительные средства (ибупрофен, кетопрофен) и спазмолитики (дротаверин) – используются для купирования болевого синдрома.
- Антигистаминные препараты – назначаются больным, которые имеют различного рода аллергии.
Другие методы лечения
В некоторых случаях при тяжелом течении почечной формы назначат гемокорректирующие процедуры: плазмафарез, гемосорбцию, иммуносорбцию. Таким образом пытаются компенсировать утраченные функции почки.
 Рисунок 2. Аппарат для плазмафереза. Источник: Wiki Commons by Jérémy-Günther-Heinz Jähnick, CC-BY-SA 3.0
Рисунок 2. Аппарат для плазмафереза. Источник: Wiki Commons by Jérémy-Günther-Heinz Jähnick, CC-BY-SA 3.0
К хирургическому лечению прибегают при абдоминальной форме в случаях таких осложнений, как инфаркт сегмента кишки, инвагинация кишки, перитонит, некупируемое внутреннее кровотечение.
Тяжелый гломерулонефрит, резистентный к лечению, может перейти в прогрессирующую хроническую болезнь почек (ХБП), что в конце концов потребует гемодиализа или трансплантации почки.
Прогноз и профилактика
Как правило, полностью болезнь перестает проявлять себя в сроки 1-2 года после дебюта. В большинстве случаев прогноз благоприятный, особенно при кожной форме, вероятны даже случаи самоизлечения. Однако почечные осложнения, в частности резистентный к лечению ШГ- нефрит, быстропрогрессирующий ШГ- нефрит, прогностически неблагоприятны. В этих случаях замечены высокая летальность или переход в ХБП.
В очень редких случаях геморрагический васкулит протекает в молниеносной форме, мгновенно развиваются тяжелые осложнения (например, инсульт), что сопровождается частой и ранней летальностью.
В случае болезни Шенлейн-Геноха профилактика имеет сомнительное значение. К такому выводу можно прийти, изучив причины заболевания – как можно видеть, они очень разные. Учитывая также, что механизм развития болезни изучен недостаточно, можно сделать вывод – заболеть может практически любой человек. По упомянутым причинам возможны только очень неспецифические профилактические меры:
- санация (очистка) очагов хронической инфекции (например, радикальное лечение хронического тонзиллита – удаление миндалин);
- исключение беспорядочного приема лекарственных средств;
- минимизация контактов с аллергенами;
- дегельминтизация (лечение от глистов, если они обнаружены).
Заключение
Геморрагический васкулит – сложное мультифакторное аутоиммунное заболевание, которое в основном поражает детей в возрасте до 10 лет и проявляет себя пурпурной сыпью на коже. Тяжесть варьирует в широких пределах – от «безобидной» сыпи до хронической почечной недостаточности, а осложнения, порой, приводят к летальному исходу (инсульт, инфаркт кишки). По этой причине обязательна госпитализация – в условиях стационара риск тяжёлых осложнений сводится к минимуму. Заболевание хорошо поддается лечению, а осложнения – профилактике, поэтому прогноз благоприятный. В абсолютном большинстве случаев ни Вам, ни вашим детям ничего не грозит, при своевременном обращении к врачу.
Источники
- Лыскина Г.А., Зиновьева Г.А. Некоторые аспекты развития, течения и лечения болезни Шенлейна-Геноха у детей // Педиатрия. Журнал им. Г.Н. Сперанского. 2010. №6.
- Hetland LE, Susrud KS, Lindahl KH, Bygum A. Henoch-Schönlein Purpura: A Literature Review. Acta Derm Venereol. 2017 Nov 15;97(10):1160-1166. doi: 10.2340/00015555-2733. PMID: 28654132.
- Руководство по факультетской терапии: учебное пособие / С. А. Болдуева, И. В. Архаров, Е. Л. Беляева, Е. Г. Быкова, Т. В. Ермолова, М. И. Иванова, И. А. Леонова, А. П. Махнов, Н. С. Швец, О. Ю. Чижова; под ред. С. А. Болдуевой. – 3-е изд., доп. и перераб. – СПб.: Изд-во СЗГМУ им. И. И. Мечникова, 2020. – с. 483-486.
Источник
