Хронические облитерирующие заболевания сосудов
Что такое облитерирующие заболевания периферических артерий
Облитерирующие заболевания периферических артерий – группа болезней, которые приводят к сужению и закупорке артерий в разных частях тела. В данную группу включают множество заболеваний с разными причинами и симптомами, но общим итогом – плохим кровообращением питаемых этими артериями органов. В зависимости от того, какой именно орган страдает от недостатка крови, проявляются разные симптомы и осложнения. При поражении артерий ног возможно развитие гангрены, если сужаются артерии мозга – инсульт, кишечника – некроз кишки, глаз – слепота и т.д.
Заболевание также известно как
Все облитерирующие заболевания артерий можно отнести к категории “васкулиты” и “артерииты”. Эти болезни различают в зависимости от диаметра пораженных артерий и места их расположения.
- Аортоартериит (болезнь Такаясу) – сужение самой крупной артерии тела – аорты.
- Болезнь Хортона (гигантоклеточный артериит, височный артериит) поражает мелкие артерии головы и глаз.
- Облитерирующий эндартериит (деформирующий эндартериит, перемежающаяся хромота) поражает преимущественно артерии среднего диаметра, которые питают нижние конечности. Реже встречается термин “самопроизвольная гангрена”, который также подразумевает поражение артерий ног.
- Синдром Лериша – сужение затрагивает брюшную аорту и подвздошные артерии.
- Синдром Рейно – сужение артерий кистей рук.
Артерииты, поражающие сосуды по всему организму:
- Периферическая ангиопатия поражает самые разные мелкие сосуды в любых частях тела.
Облитерирующий тромбангиит (болезнь Бюргера) – закупориваются мелкие и средние артерии.
- Узелковый периартериит затрагивает в основном артерии среднего и реже мелкого диаметра по всему телу.
Также закупорка артерий может сопровождать такие болезни, как диабет (диабетическая ангиопатия), системная склеродермия, системная красная волчанка, ревматоидный артрит – причин для развития артериитов множество.
Причины
Сужение артерии происходит из-за утолщения её стенок, либо из-за спазма, либо того и другого одновременно. Стенка артерии утолщается, когда на ней откладываются какие-либо вредные вещества, например холестерин. То же происходит по причине длительного воспаления, например когда её атакует собственная иммунная система. Спазм артерий, как правило, происходит из-за внешних факторов (холод) или ядов, таких как никотин.
Курение – одна из самых значимых причин облитерирующего артериита. Никотин вызывает сужение артерий ног и перемежающуюся хромоту, которая грозит гангреной.
Частое и длительное воздействие холода, заставляющее сосуды подолгу пребывать в состоянии спазма, также предрасполагает к развитию стойкого сужения артерий.
Артерии могут повреждаться под действием других имеющихся у человека болезней, например диабета. Сосуды очень чувствительны к высокому сахару крови, и если диабет не лечить, то в скором времени развивается одно из его осложнений – диабетическая ангиопатия, то есть сужение артерий.
Причины некоторых облитерирующих артериитов неизвестны. Иногда к ним приводят нарушения иммунитета, при которых стенку сосуда атакуют клетки иммунной системы. К таким заболеваниям относят болезнь Такаясу, гигантоклеточный артериит.
Кто в группе риска
- Курящие;
- люди старше 50 лет;
- больные сахарным диабетом;
- люди с высоким уровнем “плохого” холестерина (ЛПНП, ЛПОНП и др.);
- люди с атеросклерозом коронарных, сонных или почечных артерий;
- люди с повышенным артериальным давлением.
Риск артериитов выше у людей с высоким уровнем гомоцистеина в крови. Немалую роль играет наследственность, особенно наличие родственников с аутоиммунными заболеваниями.
Как часто встречается
Артерииты встречаются с неодинаковой частотой. У 19 % больных они могут протекать без симптомов. Самая распространенная болезнь из этой группы – перемежающаяся хромота. Ее обнаруживают у 3 % людей в возрасте от 40 лет и у 6 % – от 60 лет. Диабетическая ангиопатия поражает до 15-20 % больных сахарным диабетом, часто с выраженными проявлениями.
Заболевания, поражающие ветви аорты, встречаются редко, так, болезнь Такаясу обнаруживают у 2 из 100 тыс. человек.
Симптомы
Сужение мелких артерий может проявляться онемением, покалыванием в конечности, болями при ходьбе и работе. По мере ухудшения болезни симптомы нарастают, боль появляется и в покое.
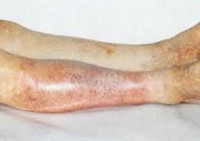
Кожа конечности холодная на ощупь. Бледная в начале болезни, впоследствии она становится синюшной. На поздней стадии могут почернеть пальцы ног и нижняя часть голени, что говорит о близкой гангрене.
Некоторые болезни артерий проявляются особыми симптомами.
При диабетической ангиопатии плохо заживают любые, даже самые мелкие раны на ногах. Без специального лечения они увеличиваются, кожа покрывается язвами, могут начать гнить пальцы. Это осложнение называется “диабетическая стопа”.
При болезни Такаясу повышается температура, появляется усталость, неприятные ощущения в руке.
При болезни Хортона человека беспокоит покалывание в области лица, частые головные боли, кратковременно или длительно может повышаться температура.
Сужение сонной артерии вызывает головокружение, шаткость походки, постепенно у человека ухудшается зрение и память.
Диагностика заболевания
Опрос и осмотр
При опросе доктор обратит внимание на характерные жалобы, постарается выявить предрасполагающие факторы болезни, уточнит наследственность, сопутствующие заболевания.
Если пациента беспокоит боль, выясняют, при каком уровне физической нагрузки она возникает и как быстро исчезает.
При осмотре доктор обратит внимание на пульсацию артерий, которые, предположительно, сужены. Об ухудшении кровотока говорит слабый пульс под коленом и на голени. Если в артерии есть бляшка, иногда через фонендоскоп над ней слышен характерный шум.
Измерив артериальное давление на руке и ноге, врач оценит лодыжечно-плечевой индекс, снижение которого может говорить о закупорке сосудов.
Лабораторное обследование
Лабораторные тесты важны для поиска причин сужения артерий, но не играют решающей роли при постановке диагноза.
- Уровень глюкозы крови. Повышен при нелеченом сахарном диабете, осложнения которого отрицательно сказываются на сосудах, вызывая диабетическую ангиопатию.
- Холестерин крови и его фракции. Повышение говорит об атеросклерозе и дает риск закупорки артерий холестериновыми бляшками.
- Коагулограма отражает такие важные показатели, как свертываемость и вязкость крови. Вязкая кровь хуже проходит по мелким сосудам, отчего кровоснабжение еще более ухудшается.
- КФК – фермент, появляющийся в крови при разрушении мышц. Высокий уровень может свидетельствовать о серьезном нарушении кровоснабжения.
- Гомоцистеин – вещество, высокий уровень которого связывают с повышенным в 2-3 раза риском сужения артерий.
При подозрении на аутоиммунные болезни определяются:
- концентрация иммуноглобулинов (Ig) A, G, M;
- С-реактивный белок (СРБ);
- ревматоидный фактор (РФ),
- общий комплемент;
- антистрептолизин О (АСЛ О);
- антинуклеарный фактор (АНФ);
- антитела к двуспиральной ДНК, циклическому цитруллинированному пептиду (АЦЦП), комплементу, кардиолипинам, b2-гликопротеину и топоизомеразе I;
- анти-RO, анти-LA и антинейтрофильные антитела (ANCA).
Функциональная, лучевая и инструментальная диагностика
Достоверно выявить сужение той или иной артерии позволяют методы УЗИ-диагностики.
- Допплер УЗИ показывает скорость кровотока в той или иной части тела.
- Ультразвуковое дуплексное сканирование более информативно, чем допплер УЗИ. Даёт информацию о степени сужения артерии.
Один из самых информативных методов для выявления болезней сосудов – контрастная ангиография. Позволяет увидеть место закупорки и оценить степень сужения артерии. Для этого внутрь сосуда вводят контрастное вещество, которое не просвечивается рентгеновскими лучами, далее делают рентген, КТ или МРТ, на котором, благодаря контрасту внутри артерии, оно становится видно по всей длине.
Лечение
Цели лечения
Лечение должно устранить сужение больного сосуда и восстановить кровоток в питаемой им части тела. При некоторых болезных это удается, например при бляшках в крупных артериях, когда место закупорки можно расширить. В других случаях, особенно если поражены мелкие артерии в большом количестве, можно говорить лишь об облегчении симптомов и улучшении качества жизни пациента.
Образ жизни и вспомогательные средства
Образ жизни необходимо выстроить так, чтобы устранить негативно влияющие на сосуды факторы. В первую очередь не курить, т.к. никотин усиливает спазм сосудов. Для профилактики атеросклероза нужно придерживаться низкожировой диеты, употребляя больше зеленых овощей, фруктов и продуктов с полиненасыщенными жирными кислотами вместо животного жира.
Если в крови повышен уровень глюкозы, необходимо придерживаться диабетической диеты.
Лекарства
Полностью растворить бляшку в крупном сосуде лекарства не могут, но они способны предотвратить её рост. Поэтому, если закупорка находится в крупной артерии, необходима операция.
При поражении мелких сосудов ног применяются препараты, улучшающие микроциркуляцию крови, такие как пентоксифиллин и цилостазол. Они немного расширяют мелкие артериолы и облегчают симптомы перемежающейся хромоты.
Если кровь очень вязкая, необходимо её разжижать. Для этого применяют низкие дозы аспирина, а также тиклопидин и плавикс.
Для снижения уровня холестерина используются:
- статины (симвастатин, розувастатин, аторвастатин и др.);
- препараты, блокирующие всасывание холестерина из кишечника (холестирамин);
- никотиновая кислота;
- фибраты – препараты, замедляющие образование холестерина в организме (фенофибрат, клофибрат);
- препараты полиненасыщенных жирных кислот (омега-3-жирные кислоты).
Очень важно не забывать о лечении сопутствующих болезней, таких как сахарный диабет и гипертония, поскольку они вызывают прямое повреждение сосудов.
Процедуры
Несколько улучшить кровообращение, нарушенное из-за сужения артерий, можно с помощью специальных процедур.
- Гипербарическая оксигенация – пациента помещают в камеру с повышенным давлением, благодаря чему кислород лучше проникает в повреждённые органы.
- Спинальная нейростимуляция – установка электродов на кожу в месте расположения спинного мозга.
- Классическая физиотерапия – электрофорез, фонофорез и другие методы.
- Катетерный тромболизис – доставка лекарства по катетеру в артерию прямо к тромбу.
Хирургические операции
Хирургическое удаление тромба необходимо, если им поражен крупный сосуд и велика вероятность серьезных осложнений. Сильное сужение сонной артерии может привести к инсульту. Если тромб закупорил бедренную артерию, может омертветь нога. Поэтому часто операции при тромбах выполняют экстренно.
- Стентирование – в место закупорки артерии вводят стент – своего рода каркас, который делает просвет сосуда шире и освобождает ток крови. Стент может содержать специальное лекарство – антикоагулянт, который не даёт появляться новым тромбам в этом месте.
- Шунтирование – формирование “обходных” путей для крови, чтобы она шла в обход закупоренного участка.
- Баллонная ангиопластика – введение в сосуд тонкой трубочки, которая расширяется внутри него и расширяет вместе с этим просвет сосуда.
Восстановление и улучшение качества жизни
Восстановление после операций стентирования и ей подобных занимает 1-2 недели. Практически на следующий день с пациентом начинает работать реабилитолог, задача которого – полностью вернуть человека к нормальной жизни. Профилактическое лечение необходимо пожизненно.
При облитерирующих болезнях мелких сосудов полное восстановление невозможно. Чтобы улучшить качество жизни, нужно соблюдать правила профилактики, регулярно проходить курсы лечения и не допускать воздействия вредных для сосудов факторов.
Возможные осложнения
Длительная закупорка артерии рано или поздно вызовет омертвение того участка тела, который она питает. Проявления в каждом конкретном случае могут быть разные.
- Диабетическая ангиопатия приводит к образованию трофических язв и гангрены.
- Закупорка сосудов ног приводит к стойкому спазму мышц, некрозу и гангрене конечности.
- Тромбоз артерий кишечника приводит к его ишемии, некрозу и перитониту.
- Закупорка сонной артерии может привести к инсульту.
Профилактика
Отказ от курения – необходимая, но не достаточная мера профилактики болезней сосудов. Важно также контролировать уровень глюкозы, холестерина, ЛПНП, ЛПОНП и артериального давления.
После курса лечения нужно соблюдать низкожировую диету, регулярно принимать лекарства для снижения артериального давления, глюкозы крови и холестерина. Образ жизни нужно модифицировать таким образом, чтобы уделять больше времени прогулкам и физической активности на свежем воздухе.
Прогноз
Если поражение сосудов выявлено на ранней стадии, восстановить их функцию можно без операции. При позднем обращении к специалисту прогноз значительно менее благоприятный. Так, при системном атеросклерозе операция даёт лишь временное улучшение. Развитие осложнений еще более ухудшает прогноз.
Какие вопросы нужно задать врачу
- Как изменить образ жизни, чтобы заболевание не прогрессировало дальше?
- Необходимо ли делать операцию? Если да, то какую? Каковы риски осложнений?
- Какие осложнения могут развиться, если лечения не будет?
- Каков шанс того, что я смогу поддерживать нынешний уровень физической активности?
- Какие меры предпринять, чтобы не произошел рецидив?
Список использованной литературы
- Затевахин И.И, Цациашвили М.Ш. Облитерирующие заболевания аорты и артерий нижних конечностей. Российский медицинский журнал, №3, 2014 г. С. 126.
- Клинические рекомендации “Заболевания артерий нижних конечностей”, 2016 г.
- Douglas W. Losordo, John P. Cooke. Peripheral arterial diesease. Stem Cell and gene therapy for cardiovascular diesease, 2016.
- Victor Aboyans, Jean-Baptiste Ricco et al. 2017 ESC Guidelines on the Diagnosis and Treatment of Peripheral Arterial Diseases, in collaboration with the European Society for Vascular Surgery (ESVS): Document covering atherosclerotic disease of cranial carotid and vertebral, mesenteric, renal, upper and lower extremity arteries. European Heart Journal, Volume 39, Issue 9, 01 March 2018, Pages 763-816.
Источник
() , – () (). , , () . , , , :
2-4% , , 60 70 5 7%. , , , , . , , ( 60% 50% ). , (1982 ), :
, , . :
, . . FONTAIN 1954 .:
, , , , .
I , .
// . .
, , . .. 1976 .:
Fontain , .. , . :
. .. . , , , , , . , . , , 7 12%, 2 5%. , . . -, , , , . :
, , , . , , .. (. ). I II , , IV . ., . , – . ( ) 100 150 , ( ), . ( 400,600,800- ; , , .) . 1200 . . () , , . 500. (, ) , 250 . ( , ) 1,5 2 . (, , .). () 10 50 . , , . . () , 1, 2 2 3 . , , – . . , , , , , . .
., , .
.
, , . . , , , . – . . , , , , . 4 :
. |
Источник
Облитерирующий атеросклероз – это окклюзионно-стенотическое поражение артерий нижних конечностей, приводящее к недостаточности кровообращения различной степени выраженности. Облитерирующий атеросклероз проявляется зябкостью, онемением стоп, перемежающейся хромотой, болью, трофическими нарушениями. Основу диагностики облитерирующего атеросклероза составляет периферическая ангиография, ультразвуковое исследование артерий, МРА и МСКТ-ангиография. Консервативное лечение облитерирующего атеросклероза проводится анальгетиками, спазмолитиками, антиагрегантами. Хирургические методы включают протезирование, эндартерэктомию, тромбоэмболэктомию, баллонную ангиопластику, шунтирование.
Общие сведения
Облитерирующий атеросклероз – хроническое заболевание периферических артерий, характеризующееся их окклюзионным поражением и вызывающее ишемию нижних конечностей. В кардиологии и сосудистой хирургии облитерирующий атеросклероз рассматривается как ведущая клиническая форма атеросклероза (третья по частоте после ИБС и хронической ишемии головного мозга). Облитерирующий атеросклероз нижних конечностей встречается в 3-5% случаев, преимущественно у мужчин старше 40 лет. Окклюзионно-стенотическое поражение чаще затрагивает крупные сосуды (аорту, подвздошные артерии) или артерии среднего калибра (подколенные, большеберцовые, бедренные). При облитерирующем атеросклерозе артерий верхних конечностей обычно поражается подключичная артерия.

Облитерирующий атеросклероз
Причины
Облитерирующий атеросклероз представляет собой проявление системного атеросклероза, поэтому его возникновение связано с теми же этиологическими и патогенетическими механизмами, которые вызывают атеросклеротические процессы любой другой локализации.
Согласно современным представлениям, атеросклеротическому поражению сосудов способствуют дислипидемия, изменение состояния сосудистой стенки, нарушение функционирования рецепторного аппарата, наследственный (генетический) фактор. Основные патологические изменения при облитерирующем атеросклерозе затрагивают интиму артерий. Вокруг очагов липоидоза разрастается и созревает соединительная ткань, что сопровождается образованием фиброзных бляшек, наслоением на них тромбоцитов и сгустков фибрина.
При нарушении кровообращения и некрозе бляшек образуются полости, заполненные тканевым детритом и атероматозными массами. Последние, отторгаясь в просвет артерии, могут попадать в дистальное кровяное русло, вызывая эмболии сосудов. Отложение солей кальция в измененных фиброзных бляшках довершает облитерирующее поражение сосудов, приводя к их непроходимости. Стенозирование артерий более чем на 70% от нормального диаметра приводят к изменению характера и скоростных показателей кровотока.
Факторами, предрасполагающими к возникновению облитерирующего атеросклероза, служат курение, употребление алкоголя, повышенный уровень холестерина крови, наследственная предрасположенность, недостаточная физическая активность, нервные перегрузки, климакс. Облитерирующий атеросклероз чаще развивается на фоне имеющихся сопутствующих заболеваний – артериальной гипертонии, сахарного диабета (диабетическая макроангиопатия), ожирения, гипотиреоза, туберкулеза, ревматизма. Местные факторы, способствующие окклюзионно-стенотическому поражению артерий, включают ранее перенесенные отморожения, травмы ног. Практически у всех больных с облитерирующим атеросклерозом обнаруживается атеросклероз сосудов сердца и головного мозга.
Классификация
В течении облитерирующего атеросклероза нижних конечностей, выделяют 4 стадии:
- 1 – безболевая ходьба возможна на расстояние более 1000 м. Боли возникают только при тяжелой физической нагрузке.
- 2а – безболевая ходьба на расстояние 250-1000 м.
- 2б – безболевая ходьба на расстояние 50-250 м.
- 3 – стадия критической ишемии. Дистанция безболевой ходьбы составляет менее 50 м. Боли также возникают в покое и по ночам.
- 4 – стадия трофических расстройств. На пяточных областях и на пальцах появляются участки некрозов, которые в дальнейшем могут вызвать гангрену конечности.
С учетом локализации окклюзионно-стенотического процесса различают: облитерирующий атеросклероз аорто-подвздошного сегмента, бедренно-подколенного сегмента, подколенно-берцового сегмента, многоэтажное поражение артерий. По характеру поражения выделяют стеноз и окклюзию.
По распространенности облитерирующего атеросклероза бедренных и подколенных артерий различают V типов окклюзионно-стенотического поражения:
- I – ограниченная (сегментарная) окклюзия;
- II – распространенное поражение поверхностной бедренной артерии;
- III – распространенная окклюзия поверхностной бедренной и подколенной артерий; область трифуркации подколенной артерии проходима;
- IV – полная облитерация поверхностной бедренной и подколенной артерии, облитерация развилки подколенной артерии; проходимость глубокой бедренной артерии не нарушена;
- V – окклюзионно-стенотическое поражение бедренно-подколенного сегмента и глубокой артерии бедра.
Варианты окклюзионно-стенотического поражения подколенно-берцового сегмента при облитерирующем атеросклерозе представлены III типами:
- I – облитерация подколенной артерии в дистальной части и берцовых артерий в начальных отделах; проходимость 1, 2 или 3 артерий голени сохранна;
- II – облитерация артерий голени; дистальная часть подколенной и берцовые артерии проходимы;
- III – облитерация подколенной и берцовых артерий; отдельные сегменты артерий голени и стопы проходимы.
Симптомы облитерирующего атеросклероза
Долгое время облитерирующий атеросклероз протекает бессимптомно. В некоторых случаях его первым клиническим проявлением становится остро развившийся тромбоз или эмболия. Однако обычно окклюзионно-стенотическое поражение артерий конечностей развивается постепенно. К начальным проявлениям облитерирующего атеросклероза относят зябкость и онемение в стопах, повышенную чувствительностью ног к холоду, «ползание мурашек», жжение кожи. Вскоре появляются боли в икроножных мышцах при ходьбе на длинные дистанции, что свидетельствует о сужении сосудов и снижении кровенаполнения тканей. После кратковременной остановки или отдыха боли стихают, позволяя больному возобновить движение.
Перемежающаяся хромота или синдром периферической ишемии – наиболее постоянный и ранний признак облитерирующего атеросклероза. Вначале боли вынуждают пациента останавливаться только при ходьбе на значительные дистанции (1000 м и более), а затем все чаще, через каждые 100-50 м. Усиление перемежающейся хромоты отмечается при подъеме в гору или лестницу. При синдроме Лериша – атеросклеротических изменениях аорто-подвздошного сегмента боль локализуется в мышцах ягодиц, бедер, поясничной области. У 50 % больных окклюзия аорто-подвздошного сегмента проявляется импотенцией.
Ишемия тканей при облитерирующем атеросклерозе сопровождается изменением окраски кожи нижних конечностей: вначале заболевания кожа становится бледной или цвета слоновой кости; в поздних стадиях облитерирующего атеросклероза стопы и пальцы приобретают багрово-синюшную окраску. Отмечается атрофия подкожной клетчатки, выпадение волос на голени и бедрах, гиперкератоз, гипертрофия и слоистость ногтевых пластин. Признаками угрожающей гангрены служит появление незаживающих трофических язв в области нижней трети голени или стопы. Малейшие повреждения (ушибы, царапины, потертости, мозоли) ишемизированной конечности могут повлечь за собой развитие некрозов кожи и гангрены.
В целом, сценарий течения облитерирующего атеросклероза может развиваться по трем вариантам. При острой форме облитерирующего атеросклероза (14%) быстро нарастает обтурация участка артерии, бурно и стремительно развиваются трофические нарушения вплоть до гангрены. Больные нуждаются в срочной госпитализации и ампутации конечности. Приблизительно у 44% пациентов клиника облитерирующего атеросклероза развивается подостро и протекает с рецидивирующими сезонными обострениями. В этом случае проводится курсовое стационарное и поликлиническое лечение, которое позволяет замедлить прогрессирование облитерирующего атеросклероза. Относительно благоприятно протекает хроническая форма облитерирующего атеросклероза (42%): за счет хорошо сохранной проходимости магистральных сосудов и развитой коллатеральной сети длительно отсутствуют трофические нарушения. При данном клиническом варианте амбулаторное лечение дает хороший терапевтический эффект.
Диагностика
В алгоритм диагностического обследования пациента с подозрением на облитерирующий атеросклероз входит консультация сосудистого хирурга, определение пульсации артерий конечностей, измерение АД с вычислением лодыжечно-плечевого индекса, УЗДГ (дуплексное сканирование) периферических артерий, периферическая артериография, МСКТ-ангиография и МР-ангиография.
При облитерирующем атеросклерозе пульсация ниже места окклюзии ослаблена или отсутствует, над стенозированными артериями выслушивается систолический шум. Пораженная конечность обычно холодная на ощупь, бледнее противоположной, с выраженными признаками мышечной атрофии, в тяжелых случаях – с трофическими нарушениями.
УЗДГ и ДС позволяет определить проходимость артерий и уровень окклюзии, оценить степень кровоснабжения в дистальных отделах пораженной конечности. С помощью периферической ангиографии при облитерирующем атеросклерозе устанавливается протяженность и степень окклюзионно-стенотического поражения, характер развития коллатерального кровообращения, состояние дистального артериального русла. Томографическое исследование в сосудистом режиме (МСКТ- или МР-ангиография) подтверждают результаты рентгеноконтрастной ангиографии.
Дифференциальная диагностика облитерирующего атеросклероза проводится с облитерирующим эндартериитом, облитерирующим тромбангиитом, болезнью и синдромом Рейно, невритом седалищного нерва, склерозом Монкеберга.
Лечение облитерирующего атеросклероза
При выборе методов лечения облитерирующего атеросклероза руководствуются распространенностью, стадией и характером течения заболевания. При этом может применяться медикаментозное, физиотерапевтическое, санаторное, а также ангиохирургическое лечение.
Для торможения прогрессирования атеросклеротических изменений артерий необходимо устранение факторов риска – коррекция артериальной гипертензии, нарушений углеводного и липидного обмена, отказ от курения. От соблюдения данных мер во многом зависит эффективность сосудистой терапии облитерирующего атеросклероза.
Консервативная терапия
Медикаментозное лечение облитерирующего атеросклероза проводится препаратами, уменьшающими агрегацию эритроцитов (инфузии реополиглюкина, декстрана, пентоксифиллина), антитромботическими препаратами (ацетилсалициловая к-та), спазмолитиками (папаверин, ксантинола никотинат, дротаверин), витаминами. Для купирования болевого синдрома используются анальгетики, паранефральные и паравертебральные блокады. При острой окклюзии (тромбозе или эмболии) показано введение антикоагулянтов (подкожное и внутривенное введение гепарина) и тромболитиков (внутривенное введение стрептокиназы, урокиназы).
Из немедикаментозных методов в лечении облитерирующего атеросклероза находит применение:
- гипербарическая оксигенация;
- физиотерапевтические (электрофорез, УВЧ, магнитотерапия, интерференцтерапия);
- бальнеологические процедуры (сероводородные, хвойные, радоновые, жемчужные ванны; грязевые аппликации);
- озонотерапия,
- ВЛОК.
При образовании трофических язв проводятся перевязки с препаратами местного действия, лазерная обработка, по показаниям – кожно-пластическое закрытие дефекта.
Хирургическое лечение
Хирургическое лечение облитерирующего атеросклероза 2-3 стадии может проводиться путем эндоваскулярных или открытых вмешательств. К методам реваскуляризации нижних конечностей следует отнести:
- дилатацию/стентирование пораженных артерий,
- эндартерэктомию,
- тромбоэмболэктомию,
- шунтирующие операции (аорто-бедренное, аорто-подвздошно-бедренное, подвздошно-бедренное, бедренно-бедренное, подмышечно-бедренное, подключично-бедренное, бедренно-берцовое, бедренно-подколенное, подколенно-стопное шунтирование),
- протезирование (замещение) пораженного сосуда синтетическим протезом или аутовеной,
- профундопластику,
- артериализацию вен стопы.
Паллиативные вмешательства при облитерирующем атеросклерозе проводятся при невозможности радикального хирургического лечения и направлены на усиление коллатерального кровообращения в пораженной конечности. В их число входят поясничная симпатэктомия, реваскуляризирующая остеотрепанация, периартериальная симпатэктомия и др. При 4 стадии облитерирующего атеросклероза наиболее часто показана ампутация конечности до оптимального уровня, учитывающего границы ишемических расстройств.
Прогноз и профилактика
Облитерирующий атеросклероз – серьезное заболевание, занимающее 3-е место в структуре смертности от сердечно-сосудистой патологии. При облитерирующем атеросклерозе велика опасность развития гангрены, требующей выполнения высокой ампутации конечности. Прогноз облитерирующего заболевания конечностей во многом определяется наличием других форм атеросклероза – церебрального, коронарного. Течение облитерирующего атеросклероза, как правило, неблагоприятно у лиц с сахарным диабетом.
Общие меры профилактики включают устранение факторов риска атеросклероза (гиперхолестеринемии, ожирения, курения, гиподинамии и др.). Чрезвычайно важно предупреждение травм стопы, гигиенический и профилактический уход за ногами, ношение удобной обуви. Систематические курсы консервативной терапии облитерирующего атеросклероза, а также своевременно проведенная реконструктивная операция позволяют сохранить конечность и заметно повысить качество жизни больных.
Источник
