Инвалидность после инфаркта миокарда и стентирования сосудов сердца

Я уверена, что каждый кардиолог регулярно сталкивается со следующим вопросом: «Как оформить инвалидность после инфаркта миокарда и стентирования?». И это неудивительно, ведь человек, перенесший данное заболевание, уже не сможет вести прежний образ жизни, из-за чего ему часто приходится менять профессию. Но далеко не всегда это считается достаточным основанием для получения льгот. Давайте попробуем разобраться в этом довольно непростом и, отчасти, бюрократическом вопросе.
Положена ли инвалидность после инфаркта и стентирования
Инфаркт миокарда представляет собой тяжелейшее состояние, которое сопровождается ишемией и некрозом определённой части его мышцы. Данная патология необратима – погибшие клетки не смогут восстановиться или вырасти заново. Она требует длительного периода лечения и реабилитации, которые не всегда приводят к возобновлению нормальной функции органа. Поэтому пациентам положена инвалидность (постоянная или временная). Также нередко больные нуждаются в смене профессии, особенно если их деятельность связана с вредным производством.
Стентирование является малоинвазивной операцией, выполняемой специальным катетером, в ходе которой производится расширение участка коронарной артерии с целью улучшения кровоснабжения миокарда.

Хотя для этого хирургического вмешательства не вскрывают грудную клетку и впоследствии не требуется много времени на реабилитацию, тем не менее, после него могут оформить инвалидность. Происходит это не в связи с фактом операции, а скорее с учётом заболевания, которое и потребовало вмешательства.
Критерии решения: от чего зависит вердикт
Обращаю ваше внимание на то, что абсолютно все пациенты, перенесшие обширный инфаркт, имеют право на четырёхмесячную оплаченную реабилитацию согласно листу нетрудоспособности. Лишь по окончании данного срока можно думать о том, как получить группу инвалидности.
Исходя из опыта, могу сказать, что около 40-50% больных за истёкший период лечения восстанавливаются достаточно хорошо и могут приступать к своим профессиональным обязанностям, если их работа не связана с повышенными физическими нагрузками, но об этом мы еще поговорим позже. Остальная часть пациентов по рекомендации лечащего врача может пройти освидетельствование в медико-социальной экспертной комиссии для установления факта утраты трудоспособности.
Данный орган оценивает обследуемого по следующим параметрам:
- возможность самообслуживания в быту;
- способность вернуться к прежней профессии;
- образование больного;
- общие показатели здоровья, которые позволят судить о степени восстановления после перенесенной патологии.
С учётом вышеперечисленного инвалидность при инфаркте миокарда даётся лицам, которые:
- выполняли работу, сопровождающуюся частыми стрессами и требующую повышенного внимания или чрезмерной физической активности;
- достигли пенсионного возраста;
- подверглись оперативным вмешательствам на коронарных сосудах (шунтирование, стентирование и т.д.);
- имеют последствия заболевания (сердечная недостаточность, нестабильная стенокардия);
- утратили трудоспособность на 50% и более;
- проходили реабилитацию свыше 4-х месяцев.
Необходимо понимать, что даже если вы входите в одну из категорий, это не гарантия присвоения группы инвалидности. Каждый случай рассматривается комиссией индивидуально и учитывается большое количество различных факторов (сопутствующие патологии, осложнения).
Какую группу и в каком случае дают
Всего существует три группы инвалидности, та или иная оформляется не вследствие перенесенного инфаркта, а на фоне осложнений, развившихся после него. Процедура освидетельствования в МСЭК зафиксирована Постановлением Правительства №95 (от 20.02.06г.).
В таблице перечислены группы и примеры оснований для их получения.
Третья группа | Присваивается на 1-3 года, если функции сердца нарушены незначительно и пациент после лечения и реабилитации может приступать к своим рабочим обязанностям. |
Вторая группа | Такой вердикт выносят в случае наличия последствий инфаркта (злокачественная аритмии), когда восстановление больного происходит плохо и он не сможет вернуться на прежнее место работы, а вынужден будет его сменить. |
Первая группа | Её получают пациенты, которые не имеют возможности самостоятельно себя обслуживать. Они постоянно испытывают боль, подвергаются приступам стенокардии и т.п. |
Куда обращаться
Процедура оформления утраты трудоспособности начинается с посещения доктора, который оценит степень восстановления функции сердечно-сосудистой системы после окончания лечения. Если специалист сочтёт ваше состояние удовлетворительным, то он может закрыть больничный лист и выписать вас. Также пациент имеет право обратиться в службу соцзащиты.
Сбор пакета документов открывает получение в поликлинике по месту жительства направления на МСЭК – формы 088/у-06. После чего, написав заявление на имя начальника и приложив необходимые оригиналы и копии, можно отправляться в бюро экспертизы. Там вам будет назначена дата освидетельствования, на котором комиссия примет решение о наличии или отсутствии признаков инвалидности. Вердикт обычно сообщают устно и выдают письменное заключение.
Совет специалиста
Чтобы не испытывать ложных надежд и не тратить время на оформление бумаг, в первую очередь поговорите со своим лечащим врачом о том, каковы ваши шансы получить инвалидность. Только он видит динамику процесса реабилитации, а также имеет необходимый в этом вопросе опыт.
Обращаю ваше внимание на то, что члены МСЭК имеют право затребовать проведение дополнительных исследований и пригласить узких специалистов для уточнения состояния пациента. То же самое может сделать и больной, но только оплачивать это придётся самостоятельно.
Перечень документов
Для этой процедуры вам понадобятся следующие документы:
- паспорт;
- направление на МСЭК (форма 088/у-06), выданное лечащим кардиологом или службой соцзащиты;
- карточка пациента из амбулатории, выписки из стационара и другая меддокументация, которая в полной мере подтверждает диагноз и описывает состояние здоровья обследуемого;
- заявление, написанное на имя начальника бюро экспертизы;
- копия трудовой книжки, заверенная печатями организации, в которой работает пациент;
- детальная характеристика условий труда с места работы и перечень обязанностей больного;
- при наличии прилагается и полис пенсионного страхования.
Законные причины отказа
Имейте в виду, что МСЭК может на законных основаниях отказать в получении инвалидности. Это происходит, если:
- лечение и реабилитация пациента были проведены в достаточной степени, что предотвращает возможность развития рецидивов или осложнений;
- больной полностью трудоспособен и может самостоятельно в полной мере себя обслуживать;
- специальность аттестуемого не требует значительного психоэмоционального напряжения, концентрации внимания или изменения места работы.
В случае отказа больной имеет право повторно обратиться в бюро экспертизы для освидетельствования в прежнем порядке. Если же и после этого группа инвалидности не присваивается, можно подать документы в Федеральный орган МСЭК, а затем в суд.
Профессии, которые становятся запрещёнными после перенесенного инфаркта миокарда
После перенесенного инфаркта миокарда существует группа профессий, которые не рекомендованы для пациентов, так как увеличивают риск рецидива заболевания или появления его осложнений. Сюда можно отнести:
- работу, связанную с длительной физической активностью (ходьбой, стоянием) – продавцы, курьеры, почтальоны;
- трудовую деятельность в авиакомпаниях – бортпроводники, пилоты, стюардессы;
- специальности, требующие напряжения когнитивных функций (внимания, мышления) – водители, крановщики;
- профессии, которые сопряжены с дежурствами в ночное время, суточным графиком.
Также предстоит смена места работы тем, кто был связан с вредными условиями производства (металлургия, горно-добывающая промышленность и т.п.), вахтовым несением службы, расположенной на отдалении от населённых пунктов.
Клинический случай
В приёмное отделение поступил больной Г., 55 лет с жалобами на интенсивные, жгучие боли за грудиной, которые иррадиируют в нижнюю челюсть и левую руку, а также страх смерти. Приём нитроглицерина не уменьшил неприятных ощущений. В анамнезе: стенокардия напряжения, диагностированная 5 лет назад, предписанную терапию принимал нерегулярно. Объективно: кожные покровы бледные, гипергидроз, ЧСС 100 уд./мин, выраженная одышка в покое, цианоз носогубного треугольника, появились III и IV сердечные тоны, АД 160/100 мм рт.ст. Предварительный диагноз: «Инфаркт миокарда».
Диагноз подтверждали при помощи: ЭКГ в динамике, анализа крови на маркеры инфаркта (тропонины Т и I, КФК, МВ-КФК), клинического и биохимического анализов крови, Эхо-КГ. Больной получал: «Актелизе», «Аспирин-кардио», «Гепарин», «Морфин», ГИК, «Бисопролол», «Эринит», «Предуктал», «Кверцетин».
После проведенного лечения и четырёхмесячного курса реабилитации у пациента сохранялись отёки на ногах, одышка в покое, приступы стенокардии, поэтому ему было выдано направление на МСЭК. После процедуры освидетельствования ему была присвоена II группа инвалидности на срок 1 год.
Источник
От проблем с сердцем не застрахован никто, причём патология не исключается в любом возрасте. По словам кардиологов, всё чаще инфаркт диагностируется у молодых граждан. И примерно 15-20% внезапных смертей спровоцировано данной патологией. Так как аномалии миокарда требуют соблюдения определённых рекомендаций, внедрения ограничений, а процесс восстановления достаточно долгий, возникает вопрос о присвоении особого статуса. Реально ли это и на каких основаниях, предлагаем узнать из статьи.
Возможно ли получить инвалидность после инфаркта в 2021 году
Как отмечают специалисты, инфарктом в более простом понимании называют поражение мышц сердца с некрозом тканей органа, всё это в тяжёлой форме. Выделяется инфаркт мелкоочаговый и обширный (крупноочаговый). Также проблему делят по области локализации.
Некроз мышечной ткани сердца можно остановить и восстановить орган, но лечение займёт много времени и потребует следовать предписаниям медиков. Не исключается хирургическая операция. Например, при необходимости хирурги осуществляют шунтирование или устанавливают стент.
Больничный лист открывается обычно на 4 месяца (минимум), так как сразу вернуться к прежней жизни и работе больной не в состоянии. Если видимого улучшения не происходит, а лист продлить нельзя, врач направляет «сердечника» на МСЭ.
Принцип присвоения группы
Закон позволяет гражданину с рассматриваемым поражением претендовать на группу. Правила установления статуса изложены в постановлении правительства №95 от 20.02.2006 г.
В целом экспертная комиссия во время освидетельствования принимает во внимание следующие параметры:
– степень нуждаемости в посторонней помощи;
– сохранность навыков самообслуживания, общения и тд;
– общее самочувствие и то, как быстро происходит восстановление;
– способен ли человек дальше работать, есть ли препятствующие этому ограничения.
Актуальна инвалидность после инфаркта, если:
– восстановление длится более 4 месяцев;
– было произведено хирургическое вмешательство;
– из-за патологии утрачено более 50% способностей;
– больной не работает и получает пенсию по возрасту;
– на фоне успешной реабилитации есть стенокардия, сердечная недостаточность и тд.
Следует понимать, что инфаркт относится к числу серьёзных недугов и при отсутствии своевременной помощи вероятность стать инвалидом возрастает:
| Группа | Степень утраты способностей | Характеристики |
| Первая (I) | 80-95% |
В таком случае инвалидность может быть назначена временно на срок не более 3-х лет |
| Вторая (II) | 60-80% |
При такой степени поражений сердечной мышцы отмечаются риск рецидива. |
| Третья (III) | 40-60% |
При указанных симптомов больной не подлежит полной реабилитации. |
Устанавливать особый статус имеют право только эксперты бюро МСЭ.
От чего зависит продолжительность пребывания пациента на группе?
Так как болезнь, о которой идёт речь, серьёзная, шанс на получение временной инвалидности есть. А некоторые льготники вообще могут восстановиться за время, на которое даётся группа (год-два). Тогда статус снимают.
Как бы там ни было, при инфаркте миокарда действуют правила, касающиеся периода актуальности той или иной группы:
| Группа | Срок | Что будет после того, как справка утратила свою силу |
| Третья | 1 год |
|
| Вторая | 1 год |
|
| Первая | 2 года | Для больных с тяжелыми патологиями, не имеющих шанса на восстановления устанавливают бессрочный статус. |
Важно! Даже после признания факта восстановления рекомендуется придерживаться диеты и жить без тяжёлых физических нагрузок.
Как назначают инвалидность пенсионерам, перенесшим инфаркт
Граждане пенсионного возраста по данной болезни водят в группу риска. Более того, примерно в половине случаев инфаркт и ишемия для них заканчиваются смертью.
Если пенсионер частично преодолел недуг, но не работает и нуждается в социальной, финансовой поддержке, ему дают группу без существенных отличий по сравнению с другими льготниками.
Правда здесь есть важная особенность: статус пенсионерам после первой МСЭ могут дать бессрочно (то есть проходить повторную медкомиссию не нужно).
Преференции и льготы для инвалидов с инфарктом
Особые льготы «сердечникам» в законодательстве не предусмотрены. Они являются получателями тех же преференций, что и остальные инвалиды, то есть вправе претендовать на:
– скидки при оплате КУ;
– пенсионные и другие начисления;
– бесплатные лекарства, глюкометр и тест-полоски;
– реабилитацию в санатории и проверки здоровья в больнице (безвозмездно).
Плюс, по ТК льготник может продолжать работать в облегчённых условиях (если позволяет самочувствие, нет запрета врачей).
Порядок оформления инвалидности
Инвалидность после инфаркта можно начинать оформлять после получения направления на МСЭ от кардиолога из поликлиники, где обслуживается больной. Обращение к частному специалисту будет расцениваться только как рекомендация.
Необходимые документы
Перед освидетельствованием кроме заявления на проведение процедуры и направления нужно подготовить:
– паспорт заявителя;
– выписки из медкарты;
– СНИЛС и медицинский полис;
– бумагу о семейном положении;
– данные анализов, диагностик и пр;
– справку и характеристику с места работы;
– другие документы, сообщающие о социальном статусе и тд. (если нужно).
Куда обратиться
Перед медкомиссией на группу «сердечник» сдаёт необходимые анализы, посещает специалистов и получает заключения о своём состоянии. Эти сведения являются важным дополнением в деле получения группы. Затем с пакетом документов будущему льготнику следует обратиться в бюро МСЭ по месту проживания.
Почему отказывают в присвоении инвалидности после инфаркта
Наличие поражений сердца не гарантирует получение справки об особом статусе. Отказать заявителю члены МСЭ могут, когда:
– реабилитация после инфаркта признана успешной;
– состояние не подпадает под критерии даже для лёгкой (3) группы.
В случае несогласия с отказом можно обратиться в вышестоящее бюро для нового освидетельствования. Последней инстанцией для обжалования является суд – здесь помимо повторной оценки здоровья допустимо привлечение независимого эксперта.
Важно! При выявлении факта симуляции или предоставления заведомо ложной информации, поддельных документов, специалисты МСЭ имеют право сообщить о нарушении закона в соответствующие органы.
В каком случае необходимо проходить переосвидетельствование?
После окончания действия льготной справки «сердечник» должен пройти медкомиссию и подтвердить статус. Освидетельствование ежегодное для обладателей 2 и 3 групп, либо происходит раз в несколько лет (при 3 группе). Льготники с бессрочной инвалидностью освобождены от данной необходимости, но могут быть снова направлены на экспертизу в случае ухудшения состояния.
Таким образом, стать льготником и получателем господдержки в виде преференций после инфаркта можно. Однако нужно учитывать уникальность каждого отдельного случая и следовать регламентированным правилам.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Одной из методик, применяемой в эндоваскулярной хирургии для расширения просвета коронарных артерий при их атеросклеротическом стенозе или окклюзии, является стентирование сердца, точнее – стентирование сосудов сердца.
Это реваскуляризация миокарда путем установки внутри коронарных артерий специального каркаса – стента, который представляет собой цилиндрическую сетчатую конструкцию из биосовместимых и не поддающихся коррозии металлов, сплавов или полимерных материалов. Оказывая механическое давление на сосудистую стенку, стент поддерживает ее, восстанавливая внутренний диаметр сосуда и гемодинамику. В результате нормализуется коронарный кровоток и обеспечивается полноценная трофика миокарда.
[1], [2], [3], [4], [5], [6]
Показания
Основные показания к проведению данного эндоваскулярного вмешательства – сужение сосудов из-за свойственных атеросклерозу атероматозных отложений на их внутренних стенках. Это приводит к недостаточному снабжению миокарда кровью и кислородному голоданию его клеток (ишемии). Для решения этой проблемы осуществляется стентирование сердца при ишемической болезни и стабильной стенокардии, артериосклерозе венечных артерий сердца, а также в случаях атеросклеротического поражения коронарных сосудов при системных васкулитах. Но стентирование проводят, если с помощью медикаментозной терапии снизить интенсивность симптомов ишемии и стабилизировать состояние не удается.
Выполняют коронарное стентирование сосудов сердца – то есть стентирование коронарных артерий – пациентам с высоким риском инфаркта миокарда. Внутрисосудистый стент может быть имплантирован ургентно: непосредственно во время инфаркта (в первые несколько часов после его начала). А для минимизации вероятности развития повторной острой ишемии с угрозой кардиогенного шока и для восстановления функций сердечной мышцы проводится стентирование сердца после инфаркта.
Кроме того, к стентированию прибегают, когда у пациента с ранее произведенной баллонной ангиопластикой коронарной артерии или ее шунтированием вновь происходит сужение сосуда.
Как отмечают специалисты, в случаях коарктации аорты (врожденного порока сердца) стентирование аорты проводится даже младенцам.
[7], [8], [9], [10], [11], [12], [13], [14], [15], [16], [17]
Подготовка
В процессе подготовки к стентированию сосудов сердца пациенты с соответствующими диагнозами сдают анализы крови: клинический, биохимический, коагулограмму; проходят рентген грудной клетки, электрокардиографию, УЗИ сердца.
Чтобы решить вопрос о необходимости стентирования, обязательно проводится коронарография: по данным этого обследования выявляются индивидуальные анатомические особенности сосудистой системы сердца, определяется точная локализация стеноза сосуда и его степень.
Но без содержащих йод рентгеноконтрастных средств коронарографию сердца провести невозможно, и данное обследование может давать осложнения в виде реакции на контрастное вещество (более чем в 10% случаев), сердечной аритмии и фибрилляции желудочков сердца с летальным исходом (в 0,1% случаев).
Следует иметь в виду, что проводить коронарографию не рекомендуется при лихорадочных состояниях, при наличии в анамнезе гипертонической болезни, почечной недостаточности, сахарного диабета, гипертиреоза, серповидно-клеточной анемии, миеломной болезни, тромбоцитоза или гипокалиемии; данная процедура нежелательна для пожилых людей.
В сложных случаях проводят внутрисосудистое УЗИ (визуализирующее стенку сосуда и дающее представление относительно размеров, количества и морфологии атеросклеротических бляшек) или оптическую когерентную томографию.
Иногда, чаще всего в экстренных ситуациях, коронарография сердца и стентирование проводится в процессе одной манипуляции. Тогда перед операцией внутривенно вводятся антикоагулянты.
[18], [19], [20], [21], [22], [23], [24], [25]
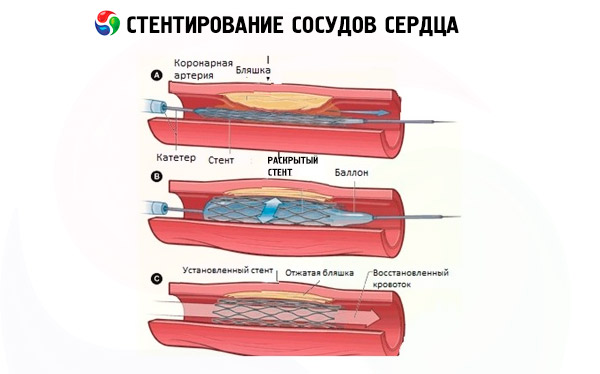
Техника проведения стентирования коронарных сосудов
Коронарная баллонная ангиопластика и стентирование сосудов сердца относятся к чрезкожными (перкутанным) коронарным вмешательствам по дилатации сосудов с использованием баллонного катетера, и установка стента в просвете сосуда фактически происходит после его расширения методом баллонной ангиопластики.
Обычно техника проведения стентирования сосудов сердца – с основными этапами процесса – в общих чертах описывается так. После общей седации и местного обезболивания небольшого участка кожи хирург производит ее прокол с одновременной пункцией стенки сосуда. Может выполняться стентирование сосудов сердца через руку – трансрадиальным доступом (пункцией лучевой артерии предплечья), а также через бедренную артерию в области паха (трансфеморальным доступом). Вся процедура проходит при рентгеноскопической визуализации ангиографом с введением в кровь контрастного препарата.
Через прокол в сосуде в артериальное русло вводят катетер – до устья коронарного сосуда, в котором выявлен стеноз. Затем вводится проводник, по которому продвигается катетер с баллончиком и закрепленным на нем стентом; как только баллон оказывается точно в месте сужения, его надувают, отчего стенки сосуда расширяются. При этом стент расправляется и под давлением баллона плотно прилегает к эндотелию, вжимаясь в сосудистые стенки и образуя прочный каркас, который становится преградой для сужения просвета.
После извлечения всех вспомогательных приспособлений, место прокола сосуда обрабатывают антисептиками и закрывают давящей повязкой. Весь процесс коронарного стентирования сосудов сердца может длиться от полутора до трех часов.
Противопоказания к проведению
Коронарное стентирование сосудов сердца противопоказано при:
- остром нарушении церебрального кровообращения (инсульте);
- диффузном кардиосклерозе;
- застойной (декомпенсированной) сердечной недостаточности различной этиологии (коронарной недостаточности метаболического происхождения);
- наличии острых инфекционных заболеваний, в том числе бактериального эндокардита;
- выраженной функциональной недостаточности печени, почек или легких;
В случае локальных внутренних кровотечений и пациентам с нарушениями свертывания крови установка стента тоже противопоказана.
Не проводят реваскуляризацию миокарда методом стентирования:
- если пациент не переносит йод, и содержащие его препараты вызывают аллергию;
- когда просвет коронарных артерий сужен менее чем наполовину, и степень гемодинамических нарушений незначительна;
- при наличии обширных диффузных стенозов в одном сосуде;
- если сужены сосуды сердца малого диаметра (обычно это промежуточные артерии или дистальные ветви коронарных артерий).
Существуют риски стентирования сосудов сердца, которые связаны с повреждением сосудистой стенки, занесением инфекции, неправильной имплантацией стента, развитием инфаркта и остановкой сердца.
Специалисты подчеркивают риск развития аллергической или анафилактоидной реакции (доходящей до шока) на содержащие йод рентгеноконтрастные средства, вводимые в кровь при стентировании. При этом повышается уровень натрия и глюкозы в крови, вызывая ее гиперосмолярность и сгущение, что может спровоцировать сосудистый тромбоз. Помимо этого, данные вещества оказывают токсическое действие на почки.
Все эти факторы учитываются кардиологами, когда пациенту с нарушениями коронарного кровообращения предлагается установка стента. Однако следует проконсультироваться со специалистами в области сосудистой хирургии. Где можно получить консультацию по стентированию сердца? В областных клинических больницах, многие из которых (например, в Киеве, Днепре, Львове, Харькове, Запорожье, Одессе, Черкассах) имеют кардиохирургические центры или отделения эндоваскулярной хирургии; в специализированных медицинских центрах сосудистой и кардиохирургии, крупнейшими из которых является Институт сердца МОЗ Украины и Национальный институт сердечно-сосудистой хирургии им. Н. Амосова.
[26], [27], [28], [29], [30]
Последствия после процедуры
Возможные осложнения после процедуры включают:
- образование в зоне пункции сосуда гематомы;
- кровотечение после извлечения катетера из артерии – в первые 12-15 часов после установки стента (по некоторым данным наблюдается в у 0,2-6% пациентов);
- временное, в течение первых 48 часов, нарушение сердечного ритма (более чем в 80% случаев);
- диссекцию интимы (внутренней оболочки) сосуда;
- выраженную недостаточность почек.
Смертельные последствия после процедуры связаны с развитие инфаркта миокарда (статистика колеблется в разных источниках от 0,1 до 3,7% случаев).
Одно из ключевых осложнений стентирования – рестеноз, то есть повторное сужение просвета через несколько месяцев после коронарного вмешательства; отмечается в 18-25% случаев, а по информации экспертов American Society for Cardiovascular Angiography and Interventions – более чем у трети пациентов.
Это связано с тем, что после установки стента – вследствие его давления на сосудистую стенку и развития воспалительной реакции – на внутренней поверхности конструкции могут оседать и скапливаться тромбоциты крови, провоцируя образование тромба – тромбоз стента, а гиперплазия клеток эндотелия приводит к фиброзу интимы.
В результате у пациентов появляется одышка после стентирования сосудов сердца, ощущение давления и сжатия за грудиной. По данным клинической статистики, примерно у 26% пациентов отмечаются покалывание и боли в сердце после стентирования, что свидетельствует о рецидивирующей стенокардии. В таких ситуациях, учитывая высокий риск развития ишемии миокарда, которая легко трансформируется в инфаркт, рекомендуется повторное стентирование сосудов сердца или шунтирование. Что лучше для конкретного пациента, решают кардиологи после УЗИ или КТ сердца.
Чем отличается шунтирование от стентирования сердца? В отличие от стентирования, аортокоронарное шунтирование – полноценное кардиохирургическое вмешательство под общим наркозом с торакальным доступом (вскрытием грудной клетки). В ходе операции берется часть другого сосуда (извлеченного из внутренней грудной артерии или бедренной подкожной вены) и из него формируется анамостоз, обходящий суженный участок коронарного сосуда.
Чтобы избежать тромбообразования и рестеноза, разработаны стенты с различными противотромботическими пассивными покрытиями (гепариновым, наноуглеродным, карбидно-кремниевым, фосфорилхолиновым), а также элюирующие стенты (элютинг-стенты, drug-eluting stents) с активным покрытием, содержащим медленно вымываемые препараты (группы иммуносупрессоров или цитостатиков). Клинические исследования показали, что риск повторного стеноза после имплантации таких конструкций значительно снижается (до 4,5-7,5%).
Чтобы предупредить тромбоз сосудов, всем пациентам положено длительное время принимать препараты после стентирования сосудов сердца:
- Аспирин (ацетилсалициловую кислоту);
- Клопидогрел, другие торговые названия – Плагрил, Лопирел, Тромбонет, Зилт или Плавикс после стентирования сосудов сердца;
- Тикагрелор (Брилинта).
Послеоперационный период
В ранний послеоперационный период, который включает пребывание в стационаре в течение двух-трех суток (в некоторых лечебных учреждениях несколько дольше), пациентам следует до 10-12 часов соблюдать постельный режим после стентирования сосудов сердца.
К концу первых суток, если самочувствие после стентирования сосудов сердца у пациентов нормальное, им можно ходить, но первые две недели физическая нагрузка должна быть максимально ограниченной. Обязательно выдается больничный лист после стентирования сосудов сердца.
Пациентов предупреждают, что нельзя после стентирования сосудов сердца принимать горячий душ или ванну, поднимать тяжести, также под строгим запретом курение после стентирования сосудов сердца.
Следует иметь в виду, что температура после стентирования сосудов сердца может незначительно повышаться из-за вводимого за полчаса до начала операции гепарина (его применяют, чтобы минимизировать риск образования тромбов). Но лихорадочное состояние может быть связано и с инфицированием при введении катетера.
Отмечается высокое давление после стентирования сосудов сердца, особенно у пациентов с артериальной гипертензией: ведь установкой стента в коронарном сосуде проблемы с артериальным давлением и атеросклерозом не решаются. Колебания АД после стентирования объясняют и вагусными сосудистыми реакциями, опосредуемыми тироксином: йодсодержащие рентгеноконтрастные средства повышают уровень этого гормона щитовидной железы в крови, а назначаемая в больших дозах ацетилсалициловая кислота (Аспирин) снижает.
Транзиторное снижение сосудистого тонуса и низкое давление после стентирования сосудов сердца также может быть одним из побочных эффектов контрастных веществ, содержащих йод. Кроме того, негативным фактором является воздействие на организм рентгеновского облучения, средняя доза которого во время установки коронарных стентов колеблется от 2 до 15 мЗв.
[31], [32], [33]
Реабилитация и восстановление
Как долго проходит кардиологическая реабилитация и восстановление после установки внутрисосудистого стента, зависит от многих факторов.
В первую очередь, следует добросовестно выполнять все медицинские рекомендации после стентирования сосудов сердца.
В частности, умеренные физические нагрузки и гимнастика после стентирования сердца должны стать неотъемлемой частью образа жизни. Специалисты утверждают, что лучше всего подходят аэробные упражнения – в виде регулярных прогулок пешком или на велосипеде, которые особых усилий не требуют, но напрягают большинство мышц и способствуют активизации кровообращения. Только нужно следить за состоянием пульса и не допускать тахикардии.
Любителям попариться в бане придется довольствовать душем в своей ванной комнате. Обычным автолюбителям необходимо воздержаться от вождения в течение двух-трех месяцев. А если стент был имплантирован при обострении коронарного синдрома, угрозе инфаркта или во время него, вряд ли будет возможна связанная со стрессами работа водителем после стентирования сосудов сердца. Как раз в таких случаях может быть установлена инвалидность после стентирования сердца.
Нужна ли диета после стентирования сердца? Да, поскольку нельзя допускать повышения уровня холестерина в крови, и пожизненные ограничения в рационе должны коснуться общей калорийности (в сторону ее снижения, чтобы избежать ожирения), а также употребления животных жиров, поваренной соли и ферментированных продуктов. О том, что можно есть после стентирования на сердце, подробнее читайте в публикации – Диета при повышенном холестерине и статье – Диета при атеросклерозе
О запрете на курение говорилось выше, а вот алкоголь после стентирования сосудов сердца – только качественное красное вино (сухое), и только один бокал – изредка можно.
В первые четыре-пять месяцев секс после стентирования сердца кардиологи приравнивают к сильным физическим нагрузкам, так что это нужно учитывать, чтобы не переусердствовать и не вызвать сердечный приступ.
В случае сильного приступа, когда загрудинные боли не снимает нитроглицерин, как себя вести после стентирования сосудов сердца? Вызывать неотложку, причем лучше кардиологическую!
Кроме того, ежедневно принимаемый Клопидогрел (Плавикс) снижает агрегацию тромбоцитов, то есть остановить любое случайное кровотечение будет сложно, и это нужно учитывать всем пациентам. Другие побочные эффекты данного лекарственного средства: повышенная кровоточивость и кровотечения (носовые, желудочные); церебральные кровоизлияния; проблемы с пищеварением; головные, суставные и мышечные боли.
В общем, несмотря на это, боли в сердце прекращаются в семи случаях из десяти, и пациенты с коронарным стентом чувствуют себя намного лучше.
Образ жизни после стентирования сердца
Как утверждают специалисты в области эндоваскулярной хирургии, а также свидетельствуют отзывы больных о стентировании коронарных сосудов, жизнь после стентирования сердца меняется в лучшую сторону.
Когда врачей спрашивают, а сколько живут после стентирования сердца, они уходят от прямого ответа: даже при безукоризненно проведенном эндоваскулярном вмешательстве существует немало факторов (в том числе иммунных), которые, так или иначе, сказываются на состоянии общего и коронарного кровообращения.
Но если вести здоровый образ жизни после стентирования сердца, оно прослужит дольше и даст возможность прожить до полутора десятков лет.
Источник
