Изменения в сосудах глаз из за диабета

Диабетическая ретинопатия – это офтальмологическое заболевание, развивающееся на фоне сахарного диабета. Последствия данного недуга очень тяжелые, при запущенном состоянии наступает слепота. Как распознать первые признаки патологии? Рассмотрим степени диабетической ретинопатии и существующие способы ее лечения.
Что такое сахарный диабет?
Сахарный диабет – это заболевание эндокринной системы, при котором повышается допустимый уровень сахара (глюкозы) в крови. Такое состояние называется гипергликемия.
Происходит это из-за того, что организм вырабатывает недостаточно инсулина при диабете. Инсулин – гормон, который синтезируют бета-клетки поджелудочной железы. Они реагируют на повышенное содержание глюкозы и отправляют определенное количество инсулина для снижения ее уровня в крови. При диабете нарушается обмен веществ всех видов: углеводный, водно-солевой, белковый и прочие.
В последние годы происходит неуклонный рост числа больных сахарным диабетом. В России на 2019 год зарегистрировано более 3,7 млн. больных с этим диагнозом. Однако по данным Международной диабетической федерации реальное количество пациентов достигает 12 млн. человек. Половина пациентов даже не догадываются о своем заболевании. А ведь если его вовремя не начать лечить, оно приводит к тяжелым последствиям для здоровья. Одно из них – диабетическая ретинопатия.
Что такое диабетическая ретинопатия?
Эта патология – одно из самых тяжелых осложнений диабета. Она возникает у 90% заболевших. При развитии заболевания в ткань сетчатки начинают попадать нежелательные вещества, так как стенки капилляров становятся более проницаемыми.
На начальных стадиях заболевания человек не ощущает никаких проявлений.
Когда врач при исследовании приборами видит тяжелые изменения на глазном дне, больной сахарным диабетом может не испытывать вообще никакого дискомфорта. Тем временем наступает прогрессирование заболевания. Ухудшение зрения заметно уже при отеке макулы, либо на поздних стадиях пролиферативной ретинопатии. Вот почему только ранняя диагностика и своевременная терапия лежат в основе профилактики возникновения слепоты при сахарном диабете. Современные приборы для исследования глазных структур позволяют получить полную картину состояния глаз.
Что происходит со зрением при диабетической ретинопатии?
Сетчатка – очень сложная и чувствительная структура глаза. Она состоит из 10 слоев и содержит светочувствительные фоторецепторы – палочки и колбочки, отвечающие за цветное, дневное и сумеречное зрение. Неудивительно, что любая патология сетчатой оболочки приводит к негативным последствиям для здоровья глаз. При наличии сахарного диабета зрительные функции начинают страдать только по прошествии нескольких лет, когда диабетическая ретинопатия переходит во вторую и третью стадии. Вот какие симптомы при этом наблюдаются:
- «мушки» в глазах – помутнения, особенно заметные на светлом фоне;
- размытость изображения, двоение;
- неправильное восприятие формы и размеров объектов, их цветности, искривление прямых линий;
- появление «молний» и вспышек в глазах;
- в поле зрения появляются скотомы, или слепые участки, то есть выпадают фрагменты видимой картинки.
У больных сахарным диабетом, по сравнению со здоровыми людьми, риск полной потери зрения выше в целых 25 раз! Не зря диабетическая ретинопатия стоит на втором месте по причинам слепоты в мире. Это также один из основных факторов, приводящих к инвалидности и потере зрения среди населения в наиболее трудоспособном возрасте – от 25 до 65 лет.
Снижение остроты зрения при диабетической ретинопатии происходит по трем основным причинам.
- Из-за макулярного отека или ишемии макулы страдает центральное зрение.
- Кровоизлияния в сетчатку или стекловидное тело способствуют резкому ухудшению резкости зрения. Обычно такое состояние наступает при пролиферативной ретинопатии.
- Разрастание и сокращение соединительной ткани приводит к отслойке сетчатки, в результате чего наступает потеря зрения.
Стадии диабетической ретинопатии
В течении заболевания выделяют три стадии, принятые ВОЗ в 1992 году:
- непролиферативная, или начальная;
- препролиферативная;
- пролиферативная.
Для каждой из них характерны свои симптомы. Рассмотрим подробнее, в чем они выражаются.
1. Непролиферативная. Для первого этапа развития диабетической ретинопатии характерны точечные кровоизлияния, микроаневризмы, возникающие вследствие хрупкости и ломкости сосудов, экссудативные очаги, макулярный отек сетчатки. При этом на протяжении нескольких лет зрение может оставаться стабильным, и пациент не будет подозревать о наличии у него заболевания.
2. Препролиферативная. На второй стадии ретинопатии при сахарном диабете, которая нередко развивается у пациентов, страдающих миопией, признаки поражения глазной внутренней оболочки более заметны. Наблюдается умеренное ухудшение остроты зрения. Из-за кислородного голодания сетчатки существует риск ее геморрагического инфаркта. Также присутствует большое количество кровяных сгустков в сетчатке.
3. Пролиферативная. На третьей стадии, пролиферативной, в результате нарушения кровоснабжения сетчатой оболочки происходит обширное ее поражение с распространением патологического процесса на роговицу. Развивается неоваскуляризация, образование фиброзной ткани. Стенки новых сосудов весьма хрупкие, поэтому кровь просачивается через них, вызывая повторные кровоизлияния, способствующие отслойке сетчатки. Из-за новообразованных сосудов радужки часто развивается вторичная глаукома. Макулярный отек становится выраженным и способен привести к частичной потере зрения. Пациенту становится трудно читать, мелкие предметы он почти не различает, очертания объектов становятся нечеткими.
Также выделяется и четвертая стадия – терминальная, когда повреждения в сетчатке уже необратимы. Это последний этап ретинопатии, который диагностируется в 2% случаев. В таких ситуациях у пациента наступает слепота.
Признаки диабетической ретинопатии
На первой и зачастую второй стадиях заболевания пациент может не замечать никаких проявлений болезни. Лишь на третьем, пролиферативном этапе, дают о себе знать первые признаки патологии: ухудшение сумеречного зрения (куриная слепота), размытость, искажение очертаний предметов. Вот почему при наличии диабета 1 или 2 типа осмотры у окулиста должны являться обязательными – минимум раз в полгода.
С помощью приборов врач увидит изменения в глазном дне, когда сам пациент еще не будет испытывать никакого дискомфорта. Ранняя диагностика очень важна для успешного лечения заболевания.
Симптомы диабетической ретинопатии обычно наступают друг за другом в определенном порядке:
- просветы сосудов расширяются, в очаги воспаления прилипают Т-лейкоциты;
- нарушения обмена веществ приводят к увеличению кровотока;
- поражается эндотелий кровеносных сосудов;
- капилляры закупориваются, повышается их проницаемость;
- образуются микроаневризмы (выпячивания стенок сосудов и капилляров);
- наступает неоваскуляризация – разрастание капилляров на тех участках, где их быть не должно;
- в глазу начинаются кровоизлияния, так как стенки новообразованных сосудов очень хрупкие и не выдерживают давления увеличившегося кровотока;
- часть капилляров разрушается, и происходит дегенерация сосудов глаза.
Эти процессы постепенно приводят к нарастающему возникновению кровоизлияний, кислородному голоданию сетчатки, отеку макулы и постепенной дегенерации ткани.
Какие факторы могут спровоцировать ретинопатию при диабете?
При наличии этого заболевания пациенту нужно предельно внимательно относиться к состоянию своего здоровья. Многие факторы могут спровоцировать прогрессирование диабетической ретинопатии. Людям пожилого возраста нужно обследоваться даже чаще, чем 2 раза в год, так как в глазах в это время происходят и старческие изменения, что в комплексе может привести к значительному ухудшению зрения.
Но возраст – не единственный фактор, повышающий риск развития диабетической ретинопатии, есть и другие:
- затяжная гипергликемия, когда уровень сахара в крови долгое время выше нормы;
- повышенное артериальное давление;
- атеросклероз;
- курение и употребление алкоголя;
- заболевания печени и почек;
- беременность;
- ожирение;
- генетическая предрасположенность и некоторые другие факторы.
Однако, две основные причины, по которым у диабетиков возникают поражения крупных и мелких сосудов, и не только глаз, но и почек, сердца, нижних конечностей, являются повышенные показатели сахара в крови и артериальная гиперстензия. Если эти факторы держать под контролем, то риск развития диабетической ретинопатии значительно снижается. Она может вообще не развиться при диабете при постоянном контроле здоровья – такие случаи тоже бывают.
Диагностика диабетической ретинопатии
При диагнозе «сахарный диабет» нужно проходить обследование у офтальмолога чаще, чем здоровые люди – хотя бы два раза в год. Как мы сказали выше, первые признаки ретинопатии становятся заметны уже на последних стадиях. Ранняя диагностика поможет выявить изменения в глазном дне и своевременно заняться лечением патологии.
Вот какие процедуры проводит специалист с целью исследовать состояние глазных структур.
- Опрос пациента и визометрия – проверка остроты зрения с помощью таблиц Сивцева-Головина.
- Тонометрия – измерение внутриглазного давления (особенно у пациентов со стажем заболевания более 10 лет).
- Офтальмоскопия – осмотр глазного дна.
- Биомикроскопия сетчатки, хрусталика, стекловидного тела.
- Ретинография – фотографирование сетчатки специальной камерой.
- Инструментальный осмотр зрительного нерва, макулы.
- При выявлении помутнения какие-либо оптических сред – стекловидного тела, хрусталика, роговицы – назначается УЗИ сетчатки.
- Оптическая когерентная томография. Этот способ позволяет получить снимки глазных структур настолько высокого разрешения, что на них можно рассмотреть самые тонкие слои тканей толщиной в 1 мкм.
- Флуоресцентная ангиография.
- Периметрия.
При необходимости также назначается диагностика у других специалистов, в частности, у эндокринолога, поскольку диабет входит в группу эндокринных заболеваний. После сбора анамнеза и получения всех результатов исследований специалист принимает решение о методе лечения в зависимости от состояния глаз.
Лечение диабетической ретинопатии
Если диагностирована первая стадия, то есть непролиферативная ретинопатия, то обычно назначается медикаментозное лечение препаратами, уменьшающими ломкость сосудов – ангиопротекторами. В это время очень важно строго придерживаться назначенной схемы инсулинотерапии. При диабетической ретинопатии также необходима определенная диета, включающая продукты с большим содержанием витаминов группы B, Р, Е, А, а также прием аскорбиновой кислоты и антиоксидантов. При этом из рациона следует исключить животные жиры и быстрые углеводы. Обязательно регулярно проводить контрольные замеры уровня сахара в крови, чтобы не допустить длительной гипергликемии.
Если врач обнаружит у больного препролиферативную ретинопатию или пролиферативную, при которых наблюдается неоваскуляризация, кровоизлияния, развивается отек макулы и прочие поражения глазного дна, то назначается хирургическое лечение при отсутствии противопоказаний. Один из эффективных способов приостановить прогрессирование заболевания – лазерная коагуляция сетчатки. Эта процедура позволяет обойтись без разреза глазного яблока и наименее травматична.
Коагуляция проводится амбулаторно и занимает всего 15-20 минут под местной анестезией. Операция легко переносится пациентами разного возраста и не оказывает негативного влияния на состояние сердца, сосудов и других органов. Суть ее в следующем: луч лазера резко повышает температуру тканей, что вызывает их свертывание – коагуляцию. Происходит «приваривание» сетчатки к сосудистой оболочке органов зрения в слабых местах и вокруг разрывов, вследствие чего возникает их прочная связь. Таким образом удается остановить процесс разрастания новых сосудов, убрать уже разросшиеся капилляры, уменьшить макулярный отек.
При сильных нарушениях в глазных структурах может быть назначена витрэктомия – удаление части и целого стекловидного тела, вместо которого в глаз вводится специальное вещество. Процедура позволяет восстановить оптические функции и существенно повысить качество зрения. Стекловидное тело отделяется и высасывается через проколы, удаляются патологически измененные ткани, вызывающие натяжение сетчатки, а затем освободившееся пространство в глазном яблоке наполняют каким-либо составом – это могут быть пузырьки газа и силиконовое масло, солевые растворы, специальные синтетические полимеры. После того, как поверхность сетчатой оболочки таким образом будет очищена, ее расправляют и накладывают на сосудистую – так, как это должно быть правильно анатомически. Далее офтальмохирург проводит лазерную коагуляцию сетчатки – укрепление поврежденных участков лазером для надежного соединения с сосудистой оболочкой. Эта процедура минимально травматична и позволяет сохранить зрительные функции, избавить пациента от негативных симптомов, приостановив прогрессирование диабетической ретинопатии.
На основе вышесказанного можно сделать вывод: первые заметные признаки сахарного диабета проявляются уже на развитых стадиях, и тогда лечение будет довольно затруднено. При наличии заболевания следует регулярно проходить профилактические осмотры у врача, придерживаться правильного питания, соблюдать назначенную схему инсулинотерапии. При бережном отношении к своему здоровью его удастся сохранить как можно дольше даже при наличии сахарного диабета.
Источник
Диабет – это сложное и опасное заболевание эндокринной системы, которое приводит к ухудшению состояния сосудов всего организма. Страдает при этой патологии и зрение. От 5 до 20% пациентов слепнут в течение 5 лет после постановки диагноза «сахарный диабет». Почему это происходит? Узнаем, как эта болезнь сказывается на здоровье глаз.
Как диабет влияет на зрение?

Сахарный диабет представляет собой нарушение обмена веществ, которое характеризуется повышением уровня сахара в крови. Основная причина этого заболевания – недостаточная выработка в организме инсулина – гормона, который поддерживает концентрацию глюкозы, регулирует углеводный обмен. Эта патология достаточно тяжелая, она приводит к развитию различных осложнений. Влияет сахарный диабет и на зрение. Повышение уровня сахара в крови приводит к ухудшению состояния сосудов. Ткани глазных яблок не получают достаточного количество кислорода. Иными словами, глаза при диабете постоянно страдают от нехватки питания, особенно если отсутствует полноценное лечение. Это и вызывает снижение зрения. Чаще всего у диабетиков развивается диабетическая ретинопатия – 70-80% больных. Еще 20-30% приходятся на следующие офтальмопатологии:
- диабетическая катаракта;
- диабетическая глаукома;
- синдром «сухого глаза».
Согласно официальной статистике, от 5 до 20% диабетиков слепнут в первые 5 лет после выявления у них сахарного диабета. Однако, как считают медики, в реальности проблема более масштабная. Многие больные не лечат диабет, запускают патологию, а ухудшение зрения связывают с возрастными изменениями в организме и другими факторами.
Рассмотрим подробнее перечисленные офтальмопатологии. Когда пациенту следует насторожиться? Узнаем, есть ли возможность предотвратить ухудшение зрения при диабете.
Как влияет диабет на зрение – диабетическая ретинопатия
Обязательное условие для развития ретинопатии – гипергликемия – повышенная концентрация сахара в крови.

При этом состоянии происходит истончение капилляров и образование микротромбов. На глазном дне появляются различные аномалии. Ткани сетчатки страдают от нехватки кислорода. Существуют три формы/стадии диабетической ретинопатии:
- Непролиферативная. В сетчатой оболочке образуются аневризмы, происходят кровоизлияния, возникают отеки и очаги экссудации. Также для этой формы патологии характерен макулярный отек. Опасность ранней стадии в том, что зрение не ухудшается, однако патологические процессы могут быть необратимыми.
- Препролиферативная. Наблюдаются микрососудистые аномалии. Происходят частые кровоизлияния в сетчатку.
- Пролиферативная. Пролиферация – это патологическое разрастание тканей. На этой стадии заболевания большинство сосудов заменены разросшимися. Наблюдаются множественные ретинальные геморрагии. Зрение начинает ухудшаться. Обычно острота его падает стремительно. Если на этой стадии болезнь не остановить, пациент ослепнет. Возможно отслоение сетчатки из-за того, что в хрупких сосудах становится много разросшейся соединительной ткани.
Как уже было отмечено, на начальном этапе ретинопатия не сопровождается нарушением зрительных функций. Иногда человек долгое время не замечает тревожных симптомов и на второй стадии, потому что они беспокоят редко. Впоследствии появляются такие признаки болезни, как:
- затуманенность зрения;
- мелькание «мушек», плавающие темные пятна;
- застилающая глаза пелена;
- ухудшение видимости на близкой дистанции.

Диабетическая катаракта
При катаракте происходит помутнение хрусталика. Он становится непроницаемым для световых лучей. Зрение при этой патологии ухудшается очень сильно. Катаракта – это одна из причин возникновения слепоты у многих пожилых людей. Спровоцировать это заболевание может и сахарный диабет. При постоянной гипергликемии, которая приводит к нарушению обмена веществ, в хрусталике глаза скапливаются соединения глюкозы. Они вызывают его потемнение и уплотнение.
Как происходит развитие катаракты при сахарном диабете? Развивается она при этом заболевании обычно быстрее, чем из-за других причин. Прогрессирует патология следующим образом:
- На первой стадии зрение не изменяется. Больной практически не ощущает никаких симптомов. Зачастую выявить помутнение на этом этапе удается только в ходе профилактического или планового обследования.
- На второй стадии наблюдается незрелая катаракта. Появляются первые проблемы со зрением. Может снизиться его острота.
- На третьей стадии хрусталик практически полностью мутнеет. Он становится серо-молочным. Из всех зрительных функций на этом этапе сохраняется цветоощущение, но нарушенное.
- На четвертой стадии волокна прозрачного тела распадаются. Наступает полная слепота.
Интенсивность симптомов зависит от типа диабета. Обычно диабетики с 1 и 2 типом заболевания замечают у себя следующие признаки:
- пелену перед глазами;
- нарушение цветовосприятия – цвета становятся тусклыми;
- диплопию – двоение изображения;
- искры в глазах.
На поздних стадиях отмечается сильное снижение остроты зрения. Любая зрительная нагрузка приводит к быстрому утомлению. Читать или работать за компьютером невозможно. Постепенно больной перестает различать предметы и изображения.
Диабетическая глаукома
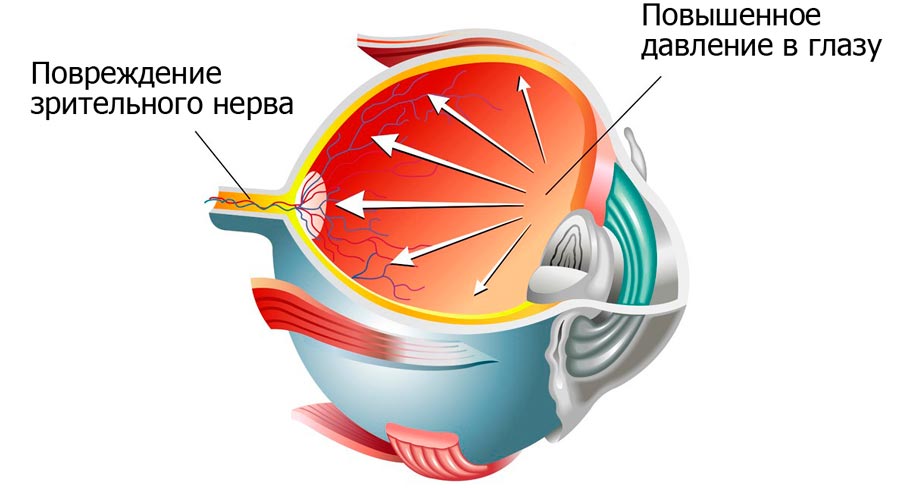
Глаукома – это группа офтальмологических заболеваний, при которых наблюдается повышение внутриглазного давления. Зачастую она диагностируется в пожилом возрасте. Причиной ее развития может стать и сахарный диабет. Повышение уровня сахара в крови приводит к ухудшению состояния сосудов, их разрастанию. Новые капилляры перекрывают отток внутриглазной жидкости, провоцируя повышения офтальмотонуса – давления в глазном яблоке. Глаукома может протекать в разных формах. В зависимости от стадии болезни и других факторов она сопровождается:
- повышенной светочувствительностью;
- обильным слезотечением;
- мельканием перед глазами «вспышек», «молний»;
- болью в глазных яблоках;
- сужением полей зрения;
- появлением радужных кругов перед глазами.
Повышение внутриглазного давление может привести к повреждению зрительного нерва с последующей атрофией его тканей. В таких случаях зрительные функции пропадают безвозвратно. Глаукома, как и другие осложнения сахарного диабета, (ретинопатия и катаракта) способна привести к необратимой слепоте.
Как предотвратить глазные болезни при диабете?
Итак, сахарный диабет на зрение влияет достаточно сильно. При этом повышение концентрации сахара в крови – это основная причина ретинопатии, катаракты и прочих офтальмопатологий. Есть и ряд располагающих факторов. К ним относятся:
- генетическая предрасположенность;
- большие зрительные нагрузки, привычка читать в темноте;
- постоянное использование электронных устройств – компьютеров, телефонов, планшетов;
- ношение некачественных солнцезащитных очков без ультрафиолетовых фильтров или полное отсутствие защиты глаз от УФ-лучей;
- вредные привычки – табакокурение, злоупотребление алкоголем.
В большинстве случаев тяжелые последствия диабета возникают у пациентов, которые пренебрежительно относятся к лечению, не занимаются профилактикой, редко посещают врача. При постановке диагноза «сахарный диабет» следует полностью исключить располагающие факторы, перечисленные выше. Что еще советуют офтальмологи?
Во-первых, диабетикам нужно посещать окулиста не менее 1 раза в год. Если же диабетическая ретинопатия или другие офтальмопатологии уже выявлены, то проверять состояние глаз рекомендуется 3-4 раза в год. Во-вторых, необходимо принимать витамины для глаз. Они выпускаются в том числе в виде капель.
Витамины для глаз при сахарном диабете

Обмен веществ при данном заболевании нарушается. Организм из-за этого не получает достаточное количество микроэлементов и витаминов. В связи с этим врачи назначают диабетикам витаминные комплексы, помогающие укрепить сосуды и улучшить состояние глаз. Рекомендуется ежедневно принимать:
- Витамины группы В, которые нормализуют уровень сахара и улучшают кровообращение.
- Аскорбиновую кислоту. Она укрепляет иммунную систему и повышает эластичность сосудов.
- Токоферол, витамин Е. Он выводит из организма токсины и продукты распада глюкозы.
- Ретинол (витамин группы А). Этот элемент улучшает ночное зрение, повышает его остроту.
- Витамин Р, который улучшает микроциркуляцию, расширяя сосуды.
Конкретный препарат назначит лечащий врач. Он же определит дозировку.
Операция на глазах при диабете
Когда необходима операция на глазах при сахарном диабете? На начальных стадиях катаракта, глаукома и ретинопатия лечатся консервативными методами – с помощью глазных капель и прочих лекарственных препаратов. В крайних случаях назначаются операции. Так, при ретинопатии может потребоваться проведение лазерной коагуляции. Она направлена на профилактику и регресс разрастания сосудов. При серьезных поражениях глаза может возникнуть необходимость в витрэктомии – частичном удалении стекловидного тела.
Полное помутнение хрусталика, что бывает при тяжелой форме катаракты, лечится путем его удаления. Прозрачное тело заменяется на интраокулярную линзу. Такая операция проводится сегодня с помощью лазерных технологий. Часто замена хрусталика является единственной возможностью сохранить зрение пациенту.

При постоянных повышениях внутриглазного давления проводится операция, позволяющая ускорить процесс оттока внутриглазной жидкости. Назначается она только в случаях, когда лекарственная терапия не приносит результата.
Перечислим симптомы, которые должны насторожить диабетика и заставить его отправиться к офтальмологу:
- снижение остроты зрения;
- пелена перед глазами;
- мелькание «мушек», появлении черных пятен;
- постоянная сухость роговицы, покраснение склеры;
- резь, боль, зуд, покалывание в глазах;
- быстрая утомляемость органов зрения.
Источник
