Как делают операцию на сердечные сосуды
Сегодня существует несколько неинвазивных методик, эффективно используемых при сужении сосудов.
К самым популярным в современной эндоваскулярной (сосудистой) хирургии методам относятся ангиопластика и стентирование.
Малоинвазивные операции на сосудах производятся через небольшой прокол или разрез на коже пациента. В сделанное  отверстие хирург вводит сначала иглу со специальной сердцевиной – стилетом, а затем катетер – тонкую полую трубочку. Ход процедуры контролируется с помощью рентгеновского монитора. Продвигая катетер вверх по руслу сосуда, его подводят к локализованному заранее посредством ангиографии месту сужения артерии. В зависимости от специфики процедуры, на конце катетера прикреплен стент или баллон.
отверстие хирург вводит сначала иглу со специальной сердцевиной – стилетом, а затем катетер – тонкую полую трубочку. Ход процедуры контролируется с помощью рентгеновского монитора. Продвигая катетер вверх по руслу сосуда, его подводят к локализованному заранее посредством ангиографии месту сужения артерии. В зависимости от специфики процедуры, на конце катетера прикреплен стент или баллон.
Просвет здоровой артерии равномерно широкий, а стенки гладкие. Возраст и атеросклероз провоцируют появление на стенках сосудов отложений, состоящих из фиброзной ткани, кальция и холестерина. Это так называемые атеросклеротические бляшки. Чем больше на стенках артерий таких бляшек, тем сильнее сужается просвет сосуда и ухудшается кровоток. В конечном итоге сужение достигает критической степени, и нормальный кровоток становится невозможен. Развивается ишемия (недостаточное кровоснабжение) и, как следствие, боль и даже некроз (омертвение) тканей.
Ангиопластика (балонная) чаще всего используется для лечения заболеваний периферических сосудов, иногда – для восстановления функциональной проходимости вен. Кроме того, она бывает единственной медицинской альтернативой коронарного шунтирования, в частности, потому что не требует разреза для проведения манипуляций, выполняется под местной анестезией, а период реабилитации после операции достаточно короткий.
Стентирование применяется в случае, если нужно не просто расширить просвет сосуда, но и армировать его постановкой стента – миниатюрного проволочного каркаса.
Показания к операции
Традиционно операция на сосудах показана всем пациентам с умеренным или тяжелым сужением сосудов.
Противопоказанием может служить значительная закупорка сосуда (кончик катетера не проходит через место сужения).
Осложнения, возникающие после стентирования
Нельзя исключать возможность возникновения осложнения после стентирования:
- кровотечение в точке введения катетера;
- образование канала между веной и артерией;
- высокий риск образования тромбов вокруг стента (в первые месяцы после операции);
- возникновение рестеноза;
- закупорка просвета артерии ниже места сужения;
- образование тромба в артерии;
- почечная недостаточность;
- ослабление или разрыв стенки сосуда;
- аллергия на контраст;
- расслоение стенки артерии
Операция по коронарной ангиопластике
Предоперационная подготовка к коронарной ангиопластике (транслюминальной реконструкции) заключается в полном обследовании пациента, в ходе которого обязательно проводятся:
- рентгенографическое исследования грудной клетки;
- электрокардиограмма;
- лабораторные анализы мочи и крови;
- тест на переносимость рентгеноконтраста (в случае, если перед операцией назначено ангиографическое исследование сосудов сердца)
Перед операцией рекомендовано воздерживаться от приема пищи. Касательно приема лекарств (особенно, противодиабетических препаратов) необходимо проконсультироваться у кардиолога.
Специфика процедуры
Через бедренную артерию пациента вводится катетер и проводится к суженному участку артерии для интраоперационной коронарографии, в ходе которой выявляется место и стадия сужения артериального просвета.
На основании полученных данных, кардиохирург выбирает баллон соответствующего размера и подходящий катетер-проводник. Для того чтобы предупредить тромбообразование и дополнительно разжижить кровь, пациенту назначается гепарин.
Катетер-проводник – это тончайшая проволока, имеющая рентгеноконтрастный наконечник, которая вводится в пораженную коронарную артерию пациента. Получив полную картину, кардиохирург направляет проводник в нужное место.
Наконечник выводится за место сужения просвета артерии.
После этого через проводник вводится баллонный катетер, который доставляет баллон на место сужения. После надувания, баллон расширяет просвет артерии, расплющивая бляшку. Если целью операции является постановка стента, то он при раздувании баллона вдавливается в стенку сосуда, армируя пораженный участок и не давая ему сужаться.
Эффект и реабилитация
Как правило, в результате успешно проведенной операции по коронарной ангиопластике значительно улучшается кровоток в коронарных сосудах и значительно сокращается вероятность проведения аортокоронарного шунтирования.
Чтобы минимизировать проявления основного заболевания, следует придерживаться предписанной врачом диеты, воздерживаться от курения и исключить стрессовые моменты.
Уже через шесть часов после успешной операции пациенту разрешают вставать и ходить, но первые два дня он проводит в стационаре кардиоцентра.
Реабилитационный период длится в среднем неделю.
Источник
Наш эксперт – Виктор Дёмин, д. м. н., заслуженный врач РФ, заведующий отделением рентгенохирургических методов диагностики и лечения Оренбургской областной клинической больницы.
Майя Миличь, АиФ.ru: В чём сегодня заключается суть лечения заболеваний сердца?
Виктор Дёмин: Современное лечение заболеваний сердца предполагает точную диагностику, то есть сегодня далеко не всегда достаточно снять электрокардиограмму и сделать ультразвуковое исследование сердца. Если больному поставлен диагноз ишемической болезни сердца – а это всё-таки основная патология, которая приводит к смертности, – то пациенту в подавляющем большинстве случаев необходимо выполнить коронарографию.

Это диагностическая операция, при которой пациенту в рентгеноперационной вводят катетеры в сосуды сердца, выполняется снимок сосудов, который помогает объективно оценить, в чём причина страданий человека.
После этого разрабатывается уникальный сценарий лечения для каждого пациента. Благодаря исследованию, мы видим, какого рода сами поражения, и, соответственно, выбираем несколько путей лечения. Это может быть консервативное лечение, если у больного нет крупных сужений сосудов и вероятной патологии, которая стимулируют поражения сердца. Или если предпосылки для патологии есть, но они ещё не достигли таких величин, которые требуют оперативного лечения. Иногда больному назначается эндоваскулярное лечение, то есть стентирование коронарных артерий, и процент этого вида лечения всё больше и больше. Если болезнь уже зашла очень далеко, то выполняется аортокоронарное шунтирование.
Бывает, что операцию сделать невозможно в силу диффузного поражения артерий, когда уже никакое хирургическое лечение не показано.
Взаимоотношения между типами лечения очень меняются. В среднем по миру, отношение стентирования коронарных артерий к шунтированию пять к одному, в России примерно два с половиной к одному, а в наиболее развитых странах, например в Японии, десять к одному.
С каждым годом намечается тенденция роста в сторону эндоваскулярных операций, потому что они менее травматичные и позволяют выполнять вмешательство в ряде случаев у пациентов с более обширной патологией, когда вовлечены не только сосуды сердца, но и других органов.
– Многие пациенты очень боятся ложиться на операционный стол. Какие у операций на сердце бывают риски и осложнения?

– Риск есть, конечно, у каждого лечебного вмешательства. Если взять любой лекарственный препарат и открыть его инструкцию, то там мы увидим достаточно длинный перечень побочных эффектов. Это связано с тем, что компании-производители обязаны упомянуть обо всех возможных сторонних эффектах, даже если их частота крайне невелика или близка к нулю. То же самое касается и диагностических исследований и операций. Безусловно, риск осложнений есть, ведь это внешнее вмешательство в сердце. И даже диагностическая коронарография какой-то риск несёт в себе. Но в наше время эти риски сведены к минимуму.
Мы не можем знать заранее, с чем столкнётся пациент. У больного может быть такое поражение сосудов, которое уже при первой инъекции может привести к осложнениям. Но это крайне редкий случай. Также у пациента может быть и аллергическая реакция на лекарственные препараты.
Сейчас вмешательство выполняется на современной аппаратуре, с помощью миниатюрных инструментов и настолько мягко, что травматичность сведена к минимуму. При этом осуществляются современные виды мониторинга, а большинство эндоваскулярных операций выполняется под местной анестезией, что тоже убирает один из факторов риска.
Убрать полностью все риски невозможно, но сегодня, благодаря технологиям, они сведены к минимуму. Это касается и эндоваскулярных операций, и кардиохирургических операций. Так называемые «открытые» операции считаются более тяжёлыми, более травматичными, но они тоже очень технологично отработаны.
Если посмотреть на тридцать лет назад, то, по сути, операции изменились мало, но само наполнение и то, как они выполняются технологически, конечно, ушло далеко вперёд, и безопасность существенно повысилась.
Фактор времени
– Как быстро пациент попадает на стол к хирургу при необходимости?
– Здесь нужно разделить больных на две группы. Есть пациенты так называемой «хронической ИБС», у которых есть признаки ишемической болезни сердца, есть стенокардия, боли в сердце, которые когда-то перенесли инфаркт миокарда. Это пациенты «плановые». И есть пациенты, которые поступают в больницу или клинику с инфарктом миокарда. Это принципиально разные ситуации.
Что касается инфаркта миокарда, за последние пять лет в нашей стране проделана огромная работа, создана специальная программа сосудистых центров, которые получили особое финансирование, есть программа, посвящённая борьбе с инфарктом миокарда и инсультом. Это позволило во всех регионах, даже там, где вообще не было операционных для оказания помощи при инфаркте миокарда, создать такие операционные. Все регионы вошли в эту программу.

За последние годы помощь при острых нарушениях кровообращения сердца опережает помощь при плановых. Абсолютные цифры этих операций пока меньше, но рост их происходит существенно быстрее. Если пациент находится не в отдалённом населённом пункте, а в относительно крупном центре, где он может быть доставлен в специализированную клинику или сосудистый центр, то, как правило, при инфаркте миокарда он может сразу попасть в рентгеноперационную.
В этом случае сразу выполняется экстренная коронарография и, если необходимо, экстренное вмешательство. Причём в этом случае операция выполняется обычно на каком-то одном сосуде. Сердце кровоснабжают несколько артерий, и бляшки могут быть во всех артериях, но, когда у пациента случился острый приступ боли, это связано чаще всего с тем, что тромб образовался в каком-то одном сосуде. Причём исходная бляшка могла вызывать и относительно небольшое сужение, которое раньше не провоцировало боли в сердце (стенокардию), но произошёл распад бляшки, который и привёл к инфаркту.
В этих случаях крайне важен фактор времени – чем быстрее больной поступает, тем лучше результаты операции. При инфаркте миокарда, если больной поступает в первые часы, показана сразу непосредственная операция. Если же по каким-то причинам больной не может быть доставлен в первые шесть часов, то мы можем немного оттянуть это время, использовав «тромболитическую терапию». Больному вводятся специальные препараты, растворяющие тромб, и в этом случае мы до суток можем увеличить время доставки больного в операционную.
Если больной живёт далеко от интервенционной лаборатории или по каким-то причинам не смог в первые часы попасть, например поздно вызвал скорую помощь, то этот способ помогает нам успешно его прооперировать. Выполняется «отсроченная» операция.
Но чем раньше сделана операция, тем меньше останется изменений в сердце, будет меньше зона поражения.
– А как обстоит ситуация с хроническими заболеваниями сердца?

– Ситуация с хроническими заболеваниями несколько иная и больше отличается от области к области. В разных регионах нашей страны разное количество операционных, которые могут оказывать эту помощь. Очень разные очереди на диагностические исследования и операции. Проблема в том, что по хронической ишемической болезни сердца единой программы нет. Хотя существует система высокотехнологичной помощи, которая осуществляется не только в кардиохирургическом, но и в разных направлениях.
В целом ряде регионов ведущие учреждения вошли в эту систему оказания помощи, но всё равно эта помощь не может охватить всех нуждающихся. Поэтому доступность всё-таки разная. Более того, в каждом регионе существуют разные тарифы медицинского страхования на диагностические исследования. Система помощи направлена на операции, но ведь больного надо ещё и обследовать. Это должно покрываться страховыми компаниями. В результате больные находятся в неравных условиях, и это, пожалуй, слабое место программы.
Но тем не менее у нас каждый год рост количества исследований, коронарографий от 10 до 20 %. Это очень приличный рост. И даже при таких темпах нам нужно ещё примерно семь – восемь лет, чтобы выйти на среднеевропейский уровень.
Виды операций
– Какие виды операций на сердце бывают?
– Операция коронарного шунтирования – это первая операция, которая была разработана для лечения сосудов сердца, она остаётся крайне актуальной, особенно, когда болезнь зашла очень далеко. Эта операция проводится в разных вариантах. Требуется разрез грудной клетки, общее обезболивание и искусственное кровообращение.
Но бывают такие ситуации, когда открытую хирургическую операцию можно сделать с помощью небольшого разреза, на работающем сердце, с меньшей инвазивностью. Сосуд фиксируется с помощью специальных приспособлений и накладываются один или два шунта.
Эндоваскулярные операции предполагают минимальное вмешательство, через небольшой прокол можно прооперировать любой сосуд, не только сердечный, но и сонные артерии, и внутримозговые, и почечные артерии, сосуды верхних и нижних конечностей, сосуды кишечника. То есть нет сосуда, который нельзя было бы прооперировать. Используют для таких операций чаще всего два доступа – прокол делается либо в паху, либо в лучевой артерии, около запястья. Здесь уже не требуется ни общего обезболивания, ни разрезов, ни швов. Преимущество этих операций в том, что мы восстанавливаем те сосуды, которые в человеке есть, или расширяем сосуд, или освобождаем его от бляшки. При шунтировании вокруг поражённого участка накладывается фрагмент, заменяющий сосуд человека. В этом принципиальное различие двух операций.
Но это всё равно операция, ведь хирурги вмешиваются и что-то исправляют. В отличие от обычной хирургии, где убирают что-то лишнее, сердечно-сосудистая хирургия – это хирургия восстановительная, где мы должны восстановить и вернуть нормальный ход крови.
Восстановление после операций
– Каков период восстановления после операций на сердце?

– В первую очередь, период восстановления зависит от того, в каком состоянии больной попал на операционный стол. Если всё произошло оперативно – то есть человек вовремя попал на операционный стол, врачи вовремя провели исследования и поставили диагноз, провели стентирование, то через три дня, а иногда и быстрее больного уже выписывают, и он никаких ограничений не имеет. Конечно, он должен тщательно следить за приёмом лекарств, не допускать факторов, которые приводят к сгущению крови, например избегать нахождения на жаре и избыточного употребления алкоголя. Но в целом пациент ведёт обычный образ жизни, находится на листе нетрудоспособности короткое время и может достаточно быстро выйти на работу.
Другое дело, когда выполняется такая же операция, но уже поражены несколько сосудов и ранее уже были перенесены инфаркты. После операции и после восстановления кровотока в сердце всё равно остаются поражённые участки, и оно уже не будет таким, как раньше. Поэтому потребуется более длительная реабилитация, зачастую рекомендуется санаторное лечение.
Но чаще длительная реабилитация требуется после шунтирования, так как эта операция более травматична, нужно, чтобы зажила послеоперационная рана, чтобы перестроился кровоток в сердце, чтобы восстановились силы. Поэтому после шунтирования больной обычно лежит в стационаре в среднем две недели, а месяц – это восстановительный период, который нужно провести дома на больничном или в санатории.
Болезнь сердца очень помолодела
– Какую роль играет возраст пациента?
– Конечно, возраст имеет большое значение. Проблема в том, что болезнь сердца очень помолодела. Если раньше больные моложе 40 лет встречались крайне редко, то сейчас мы уже не удивляемся пациентам, которым 23 или 22 года. С другой стороны, раньше, например 20 лет назад, если у больного есть одновременно поражение сосудов сердца, сосудов нижних конечностей или почек, то считалось, что больной уже неоперабельный. А сейчас – нужно просто плавно выстроить сценарий лечения, больной успешно оперируется и восстанавливается. То есть то, что раньше было невозможно, сейчас стало реально.
Раньше 70 лет – это был предельный возраст для операций, то сегодня мы оперируем больных старше 80 лет, и это тоже, скорее всего, не предел. Сегодня медицина смотрит не на календарный возраст человека, а на степень изношенности организма и всех его систем – биологический возраст, что может не соответствовать прожитым годам.
Поэтому очень важно, чтобы и пациенты, и все люди очень внимательно относились к себе и своему здоровью, к приёму необходимых и назначенных лекарственных препаратов, избегали таких факторов, как курение, ожирение, нарушение гормонального фона и другие.
Источник
(Ангиопластика сердца, стентирование, коронарная ангиопластика, стентирование сосудов сердца)
Правильное название процедуры: Коронарная ангиопластика со стентированием или чрескожное коронарное вмешательство.
Для простоты иногда говорят просто «стентирование».
Что такое стентирование коронарных артерий
Более 2 миллионов стентов имплантируют ежегодно. И это объяснимо, ведь стентами лечат одну из самых частых болезней – ишемическую болезнь сердца.
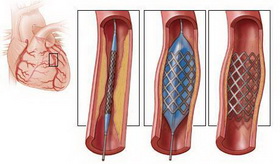
Коронарная ангиопластика и стентирование – это внутрисосудистый метод лечения ишемической болезни сердца. Основа ишемической болезни сердца – сужение кровеносных сосудов, питающих сердце (коронарных артерий) холестериновыми бляшками. Стентирование позволяет расширить суженные артерии. Для этого специальный баллон заводится внутрь артерии и раздувается, «расплющивая» таким образом холестериновую бляшку и восстанавливая кровоток по артерии. После этого в место сужения для «закрепления» результата имплантируется металлический каркас – стент. При этом нет необходимости вскрывать грудную клетку и все манипуляции проводятся через небольшой прокол в артерии на руке или в паху.
Кому показано стентирование сосудов сердца?
Стентирование сосудов сердца показано пациентам с тяжелой стенокардией, после инфаркта миокарда и предынфарктным состоянием, больным с доказанной ишемией (нехваткой крови сердцу) по результатам нагрузочных проб. При этом решение о стентировании принимается только по результатам коронарографии – контрастного исследования сосудов сердца. Коронарография, как и стентирование, выполняется в рентгеноперационной. Часто коронарография «переходит» в стентирование сосудов т.к. выполняется через один и тот же прокол в артерии.
Какие альтернативные стентированию методы существуют?
- Медикаментозная терапия. Нужно понимать, что именно таблетки, а не стенты прежде всего снижают риск инфаркта миокарда и определяют прогноз у пациентов с ишемической болезнью. Поэтому у многих пациентов с контролируемой стенокардией, отсутствием объективных доказательств выраженной ишемии (нехватки крови) миокарда, от коронарного стентирования можно отказаться, не смотря на значительные сужения в коронарных артериях.
- Коронарное шунтирование. Полостная операция, которая часто проводится с использованием аппарата искусственного кровообращения. Во время шунтирования из артерий и вен пациента сооружаются обходы (шунты), позволяющие питать кровью сердце, минуя пораженные холестериновыми бляшками участки артерий.
Как выбрать между стентированием, шунтированием и медикаментозной терапией?
Это задача вашего кардиолога, который учитывает следующие данные:
- Выраженность симптомов, а именно: тяжесть стенокардии, выраженность одышки, другими словами насколько ишемическая болезнь «мешает жить» пациенту.
- Объективные доказательства ишемии (нехватки крови) миокарда. Чаще всего это нагрузочная проба, в идеале стресс-эхокардиография, которая должна быть выполнена квалифицированными врачами в центре с большим проведения подобных исследований.
- Данные коронарографии. При распространенном тяжелом поражении всех трех коронарных артерий, результаты шунтирования лучше.
- Сопутствующие заболевания. При наличии у пациента сахарного диабета и многососудистого поражения артерий сердца, например, как правило, показано коронарное шунтирование.
Методика стентирования коронарных артерий (с профессиональным жаргоном)
«Ставим интродьюсер»
Чтобы добраться до сосудов сердца врачу необходимо попасть в артериальную систему пациента. Для этого используется одна из периферических артерий – бедренная (в паху) или лучевая (на предплечье). Под местной анестезией в артерии делается прокол и устанавливается интродьюсер- специальная трубка, которая является «входными воротами» для всех необходимых инструментов.
«Ставим гайд»
Затем специальная тонкостенная трубка длиной около метра – проводниковый катетер («гайд») проводится через артерии пациента и останавливается, немного не доходя сердца, в аорте. Именно от аорты и отходят коронарные артерии, питающие сердце. Кончики катетеров загнуты таким образом, чтобы врачу было удобно попасть в одну из коронарных артерий, правую или левую. Управляя катетером врач «попадает» в одну из коронарных артерий. Половина дела сделана.
«Заводим проводник»
Но как добраться до места максимального сужения в артерии? Для этого нужна «рельса» по которой «поедут» все наши инструменты. Эта рельса – коронарный проводник – тонкая (0.014 дюйма = 0,35 мм) металлическая «ворсина» с мягким кончиком (чтобы не «поцарапать» артерию по ходу операции). Иногда довольно сложно завести проводник за место сужения, мешает извитость артерии, угол отхождения веток артерии или выраженные сужения из-за наличия бляшек. Можно взять проводник «пожестче» или «скользкий». Ну или просто любимый, ведь у каждого врача свои предпочтения. Так или иначе проводник оказывается за местом сужения на периферии артерии, которую хотим стентировать.
«Баллонируем»
Первый инструмент, который попадает к месту сужения артерии – коронарный баллон диаметром чаще всего от 1 до 3.5 мм длиной 10-20 мм. Баллон надевается на проводник и движется по нему до места максимального сужения где он раздувается. Давление внутри баллона при этом достигает 15-20 атмосфер.
«Ставим стент»
Далее по проводнику к месту, которое было суженным до раздувания баллона заводится такой же баллон, на поверхности которого закреплен стент в сложенном состоянии. Баллон раздувается, стент расправляется и «вжимается» в стенку артерии. Не всегда стент расправляется идеально и тогда нужен завершающий этап процедуры – постдилатация (по простому – додувание).
«Додуваем»
Внутрь имплантированного стента заводится жесткий баллон и раздувается большим давлением (до 25 атмосфер). Чаще всего после этого стент расправляется и хорошо прилегает к стенкам артерии.
Контрольная коронарография
Стентирование всегда заканчивается коронарографией – необходимо оценить кровоток по стентированной артерии, отсутствие расслоения артерии (диссекции), исключить образование тромбов на недавно имплантированном стенте. Если все в порядке – процедура закончена.
Интродьюсер удаляется.
Гемостаз
Что делать с отверстием в артерии?
Если вмешательство проводилось через лучевую артерию (на руке) – на запястье надевается специальный браслет с валиком (гемостатическая манжета), который будет давить на место вкола и не допустит кровотечения. В зависимости от ситуации манжета останется на руке от 3 до 12 часов.
В случае бедренного доступа возможны 2 основных варианта:
- Мануальный (ручной) гемостаз. После того как вынут интрадьюсер врач давит 15 минут руками на место вкола. После чего накладывает давящую повязку на 6-8 часов. Пациент должен лежать на спине с прямой ногой.
- Закрывающие устройства – специальные «заглушки», позволяющие закрыть артерию изнутри. В этом случае давить на ногу не надо и давящая повязка не нужна. Наклеивается специальный пластырь на место вкола и рекомендуется несколько часов постельного режима.
Стентирование выполнено.
Коронарная ангиопластика и стентирование
Возможные осложнения
Стентирование – инвазивная процедура и, естественно, имеет определенные риски.
Риск серьезных осложнений очень зависит от степени поражения артерий, локализации бляшек, извитости артерий, наличия кальциноза и, конечно, опыта оператора.
В среднем риск серьезного осложнения не превышает 1%. Этими осложнениями могут быть:
- Инфаркт миокарда. По самым разным причинам (расслоение артерии, разрыв артерии, тромбоз стента) вовремя стентирования кровоток по артериям может нарушаться (почти всегда временно), что может приводить к повреждению миокарда и инфаркту. Опыт оператора и наличие под рукой необходимого инструмента – залог выхода из любых сложных ситуаций. Нужно понимать, что небольшое повреждение миокарда очень часто сопутствует стентированию и не вызывает никаких серьезных последствий в будущем.
- Инсульт. Очень редко, но любые манипуляции на артериях приводят к эмболиям (попаданию тромбов, частей холестериновых бляшек в сосуды головного мозга). В последнее время с развитием внутрисосудистых методов лечения инсультов, такие осложнения можно эффективно и быстро лечить. Грубо говоря, появились инструменты, позволяющие «вытащить тромб», улетевший в сосуды головного мозга.
- Тяжелые аллергические реакции. Такие реакции – это большая редкость в инвазивной кардиологии при использовании современных контрастных веществ. В любом случае постоянный мониторинг артериального давления, дыхания, всех жизненных функций, проводящийся в операционной, позволяет быстро справиться с таким осложнением.
- Разрыв коронарной артерии и тампонада перикарда. Это очень редкое осложнение, сопровождающееся кровотечением из коронарной артерии в сердечную сумку (перикард). Опасно сдавлением сердца кровью, требует быстрых действий – пункции перикарда для удаления избытка крови и имплантации «покрытого» стента в месте разрыва коронарной артерии.
«Малые осложнения» стентирования:
- Кровотечение из места пункции (вкола в артерию). При работе через лучевую артерию (через руку) риск кровотечения минимален. Это связано с тем, что место пункции хорошо видно и находится неглубоко под кожей. Именно это преимущество лучевого доступа сделало его предпочтительным во всем мире. Кровотечение из бедренной артерии опаснее, т.е. распознается значительно позже и может приводить к серьезной кровопотере, требующей иногда переливания крови.
- Окклюзия лучевой артерии. Иногда артерия, через которую выполнялась операция закрывается тромбом – возникает окклюзия лучевой артерии. Кисть у человека снабжается по крайней мере двумя артериями: лучевой и локтевой, в случае окклюзии (закрытия тромбом) лучевой артерии, локтевая берет на себя ее функции и пациент чаще всего не замечает «отсутствующей» артерии. Однако может возникать преходящая болезненность и онемение в руке. Существуют специальные методы, сводящие к минимуму риск окклюзии лучевой артерии, при этом большое значение имеет раннее удаление давящей манжеты.
- Спазм лучевой артерии. По сравнению с бедренной, диаметр лучевой артерии небольшой и ее стенка содержит в себе немало мышечных волокон. В связи с этим, артерия может «нервно реагировать» на использование ее в качестве доступа к системе кровообращения. Спазм лучевой артерии это, прежде всего, дискомфорт и болезненные ощущения у пациента, а также затруднение манипуляций катетерами для врача. Для профилактики спазма перед началом и по ходу процедуры в артерию вводятся специальные медикаменты, позволяющие расслабить и расширить лучевую артерию.
Часто задаваемые Вопросы :
?
Можно ли делать коронарографию если у меня аллергия на йод?
Чаще всего да, с соблюдением необходимых мер предосторожности перед плановой процедурой.
?
Сколько занимает процедура?
Длится коронарография чаще всего не более 30 минут. Продолжительность стентирования составляет в среднем 1 час, но время зависит от многих факторов, и может быть от 20 минут до 4 часов.
?
Сколько я проведу в клинике?
При неосложненном стентировании можно выписаться на следующий день.
?
Какие ограничения накладывает наличие в коронарной артерии стента?
Можно ли делать МРТ? Проходить через рамки в аэропорту? Ограничений нет. Делать МРТ и проходить через рамки можно. Единственное ограничение связано с антитромботической (разжижающей кровь) терапией – нужно избегать травмоопасных видов спорта (хоккей, бокс или регби) по крайней мере первый год после стентирования, когда терапия наиболее активная.
?
Можно ли заниматься спортом?
Конечно! Даже нужно, кардио-нагрузки и умеренные силовые тренировки значительно улучшают состояние наших пациентов. Они должны проводится, по согласованию с лечащим врачом и, часто, после проведения нагрузочной пробы.
?
А какой срок службы стентов?
Срок не ограничен. Более уязвимый период – первый год после стентирования, выше риск рестеноза и тромбоза стента. Затем стент врастает в стенку артерии и не вызывает серьезных проблем.
?
Что такое рестеноз стента?
Это специфическая воспалительная реакция артерии на чужеродное металлическое устройство, которая проявляется в разрастании внутренней стенки артерии (не путать с атеросклерозом) и возникает в первый год после стентирования. Угрожает постепенным (к счастью) закрытием стентированного участка артерии. Для предотвращения рестеноза и были придуманы стенты с лекарственным покрытием.
Предположить рестеноз в стенте позволят симптомы стенокардии у стентированного пациента, признаки ишемии при проведении стресс- теста. Окончательный диагноз будет поставлен при проведении коронарографии.
Можно поставить стент в стент, можно расширить сужение в стенте специальным баллоном с лекарственным покрытием, в некоторых случаях приходится отправлять пациента на коронарное шунтирование.
?
Чем отличаются «покрытые» и «непокрытые» стенты?
Специальное покрытие позволяет затормозить воспалительную реакцию артерии на стент и предотвратить рестеноз, риск рестеноза на покрытом стенте около 1%, на непокрытом 15-20%. При этом непокрытые стенты позволяют раньше (уже через месяц) отменить двойную дезагрегантную (разжижающую кровь) терапию.
?
Есть ли ситуации, когда непокрытые стенты предпочтительны?
Да, в редких случаях при высоком риске кровотечений у пациента. Кроме того, непокрытые стенты можно ставить в шунты.
?
Почему часто используют непокрытые стенты?
Непокрытые стенты дешевле.
?
Зачем принимать плавикс или брилинту после стентирования?
Плавикс или брилинта вместе с аспирином нужны для того, чтобы предотвратить тромбоз стента, пока он не «врос» в артерию.
?
Можно ли заменить Плавикс или Брилинту более дешевыми аналогами?
У Брилинты пока таких аналогов нет, а Плавикс можно. Хотя и нежелательно, так как полной уверенности в качестве заменителей нет.
?
Можно ли делать стентирование после шунтирования?
Да, можно. При этом возможно выполнение как стентирования самих шунтов, так и своих собственных артерий, которые эти шунты обходят.
?
Что делать, чтобы стентирование больше не понадобилось?
Найти своего кардиолога и выполнять его назначения. Принимать все препараты, в том числе статины в большой дозе, которая позволит затормозить рост новых бляшек в артериях.
?
Нужно ли повторять коронарографию после стентирования «для проверки»?
Чаще всего нет, достаточно наблюдения у кардиолога и выполнения нагрузочной пробы (стресс-ЭхоКГ) 1 раз в год.

Автор статьи
Константинов Илья
Михайлович
Заведующий отделением рентгенохирургии, врач-кардиолог, к.м.н.
Стаж работы : c 2006 года, 14 лет
Подробнее
Остались вопросы?
Задайте нам вопрос и мы в ближайшее время вам ответим
Источник
