Как избежать шунтирования сосудов сердца

Как хорошо я Вас понимаю! Потому, что в 2013 году тоже оказался перед выбором: оперироваться или нет. Почему возникают сомнения? Как принять верное решение?
Правда в том, что наибольшим препятствием к принятию решения является страх. Причем это может быть как страх перед операционными рисками, так и страх перед неизвестностью, которая ожидает после шунтирования. Неизвестность, это та самая пугающая тьма после АКШ, в которую так трудно сделать шаг.
Причем если не делать шунтирование, то впереди ровно такая же неизвестность! Ведь никто никому не скажет точно, что будет, если НЕ делать АКШ.
В любом случае, последнее слово будет за Вами, так что надо просто разобраться.
Плюсы и минусы шунтирования.
Давайте начнем с позитивных последствий. Операция шунтирования однозначно:
- увеличивает продолжительность жизни
- снижает риск повторных инфарктов
- в некоторых случаях восстанавливает угнетенные сегменты миокарда
- при диабете 2 типа более перспективна, чем стентирование
- повышает качество жизни
в то же время, надо учитывать такие факторы, как:
- операционные риски
- большая продолжительность реабилитации
- возможные осложнения
Теперь давайте с каждым из пунктов разберемся.
Продолжительность жизни или сколько живут после АКШ
Сразу отдайте себе отчет в том, что нет точных данных о средней продолжительности жизни после шунтирования. Это как средняя температура пациентов по больнице. По степени глупости, разумеется.
Если кто-то Вам гарантирует, скажем, 15 лет жизни, то что это значит? Откуда он знает, насколько Вы сами готовы бороться за свои годы?
Факт в том, что шунтирование дает шанс. Шанс начать новую жизнь. Изменить тот образ жизни, который привел уже Вас к порогу операционной комнаты. Какой смысл вести учет у прошедших операцию кто сколько прожил, если нет информации о том, кто КАК жил? Если человек продолжал курить по две пачки в день, сидеть большую часть суток в уютном кресле или другим образом, стрессами, например, продолжал “добивать” свои сосуды и умер рано, то с какого боку АКШ вообще?
Хотя, безусловно, даже если не менять образ жизни после операции, то все равно, тот запас прочности, который добавляется сердцу за счет улучшенного кровотока, тоже даст неплохую отсрочку от ухода в мир иной.
Вывод. В целом жизнь увеличивается. Насколько – зависит от самого человека.
Врачи спасают в кризисной ситуации. А здоровье приходится добывать самому.
Снижение риска повторных инфарктов
Здесь самый понятный пункт из всех. Инфаркт происходит из за недостаточного кровоснабжения сердечной мышцы. А дефицит этого самого снабжения возникает из за закупорки сосудов. Особенно часто, когда на фоне стресса сосуды еще сожмутся как следует и получается такой синергетический эффект, когда два плюс два равно пяти. То есть отдельно сам по себе стресс и был бы не так страшен. Артерии как сузились, так потом бы и расширились потихоньку. А вот когда русло коронарной артерии из за бляшки уже и так предельно узенькое, то последствия еще и стрессового сужения оказываются критическими. Это инфаркт.
Вывод. От инфаркта никто не гарантирован, но один из мощных факторов риска выводится из уравнения благодаря шунтированию.
Восстанавливает угнетенные сегменты миокарда
Благодаря тому, что после хирургического вмешательства миокард сердца начинает питаться нормально, происходит частичное, а иногда и полное восстановление угнетенных участков.
Успешность восстановления зависит от многих факторов. От того, сколь продолжительный период прошел от инфаркта до операции, от обширности повреждения, от возраста и самого организма, насколько он силен и готов к восстановлению.
Общепринятое мнение о том, что сердечная мышца (миокард) не восстанавливается, и рубец, возникший после инфаркта остается таковым навсегда, на самом деле не совсем правильное. Современные зарубежные исследования говорят о том, что ткани миокарда способны восстанавливаться при нормальном питании, разумеется. Вот только процесс этот очень медленный. Примерно 30% всего миокарда может обновиться за 50 лет. Собственно, одно из важнейших направлений работы ученых как раз и заключается в том, чтобы каким то образом процесс этот ускорить.
Вывод. Шунтирование, это шанс восстановить угнетенные сегменты сердца.
Шунтирование при диабете 2 типа более перспективно, чем стентирование
Вот здесь данные довольно точные. В чем разница между шунтированием и стентированием можно почитать отдельно. Повторять текст не буду. Дело в том, что диабет, этот сладкий убийца, как его называют, медленно но уверенно разрушает сосуды. Они становятся более ломкие и шероховатые. Поэтому, когда стент устанавливается в то место, где уже есть бляшка, а она там не просто так, она то и образуется на участке повреждения, то это можно представить , как наложение заплатки на старую, изношенную трубу. В то время, как установка шунта, уж простите, что с водопроводом сравниваю, это как установка новенькой трубы в обход той самой изношенной. Понятно, что как хорошо не латай старое, а новое всегда надежнее.
Вывод. Если у Вас диабет 2 типа, то шунтирование надежней, чем стентирование.
Качество жизни после АКШ
Знаете, в свое время, читал статьи об этом, и кроме того, что “Вы не будете испытывать боль в груди” ничего умного не встретил. Бред, конечно. Боль, точнее ее отсутствие, это не то, ради чего идут на такую сложную операцию.
В чем заключается улучшение? В том, что после операции, начиная с самого реабилитационного периода, и дальше, шаг за шагом, год за годом Вы можете заниматься АКТИВНОЙ ФИЗИЧЕСКОЙ работой, той самой, которая необходима для борьбы с главным недугом – атеросклерозом. Разумеется, и диабетом 2 типа, если он у Вас есть. Ибо если он есть, то именно он, а никто другой, привел Ваши сосуды к атеросклерозу.
“Можете заниматься”, это не значит, что теперь можно все. Наблюдения врача, контроль за собой, постепенность, умеренность, достаточный отдых, разумность – это должно стать не пустым набором слов, а основой физической активности.
Вывод. Шунтирование позволяет изменить образ жизни и повысить уровень физической активности.
О минусах шунтирования можно почитать здесь:
Осложнения после АКШ. Минусы шунтирования сердца
Источник
Заболеваний сердца большое количество, и каждое из них по-своему опасно для человека. Но самым распространенным и достаточно сложным в лечении считается закупорка сосудов, когда холестериновые бляшки преграждают путь потоку крови. В этом случае человеку назначают специальную операцию – шунтирование сосудов сердца.
Что такое шунтирование?
Прежде всего надо разобраться, что такое шунтирование сосудов, которое часто является единственным способом восстановить их жизнедеятельность.
Заболевание связано с плохим проходом крови по сосудам, ведущим к сердцу. Нарушение кровообращения может быть как в одном, так и сразу в нескольких коронарных сосудах-артериях. Вот именно это показание и подразумевает такую операцию, как коронарное шунтирование сосудов сердца.
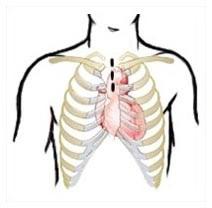
Ведь если даже один сосуд перекрыт, значит, наше сердце не получает нужного количества крови, а вместе с ней питательные вещества и кислород, которые насыщают сердце, а от него – и весь наш организм всем необходимым для жизнедеятельности. Нехватка всех этих составляющих может привести не только к серьезному заболеванию сердечной системы, но в некоторых случаях приводит даже к смерти.
Хирургическое вмешательство, или шунтирование
Если у человека уже пошли сбои в работе сердца и есть признаки того, что кровеносные сосуды забиты, врач может назначить лечение лекарственными препаратами. Но если выявлено, что медикаментозное лечение не помогло, то в этом случае назначается операция – шунтирование сосудов сердца. Операцию проводят в такой последовательности:
- После того как больному на операционном столе провели анестезию, на его груди делается разрез, не более 25 см. Во время операции больного подключают к аппарату искусственного дыхания, он выполняет функцию насыщения тканей всего организма кровью, в то время пока сердце не работает. В настоящее время есть и более усовершенствованные методики, которые позволяют проводить шунтирование сосудов сердца без подключения пациента к аппарату искусственного кровообращения. Такую методику используют в тех случаях, если у пациента есть противопоказания к использованию подобной методики. Если говорить проще, во время операции сердце само продолжает снабжать организм кровью.
- Следующий этап операции заключается в том, чтобы создать обходной путь для потока крови, а забитый участок заблокировать. Для этих целей используют артерию, взятую из ноги больного, так как именно она самая длинная в человеческом организме. Один ее конец пришивают к артерии, а другой соединяют с отверстием, проделанным в аорте. Были случаи, когда для этих целей хирурги использовали артерию из грудной клетки пациента, так как она уже соединена с аортой. Врачам остается только пришить ее второй конец к коронарной артерии.
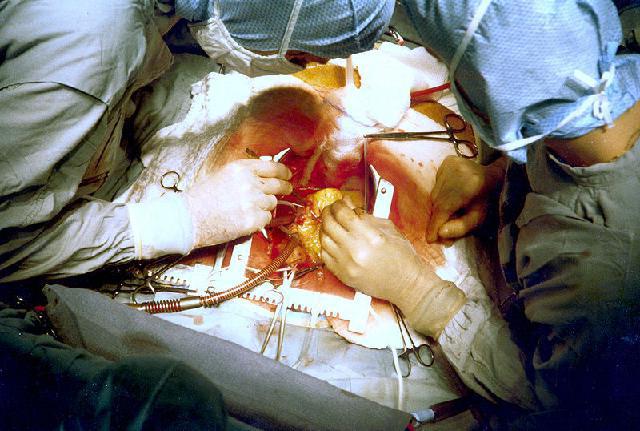
Вот этот обходной путь и называют шунтом. Для правильного кровотока в организме человека создается новый путь, который будет функционировать на полную силу. Подобная операция длится около 4 часов, после нее пациента помещают в палату интенсивной терапии, где за ним круглосуточно наблюдает медперсонал.
Положительные моменты операции
Почему человеку, у которого есть все предпосылки к шунтированию, надо обязательно идти на операцию, и что конкретно может дать ему коронарное шунтирование сосудов сердца:
- Полностью восстанавливает поток крови в области коронарных сосудов, где была слабая проходимость.
- После хирургического вмешательства пациент возвращается к привычному образу жизни, но небольшие ограничения все-таки есть.
- Значительно снижается риск инфаркта миокарда.
- Стенокардия уходит на второй план, и приступов больше не наблюдается.
Техника ведения операции изучена уже давно и считается очень эффективной, позволяющей продлить жизнь пациенту на долгие годы, поэтому больному стоит решиться на шунтирование сосудов сердца. Отзывы пациентов только положительные, большинство из них довольны исходом операции и дальнейшим своим состоянием.
Но, как и у каждого хирургического вмешательства, у этой процедуры также есть свои минусы.
Возможные осложнения при шунтировании
Любое хирургическое вмешательство – это уже риск для человека, а вмешательство в работу сердца – это особый разговор. Какие возможны осложнения после шунтирования сосудов сердца?
- Кровотечение.
- Тромбоз глубоких венозных сосудов.
- Мерцательная аритмия.
- Инфаркт миокарда.
- Инсульт и разного рода нарушения кровообращения в головном мозге.
- Инфекции операционной раны.
- Сужение шунта.
- После операции возможно расхождение швов.
- Хронические болевые ощущения в области раны.
- Келоидный послеоперационный рубец.
Вроде операция проведена успешно и никаких тревожных ноток нет. Почему же могут произойти осложнения? Может ли это быть как-то связано с теми симптомами, которые наблюдались у человека до того, как было проведено шунтирование сосудов сердца? Осложнения возможны, если незадолго до операции у пациента наблюдался:
- острый коронарный синдром;
- нестабильная гемодинамика;
- тяжелый вид стенокардии;
- атеросклероз сонных артерий.

Для того чтобы предупредить все возможные осложнения, перед операцией пациент проходит ряд исследований и процедур.
Однако можно делать операцию, используя не только кровеносный сосуд из организма человека, но и специальный металлический стент.
Противопоказания к проведению стентирования
Главное преимущество проведения стентирования заключается в том, что у данной процедуры почти отсутствуют противопоказания. Исключением может быть только отказ самого пациента.
Но некоторые противопоказания все-таки есть, и врачи учитывают всю тяжесть патологий и принимают все меры предосторожности, чтобы их влияние на ход операции было минимальным. Стентирование или шунтирование сосудов сердца противопоказано людям с почечной или дыхательной недостаточностью, с заболеваниями, которые влияют на свертываемость крови, при аллергических реакциях на препараты, содержащие йод.
В каждом из вышеуказанных случаев предварительно с пациентом проводится терапия, ее цель – максимально снизить развитие осложнений хронических заболеваний больного.
Как проводится процедура стентирования?
После того как пациенту сделана инъекция анестетика, на его руке или ноге делается прокол. Он необходим для того, чтобы через него можно было ввести в организм пластиковую трубку – интродьюсер. Она необходима, чтобы потом через нее вводить все необходимые инструменты для проведения стентирования.
Через трубку из пластика к поврежденной части сосуда вводят длинный катетер, он устанавливается в коронарную артерию. После этого по нему вводят стент, но со сдутым баллоном.
Под давлением контрастного вещества баллон надувается и расширяет сосуд. Стент оставляют в коронарном сосуде человека на всю жизнь. Длительность проведения подобной операции зависит от того, до какой степени у больного поражены сосуды, и может доходить до 4 часов.
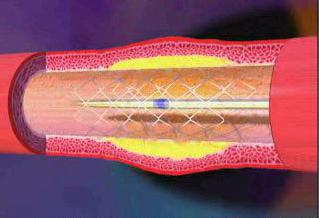
Операция проводится с использованием рентгеновского оборудования, которое позволяет точно определить место, где должен располагаться стент.
Разновидности стентов
Обычная форма стента – это тоненькая трубка из металла, которую вводят внутрь сосуда, у нее есть способность к врастанию в ткани спустя определенный промежуток времени. С учетом этой особенности был создан вид со специальным лекарственным покрытием, увеличивающим эксплуатационный срок службы искусственного сосуда. Также повышается вероятность положительного прогноза на жизнь пациента.
Первые дни после операции
После того как больному было проведено шунтирование сосудов сердца, первые дни он находится под пристальным вниманием врачей. Его после операционной отправляют в палату реанимации, где и проходит восстановление работы сердца. Очень важно в этот период, чтобы дыхание пациента было правильным. Перед операцией его обучают тому, как он должен будет дышать после ее проведения. Еще в больнице проводят первые мероприятия по реабилитации, которые в дальнейшем должны быть продолжены, но уже в реабилитационном центре.
Большинство пациентов после такой довольно сложной операции на сердце снова возвращаются к той жизни, которую они вели до нее.
Реабилитация после операции
Как и после любого вида операции, больному никак не обойтись без этапа восстановления. Реабилитация после шунтирования сосудов сердца продолжается в течение 14 дней. Но это еще не означает, что человек, прошедший такую сложную процедуру, может продолжать и дальше вести тот же образ жизни, что и до болезни.
Ему необходимо обязательно пересмотреть свою жизнь. Больной должен полностью убрать из своего рациона напитки, содержащие спирт, и бросить курение, так как именно эти привычки могут стать провокаторами к дальнейшему стремительному витку болезни. Запомните, никто не даст вам гарантии, что следующая операция будет закончена успешно. Этот звонок говорит о том, что наступила пора вести здоровый образ жизни.
Одним из главных факторов, позволяющих избежать рецидива, является диета после шунтирования сосудов сердца.
Диета и питание после операции
После того как человек, прошедший шунтирование, возвращается домой, ему хочется питаться привычной для него пищей, а не диетическими кашами, которые ему давали в больнице. Но питаться так, как было до операции, человек уже не может. Ему нужно специальное питание. После шунтирования сосудов сердца меню придется пересмотреть, обязательно в нем должно быть сведено к минимуму количество жиров.
Не следует употреблять жареную рыбу и мясо, маргарин и масло принимать в маленьких дозах и желательно не каждый день, а топленое масло вообще убрать из рациона, заменив его оливковым. Но не переживайте, ведь вам можно кушать в неограниченном количестве красное мясо, птицу и индейку. Доктора не рекомендуют есть сало и куски мяса с прослойками жира.
В рационе человека, который прошел такую серьезную операцию, как шунтирование сосудов сердца, после операции должно быть много фруктов и овощей. Очень хорошо отразится на здоровье вашего сердца 200 г свежевыжатого апельсинового сока ежедневно по утрам. Каждый день в рационе должны присутствовать орехи – грецкий и миндаль. Очень полезна ежевика, так как она насыщена большим количеством антиоксидантов, а они помогают снизить уровень холестерина в крови.

От жирных молочных продуктов также следует отказаться. Хлеб лучше брать диетический, в котором не присутствует ни масло, ни маргарин.
Постарайтесь ограничить себя в газированных напитках, больше пейте очищенной воды, можно употреблять кофе и чай, но без сахара.
Жизнь после операции
Ни один из способов лечения заболеваний сердца и расширения сосудов нельзя считать идеальным, который бы избавил от болезни на всю жизнь. Проблема заключается в том, что после расширения стенок сосуда в одном месте никто не даст гарантии, что через время атеросклеротические бляшки не перекроют другой сосуд. Атеросклероз – это болезнь, которая продолжает прогрессировать, и вылечиться от нее окончательно не получится.
В течение нескольких дней после операции пациент проводит 2-3 дня в больнице, а потом его выписывают. Дальнейшая жизнь после шунтирования сосудов сердца пациента зависит только от него, он должен следовать всем предписаниям доктора, которые касаются не только питания, нагрузок, но и поддерживающих препаратов.
Список лекарств может дать только лечащий доктор, и у каждого пациента он свой, ведь во внимание берутся и сопутствующие заболевания. Есть одно лекарство, которое назначают всем больным, прошедшим шунтирование, – это препарат «Клопидогрел». Он помогает разжижать кровь и препятствует возникновению новых бляшек.
Принимать его стоит длительное время, иногда до двух лет, он помогает замедлить прогрессирование атеросклероза в кровеносных сосудах. Эффект будет только в том случае, если больной полностью ограничит себя в приеме жирной пищи, алкоголя и курении.
Стентирование или шунтирование – это щадящая операция, которая позволяет на длительный срок восстановить проходимость крови по сосудам сердца, но положительный эффект от нее зависит только от самого больного. Человек должен быть максимально аккуратен, следовать всем рекомендациям лечащего доктора, и только в этом случае он сможет вернуться к работе и не чувствовать каких-либо неудобств.
Шунтирования не стоит бояться, ведь после него все ваши симптомы исчезнут, и вы снова станете дышать полной грудью. Если вам рекомендуют операцию, тогда стоит соглашаться, ведь другого лечения от тромбоза и атеросклеротических бляшек в сосудах пока не изобрели.
Источник
Говорят, что в Европе ишемическая болезнь сердца лечится без операций. Правда ли это? Как защитить себя от инфаркта, если уже есть атеросклероз (бляшки на сосудах), но ложиться на операцию я не готова?
Ирина С., Москва
Отвечает Артур Геннадьевич Дормидор, врач-кардиохирург, директор Центра патологии органов кровообращения:
– Вы правы, на сегодняшний день современные технологии лечения позволяют справиться с ишемической болезнью сердца и значительно повысить качество жизни человека без операции.
Чтобы понять, как лечится ишемическая болезнь сердца, нужно понять, что это такое. Причина ишемии (кислородного голодания мышцы сердца) кроется в состоянии сосудов: на них откладывается холестерин, из‑за этого просвет сосуда сужается – и сердце снабжается кровью всё хуже и хуже.
Эта болезнь может развиваться долго и относительно незаметно, и самый большой риск в данном случае – угроза инфаркта. Если холестериновая бляшка разрушится, она может закупорить сосуд, питающий сердце, а это и есть инфаркт миокарда.
Хирургическое лечение
Наиболее распространённая схема лечения ишемической болезни заключается в следующем: пока ситуацию можно держать под контролем, врач назначает медикаменты (для снижения уровня холестерина, улучшения питания сердца и др.). Но если сосуды серьёзно поражены, врач может принять решение о хирургическом лечении, например, стентировании или шунтировании. В рамках стентирования в сосуд устанавливается стент (сетчатый каркас), который расширяет просвет сосуда. Шунтирование же – более сложная операция: строительство «обводного канала», дополнительного сосуда в обход поражённого.
В любом случае хирургическая операция – это ситуация, угрожающая жизни пациента. Особенно в случае, если пациент в возрасте и у него есть сопутствующие заболевания.
Можно ли обойтись без операции? Могу с уверенностью утверждать: во многих случаях – да. Есть ситуации, которые безоговорочно требуют хирургического вмешательства, однако в большом проценте случаев операции можно избежать.

Лечение без операции
Многочисленные исследования подтверждают, что мы можем безопасно и эффективно воздействовать на сердце, улучшая кровоснабжение миокарда – вопреки ишемической болезни. А чем лучше сердце питается кровью, тем оно сильнее – и тем дольше живёт человек. Для лечебного воздействия на сердце разработан ряд аппаратных процедур. Вот несколько примеров:
– Наружная синхронизированная контрпульсация. На ноги и живот человека надевают манжеты, которые в определённом ритме сокращаются: их сжатие синхронизировано с сердцебиением. На систоле (сокращении сердца) манжеты не оказывают давление, а на диастоле (расслаблении мышцы сердца) – сжимаются. Что это даёт? Наше сердце кровоснабжается на диастоле – в момент расслабления. И манжеты, сдавливая ноги и живот в этот момент, нагнетают кровь к сердцу под высоким давлением. Таким образом, улучшается кровоснабжение той области сердца, которая наиболее повреждена, открывается капиллярная сеть (сосуды, которые обычно закрыты) и активируется рост новых сосудов сердца.
А новые сосуды – это, по сути, то самое «шунтирование»: строительство «обводных каналов» в обход поражённых сосудов, только происходит оно естественным путём, без хирургического вмешательства.

– Мышечная контрпульсация – электростимулятор посылает импульс на мышцы тела, вызывая их кратковременное сокращение. По продолжительности оно соразмерно длительности диастолы (расслабления). А ритмическое сокращения мышц – это и сокращение капилляров, которые проталкивают кровь к сердцу. За счёт этого усиливается местный, системный и коронарный кровоток – улучшается здоровье сердца и всей кровеносной системы.
Эта процедура показана тем, у кого есть противопоказания к синхронизированной контрпульсации: она также даёт эффект естественного «шунтирования» без операции – в комплексе с другими процедурами.
– Ударно-волновая терапия сердца – воздействие на мышцу сердца (миокард) с помощью ультразвука. В результате ишемии какие‑то части миокарда слабеют, перестают работать в полную силу. А если человек перенёс инфаркт, то часть мышцы может в прямом смысле слова погибнуть. Точечное ультразвуковое воздействие нагружает эту область (под контролем УЗИ – не нагружая всё сердце целиком), запускает её работу, стимулирует рост новых сосудов. Исследования показывают, что восстановить работу пострадавшей мышцы сердце никогда не поздно, а эффективная гармоничная работа всего сердца – это в прямом смысле слова дополнительные годы жизни.
– Дозированная нормобарическая гипоксическая стимуляция – это естественный метод тренировки сердца и сосудов. Возможно, вы слышали, что спортсмены для наращивания силы и выносливости тренируются в условиях гипоксии – недостатка кислорода. Тренировки в горах вынуждают тело адаптироваться к условиям недостатка кислорода и разреженности воздуха. За счёт этого достигаются лучшие результаты. Процедура гипоксической стимуляции обеспечивает аналогичный эффект: сердце и сосуды начинают адаптироваться к работе в условиях ограниченного количества кислорода – только происходит это в максимально комфортных условиях клиники, под контролем специалистов. Современная аппаратура немецкого производства с биологически обратной связью позволяет подобрать идеальную адаптивную нагрузку.

В ответ на снижение поступления кислорода к тканям увеличивается количество капилляров в сердце, головном мозге, лёгких и печени, повышается кислородная ёмкость крови – сердце становится сильнее, а сосуды более эластичными.
– Мезодиэнцефальная модуляция (МДМ) – гиперсовременная методика; её суть заключается в том, что слабые электрические разряды специфическим образом воздействуют на работу головного мозга. В результате головной мозг начинает вырабатывать биопептиды – вещества, которые позитивно влияют на работу сердца и приводят к росту новых сосудов. Аккуратно и направленно воздействуя на работу мозга, мы имеем возможность «настроить» адаптационную систему организма: в результате улучшается качество работы органов и тканей, имеющих отклонения от нормы или поражённых патологическим процессом.
Комплексное лечение с помощью этих и других аппаратных процедур в сочетании с грамотным медикаментозным сопровождением позволяет восстановить здоровье сердца, повысить эластичность сосудов, стабилизировать атеросклеротические бляшки. Таким образом, атеросклероз перестанет быть угрозой – и вы сможете естественным путём, без операции вернуться к активной здоровой жизни.
Где пройти курс лечения?
Залог успеха в лечении – комплексный подход. Один «волшебный» аппарат, так же, как одна таблетка, не могут вылечить заболевание, которое формировалось годами. Чтобы лечение дало результат, оно должно происходить комплексно, назначаться индивидуально и вестись под контролем грамотных специалистов.
Центр патологии органов кровообращения (CBCP) – первая клиника в России, которая разработала уникальный комплекс лечения заболеваний сердца и сосудов на базе аппаратных процедур в сочетании с безопасным и эффективным медикаментозным сопровождением.
Врачи центра – кардиохирурги, кардиологи, неврологи, специалисты по лечению аритмии и другие доктора, которые изучают новые технологии безоперационного лечения, оценивают их эффективность и внедряют в практику. Все специалисты клиники регулярно проходят обучение за рубежом.
У нас в руках самые мощные, эффективные и безопасные мировые технологии лечения, благодаря которым мы можем лечить людей без операций, восстанавливая их здоровье быстро, безопасно и эффективно.
Смотрите также:
- Старческие болезни приобретаются в молодости, или Зачем нужно ходить по вра →
- 6 обследований для женщин старше сорока →
- Ремонтируем сердце →
Источник
