Канальца по которым проходят сосуды нервы в костях

Кость представляет собой сложную материю, это сложный анизотропный неравномерный жизненный материал, обладающий упругими и вязкими свойствами, а также хорошей адаптивной функцией. Все превосходные свойства костей составляют неразрывное единство с их функциями.
Функции костей главным образом имеет две стороны: одна из них – это образование скелетной системы, используемой для поддержания тела человека и сохранения его нормальной формы, а также для защиты его внутренних органов. Скелет является частью тела, к которой крепятся мышцы и которая обеспечивает условия для их сокращения и движения тела. Скелет сам по себе выполняет адаптивную функцию путем последовательного изменения своей формы и структуры. Вторая сторона функции костей состоит в том, чтобы путем регулирования концентрации Ca2+ , H+ , HPO4+ в электролите крови поддерживать баланс минеральных веществ в теле человека, то есть функцию кроветворения, а также сохранения и обмена кальция и фосфора.
Форма и структура костей являются различными в зависимости от выполняемых ими функций. Разные части одной и той же кости вследствие своих функциональных различий имеют разную форму и структуру, например, диафиз бедренной кости и головка бедренной кости. Поэтому полное описание свойств, структуры и функций костного материала является важной и сложной задачей.
Структура костной ткани
«Ткань» представляет собой комбинированное образование, состоящее из особых однородных клеток и выполняющих определенную функцию. В костных тканях содержатся три компонента: клетки, волокна и костный матрикс. Ниже представлены характеристики каждого из них:
Клетки: В костных тканях существуют три вида клеток, это остеоциты, остеобласт и остеокласт. Эти три вида клеток взаимно превращаются и взаимно сочетаются друг с другом, поглощая старые кости и порождая новые кости.
Костные клетки находятся внутри костного матрикса, это основные клетки костей в нормальном состоянии, они имеют форму сплющенного эллипсоида. В костных тканях они обеспечивают обмен веществ для поддержания нормального состояния костей, а в особых условиях они могут превращаться в два других вида клеток.
Остеобласт имеет форму куба или карликового столбика, они представляют собой маленькие клеточные выступы, расположенные в довольно правильном порядке и имеют большое и круглое клеточное ядро. Они расположены в одном конце тела клетки, протоплазма имеет щелочные свойства, они могут образовывать межклеточное вещество из волокон и мукополисахаридных белков, а также из щелочной цитоплазмы. Это приводит к осаждению солей кальция в идее игловидных кристаллов, расположенных среди межклеточного вещества, которое затем окружается клетками остеобласта и постепенно превращается в остеобласт.
Остеокласт представляет собой многоядерные гигантские клетки, диаметр может достигать 30 – 100 µm, они чаще всего расположены на поверхности абсорбируемой костной ткани. Их цитоплазма имеет кислотный характер, внутри ее содержится кислотная фосфотаза, способная растворять костные неорганические соли и органические вещества, перенося или выбрасывая их в другие места, тем самым ослабляя или убирая костные ткани в данном месте.
Костный матрикс также называется межклеточным веществом, он содержит неорганические соли и органические вещества. Неорганические соли также называются неорганическими составными частями костей, их главным компонентом являются кристаллы гидроксильного апатита длиной около 20-40 nm и шириной около 3-6 nm. Они главным образом состоят из кальция, фосфорнокислых радикалов и гидроксильных групп, образующих [Ca10 (PO4) (OH)2], на поверхности которых находятся ионы Na+ , K+, Mg2+ и др. Неорганические соли составляют примерно65% от всего костного матрикса. Органические вещества в основном представлены мукополисахаридными белками, образующими коллагеновое волокно в кости. Кристаллы гидроксильного апатита располагаются рядами вдоль оси коллагеновых волокон. Коллагеновые волокна расположены неодинаково, в зависимости от неоднородного характера кости. В переплетающихся ретикулярных волокнах костей коллагеновые волокна связаны вместе, а в костях других типов они обычно расположены стройными рядами. Гидроксильный апатит соединяется вместе с коллагеновыми волокнами, что придает кости высокую прочность на сжатие.
Костные волокна в основном состоит из коллагенового волокна, поэтому оно называется костным коллагеновым волокном, пучки которого расположены послойно правильными рядами. Это волокно плотно соединено с неорганическими составными частями кости, образуя доскообразную структуру, поэтому оно называется костной пластинкой или ламеллярной костью. В одной и той же костной пластинке большая часть волокон расположена параллельно друг другу, а слои волокон в двух соседних пластинках переплетаются в одном направлении, и костные клетки зажаты между пластинками. Вследствие того, что костные пластинки расположены в разных направлениях, то костное вещество обладает довольно высокой прочностью и пластичностью, оно способно рационально воспринимать сжатие со всех направлений.
У взрослых людей костная ткань почти вся представлена в виде ламеллярной кости, и в зависимости от формы расположения костных пластинок и их пространственной структуры эта ткань подразделяется на плотную кость и губчатую кость. Плотная кость располагается на поверхностном слое ненормальной плоской кости и на диафизе длинной кости. Ее костное вещество плотное и прочное, а костные пластинки расположены в довольно правильном порядке и тесно соединены друг с другом, оставляя лишь небольшое пространство в некоторых местах для кровеносных сосудов и нервных каналов. Губчатая кость располагается в глубинной ее части, где пересекается множество трабекул, образуя сетку в виде пчелиных сот с разной величиной отверстий. Отверстия сот заполнены костным мозгом, кровеносными сосудами и нервами, а расположение трабекул совпадает с направлением силовых линий, поэтому хотя кость и рыхлая, но она в состоянии выдерживать довольно большую нагрузку. Кроме того, губчатая кость имеет огромную поверхностную площадь, поэтому она также называется Костю, имеющей форму морской губки. В качестве примера можно привести таз человека, средний объем которого составляет 40 см3 , а поверхность плотной кости в среднем составляет 80 см2 , тогда как поверхностная площадь губчатой кости достигает 1600 см2 .
Морфология кости
С точки зрения морфологии, размеры костей неодинаковы, их можно подразделить на длинные, короткие, плоские кости и кости неправильной формы. Длинные кости имеют форму трубки, средняя часть которых представляет собой диафиз, а оба конца – эпифиз. Эпифиз сравнительно толстый, имеет суставную поверхность, образованную вместе с соседними костями. Длинные кости главным образом располагаются на конечностях. Короткие кости имеют почти кубическую форму, чаще всего находятся в частях тела, испытывающих довольно значительное давление, и в то же время они должны быть подвижными, например, это кости запястья рук и кости предплюсны ног. Плоские кости имеют форму пластинок, они образуют стенки костных полостей и выполняют защитную роль для органов, находящихся внутри этих полостей, например, как кости черепа.
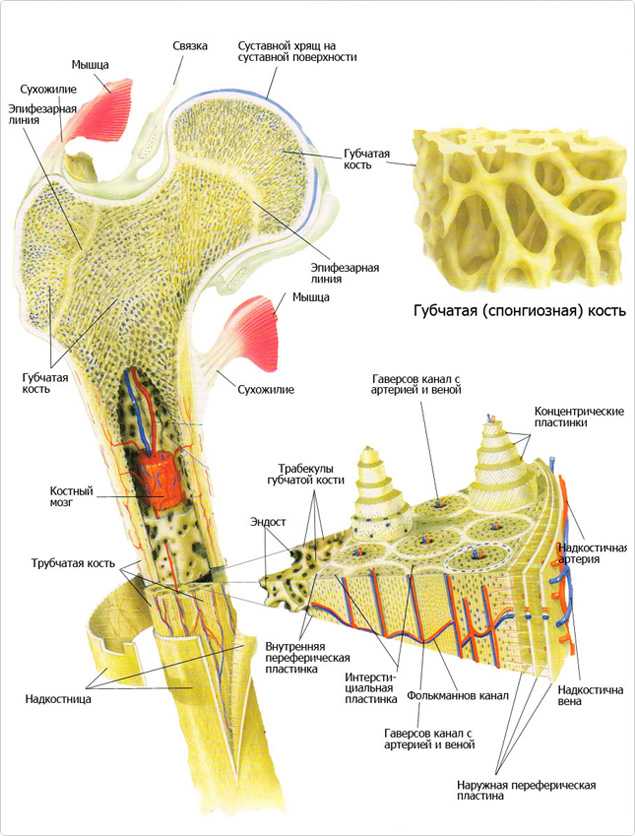
Кость состоит из костного вещества, костного мозга и надкостницы, а также имеет разветвленную сеть кровеносных сосудов и нервов, как показано на рисунке. Длинная бедренная кость состоит из диафиза и двух выпуклых эпифизарных концов. Поверхность каждого эпифизарного конца покрыта хрящом и образует гладкую суставную поверхность. Коэффициент трения в пространстве между хрящами в месте соединения сустава очень мал, он может быть ниже 0.0026. Это самый низкий известный показатель силы трения между твердыми телами, что позволяет хрящу и соседним костным тканям создать высокоэффективный сустав. Эпифизарная пластинка образована из кальцинированного хряща, соединенного с хрящом. Диафиз представляет собой полую кость, стенки которой образованы из плотной кости, которая является довольно толстой по всей ее длине и постепенно утончающейся к краям.
Костный мозг заполняет костномозговую полость и губчатую кость. У плода и у детей в костномозговой полости находится красный костный мозг, это важный орган кроветворения в человеческом организме. В зрелом возрасте мозг в костномозговой полости постепенно замещается жирами и образуется желтый костный мозг, который утрачивает способность к кроветворению, но в костном мозге по-прежнему имеется красный костный мозг, выполняющий эту функцию.
Надкостница представляет собой уплотненную соединительную ткань, тесно прилегающую к поверхности кости. Она содержит кровеносные сосуды и нервы, выполняющие питательную функцию. Внутри надкостницы находится большое количество остеобласта, обладающего высокой активностью, который в период роста и развития человека способен создавать кость и постепенно делать ее толще. Когда кость повреждается, остеобласт, находящийся в состоянии покоя внутри надкостницы, начинает активизироваться и превращается в костные клетки, что имеет важное значение для регенерации и восстановления кости.
Микроструктура кости
Костное вещество в диафизе большей частью представляет собой плотную кость, и лишь возле костномозговой полости имеется небольшое количество губчатой кости. В зависимости от расположения костных пластинок, плотная кость делится на три зоны, как показано на рисунке: кольцевидные пластинки, гаверсовы (Haversion) костные пластинки и межкостные пластинки.
Кольцевидные пластинки представляют собой пластинки, расположенные по окружности на внутренней и внешней стороне диафиза, и они подразделяются на внешние и внутренние кольцевидные пластинки. Внешние кольцевидные пластинки имеют от нескольких до более десятка слоев, они располагаются стройными рядами на внешней стороне диафиза, их поверхность покрыта надкостницей. Мелкие кровеносные сосуды в надкостнице пронизывают внешние кольцевидные пластинки и проникают вглубь костного вещества. Каналы для кровеносных сосудов, проходящие через внешние кольцевидные пластинки, называются фолькмановскими каналами (Volkmann’s Canal). Внутренние кольцевидные пластинки располагаются на поверхности костномозговой полости диафиза, они имеют небольшое количество слоев. Внутренние кольцевидные пластинки покрыты внутренней надкостницей, и через эти пластинки также проходят фолькмановские каналы, соединяющие мелкие кровеносные сосуды с сосудами костного мозга. Костные пластинки, концентрично расположенные между внутренними и внешними кольцевидными пластинками, называются гаверсовыми пластинками. Они имеют от нескольких до более десятка слоев, расположенных параллельно оси кости. В гаверсовых пластинках имеется один продольный маленький канал, называемый гаверсовым каналом, в котором находятся кровеносные сосуды, а также нервы и небольшое количество рыхлой соединительной ткани. Гаверсовы пластинки и гаверсовы каналы образуют гаверсову систему. Вследствие того, что в диафизе имеется большое число гаверсовых систем, эти системы называются остеонами (Osteon). Остеоны имеют цилиндрическую форму, их поверхность покрыта слоем цементина, в котором содержится большое количество неорганических составных частей кости, костного коллагенового волокна и крайне незначительное количество костного матрикса.
Межкостные пластинки представляют собой пластинки неправильной формы, расположенные между остеонами, в них нет гаверсовых каналов и кровеносных сосудов, они состоят из остаточных гаверсовых пластинок.
Внутрикостное кровообращение
В кости имеется система кровообращения, например, на рисунке показа модель кровообращения в плотной длинной кости. В диафизе есть главная питающая артерия и вены. В надкостнице нижней части кости имеется маленькое отверстие, через которое внутрь кости проходит питающая артерия. В костном мозге эта артерия разделяется на верхнюю и нижнюю ветви, каждая из которых в дальнейшем расходится на множество ответвлений, образующих на конечном участке капилляры, питающие ткани мозга и снабжающие питательными веществами плотную кость.
Кровеносные сосуды в конечной части эпифиза соединяются с питающей артерией, входящей в костномозговую полость эпифиза. Кровь в сосудах надкостницы поступает из нее наружу, средняя часть эпифиза в основном снабжается кровью из питающей артерии и лишь небольшое количество крови поступает в эпифиз из сосудов надкостницы. Если питающая артерия повреждается или перерезается при операции, то, возможно, что снабжение кровью эпифиза будет заменяться на питание из надкостницы, поскольку эти кровеносные сосуды взаимно связываются друг с другом при развитии плода.
Кровеносные сосуды в эпифизе проходят в него из боковых частей эпифизарной пластинки, развиваясь, превращаются в эпифизарные артерии, снабжающие кровью мозг эпифиза. Есть также большое количество ответвлений, снабжающих кровью хрящи вокруг эпифиза и его боковые части.
Верхняя часть кости представляет собой суставный хрящ, под которым находится эпифизарная артерия, а еще ниже ростовой хрящ, после чего имеются три вида кости: внутрихрящевая кость, костные пластинки и надкостница. Направление кровотока в этих трех видах кости неодинаково: во внутрихрящевой кости движение крови происходит вверх и наружу, в средней части диафиза сосуды имеют поперечное направление, а в нижней части диафиза сосуды направлены вниз и наружу. Поэтому кровеносные сосуды во всей плотной кости расположены в форме зонтика и расходятся лучеобразно.
Поскольку кровеносные сосуды в кости очень тонкие, и их невозможно наблюдать непосредственно, поэтому изучение динамики кровотока в них довольно затруднительно. В настоящее время с помощью радиоизотопов, внедряемых в кровеносные сосуды кости, судя по количеству их остатков и количеству выделяемого ими тепла в сопоставлении с пропорцией кровотока, можно измерить распределение температур в кости, чтобы определить состояние кровообращения.
В процессе лечения дегенеративно-дистрофических заболеваний суставов безоперационным методом в головке бедренной кости создается внутренняя электрохимическая среда, которая способствует восстановлению нарушенной микроциркуляции и активному удалению продуктов обмена разрушенных заболеванием тканей, стимулирует деление и дифференциацию костных клеток, постепенно замещающих дефект кости.
Источник
Оглавление темы “Топографическая анатомия голени.”:
- Передняя область голени. Внешние ориентиры передней области голени. Границы передней поверхности голени. Проекции сосудов и нервов передней поверхности голени на кожу.
- Слои передней области голени. Поврехностные нервы и соуды передней поверхности голени. Фасция голени.
- Фасциальное ложе голени. Переднее и латеральное фасциальное ложе голени. Топография переднего фасциального ложа голени. Границы латерального фасциального ложа голени.
- Топография сосудов и нервов переднего фасциального ложа голени. Сосуды переднего фасциального ложа голени. Нервы переднего фасциального ложа голени.
- Топография сосудов и нервов латерального фасциального ложа голени. Сосуды латерального ложа голени. Нервы латерального фасциального ложа голени. Верхний мышечно-малоберцовый канал.
- Задняя область голени. Внешние ориентиры задней области голени. Границы задней поверхности голени. Проекции сосудов и нервов задней поверхности голени на кожу.
- Слои задней области голени. Нервы задней поверхности голени. N. saphenus. Фасция на задней поверхности голени.
- Заднее фасциальное ложе голени. Мышцы голени. Ахиллово ( Achilles ) сухожилие. Голеноподколенный канал. Отверстия голеноподколенного канала.
- Задний большеберцовый сосудисто-нервный пучок. Задняя большеберцовая артерия. Большеберцовый нерв. Топография большеберцой артерии и большеберцового нерва.
- Нижний мышечно-малоберцовый канал. Малоберцовая артерия. Топография малоберцовой артерии. Связь клетчатки задней области голени с соседними областями.
Передняя область голени. Внешние ориентиры передней области голени. Границы передней поверхности голени. Проекции сосудов и нервов передней поверхности голени на кожу.
Внешние ориентиры передней области голени. Мыщелки большеберцовой кости, головка малоберцовой кости, медиальная и латеральная лодыжки, бугристость, передний и медиальный края большеберцовой кости.
Границы передней поверхности голени
Верхняя граница передней поверхности голени — поперечная линия, проведенная на уровне бугристости большеберцовой кости,
нижняя граница передней поверхности голени — поперечная линия, проведенная через основания лодыжек,
медиальная граница передней поверхности голени — по внутреннему краю tibiae,
латеральная граница передней поверхности голени — по борозде, разделяющей малоберцовые мышцы и m. soleus.
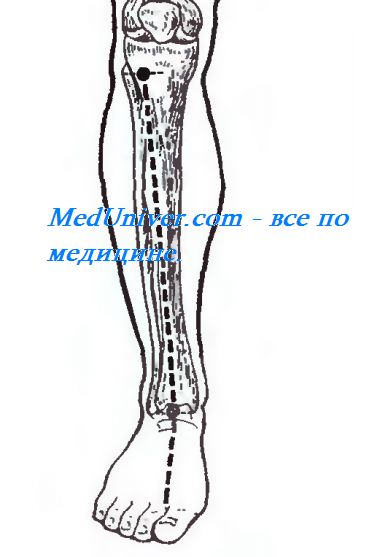
Рис. 4.27. Проекция передней большеберцовой артерии и глубокой ветви малоберцового нерва.
Проекции сосудов и нервов передней поверхности голени на кожу
Передняя большеберцовая артерия и глубокий малоберцовый нерв проецируются по линии, соединяющей середину расстояния между tuberositas tibiae и caput fibulae и середину расстояния между лодыжками (рис. 4.27).
Слои передней области голени. Поврехностные нервы и соуды передней поверхности голени. Фасция голени.
Кожа передней области голени на передней поверхности tibiae тоньше, чем в других отделах.
Подкожная клетчатка передней области голени имеет обычное строение, за исключением участка на передней поверхности большеберцовой кости, где ее практически нет.
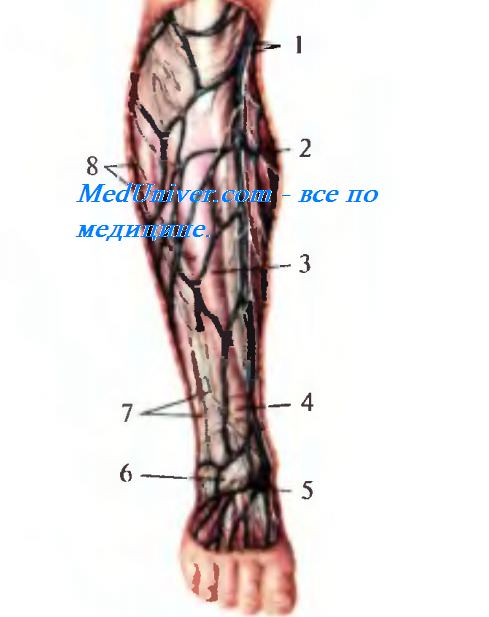
Рис. 4.28. Поверхностные вены и нервы голени (спереди).
1 — v. saphena magna et n. saphenus; 2 — фасция заднего мышечного ложа; 3 — m. tibialis anterior, покрытый фасцией; 4 — retinaculum mm. extensoram superior; 5 — истоки v. saphenae magnae; 6 — retinaculum mm. extensoram inferior; 7 — кожные ветви n. fibularis (peronei) superficialis; 8 — ветви п. cutanei surae lateralis.
Поверхностный малоберцовый нерв, n. fibularis (peroneus) superficialis, появляется в подкожной клетчатке на границе средней и нижней трети голени у латеральной границы передней поверхности голени.
На переднемедиальной стороне проходит v. saphena magna в сопровождении n. saphenus. с латеральной стороны — ветви v. saphena parva и п. cutaneus surae lateralis. Подкожные вены через прободающие вены, vv. perforantes. соединяются с глубокими венами (рис. 4.28).
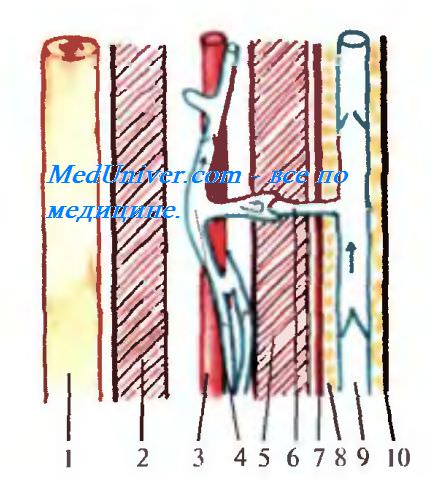
Рис 4.29. Направление тока крови по поверхностным, глубоким и прободающим иенам в фазу сокращения мышц (схема). 1 — кость; 2 — глубокий слой мышц; 3 — артерия; 4 — глубокие вены; 5 — поверхностный слой мышц; 6 — перфорантная вена с клапаном, открытым в сторону глубокой вены; 7 — собственная фасция; 8 — подкожная клетчатка; 9 — поверхностная вена; 10 — кожа.
Фасция голени
Фасция голени имеет апоневротическое строение и служит одним из мест начала мышц-разгибателей и малоберцовых мышц. Она играет важную роль в функционировании мышечного «венозного насоса», обеспечивающего продвижение венозной крови в проксимальном направлении против силы тяжести крови. Сокращающиеся мышцы голени как бы упираются в фасцию голени и кости, сжимая тонкие стенки вен, и «продавливают» кровь через них вверх. Двигаться вниз крови препятствуют клапаны вен. Следует отметить, что клапаны прободающих вен в норме в фазу расслабления мышц пропускают кровь из поверхностных вен в глубокие. При недостаточности этих клапанов кровь при сокращении мышц поступает из глубоких вен в поверхностные, что вызывает их варикозное (в виде узлов) расширение (рис. 4.29).
Фасция голени прочно сращена с надкостницей передней поверхности tibiae, особенно по ее острому переднему краю, и отдает переднюю и заднюю межмышечные перегородки к малоберцовой кости: septum intermusculare cruris anterius, прикрепляющуюся к переднему краю, и septum intermusculare cruris posterius, прикрепляющуюся к заднему краю fibulae.
Фасциальное ложе голени. Переднее и латеральное фасциальное ложе голени. Топография переднего фасциального ложа голени. Границы латерального фасциального ложа голени.
Благодаря этому на передней поверхности голени образуется два фасциальных ложа: переднее и латеральное.
Переднее фасциальное ложе голени, compartimentum cruris anterius, ограничено спереди собственной фасцией, сзади — межкостной мембраной, медиально — болышеберцовой костью, с которой фасция сращена, латерально — передней межмышечной перегородкой голени.
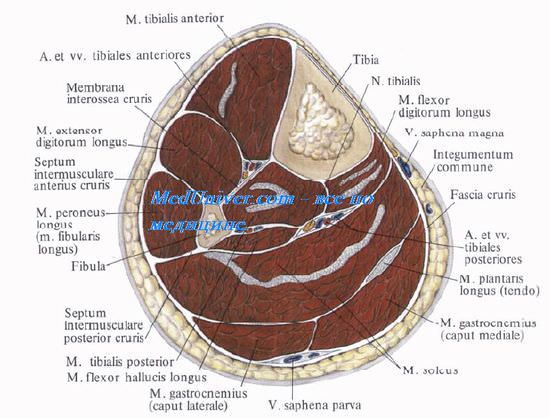
Латеральное фасциальное ложе голени, compartimentum cruris laterale, спереди ограничено передней межмышечной перегородкой, латерально — собственной фасцией, медиально — малоберцовой костью и сзади — задней межмышечной перегородкой.
В переднем фасциальном ложе голени медиально лежит передняя большеберцовая мышца, m. tibialis anterior, кнаружи от нее — длинный разгибатель пальцев, m. extensor digitorum longus, а между ними, начиная со средней трети, — длинный разгибатель большого пальца стопы, m. extensor hallucis longus, прикрытый первыми двумя мышцами (рис. 4.30).
Топография сосудов и нервов переднего фасциального ложа голени. Сосуды переднего фасциального ложа голени. Нервы переднего фасциального ложа голени.
Сосудисто-нервный пучок переднего ложа голени состоит из a. et v. tibiales anteriores и n. fibularis (peroneus) profundus. A. tibialis anterior, отделившись от подколенной артерии в заднем ложе голени, отдает в подколенной ямке a. recurrens tibialis posterior, образующую анастомозы с ветвями a. descendens genus и a. inferior medialis genus. Далее она переходит в переднее ложе через отверстие в membrana interossea, расположенное у внутреннего края малоберцовой кости, на 4—5 см ниже ее головки.
Сосудисто-нервный пучок в верхней половине голени лежит на membrana interossea между m. tibialis anterior и m. extensor digitorum longus. В нижнем отделе голени пучок смещается медиально и лежит в промежутке между m. tibialis anterior и т. extensor hallucis longus.
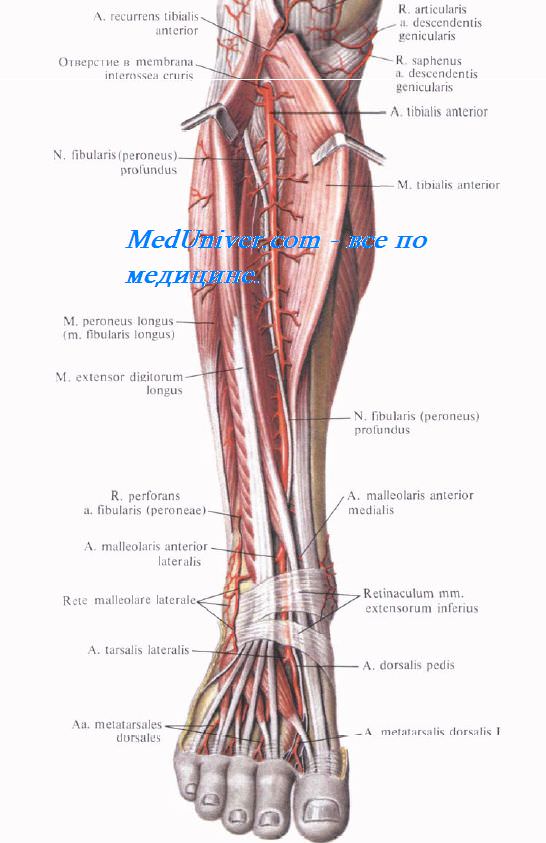
В нижней трети голени, выше лодыжек, от передней большеберцовой артерии отходят медиальная и латеральная передние лодыжковые артерии, аа. malleolares anteriores medialis et lateralis. Переднюю болынеберцовую артерию сопровождают одноименные вены, оплетающие ее своими анастомозами.
N. fibularis (peroneus) profundus из латерального ложа переходит в переднее, пронизывая septum intermusculare anterius cruris в верхней трети. В переднем ложе он лежит вначале латерально от сосудов, а в нижней трети — спереди и медиально от них.
Учебное видео анатомии артерий голени – большеберцовых артерий и их ветвей
Топография сосудов и нервов латерального фасциального ложа голени. Сосуды латерального ложа голени. Нервы латерального фасциального ложа голени. Верхний мышечно-малоберцовый канал.
В латеральном ложе голени находятся длинная и короткая малоберцовые мышцы, mm. fibulares (peronei) longus et brevis, прикрывающие две верхние трети одноименной кости. Между порциями длинной малоберцовой мышцы, начинающимися от латерального мыщелка большеберцовой и от головки малоберцовой костей, образуется верхний мышечно-малоберцовый канал, canalis musculofibularis (musculoperoneus) superior, в который входит n. fibularis communis.
В верхнем мышечно-малоберцовом канале n. fibularis (peroneus) communis делится на глубокий и поверхностный малоберцовые нервы, nn. fibulares profundus et superficialis, на расстоянии 6—7 см от верхушки головки малоберцовой кости.
N. fibularis (peroneus) superficialis выйдя из щели между порциями длинной малоберцовой мышцы, спускается затем вдоль septum intermusculare anterius cruris в латеральном ложе до нижней трети голени, где прободает фасцию и далее идет поверх нее в подкожной клетчатке.
Задняя область голени. Внешние ориентиры задней области голени. Границы задней поверхности голени. Проекции сосудов и нервов задней поверхности голени на кожу.
Внешние ориентиры задней области голени. Головка малоберцовой кости, мыщелок большеберцовой кости, латеральная и медиальная лодыжки, ахиллово сухожилие, выпуклости головок икроножной мышцы.
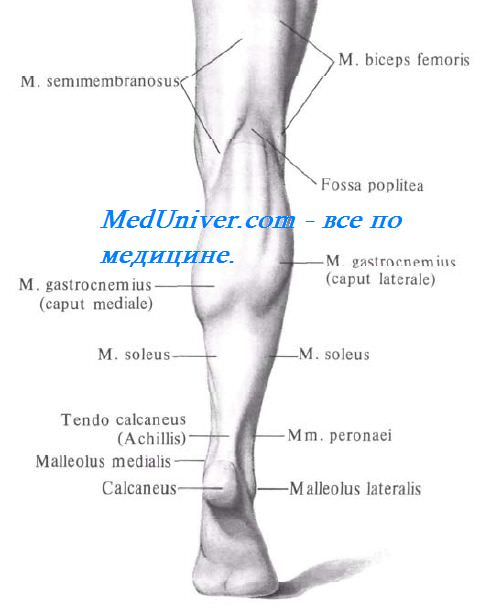
Границы задней поверхности голени
Верхняя граница задней поверхности голени — циркулярная линия, проведенная на уровне бугристости большеберцовой кости, нижняя граница задней поверхности голени — линия, проведенная у основания лодыжек.
Проекции сосудов и нервов задней поверхности голени на кожу
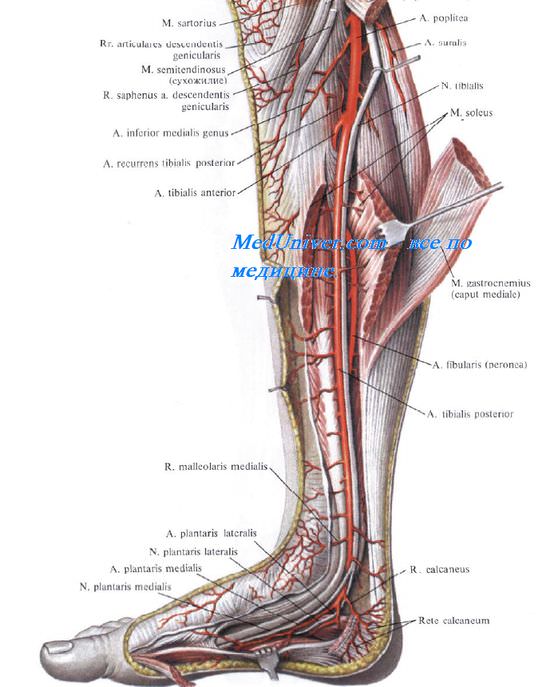
Большеберцовый сосудисто-нервный пучок проецируется по линии, проведенной от середины подколенной ямки вверху к середине расстояния между медиальной лодыжкой и ахилловым сухожилием — внизу (рис. 4.31).
Слои задней области голени. Нервы задней поверхности голени. N. saphenus. Фасция на задней поверхности голени.
Кожа задней области голени тонкая, легко берется в складку.
В подкожной клетчатке задней области голени формируется ствол v. saphena parva, которая, обогнув латеральную лодыжку, поднимается кверху и медиально. Как и большая подкожная вена, v. saphena parva связана с глубокими венами через прободающие вены, vv. perforantes. Особенно много их в нижней трети голени. На середине голени малая подкожная вена прободает фасцию и находится между ее листками (в канале Пирогова), затем уходит под фасцию, входит в промежуток между двумя головками икроножной мышцы и впадает в подколенную вену. Малую подкожную вену сопровождает n. cutaneus surae medialis. С латеральной стороны в подкожной клетчатке проходит отходящий от общего малоберцового нерва n. cutaneus surae lateralis (рис. 4.32).
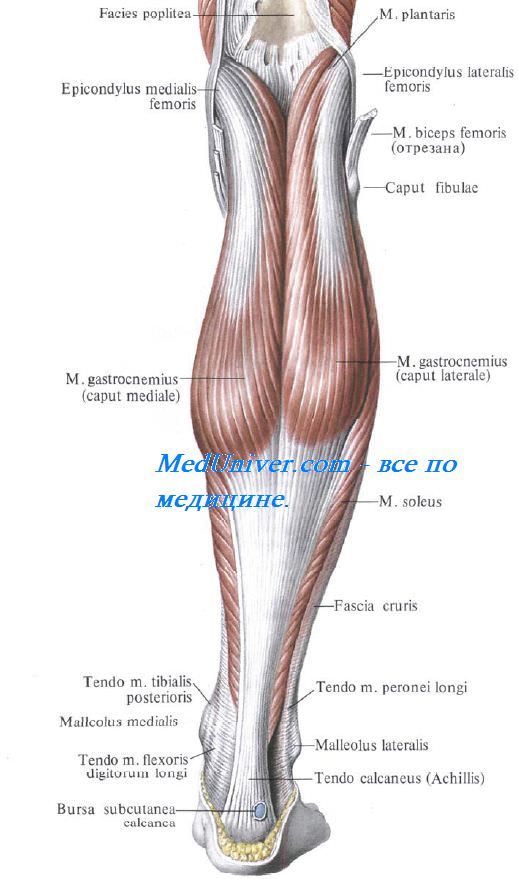
В дистальном задней области голени этот нерв вместе с n. cutaneus surae medialis образует n. suralis, иннервирующий кожу в области латеральной лодыжки.
N. saphenus (из бедренного нерва) разветвляется на узком участке кожи задне-внутренней поверхности голени. На остальном протяжении задней области голени кожа иннервируется ветвями большеберцового и малоберцового нервов.
Фасция голени на задней поверхности образует заднее фасциальное ложе голени, compartimentum cruris posterius, с медиальной стороны прикрепляясь к медиальной поверхности tibia, а с латеральной образуя заднюю межмышечную перегородку, прикрепляющуюся к малоберцовой кости. Эта перегородка отделяет заднее ложе от латерального.
Заднее фасциальное ложе голени. Мышцы голени. Ахиллово ( Achilles ) сухожилие. Голеноподколенный канал. Отверстия голеноподколенного канала.
Своим глубоким листком фасция голени отделяет поверхностные мышцы области от глубоких. Поверхностную часть заднего фасциального ложа голени занимают две головки икроножной мышцы, m. gastrocnemius, и камбаловидная мышца, m. soleus. Вместе они образуют трехглавую мышцу голени, m. triceps surae. Между медиальной головкой икроножной мышцы и камбаловидной мышцей проходит узкое сухожилие подошвенной мышцы, m. plantaris. Сухожилия всех трех мышц соединяются в пяточное, или ахиллово (Achilles) сухожилие, прикрепляющееся к пяточному бугру.
Слой сгибателей занимает глубокое пространство ложа. Мышцы голени располагаются здесь в следующем порядке: m. tibialis posterior — посредине, m. flexor digitorum longus — медиально от нее, m. flexor hallucis longus — латерально. (На медиальную сторону, то есть к большому пальцу стопы, сухожилие этой мышцы выйдет только ниже, миновав медиальную позадилодыжечную область.)
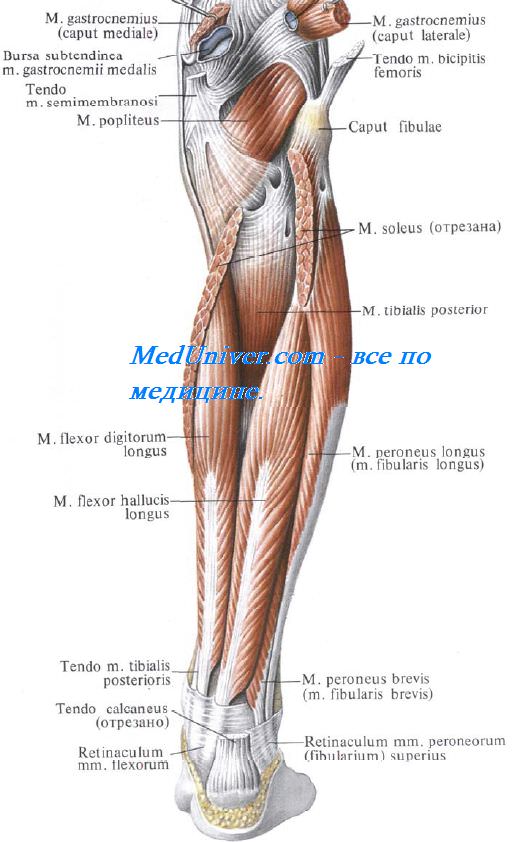
Голеноподколенный канал. Отверстия голеноподколенного канала
Между поверхностной и глубокой группами мышц располагается голеноподколенный канал, canalis cruropopliteus.
Входное отверстие голеноподколенного канала располагается между m. popliteus спереди и сухожильной дугой камбаловидной мышцы, arcus tendineus m. sold, сзади. У входного отверстия, на уровне сухожильной дуги, a. poplitea делится на переднюю и заднюю большеберцовые артерии, которые входят в голеноподколенный канал. Почти сразу a. tibialis anterior уходит в переднее фасциальное ложе голени через верхнее выходное отверстие канала. Оно расположено между шейкой малоберцовой кости снаружи, m. popliteus сверху и начальным отделом m. tibialis posterior изнутри и снизу.
Учебное видео анатомии мышц и нервов нижней конечности
Задний большеберцовый сосудисто-нервный пучок. Задняя большеберцовая артерия. Большеберцовый нерв. Топография большеберцой артерии и большеберцового нерва.
Задняя большеберцовая артерия, a. tibialis posterior, более крупная, является продолжением a. poplitea. Большеберцовый нерв, n. tibialis, лежит латерально от артерии. Сначала весь пучок располагается на задней поверхности m. tibialis posterior. Затем, по мере смещения этой мышцы и ее сухожилия кпереди, в нижней трети голени сосудисто-нервный пучок располагается уже на m. flexor digitorum longus (рис. 4.33).
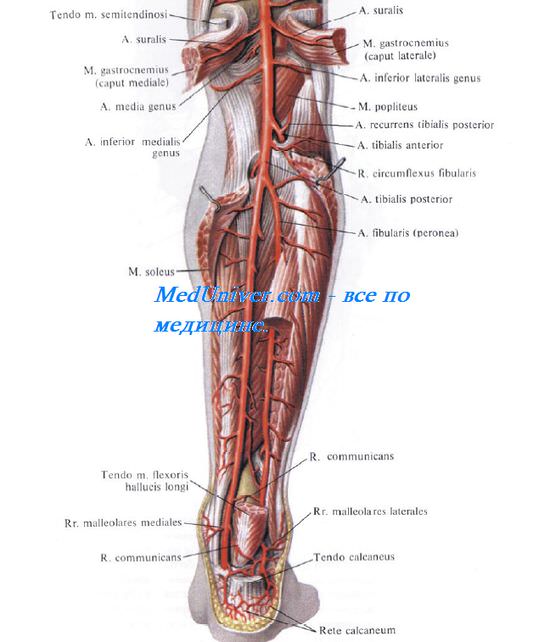
На границе средней и нижней трети голени задний большеберцовый сосудисто-нервный пучок выходит из-под нижневнутреннего края камбаловидной мышцы (нижнее выходное отверстие
голеноподколенного канала) и располагается кнутри от ахиллова сухожилия. Здесь он прикрыт лишь глубоким и поверхностным листками фасции голени.
Нижний мышечно-малоберцовый канал. Малоберцовая артерия. Топография малоберцовой артерии. Связь клетчатки задней области голени с соседними областями.
Малоберцовая артерия, a. fibularis (peronea), отходит от большеберцовой артерии на границе между верхней и средней третью голени и лежит, как и a. tibialis posterior, на задней поверхности задней большеберцовой мышцы. Затем она направляется косо вниз и л атерально и входит в нижний мышечно-малоберцовый канал, саnalis musculofibularis (musculoperoneus) inferior. Передней стенкой этого канала является m. tibialis posterior, латеральной — fibula, задней — m. flexor hallucis longus. На границе средней и нижней трети голени малоберцовая артерия выходит из канала у нижненаружного края длинного сгибателя большого пальца и идет вдоль латерального края кости, прикрытая глубоким и поверхностным листками фасции голени. В нижней трети голени a. fibularis отдает две важные для развития коллатерального кровообращения ветви: r. communicans и г. perforans. Первая из них анастомозирует с задней большеберцовой артерией, вторая — с передней большеберцовой артерией, проникая в переднее ложе голени через отверстие в межкостной перепонке.
При отсутствии или недоразвитии a. dorsalis pedis эта ветвь достигает большого калибра и замещает ее.
Наряду с ветвями к малоберцовым мышцам a. fibularis отдает латеральные лодыжковые и пяточные ветви, rr. malleolares laterales и rr. calcanei, которые участвуют в образовании артериальных сетей латеральной лодыжки и пяточной области, rete malleolare later-ale и rete calcanei.

Связь клетчатки задней области голени с соседними областями
Клетчатка глубокого фасциального пространства голени связана по ходу сосудов:
1. внизу — с медиальным лодыжковым каналом, а через него — с клетчаткой стопы;
2. вверху, по ходу передней большеберцовой артерии, — с клетчаткой переднего фасциального ложа голени;
3. по ходу задней большеберцовой артерии — с клетчаткой подколенной ямки.
Видео урок топографической анатомии голени
– Вернуться в оглавление раздела “Топографическая анатомия и оперативная хирургия нижней конечности (ноги)”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 10.9.2020
Источник
