Клетки в стенке сосуда
Клетка тащит холестерин
Здравствуйте! Я работаю врачом 21 год. Меня зовут Георгий Олегович Сапего. В этой статье будут вопросы и ответы про холестерин.
Вопрос: А что заставляет низкоплотные липопротеиды откладываться в сосудах? Они ведь не у всех откладываются. Что делает сосуды “шершавыми” или “перфорированными”?
Ответ: Это не механический процесс. Холестерин не откладывается. Его притаскивают иммунные клетки. Если в стенке сосуда что-то не в порядке, то клетки туда подтягиваются и приносят с собой холестерин. Не в порядке – это не трещина или дырка, а наоборот утолщение стенки. Иногда утолщение происходит в местах завихрения крови, а иногда – по непонятной причине.
Вопрос: То есть иммунные клетки делают свою работу (нужную?), приносят холестерол, а вся огромная армия докторов делают всё, чтобы этот холестерол туда не попал? А почему возникает непорядок со стенкой сосуда не знают?
Ответ: Иммунные клетки чудят направо и налево. Иногда они сердечные клапаны разрушают, иногда холестерин откладывают. Оттого, что они понатаскают в сосудистую стенку холестерин пользы никому не будет. Теории разные, но нам от этого не легче. История борьбы с инфарктом или инсультом построена на статистике. Если при определенных результатах анализов лечиться определенным способом, то вероятность помереть ниже. Если не лечиться, то вероятность помереть выше. Лично мне плевать на теорию. Сегодня будет одна теория, завтра – другая. Главное – чтобы меньше людей умирало.
Вопрос: Почему у молодых мужчин инфаркты? Тоже холестерин в сосудах?
Ответ: Наследственный холестерин, обжорство с курением, курение с употреблением всякого запрещенного. Обычно какое-то из этих сочетаний может уже в 30 лет подвести мужчину к инфаркту.
Вопрос: В чем вред пальмового масла?
Ответ: По составу пальмовое масло менее вредное, чем масло какао или кокосовое. А если производитель в масло нагадил, то это вина производителя, а не масличной пальмы.
Вопрос: Можно уточнить, как быстро развивается атеросклероз при повышенном холестерине? Месяц? Год? Пять лет? И как до инфаркта может проявляться?
Ответ: Атеросклероз начинает закладываться в детстве. От повышенного холестерина и повышенного давления он развивается быстрее. Проявляется по-разному. Где кровоток перекроет – там и проявится. Иногда стенокардией, иногда болью в ногах, иногда голова хуже работает. Искать проблемы начинают у людей постарше.
Вопрос: Выходит, это лотерея? И проблема больше в иммунитете, чем в высоком холестерине?
Ответ: Проблема в высоком холестерине. Наследственные синдромы редкие. Обычно проблема в обжорстве жирным. Иммунитет только готовит почву. Там появляются зачатки и ростки атеросклероза. Потом все портится из-за повышенного артериального давления и высокого уровня холестерина. И то, и другое резко стимулирует эти… ростки или зачатки атеросклероза. Это не лотерея, а риск. Его можно просчитать. То есть вполне предсказуемо. На каждый уровень риска есть свои методы профилактики. Этим занимается кардиолог. Бывают исключения, когда с высоким холестерином доживают до 100 лет, но про них лучше не думать, потому что люди предсказуемо мрут пачками еще в 60 лет.
Вопрос: А как быть с тем, что лишь процентов 20 максимум холестерина вырабатывается из пищи?
Ответ: Про 20% – это популярная байка для обжор. Холестерин в нашем организме можно найти в любой клетке, и печень его вырабатывает из чего угодно. Только когда у человека высокий риск инфаркта, то ему ограничивают холестерин в пище до 300 мг/сутки. Это влияет на выживаемость.
Вопрос: Если печень холестерин вырабатывает из чего угодно, то почему на выживаемость влияет ограничение холестерина в пище?
Ответ: Потому что сейчас развита индустрия скармливания потребителям насыщенных жиров и трансжиров. Хуже всего транжиры. Насыщенные жиры не намного лучше. Все они повышают уровень “плохого холестерина”. Холестерин в экспериментах убивал только больных диабетом. И еще способствовал развитию сердечной недостаточности. Инфарктов или инсультов от него заметно больше не стало, поэтому американцы убрали из своих рекомендаций указание на 300 мг в сутки. Идею подхватили и начали жрать яйца. Европейские кардиологи не стали убирать эти ограничения и оставили лимит в 300 мг (европейцы не дурнее американцев). Специалисты по питанию говорят, что те, кто ест много холестерина вместе с ним, съедают много насыщенных жиров и трансжиров и потому мрут. В то же время американские нутрициологи говорят, что яйца это ДЕШЕВАЯ и полезная еда. Но сколько их можно съесть, никто точно не говорит. В каждой публикации повторяют, что яйца это ДЕШЕВО и это поможет бедным быть сильными (почти буквально так и говорят). По факту: те, кто съедает много холестерина почему-то получают инфаркт, хотя сам холестерин в эксперименте действует не совсем понятно.
Вопрос: А как Вы относитесь к теории доктора Аткинса? Он в своих книгах пишет, что “пищевой холестерин безвреден”.
Ответ: Как к теории и отношусь. Употреблять в пищу жиры можно и даже нужно. Только насыщенных жиров там должно быть меньше 7%, холестерина меньше 300 мг в день, а трансжиров как можно меньше. Официальные рекомендации экспертов написаны кровью. Им и нужно верить.
Вопрос: Кого может убедить простое отрицание без доказательств?
Ответ: доказательства – это статистика смертности от инфарктов или инсультов. Эксперты анализируют статистику и предлагают рекомендации. Всегда будут люди, которые придерживаются рекомендаций, и люди, которые не придерживаются рекомендаций. Это естественный отбор.
Источник
Оглавление темы “Общая ангиология.”:
1. Общая ангиология. Сосудистая система.
2. Кровеносная система. Артерии. Стенка артерий. Капилляры. Вены.
3. Схема кровообращения. Микроциркуляция. Микроциркуляторное русло.
4. Малый круг кровообращения.
5. Большой (телесный) круг кровообращения. Регионарное кровообращение.
Кровеносная система. Артерии. Стенка артерий. Капилляры. Вены
Кровеносная система состоит из центрального органа — сердца — и находящихся в соединении с ним замкнутых трубок различного калибра, называемых кровеносными сосудами (лат. vas, греч. angeion — сосуд; отсюда — ангиология). Сердце своими ритмическими сокращениями приводит в движение всю массу крови, содержащуюся в сосудах.

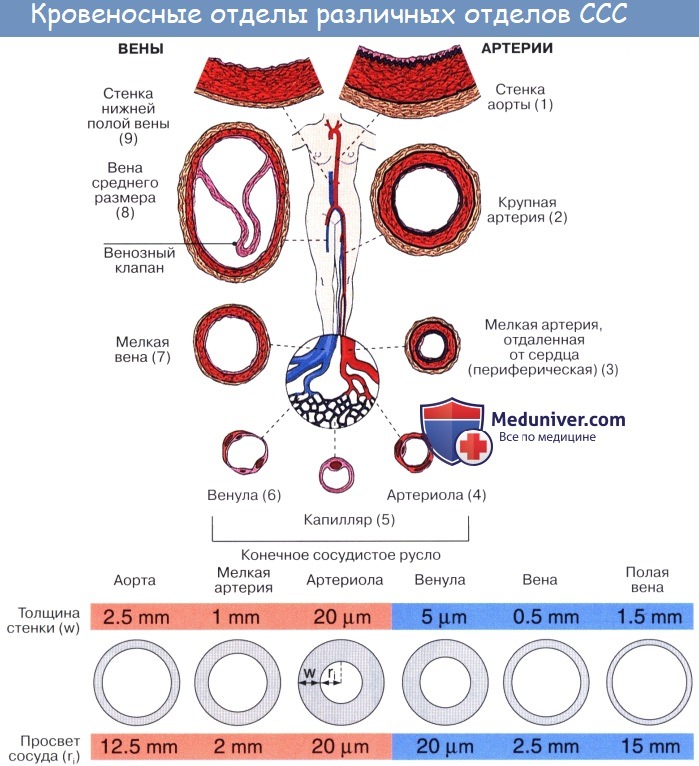
Артерии. Кровеносные сосуды, идущие от сердца к органам и несущие к ним кровь, называются артериями (аег — воздух, tereo — содержу; на трупах артерии пусты, отчего в старину считали их воздухоносными трубками).
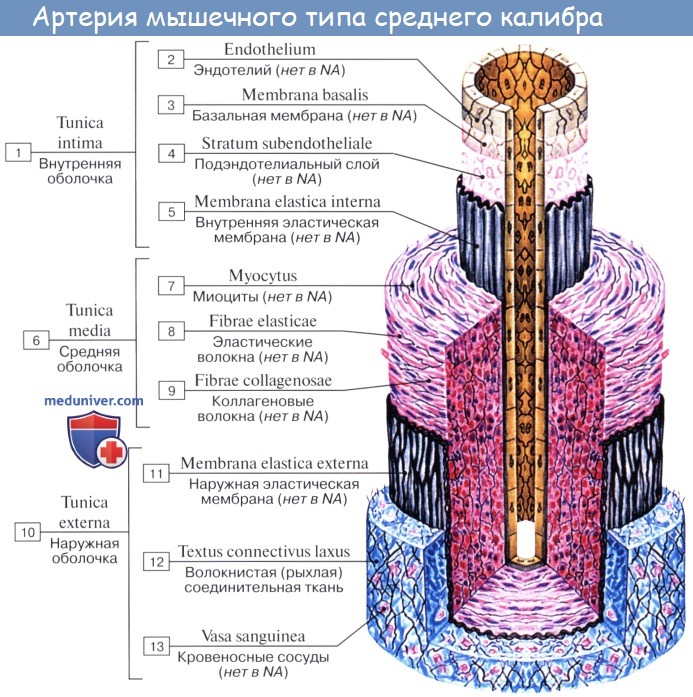
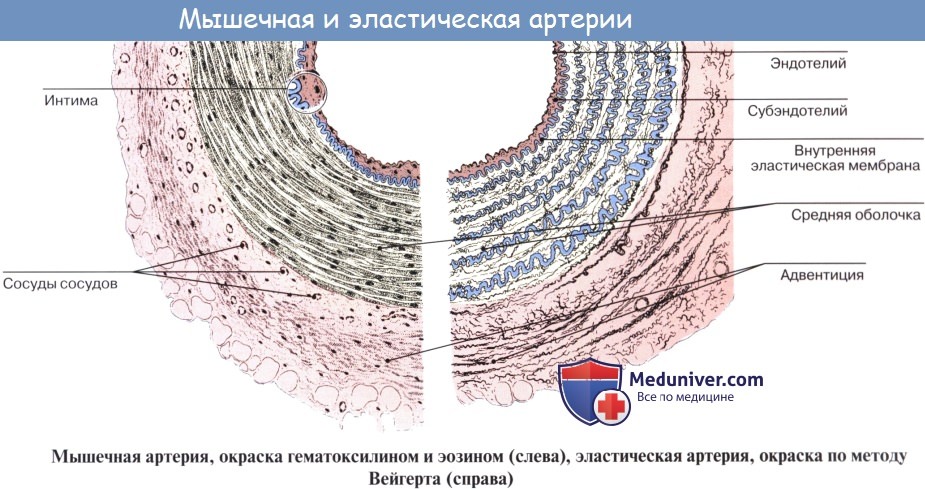
Стенка артерий состоит из трех оболочек. Внутренняя оболочка, tunica intima. выстлана со стороны просвета сосуда эндотелием, под которым лежат субэндотелий и внутренняя эластическая мембрана; средняя, tunica media, построена из волокон неисчерченной мышечной ткани, миоцитов, чередующихся с эластическими волокнами; наружная оболочка, tunica externa, содержит соединительнотканые волокна. Эластические элементы артериальной стенки образуют единый эластический каркас, работающий как пружина и обусловливающий эластичность артерий.
По мере удаления от сердца артерии делятся на ветви и становятся все мельче и мельче. Ближайшие к сердцу артерии (аорта и ее крупные ветви) выполняют главным образом функцию проведения крови. В них на первый план выступает противодействие растяжению массой крови, которая выбрасывается сердечным толчком. Поэтому в стенке их относительно больше развиты структуры механического характера, т. е. эластические волокна и мембраны. Такие артерии называются артериями эластического типа. В средних и мелких артериях, в которых инерция сердечного толчка ослабевает и требуется собственное сокращение сосудистой стенки для дальнейшего продвижения крови, преобладает сократительная функция.
Она обеспечивается относительно большим развитием в сосудистой стенке мышечной ткани. Такие артерии называются артериями мышечного типа. Отдельные артерии снабжают кровью целые органы или их части.
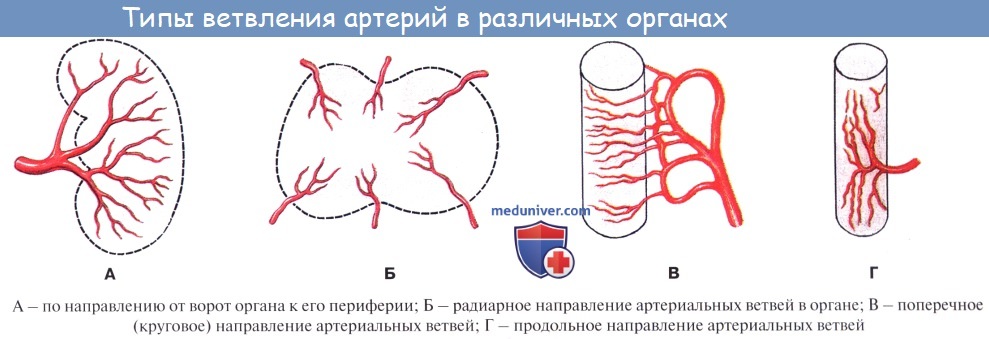
По отношению к органу различают артерии, идущие вне органа, до вступления в него — экстраорганные артерии, и их продолжения, разветвляющиеся внутри него — внутриорганные, или ингпраорганные, артерии. Боковые ветви одного и того же ствола или ветви различных стволов могут соединяться друг с другом. Такое соединение сосудов до распадения их на капилляры носит название анастомоза, или соустья (stoma — устье). Артерии, образующие анастомозы, называются анастомозирующими (их большинство).
Артерии, не имеющие анастомозов с соседними стволами до перехода их в капилляры (см. ниже), называются конечными артериями (например, в селезенке). Конечные, или концевые, артерии легче закупориваются кровяной пробкой (тромбом) и предрасполагают к образованию инфаркта (местное омертвение органа).
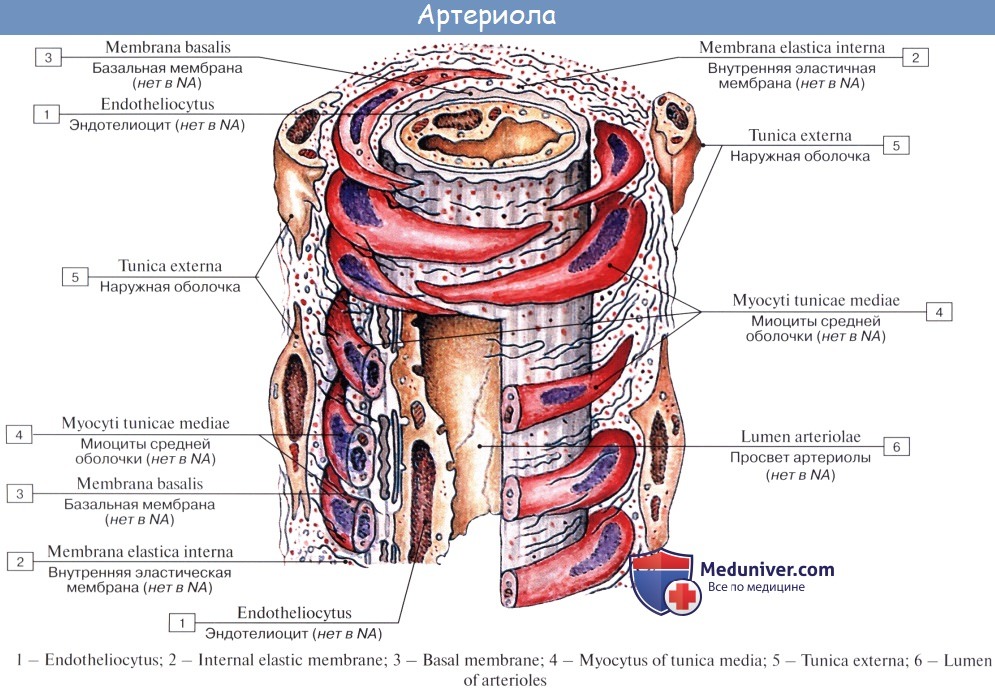
Последние разветвления артерий становятся тонкими и мелкими и потому выделяются под названием артериол.

Артериола отличается от артерии тем, что стенка ее имеет лишь один слой мышечных клеток, благодаря которому она осуществляет регулирующую функцию. Артериола продолжается непосредственно в прекапилляр, в котором мышечные клетки разрозненны и не составляют сплошного слоя. Прекапилляр отличается от артериолы еще и тем, что он не сопровождается венулой.
От прекапилляра отходят многочисленные капилляры.
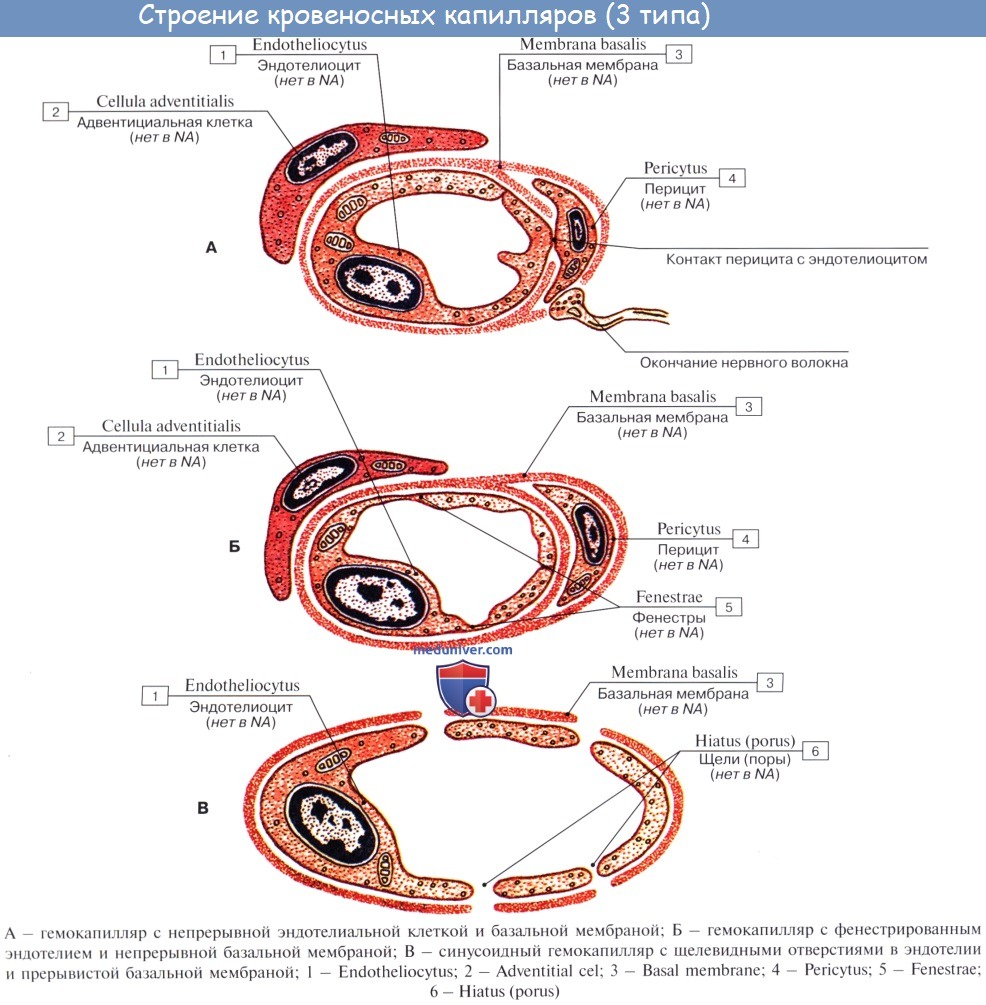
Капилляры представляют собой тончайшие сосуды, выполняющие обменную функцию. В связи с этим стенка их состоит из одного слоя плоских эндотелиальных клеток, проницаемого для растворенных в жидкости веществ и газов. Широко анастомозируя между собой, капилляры образуют сети (капиллярные сети), переходящие в посткапилляры, построенные аналогично прекапилляру. Посткапилляр продолжается в венулу, сопровождающую арте-риолу. Венулы образуют тонкие начальные отрезки венозного русла, составляющие корни вен и переходящие в вены.
– Дополнительно: Гистология капилляра
– Дополнительно: Гистология капилляра
– Дополнительно: Гистология капилляра
– Дополнительно: Гистология капилляра
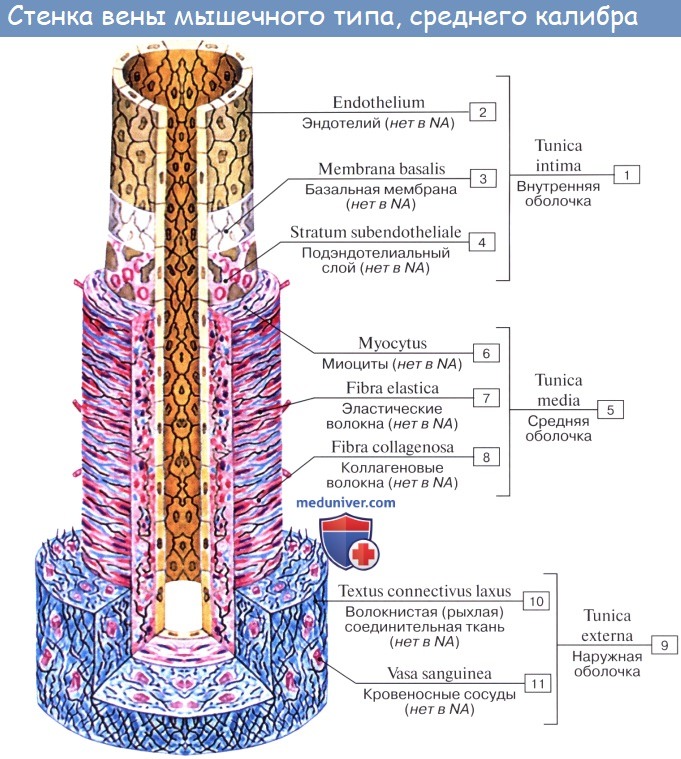
Вены (лат. vena, греч. phlebs; отсюда флебит — воспаление вен) несут кровь в противоположном по отношению к артериям направлении, от органов к сердцу. Стенки их устроены по тому же плану, что и стенки артерий, но они значительно тоньше и в них меньше эластической и мышечной ткани, благодаря чему пустые вены спадаются, просвет же артерий на поперечном разрезе зияет; вены, сливаясь друг с другом, образуют крупные венозные стволы — вены, впадающие в сердце.
Вены широко анастомозируют между собой, образуя венозные сплетения.
Движение крови по венам осуществляется благодаря деятельности и присасывающему действию сердца и грудной полости, в которой во время вдоха создается отрицательное давление в силу разности давления в полостях, а также благодаря сокращению скелетной и висцеральной мускулатуры органов и другим факторам.
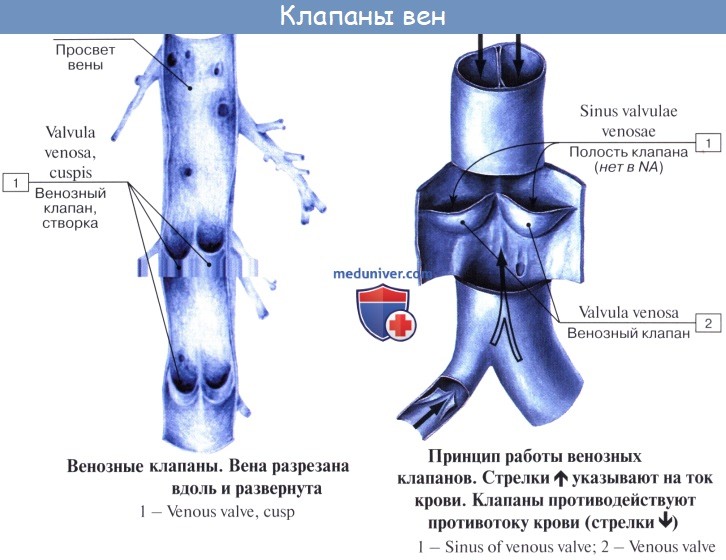
Имеет значение и сокращение мышечной оболочки вен, которая в венах нижней половины тела, где условия для венозного оттока сложнее, развитасильнее, чем в венах верхней части тела. Обратному току венозной крови препятствуют особые приспособления вен — клапаны, составляющие особенности венозной стенки. Венозные клапаны состоят из складки эндотелия, содержащей слой соединительной ткани. Они обращены свободным краем в сторону сердца и поэтому не препятствуют току крови в этом направлении, но удерживают ее от возвращения обратно.
Артерии и вены обычно идут вместе, причем мелкие и средние артерии сопровождаются двумя венами, а крупные — одной. Из этого правила, кроме некоторых глубоких вен, составляют исключение главным образом поверхностные вены, идущие в подкожной клетчатке и почти никогда не сопровождающие артерий. Стенки кровеносных сосудов имеют собственные обслуживающие их тонкие артерии и вены, vasa vasorum. Они отходят или от того же ствола, стенку которого снабжают кровью, или от соседнего и проходят в соединительнотканном слое, окружающем кровеносные сосуды и более или менее тесно связанном с их наружной оболочкой; этот слой носит название сосудистого влагалища, vagina vasorum.
В стенке артерий и вен заложены многочисленные нервные окончания (рецепторы и эффекторы), связанные с центральной нервной системой, благодаря чему по механизму рефлексов осуществляется нервная регуляция кровообращения. Кровеносные сосуды представляют обширные рефлексогенные зоны, играющие большую роль в нейро-гуморальной регуляции обмена веществ.
Соответственно функции и строению различных отделов и особенностям иннервации все кровеносные сосуды в последнее время слали делить на 3 группы: 1) присердечные сосуды, начинающие и заканчивающие оба круга кровообращения, — аорта и легочный ствол (т. е. артерии эластического типа), полые и легочные вены; 2) магистральные сосуды, служащие для распределения крови по организму. Это — крупные и средние экстраорганные артерии мышечного типа и экстраорганные вены; 3) органные сосуды, обеспечивающие обменные реакции между кровью и паренхимой органов. Это — внутриорганные артерии и вены, а также звенья микроциркуляторного русла.
– Также рекомендуем “Схема кровообращения. Микроциркуляция. Микроциркуляторное русло.”
Источник
Структура и функции сосудистой стенки
Кровь в организме человека протекает по замкнутой системе кровеносных сосудов. Сосуды не только пассивно ограничивают объем циркуляции и механически предотвращают кровопо-терю, но и обладают целым спектром активных функций в гемостазе. В физиологических условиях неповрежденная сосудистая стенка способствует поддержанию жидкого состояния крови. Неповрежденный эндотелий, контактирующий с кровью, не обладает свойствами инициировать процесс свертывания. Кроме того, он содержит на своей поверхности и выделяет в кровоток вещества, которые препятствуют свертыванию. Это свойство предотвращает образование тромба на интактном эндотелии и ограничивает рост тромба за пределы повреждения. При повреждении или воспалении стенка сосуда принимает участие в образовании тромба. Во-первых, субэндотели-альные структуры, контактирующие с кровью только при повреждении или развитии патологического процесса, обладают мощным тромбо-генным потенциалом. Во-вторых, эндотелий в зоне повреждения активируется и у него появля-
ются прокоагулянтные свойства. Строение сосудов показано на рис. 2.
Сосудистая стенка у всех сосудов, кроме пре-капилляров, капилляров и посткапилляров, состоит из трех слоев: внутренней оболочки (интимы), средней оболочки (медии) и наружной оболочки (адвентиции).
Интима. На всем протяжении кровеносного русла в физиологических условиях кровь контактирует с эндотелием, образующим внутренний слой интимы. Эндотелий, который состоит из монослоя клеток эндотелиоцитов, играет наиболее активную роль в гемостазе. Свойства эндотелия несколько различаются на разных участках кровеносной системы, определяя разный ге-мостатический статус артерий, вен и капилляров. Под эндотелием находится аморфное межклеточное вещество с гладкими мышечными клетками, фибробластами и макрофагами. Также встречаются вкрапления липидов в виде капель, чаще расположенных внеклеточно. На границе интимы и медии находится внутренняя эластичная мембрана.
Рис. 2. Сосудистая стенкасостоит из интимы, луминальная поверхность которой покрыта однослойным эндотелием, медии (гладкомышечные клетки) и адвентиции (соединительно-тканный каркас): А – крупная мышечно-эластичная артерия (схематическое изображение), Б – артериолы (гистологический препарат), В – коронарная артерия в поперечном разрезе
Сосудистая стенка
Медия состоит из гладких мышечных клеток и межклеточного вещества. Ее толщина значительно варьирует в различных сосудах, обуславливая их разную способность к сокращению, прочность и эластичность.
Адвентиция состоит из соединительной ткани, содержащей коллаген и эластин.
Артериолы (артериальные сосуды с общим диаметром менее 100 мкм) представляют собой переходные сосуды от артерий к капиллярам. Толщина стенок артериол немногим меньше ширины их просвета. Сосудистая стенка самых крупных артериол состоит из трех слоев. По мере ветвления артериол их стенки становятся тоньше, а просвет уже, однако сохраняется соотношение ширины просвета и толщины стенки. В самых мелких артериолах на поперечном срезе видны один-два слоя гладких мышечных клеток, эндо-телиоциты и тонкая, состоящая из коллагеновых волокон наружная оболочка.
Капилляры состоят из монослоя эндотелио-цитов, окруженных базальной пластиной. Кроме того, в капиллярах вокруг эндотелиоцитов находят другой тип клеток – перициты, роль которых изучена недостаточно.
Капилляры открываются на своем венозном конце в посткапиллярные венулы (диаметр 8-30 мкм), для которых характерно увеличение количества перицитов в сосудистой стенке. Посткапиллярные венулы, в свою очередь, впадают в
собирательные венулы (диаметр 30-50 мкм), стенка которых, помимо перицитов, имеет наружную оболочку, состоящую из фибробластов и коллагеновых волокон. Собирательные венулы впадают в мышечные венулы, имеющие один-два слоя гладких мышечных волокон в средней оболочке. В целом венулы состоят из эндотелиальной выстилки, базальной мембраны, непосредственно прилегающей снаружи к эндотелиоцитам, перицитов, также окруженных базальной мембраной; кнаружи от базальной мембраны имеется слой коллагена. Вены снабжены клапанами, которые ориентированы таким образом, чтобы пропускать кровь по направлению к сердцу. Больше всего клапанов в венах конечностей, а в венах грудной клетки и органов брюшной полости они отсутствуют.
Функция сосудов в гемостазе:
• Механическое ограничение кровотока.
• Регуляция кровотока по сосудам, в том чис
ле спастическая реакция поврежденных со
судов.
• Регуляция гемостатических реакций путем
синтеза и представления на поверхности эн
дотелия и в субэндотелиальном слое белков,
пептидов и небелковых веществ, непосред
ственно участвующих в гемостазе.
• Представление на поверхности клеток рецеп
торов для энзиматических комплексов, вов
леченных в коагуляцию и фибринолиз.
Эндотелий
Характеристика энлотелиального покрова
Сосудистая стенка имеет активную поверхность, с внутренней стороны выстланную эндо-телиальными клетками. Целостность эндотели-ального покрова является основой нормального функционирования кровеносных сосудов. Площадь поверхности эндотелиального покрова в сосудах взрослого человека сопоставима с площадью футбольного поля. Клеточная мембрана эндотелиоцитов обладает высокой текучестью, что является важным условием антитромбоген-ных свойств сосудистой стенки. Высокая текучесть обеспечивает гладкую внутреннюю поверхность эндотелия (рис. 3), который функционирует как целостный пласт и исключает контакт про-коагулянтов плазмы крови с субэндотелиальны-ми структурами.
Эндотелиоциты синтезируют, представляют на своей поверхности и выделяют в кровь и субэндотелиальное пространство целый спектр биологически активных веществ. Это белки, пептиды и небелковые вещества, регулирующие гемостаз. В табл. 1 перечислены основные продукты эндотелиоцитов, участвующие в гемостазе.
Сосудистая стенка
Рис. 3. Эндотелиальный покров сосудов.Гладкая поверхность покрыта одним слоем эндотелиальных клеток. Целостность эндотелиального покрова – важнейшее условие сохранения жидкого состояния крови
Антикоагулянтная активность интактного эндотелия
Антикоагулянтные свойства эндотелия обеспечиваются несколькими механизмами.
• Интактный эндотелий не обладает прокоагу-
лянтной активностью.
• Эндотелий пассивно предотвращает контакт
крови с субэндотелиальными структурами,
обладающими выраженными прокоагулянт-
ными свойствами.
• Интактный эндотелий синтезирует, выделя
ет в кровь или представляет на своей поверх
ности вещества, препятствующие коагуляции,
адгезии, агрегации и спазму сосудов.
Гликокаликс
Со стороны просвета сосуда на поверхности эндотелиальных клеток сформирован слой глико-
каликса(прежнее название – мукополисахарид), состоящий из протеогликанов, гликопротеидов, гликолипидов (рис. 4).
Основу гликокаликса образуют молекулы протеогликанов (рис. 5). Стержнем протеогликанов служит очень длинный филамент гиалу-роновой кислоты. К гиалуронату с помощью контактных белков крепятся внутренние (ядерные) белки. Основными элементами протеогликанов являются цепочки глюкозаминогликанов, в частности гепарансульфата и хондроитинсуль-фата, расположенные на внутреннем (ядерном) белке. На одной молекуле ядерного белка длиной около 300 нм размещается до 200 молекул глюкозаминогликанов. На долю гепарансульфата в некоторых зонах эндотелиального покрова приходится до 80% глюкозаминогликанов.
Таблица 1
Продукты эндотелиоцитов, участвующие в гемостазе
| Антикоагулянты | Прокоагулянты |
| Гепарансульфат | Тканевой фактор* |
| Тромбомодулин | Ингибитор активатора плазминогена 1-го типа |
| Аденозиндифосфатаза | Фактор Виллебранда |
| Простациклин, ПГЕ2, ПГБ2 | Рецептор для фактора Ха |
| Оксид азота | Коллаген IV (рецептор для фактора IX i |
| Тканевой активатор плазминогена | Индуцированный гипоксией активатор фактора X |
| Урокиназный активатор плазминогена | Липополисахарид-индуцированный активатор протромбина |
| Ингибитор пути тканевого фактора | Эндотелиальный рецептор протеина С |
| Аннексии V | |
| Аннексии II | |
| Протеин S | |
| Эндотелий-продуцируемый фактор релаксации |
* Доказано в экспериментах in vitro, in vivo имеются лишь единичные данные.
Сосудистая стенка
Рис. 4. Гликокаликс эндотелиального покровапредставляет собой молекулярный слой, состоящий из протеоглика-нов, гликопротеидов, гликолипидов, именно в нем осуществляются пристеночные метаболические процессы. Слой гли-кокаликса практически предупреждает прямой контакт клеток крови с поверхностью эндотелиальных клеток
Рис. 5. Протеогликан – основной элемент гликокалик-
са,сформированного на поверхности сосудистой стенки
Гепарансульфат обладает мощным антикоагу-лянтным действием, являясь кофактором антитромбина. Именно гепарансульфат служит основой гепарина, когда последний получают вытяжкой из биологических тканей. Комплекс гепарансульфат-антитромбин является самым активным ингибитором свертывания. На его долю приходится около 80% антикоагулянтной активности крови.
Крайними молекулами глюкозаминогликанов, как правило, являются сиаловые кислоты,которые формируют отрицательный поверхностный заряд. Клетки крови также имеют на поверхности сиаловые кислоты, поэтому между поверхностью сосудистой стенки и клетками крови формируются силы электростатического отталкивания.
Внутренние пространства протеогликанов гид-ратированы и формируют вязкий гель, устойчивый к компрессионному давлению. В результате образуется пристеночный молекулярный слой,куда, с одной стороны, не проникают крупные клеточные элементы, с другой стороны, именно в этом слое функционируют такие ферменты, как липопроте-инлипаза, целый ряд АДФаз, ферменты, разрушающие кинины, серотонин, норадреналин и другие биологически активные вещества, в том числе обладающие прокоагулянтной активностью.
Источник
