Кровеносные сосуды сердца физиология
ÔÄò-XNôldE,¡VZì1 f^¢G’ßfÒà-i¿DöØQzQ‡&Òóä4´EÆMЊ¼X(/™Ñ _Ü”|ŽJ-Jû® ‘óª–F¢”df¬T÷T©Öj2/ ‘³è,ž¿¼Lƒ?ÿöñão¿®Ù|……›Y°š?îï¤Ð³6-óBÄ$gû¥³dÓŸïïïþñùôaï*Œ-c¼áýú& ‘͆™ùÚÿï%7=|ådöåå¯O©b•M0Pl¦VÊ$W³ÖÓ×›Jk¹5q ¦Äãkc…ÐÑ{ñ¢¥”YÍлѢ÷˜žÕR3pPqtû÷)é,°£€·/ömçM‹7zëáq-åÇݺ-øZE÷i#D/¡¬^[©c…ÑZaÂY·,³´oi¾¸ ŽX1X¤Hw9òyˆÉÑ/Çñì¯2>ÀÜbBŸ’ÔžÈç#ÕðÔ9ä¸$⌋qá’hûÅÉâU^òbãeˆ™ù|tNÜøèWD>Oä~œŽËcAºÙKù’R1#õÏG¤ãÜzI”ìÄGÖÑ›dÂ;âu %³Áaemc6¬0JX.”³êçÇSmu¶ ÷_㥢ý õåÃÓÁîò|zûý ï@¡”ϼ€B””gûˆ?CýtÁT9vnÛxÔ¥Qy!£sv’Ýó)XÐsr@T¢ç.q-OéL±62®à™¸žÏ‹àÒÛ®6áIÄ‹‡áJøW$b°‰’÷žs 4SÄËVô˜!Mb²ó’rïJøÅ»ø%`:rgBH;’Õi æ ò”À¸7VePçm”Š$IS¹Häb5€íÅå£ÇQ@˜1¦$µ-¤Hwfõ1Êgª’×VÔûF Ä¢g¦&¥,ؼg¢8!œ½
ÈÐÓ”õ]a¢ë¹ì[“nÂÌj:¤àΫ0¤FP¨r}™Ju2$¼tUb²™mĶá×FaAõÌwTÈ^pXØÌí[ÜfÉRfE,íæ-ãæ7 ì”äõ28†’ýIÖp.þS i?ìEÉSU Ë Xïs;gÈ$ P!Çɯ¡lLά’3«UaêºÁ²p§,3lÞ’€p¬b}¢Ë’8‡Lˆ¥Šh`UDÌÒT #ç}^,mFoóeüpcé};’Öæhb¼¬2³²B»³Q·ÒŽëi‡ºKëyÉ´cKpªõi‡z´ŒÔÊ’›¢j5³Ëm3VòÁÁV’¤ð|òP0¾¥bâ.t ‰§»Z’_¶Ï±hkÁ# p^`koG·a¦xôÒ-ƒ¶ ìA0ÐÏ&ˆ‹’+x¾Oa#86à¬ø‰%›-ާВ€O…’*¾›’ êÐlÖM‰ê7ȧ£Oœ»†´=B9÷”YÐîÖ”G|$JN»¢Ëñq:yd” ±dƒÁª3ƒeÚ’Œ!¯Z¢(M2¨ Ò6TG!¶¤¸Â£¹TºÔÐÒf Ÿ¬œÀ>R>Ø÷Çú)áÛËKÙ’á¯k …úhÀ³Å.ç·0ßÜà ³‰Hƒ0q÷ŨŽ”°Æ4-d·c†ÜtÍ·²Ú/Í’€z,!nó£o’wñW_-!nÍ«A¸¢ïðs¯Â±»½…AYýäv”µ°aªT«‰~~]t&+¢mò:½Ù”ÈÂmª¨s^÷Äýº†à2 Vº´†a7ûÜŸ6M®8B¼dKhˆGN=ñ”»ã%XbmŒùþ9å7Ê=Í »ÌD´¯‹Ôl¦Ê¶ô¡.Uv•Ïõr7ómºÈÎiuæiœ/òù€öV£|ˆØ×0l¬ iX¹ÐPº ×6YöJ”-6%E'[Þƒa”x‡ºaâ#…½b°y-éØhj’ݼiåì(ñ¦ÊÜEÅv²7ÒØpV É=’ Û£Aù…Ò15’‡ŠÅA5Zòéf©HÍâRmLþ†HئHèÂ3•”qªsäBò©`4äÍžze7]®{¯¿Çl¹khOžW‰ ¡Ý ¯ ª-ìž:÷¼Ž.«¨¶vg”^£µÞ7e‹qÓ½à?߬BÔµ^«ý™°Ž!‡,Ü+V/a«PÙ˜ÔÂO3¼°¥¯_»™fÜ|bk á.«’«2″Ô*åK2¤ç81ò…Ä‹£>Û¶¸¼© C’Bfõ’¤l †¹f’¯´*1ãf6″ÞlSé…®Õ&’¥ƒÀF3Wû-ÊT©íâ”us´a°†¹1 ëÖH]ßJ”R€*.™ˆ j3 -´ø§0º˜”KÞ(÷U¨ÎÈcy?eú]’&ü¢ ¬‰ò%{ÐÊÇÂjîk¿¡µfêí ‰>Â¥þ´·¢ i¹¬lA€uöf#.UHÜ^0ÑUérÊ¿¢`ù«h¯ªáÖeÎ7Œž±¯e(WVõXïÀ}ÃÂïqÏA‰Ðé‹Ÿ±¹ô3Dƒ»¥a³&î-ªmÂ(yä’…bAHÈèeW¢æÚçÄVªg«6Df£-y踀[Gûàîå-³G½t@¸IZ%ƒ@ØìõU§Tr#6ù žö]ÞZO)ÂäÁnÐÕ½0³êd²yÒZxè^oU¯xÓ³Ô(Y ;²oѳŠRä2HßÓʳm’#³cpXâ`¥8pRE±¸ë÷›-(G iŽ¡ì3™ØOq”ÁÙað‰[-0CT±+d ÷A ¯ÃÄ-˜µjÄ”s%ÅÜb©5O‹ ³-ÈmÖÌlªÜ`Üæ°áûËM7ÈFå¦nËM-“Bg]=[¹q¡ŒãÕ¢ ØY’»PQ’vמt¡.X’FMË(Eôò#ì”À´eG]ÉT®lĘ7¸iº!7ÚÏo7KÃO¢´OïðHÍÚªj˜¿^ɶ³[`ÜÓ³Áãvi
œuhNW g2µ†s:ç)H:ÛúFZ5Ã(VÔËá@À©;±lÏD JZ]”sº!=¾[zÜ”ôÎôNàÉ>Ó8•ŠMõ”W-ù7¨tHÕçÇá%*ü«¬¬Ì’•´¢¢[¢»EåŽ ˜,ªË¨åGbbYB;¥ O¶%Ï}¶ø iÜà[îå{1³6ÈÁ ùÊûÁDøœGŒ†Ó0Ÿx•xP³ï+ù8″ëâ…ùO±‰5‡Qr-‹¸£ÆHFËq)a½¼éuÙ]+U¾¥”nhk£GÇò”×ØÚ¹¼&í…CyèQgÊ:’l&æ”/¸$Àõ},䡲’©ŽvŽ¯rn©4+j䘌åRO¢’ø8JHQÎÉ#évÊÆ•u©4·/á±x `¿+8K+kVãÑ©ƒ?ÛSóçœQ@Ïö”õ˜òœÏ&l(oÐ+rSfMá@P¯7E¯Pý•€ˆ_üYßíud¶®žÝ’mF;”1ãPKWÎÅD’5…؆€·A;ã×u3eí)óŠºÀY¾¸N¬µ³”~iè`¤r†ár»ìc¥œÌŒmX{m>´²ôMC/YDÊ”uŸÁÀ´Ðq¥Ü•€Zlw”…C)LÝ…%ÊļL¶ž˜µ¶y·É’¿=ñÃç÷wö=9ý7^j²Ë¿˜†Ë¿‰ˆþpåÌí5»Y&›¹Ë¼f&Ð¥Œ’óð·w~œÞ¼ÿpøû7ŸEÚöÁÏ’©;v8)Ng¢z·³ ƒ#!ÿÔA€ñ@+ï ‰UÐY4LH°êk)»)ïN¥?ÕÑ’½¾®Ò*wùDd6©0t,Á8o¯¸¥ì¡˜žõhäZ{“ãtMd‡ ‘ ú‰DÆíR³¬‰Œ¤Ëfpª`í¼AÜu /³yÞÀG‹8KØ=ûD¢’Ïl¯µv)RK»£þÒ&vÄâ!Æ ‹>ŠîÆ£Ðcˆ?,5we2%6™w4S5ˆ=BbOˆ™Òà˜8µël !µ?u=ºg’åEW¼Äp_Ç”+(jŒSÉÇíR;ÔÝLLj°9}¥¥•Ïña‹-ë¯À‹d[jR£-b -ÜÍZA½LL÷þ®HÚԘήuúµqÛÛ;ôe›ýádÛGíÎ;$»º¯ÃÆ _Ç9”øŽÆí4-Ëm¡)倀]-É-Y¦¦µå®|Ž,-»!¯L¬Ø~ÃrGÉÍ@#¥ØP@×,Wæœíq÷sÿ8MNG;iqF¹:?ÍRDcƒ~7ÂÎâ*ƒ~ 6ÃÖ±í2èý´wwˆ7³ÛíyIölN’qo¯†´öÚó6 âL¯’^”6ß ¼U¡ÊigÐÁ*£Ò³¾UCüÖŽEeÇ¢£Øë¸JÏc&ÊþÙ4s’ ‡(ÖO÷w.Y¼PÓ’fõJZX¯Ð¬Sø[)•õv?o×s™®f>´^Öìê³=ƒ%Ê廃•Ù`Ã¥š0Ül»%¾KÍ{&é:²Å’žª;Û)n²Ò; }”è2UN¯Åd…0@5ÝŒ*Gv:”ïnZª|Ѳì܆.šƒpß¾¡;~©uˆ=&jŠô½º‡M¶{YîV˜¿ÖÛv%^£¼…¸;ô}nw9>/Ÿù³rޱ嬿ï|Üq{.Ý “ȈLÍÈíGUÞ@=¥ÛT±ŠO$0+c/jA¨Ã9B=4Iš1Cë|56’ØârH`§¤½…ñߎ3-íù¯¦ €ë¾×ׇ&‹VrÀírL¨ì-°Ÿ§;ÁC›E¹²ÏB󯥿Ç*Øô‹wCfM1g-Veæiéúy2Ó-kë3»U’§tÄò½’Žz{ CI”Ý¡€](_¿«ØÑé^jzçåÝ•ªå5YÔ¼ABR÷]Nš:óMÑvåóVCBÚ*X±jhTóîÔÓО”K_ã@±/vÀ$ ·ýúLvud .3&Љáp@OæùNê0…ëX¯¥ÞÝ›Xø õm}= ³Š!þTºPb6ÝíàÔÂÉÜ4YLy·p³vâŽìÀ©Â›‰ìùµ&n~‹fvw£;ÍIfÂ]by´Uý{ õTÆû*+¨òzLÊo†*Ù”¢§›^’e@Ï•(ZlŸñJÞ?Ý6″‹%oŸ6‰’þ1DdcrÚ=ÇËÊy‡ÿâ;JfºÄy‡Ý6†¡Y±ñ¼£ÄL kÒ8ó;û7±‡~Öu>Žç×QB9wYá¸CÒÌ7àXVqàSÍ þFœ aj³N$ _O’=¥³-~Nšmj²›ï0²«3÷m>}¢:Uü ‘V³PC®Ë¯Wº‡`«8>‰U =Ôc
Источник
Сердечно-сосудистая система человека замкнутая. Это означает, что кровь перемещается только по сосудам и отсутствуют какие-либо полости, куда кровь изливается. Благодаря работе сердца и разветвленной системе сосудов, каждая клетка нашего организма получает кислород и питательные вещества, которые необходимы для жизнедеятельности.
Обратите внимание на устоявшееся название – сердечно-сосудистая система. На первое место выносится именно сердечная мышца, которая выполняет важнейшую функцию. Мы переходим к изучению этого уникального органа.
Сердце
Раздел медицины, изучающий сердце, носит название кардиология (от др.-греч. καρδία – сердце и λόγος – изучение). Сердце – полый мышечный орган, сокращающийся с определенным ритмом в течение всей жизни человека.
Снаружи сердце покрыто околосердечной сумкой – перикардом. Состоит из 4 камер: 2 желудочков – правого и левого, и 2 предсердий – правого и левого. Запомните, что между желудочками и предсердиями находятся створчатые клапаны.
Между правым предсердием и правым желудочком расположен трехстворчатый (трикуспидальный) клапан, между левым предсердием и левым желудочком – двустворчатый (митральный) клапан.
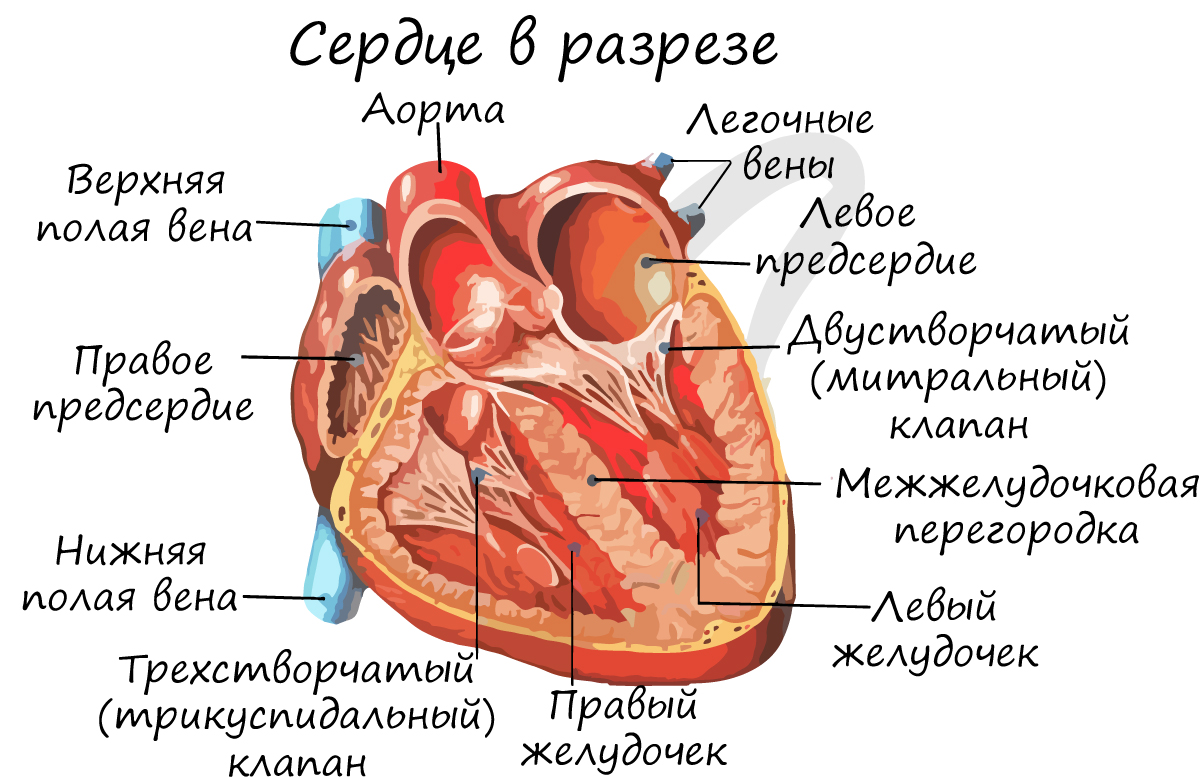
В сердце кровь движется однонаправленно: из предсердий в желудочки, благодаря наличию створчатых (атриовентрикулярных) клапанов (от лат. atrium – предсердие и ventriculus – желудочек).
От левого желудочка отходит самый крупный сосуд человека – аорта, диаметром 2.5 см, кровь в которой течет со скоростью 50 см в секунду. От правого желудочка отходит легочный ствол. Между левым желудочком и аортой, а также правым желудочком и легочным стволом находятся полулунные клапаны.
Мышечная ткань сердца представлена одиночными клетками – кардиомиоцитами, обладающими поперечной исчерченностью. Сердце обладает особым свойством – автоматией: изолированное от организма сердце продолжает сокращаться без внешних воздействий. Это связано с наличием в толще мышечной ткани особых клеток – пейсмекерных (клетки водителя ритма, атипичные кардиомиоциты), которые сами периодически генерируют нервные импульсы.
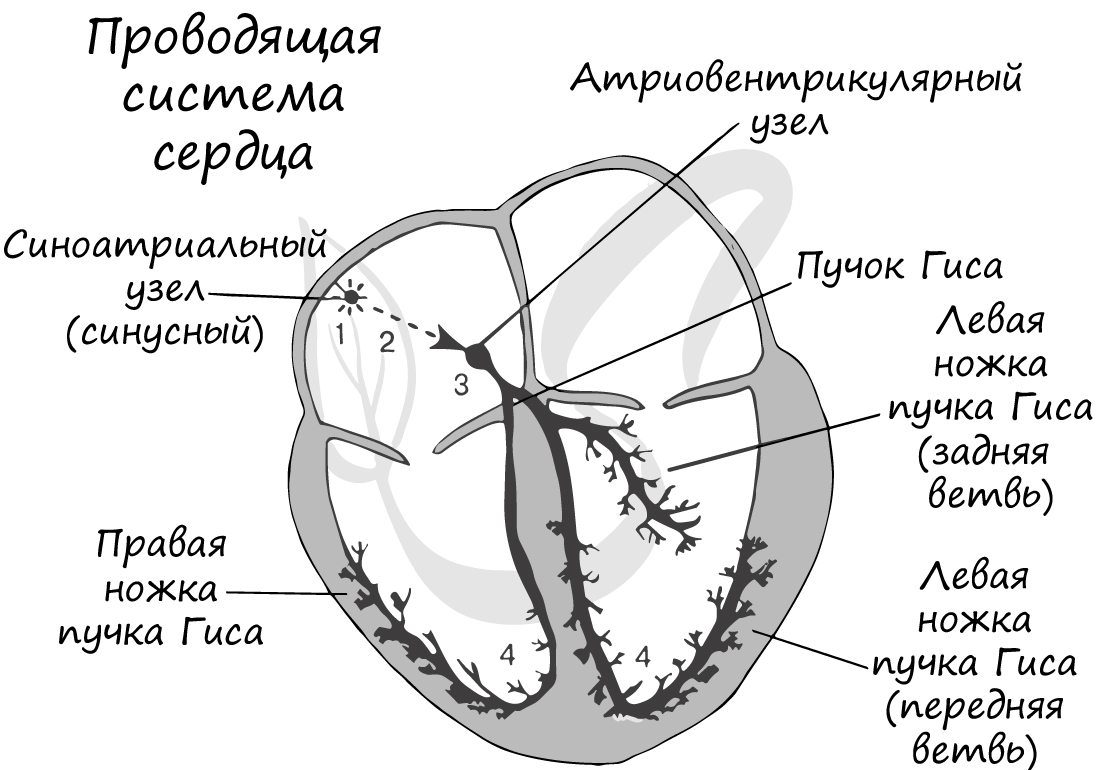
В сердце имеется проводящая система благодаря которой возбуждение, возникшее в одной части сердца, постепенно охватывает другие части. В проводящей системе выделяют синусный, атриовентрикулярный узлы, пучок Гиса и волокна Пуркинье. Именно благодаря наличию этих проводящих структур сердце способно к автоматии.
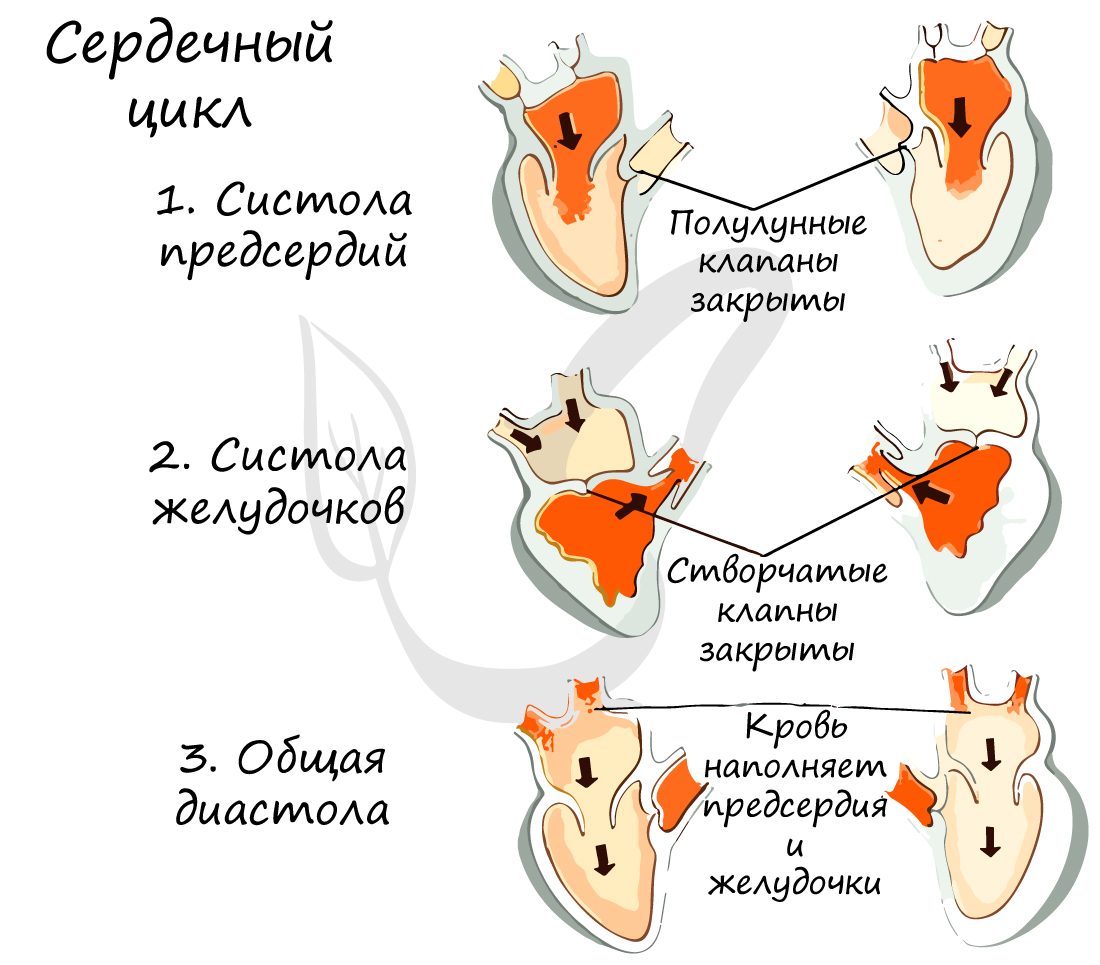
Сердечный цикл
Работа сердца заключается в последовательно сменяющих друг друга трех фазах:
- Систола предсердий (от греч. systole – сжимание, сокращение)
Длится 0,1 сек. В эту фазу предсердия сокращаются, их объем уменьшается, и кровь из них поступает в желудочки. Створчатые клапаны в период этой фазы открыты, полулунные – закрыты.
- Систола желудочков
Длится 0,3 сек. Створчатые (атриовентрикулярные) клапаны закрываются, чтобы не допустить обратного тока крови в предсердия. Мышечная ткань желудочков начинает сокращаться, их объем уменьшается: открываются полулунные клапаны. Кровь изгоняется из желудочков в аорту (из левого желудочка) и легочный ствол (из правого желудочка).
- Общая диастола (от греч. diastole – расширение)
Длится 0,4 сек. В диастолу полости сердца расширяются – мышцы расслабляются, полулунные клапаны закрываются. Створчатые клапаны открыты. В эту фазу предсердия наполняются кровью, которая пассивно поступает в желудочки. Затем цикл повторяется.
Мы уже разобрали сердечный цикл, однако я хочу акцентировать ваше внимание на некоторых деталях. В общей сложности один цикл длится 0,8 сек. Предсердия отдыхают 0,7 секунд – во время систолы желудочков и общей диастолы, а желудочки отдыхают 0,5 секунд – во время систолы предсердий и общей диастолы. Благодаря такому энергетически выгодному циклу, сердечная мышца мало утомляется при работе.
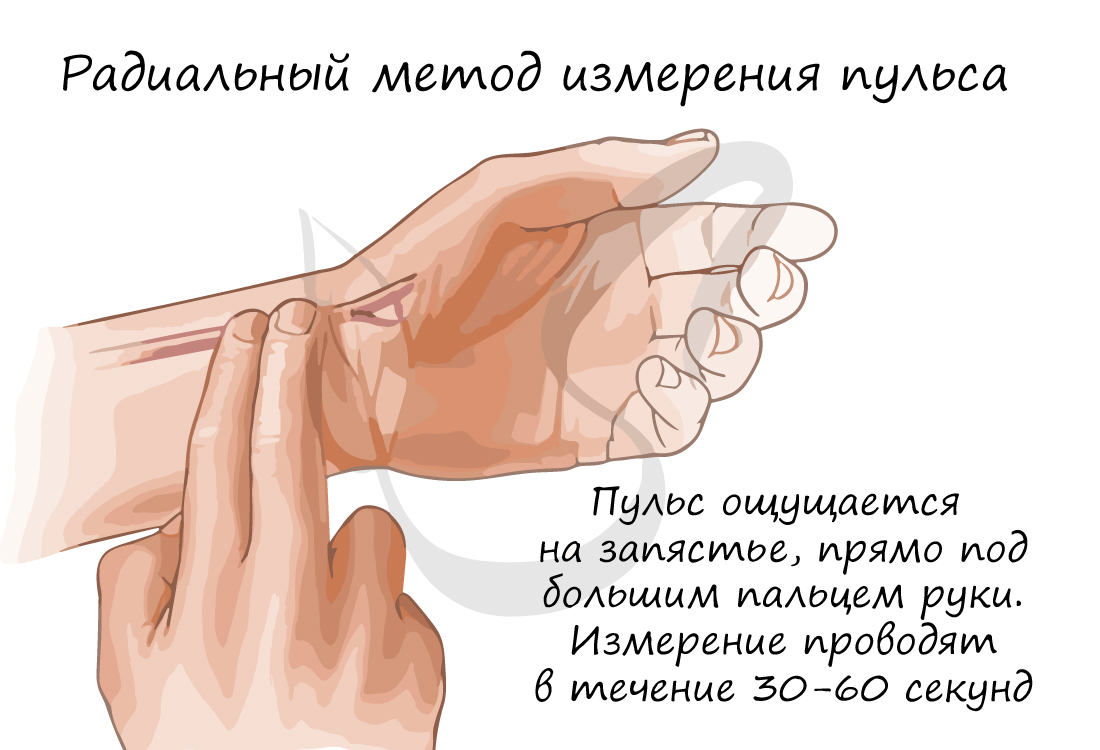
Частоту сокращений сердца (ЧСС) можно измерить с помощью пульса – толчкообразных колебаний стенок сосудов, связанных с сердечным циклом. Средняя частота пульса в норме – 60-80 ударов в минуту. У спортсмена ЧСС реже, чем у нетренированного человека. При больших физических нагрузках ЧСС может возрастать до 150 уд/мин.
Возможны изменения сердечного ритма в виде его чрезмерного урежения или учащения, соответственно выделяют: брадикардию (от греч. βραδυ – медленный и καρδιά – сердце) и тахикардию (от др.-греч. ταχύς – быстрый и καρδία – сердце). Брадикардия характеризуется урежением пульса до 30-60 уд/мин, тахикардия – выше 90 уд/мин.
Регуляторный центр деятельности сердечно-сосудистой системы лежит в продолговатом и спинном мозге. Парасимпатическая нервная система замедляет, а симпатическая нервная система ускоряет ЧСС. Оказывают влияние также гуморальные факторы (от лат. humor – влага), главным образом гормоны: надпочечников – адреналин (усиливает работу сердца), щитовидной железы – тироксин (ускоряет ЧСС).

Сосуды
К тканям и органам кровь движется внутри сосудов. Они подразделяются на артерии, вены и капилляры. В общих чертах мы обсудим их строение и функции. Хочу заметить: если вы считаете, что по венам течет венозная, а по артериям – артериальная кровь, вы ошибаетесь. В следующей статье вы найдете конкретные примеры, опровергающие это заблуждение.
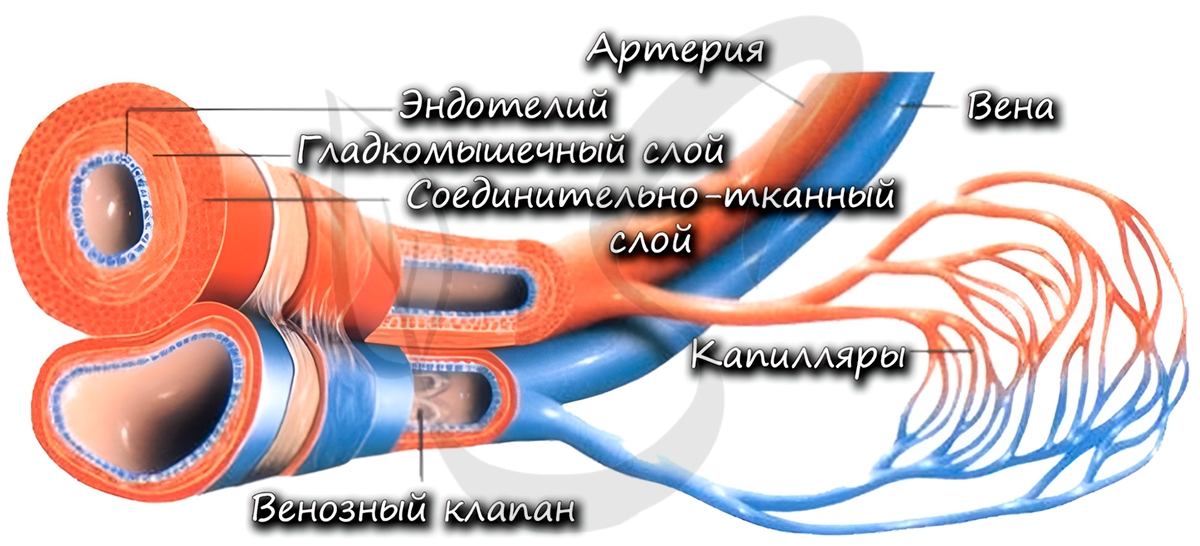
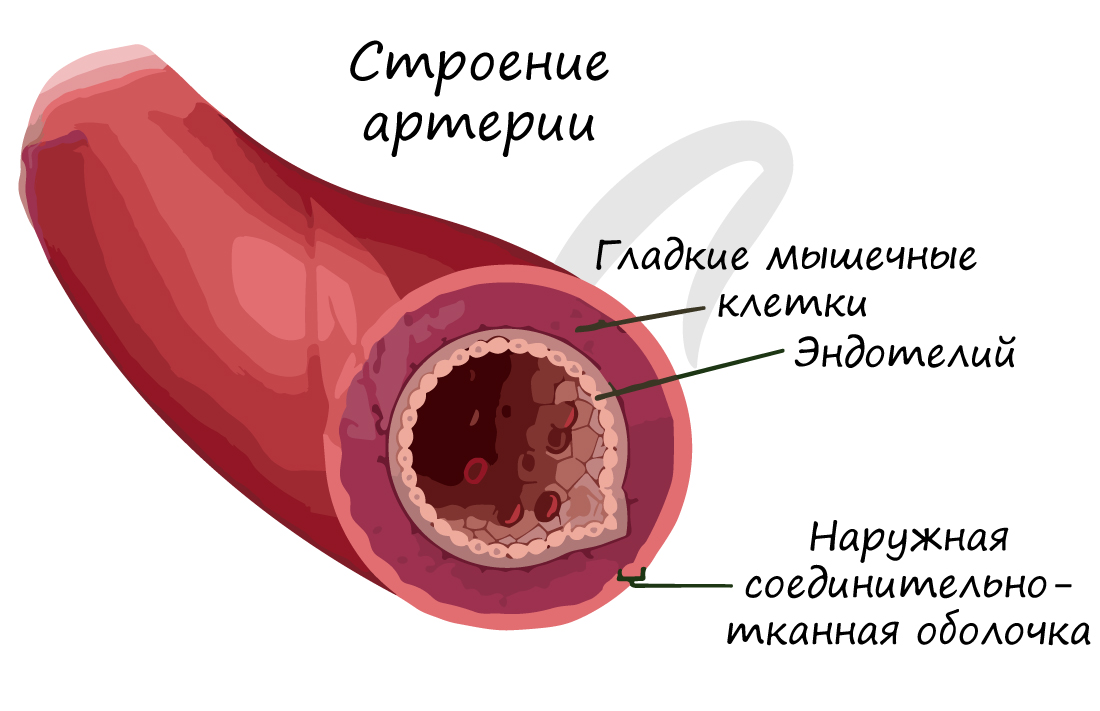
По артериям кровь течет от сердца к внутренним органам и тканям. Они обладают толстыми стенками, в составе которых имеются эластические и гладкие мышечные волокна. Давление крови в них наиболее высокое, по сравнению с венами и капиллярами, в связи с чем они и имеют вышеуказанную толстую стенку.
Изнутри артерия выстлана эндотелием – эпителиальными клетками, которые образуют однослойный пласт тонких клеток. Благодаря наличию гладких мышечных клеток в толще стенки, артерии могут сужаться и расширяться. Скорость кровотока в артериях примерно 20-40 см в секунду.
Большей частью артерии несут артериальную кровь, однако нельзя забывать об исключениях: от правого желудочка по легочным артериям к легким идет венозная кровь.
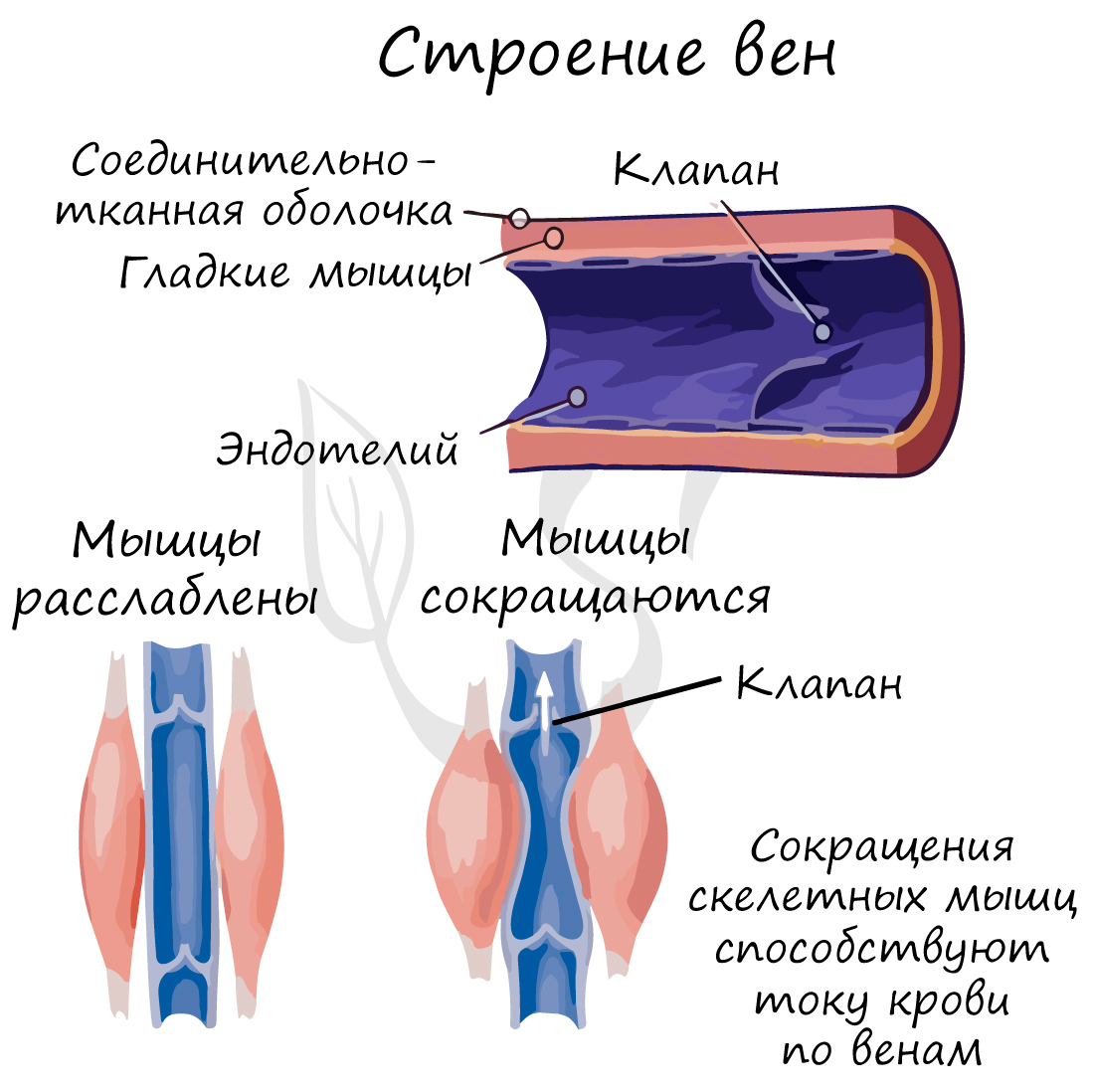
По венам кровь течет к сердцу. По сравнению со стенкой артерии, в венах меньше эластических и мышечных волокон. Давление крови в них небольшое, поэтому стенка вен тоньше, чем у артерий.
Характерный признак вен (который вы всегда заметите на схеме) наличие внутри вены клапанов. Клапаны препятствуют обратному току крови в венах – обеспечивают однонаправленное движение крови. Скорость кровотока в венах около 20 см в секунду.
Только представьте: вены поднимают кровь от ног к сердцу, действуя против силы тяжести. В этом им помогают вышеупомянутые клапаны и сокращения скелетных мышц. Вот почему очень важна физическая активность, противопоставленная гиподинамии, которая вредит здоровью, нарушая движение крови по венам.
Преимущественно в венах находится венозная кровь, однако нельзя забывать об исключениях: к левому предсердию подходят легочные вены с артериальной кровью, обогащенной кислородом после прохождения легких.

Самые мелкие кровеносные сосуды – капилляры (от лат. capillaris – волосяной). Их стенка состоит из одного слоя клеток, что делает возможным газообмен и обменные процессы различными веществами (питательными, побочными продуктами) между клетками, окружающими капилляр, и кровью в капилляре. Скорость движения крови по капиллярам самая низкая (по сравнению с артериями, венами) – составляет 0,05 мм в секунду, что необходимо для процессов обмена.
Суммарный просвет капилляров больше, чему у артерий и вен. Они подходят к каждой клетке нашего организма, именно они являются связующим звеном, благодаря которому ткани получают кислород, питательные вещества.
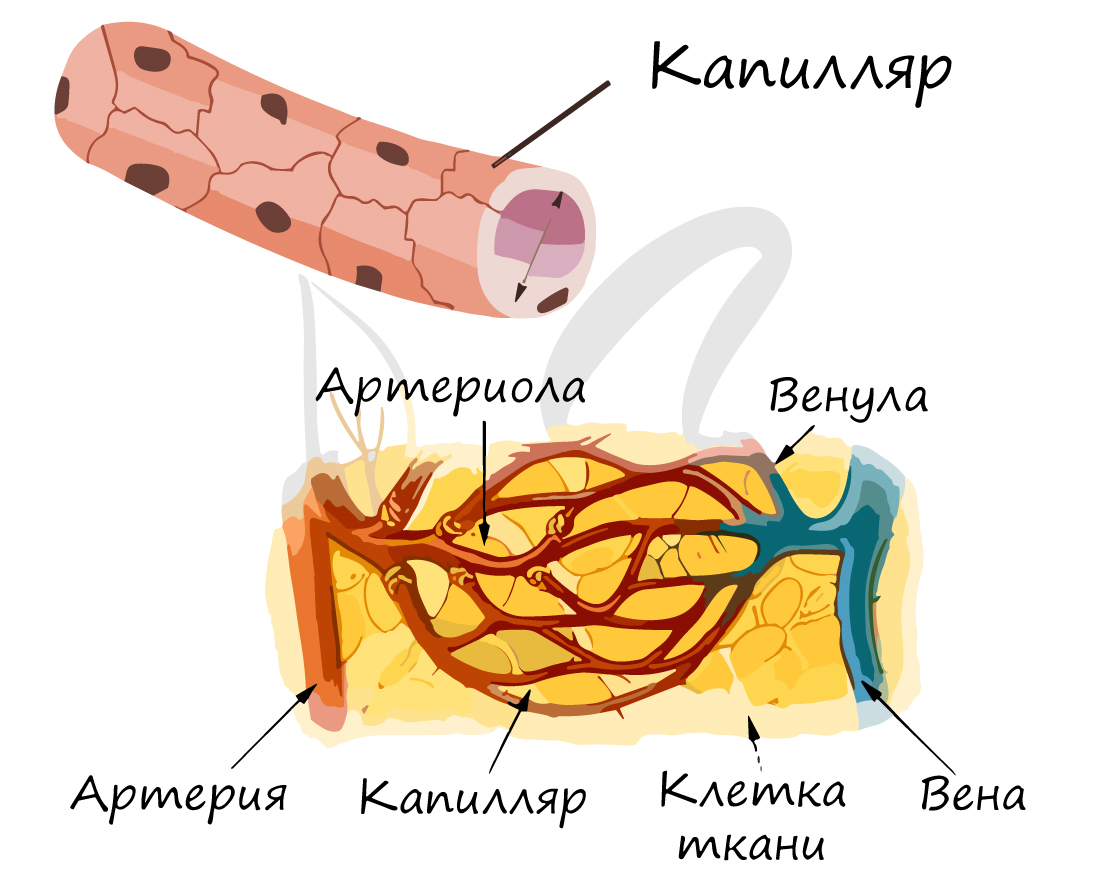
По мере прохождения крови по капиллярам, она теряет кислород и насыщается углекислым газом. Поэтому на картинке выше вы видите, что поначалу кровь в капиллярах артериальная, а затем – венозная.
Гемодинамика
Гемодинамикой называют процесс циркуляции крови. Важным показателем является кровяное давление – давление, оказываемое кровью на стенки кровеносных сосудов. Его величина зависит от силы сокращения сердца и сопротивления сосудов. Различают систолическое (в среднем 120 мм. рт. ст.) и диастолическое (в среднем 80 мм. рт. ст.) артериальное давление.
Систолическое артериальное давление подразумевает давление в кровеносном русле в момент сокращения сердца, диастолическое – в момент его расслабления.
При физической нагрузке и стрессе артериальное давление повышается, пульс учащается. Во время сна артериальное давление снижается, как и частота сердечных сокращений.
Уровень артериального давления – важный показатель для врача. Артериальное давление может быть повышено у пациента с болезнью почек, надпочечников, поэтому крайне важно знать и контролировать его уровень.
Повышение артериального давления, к примеру 220/120 мм рт. ст. врачи называют артериальной гипертензией (от греч. hyper – чрезмерно; говорить гипертония не совсем верно, гипертония – повышенный тонус мышц), а понижение, например до 90/60 мм. рт. ст. будет называться артериальной гипотензией (от греч. hypo – под, внизу).
Все мы, вероятно, хотя бы раз в жизни испытывали ортостатическую гипотензию – снижение уровня артериального давления при резком подъеме из положения сидя или лежа. Сопровождается легким головокружением, однако может приводить и к обмороку, потере сознания. Ортостатическая гипотензия может (в рамках нормы) проявляться у подростков.

Существует нервная регуляция гемодинамики, заключающаяся в действии на сосуды волокон симпатической нервной системы, которая сужает сосуды (давление повышается), парасимпатической нервной системы, которая расширяет сосуды (давление соответственно понижается).
На просвет сосудов оказывают действия также гуморальные факторы, распространяющиеся через жидкие среды организма. Ряд веществ оказывает сосудосуживающие действие: вазопрессин, норадреналин, адреналин, другая часть оказывает сосудорасширяющее действие – ацетилхолин, гистамин, окись азота (NO).
Заболевания
Атеросклероз (греч. athḗra – кашица + sklḗrōsis – затвердевание) – хроническое заболевание артерий, возникающее в результате нарушения в них обмена жиров и белков. При атеросклерозе в сосуде формируется холестериновая бляшка, которая постепенно увеличивается в размерах, приводя в итоге к полной закупорке сосуда.
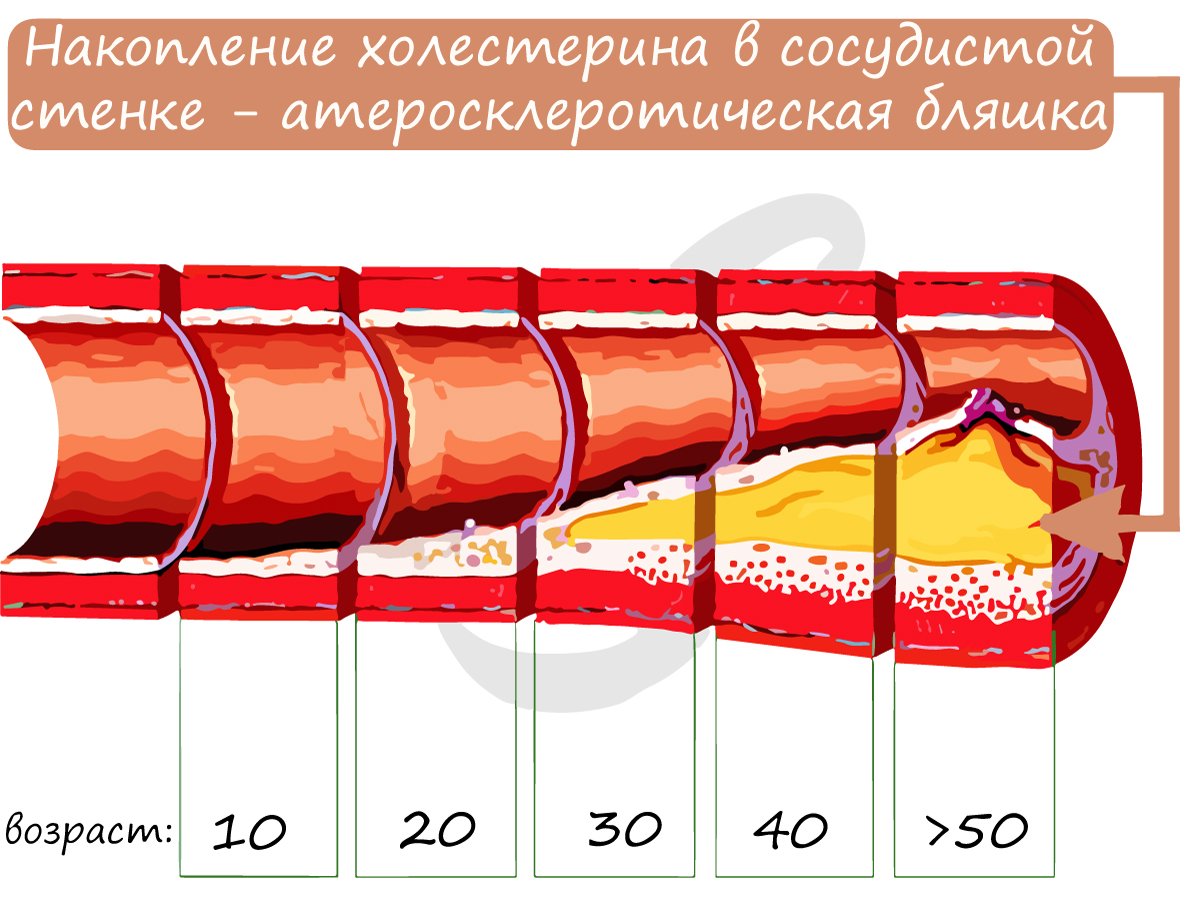
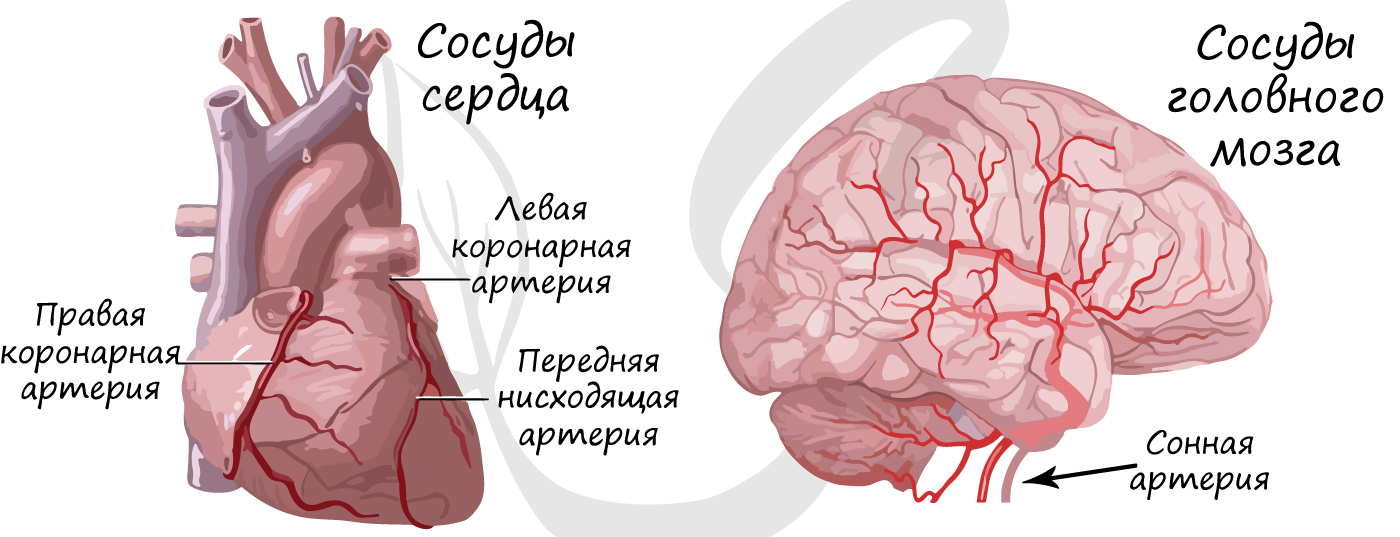
Бляшка суживает просвет сосуда, уменьшая количество крови, протекающей по нему к органу. Атеросклероз нередко затрагивает сосуды, которые питают сердце – коронарные артерии. В этом случае болезнь может проявляться болями в сердце при незначительных физических нагрузках. Если атеросклероз затрагивает сосуды головного мозга – у пациента ухудшается память, концентрация внимания, когнитивные (интеллектуальные) функции.
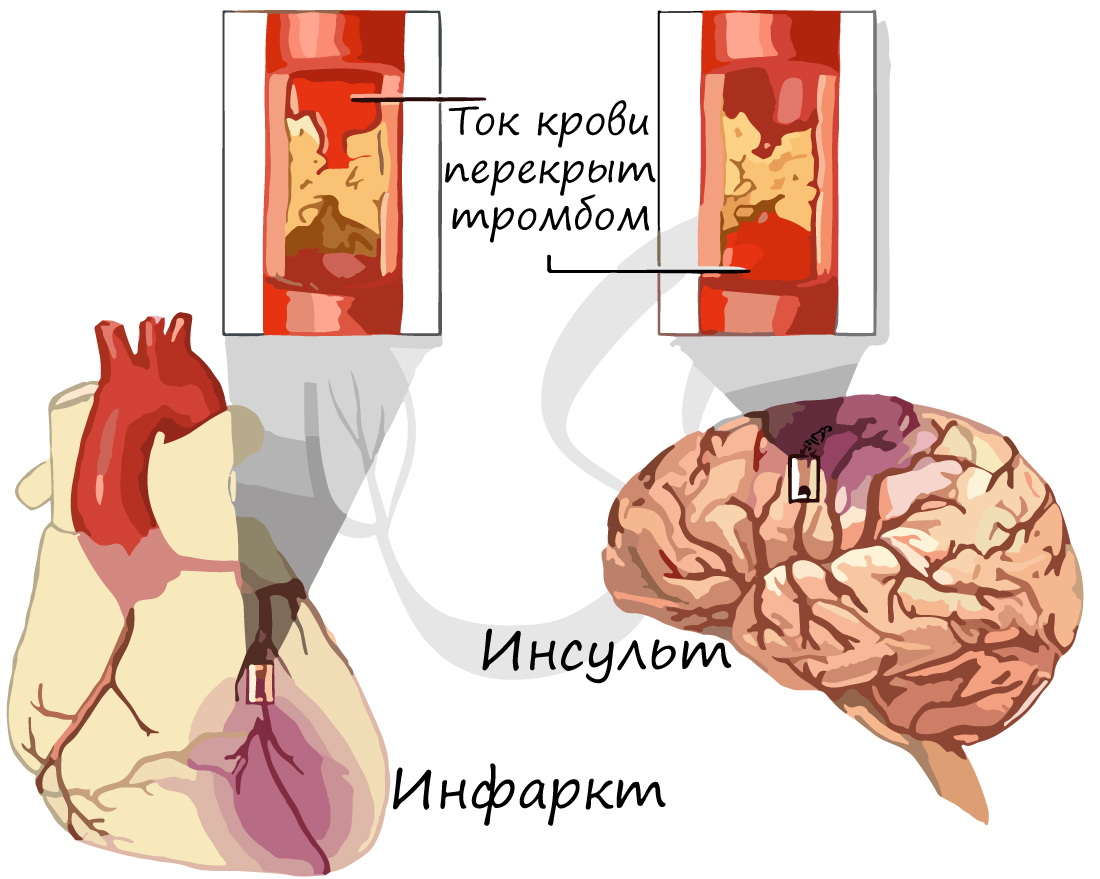
В какой-то момент атеросклеротическая бляшка может лопнуть, в этом случае происходит невероятное: кровь начинает сворачиваться прямо внутри сосуда, ведь клетки реагируют на разрыв бляшки, как на повреждение сосуда! Образуется тромб, который может закупорить просвет сосуда, после чего кровь полностью перестает поступать к органу, который этот сосуд кровоснабжает.
Такое состояние называется инфаркт (лат. infarcire – «начинять, набивать») – резкое прекращения кровотока при спазме артерии или закупорке. Инфаркт выражается в омертвлении тканей органа вследствие острого недостатка кровоснабжения. Инфаркт головного мозга называют – инсульт (лат. insultus – нападение, удар).
© Беллевич Юрий Сергеевич 2018-2021
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
Источник
Виды кровеносных сосудов:
артерии – сосуды, несущие кровь от сердца;
вены – сосуды, несущие кровь к сердцу;
капилляры – тончайшие кровеносные сосуды, образующие сеть в тканях и органах.
Самые мелкие артерии и вены, переходящие в капилляры, называются артериолами и венулами.
Крупные артерии, отходящие от сердца постепенно распадаются на более тонкие сосуды, доходя до самых тонких капилляров, которые в свою очередь постепенно сливаются сначала в венулы, затем в вены, несущие кровь к сердцу.
Диаметр кровеносных сосудов сначала уменьшается (от артерий к капиллярам), а затем – возрастает (от капилляров к венам). Так, диаметр начала аорты у человека приблизительно равен 3 см, а диаметр капилляра – от 6 до 20 мкм. Однако по мере удаления от аорты ширина сосудистого русла, несмотря на уменьшение калибра каждого из сосудов, в сумме больше аорты, следовательно, скорость движения крови в капиллярах всегда ниже, чем в более крупных сосудах.
Распределение сосудов в теле имеет определенный порядок.
Артерии, например на туловище и шее, расположены на передней стороне и спереди от позвоночника; на разгибательной его стороне, на спине и затылке крупных сосудов нет. На конечностях артерии лежат на сгибательных поверхностях, в защищенных укрытых местах.
В некоторых пунктах артерии частично проходят поверхностно под кожей, особенно над костями; в таких местах можно прощупать пульс или сдавить их, если потребуется остановка кровотечения.
формирование кровеносных сосудов
Кровеносные сосуды развиваются из мезенхимы.
В эмбриональном периоде все сосуды закладываются и строятся как капилляры, и только в процессе их дальнейшего развития простая капиллярная стенка постепенно окружается различными структурными элементами, и капиллярный сосуд превращается либо в артерию, либо в вену, либо в лимфатический сосуд (рис. 1).
Вначале закладывается первичная стенка из плоских клеток мезенхимы, превращающаяся впоследствии во внутреннюю оболочку сосуда – эндотелий. Позднее из окружающей мезенхимы формируется более сложно построенная стенка сосуда.

Рис. 1. Сравнительная характеристика сосудов
Окончательно сформированные стенки артерий и вен состоят из трех основных слоев: интимы, медии и адвентиции (рис. 2).
Интима – тонкая внутренняя оболочка, выстланная со стороны полости сосудов тонким, эластичным плоским эндотелием. Интима является непосредственным продолжением эндотелия эндокарда.
Функция интимы: предотвращение свертывания крови.
Если эндотелий сосуда поврежден, то у места повреждения образуются небольшие сгустки крови – тромбы, которые могут вызвать закупорку сосуда. Иногда они отрываются от места образования, уносятся током крови (флотирующие тромбы) и закупоривают сосуд в каком-либо другом месте.
Средняя оболочка (медия) стенки сосудов образована гладкой мышечной тканью.
Функция: регуляция просвета (диаметра) сосуда.
Адвентиция – наружная оболочка сосудов. Она образована фиброзной волокнистой соединительной тканью.
Функция: механическая защита и фиксация сосуда.
Оболочки отделены друг от друга тонкими прослойками из эластических волокон.
Ткани, образующие оболочки кровеносных сосудов нуждаются в питании. Поэтому наружная и средняя оболочки пронизаны сетью кровеносных капилляров, приносящих питательные вещества и кислород и удаляющих продукты обмена.

Рис. 2. Строение стенки сосуда
капилляры
Стенки капилляров очень тонкие и состоят из эндотелия. Снаружи эндотелий оплетен сетью тонких соединительнотканых волокон, эластично фиксирующих капилляр.
В состав капиллярной стенки входят перициты – клетки соединительной ткани с многочисленными отростками, проникающими в эндотелий (рис. 3). Обладая сократительной активностью они способны изменять просвет капилляра.
Перициты, или клетки Руже относятся к малодифференцированным клеткам. При дифференцировке они могут превратиться в фибробласты (клетки соединительной ткани), гладкомышечные клетки или в макрофаги (клетки, способные к фагоцитозу).

Рис. 3. Перициты на стенке капилляра
Стенка капилляра легко проницаема для лейкоцитов и некоторых веществ, переносимых кровью. Через стенку капилляров происходит обмен веществ между кровью и тканевыми жидкостями, а также между кровью и внешней средой (в выделительных органах).
Благодаря проницаемости капиллярной стенки, происходит газообмен между кровью и воздухом, поступающем в легкие при вдохе.
артерии
Артерии делятся на два типа:
артерии мышечного типа – мелкие (артериолы) и средние артерии;
артерии эластического типа – самые крупные артерии: аорта и ее крупные ветви.
Артерии мышечного типа
Стенка артериолы состоит из всех трех оболочек: эндотелиальной, средней из циркулярно расположенных гладкомышечных клеток и наружной соединительнотканой оболочки (рис. 4).
При переходе артериолы в капилляр в ее стенке отмечаются только одиночные гладкие мышечные клетки. С укрупнением же артерий количество мышечных клеток постепенно увеличивается до непрерывного кольцевого слоя.
В более крупных артериях под внутренней эндотелиальной оболочкой расположен слой звездчатых клеток, играющий роль камбия (росткового слоя) для сосудов. Этот слой участвует в процессах регенерации – восстанавливает мышечный и эндотелиальный слои артерии. Чем крупнее артерия, тем больше развит камбиальный (ростковый) слой.

Рис. 4. Строение артерии
Артерии эластического типа
Артерии крупного калибра (легочная артерия, аорта и ее крупные ветви) называются артериями эластического типа, т. к. в их стенках преобладают эластические элементы.
Наличие большого количества эластических элементов (волокон, мембран) позволяет этим сосудам растягиваться при систоле сердца и возвращаться в исходное положение во время диастолы.
Внутренний слой аорты состоит из эндотелия и субэндотелиального слоя.
Субэндотелиальный слой составляет примерно 15 – 20 % толщины стенки сосуда.
Состав субэндотелиального слоя:
рыхлая фибриллярная соединительная ткань;
клетки звездчатой формы, выполняющие трофическую функцию для эндотелия;
отдельные продольно направленные гладкие мышечные клетки.
Глубже субэндотелиального слоя в составе внутренней оболочки расположено густое сплетение эластических волокон, соответствующее внутренней эластической мембране.
Межклеточное вещество внутренней оболочки аорты играет большую роль в питании стенки сосуда и обусловливает степень проницаемости стенки сосуда. У людей среднего и пожилого возраста в межклеточном веществе обнаруживаются холестерин и жирные кислоты.
В средней оболочке концентрически расположены прочные эластические и коллагеновые волокна. Гладкомышечный слой представлен одиночными клетками, косо залегающими в волокнах.
Наружная оболочка состоит из рыхлой волокнистой соединительной ткани с большим количеством продольных толстых эластических и коллагеновых волокон. Адвентиция богата кровеносными сосудами и нервными волокнами.
Функция адвентиции: защита сосудов от перерастяжения и разрывов.
вены
Стенки вен обычно тоньше, чем стенки артерий, и имеют ряд особенностей:
слабо развит средний гладкомышечный слой;
мало эластических волокон (вены легко спадаются);
наружная оболочка построена из волокнистой соединительной ткани, в которой преобладают коллагеновые волокна;
есть клапаны.
Внутренняя оболочка вен (интима) образует в них клапаны в виде полулунных кармашков (рис. 5). Клапаны отсутствуют в венах мозга и его оболочек, в венах костей и большей части вен внутренних органов. Клапаны развиты в венах конечностей и шеи.
Функция клапанов: препятствие обратному току крови.

Рис. 5. Венозные клапаны
Одни клапаны не могут обеспечить циркуляцию крови, так как все равно весь столб жидкости давил бы на нижележащие отделы. Вены расположены между скелетными мышцами, которые, сокращаясь, сжимают венозные сосуды. Такой “мышечный насос” помогает циркуляции крови.
малый круг кровообращения
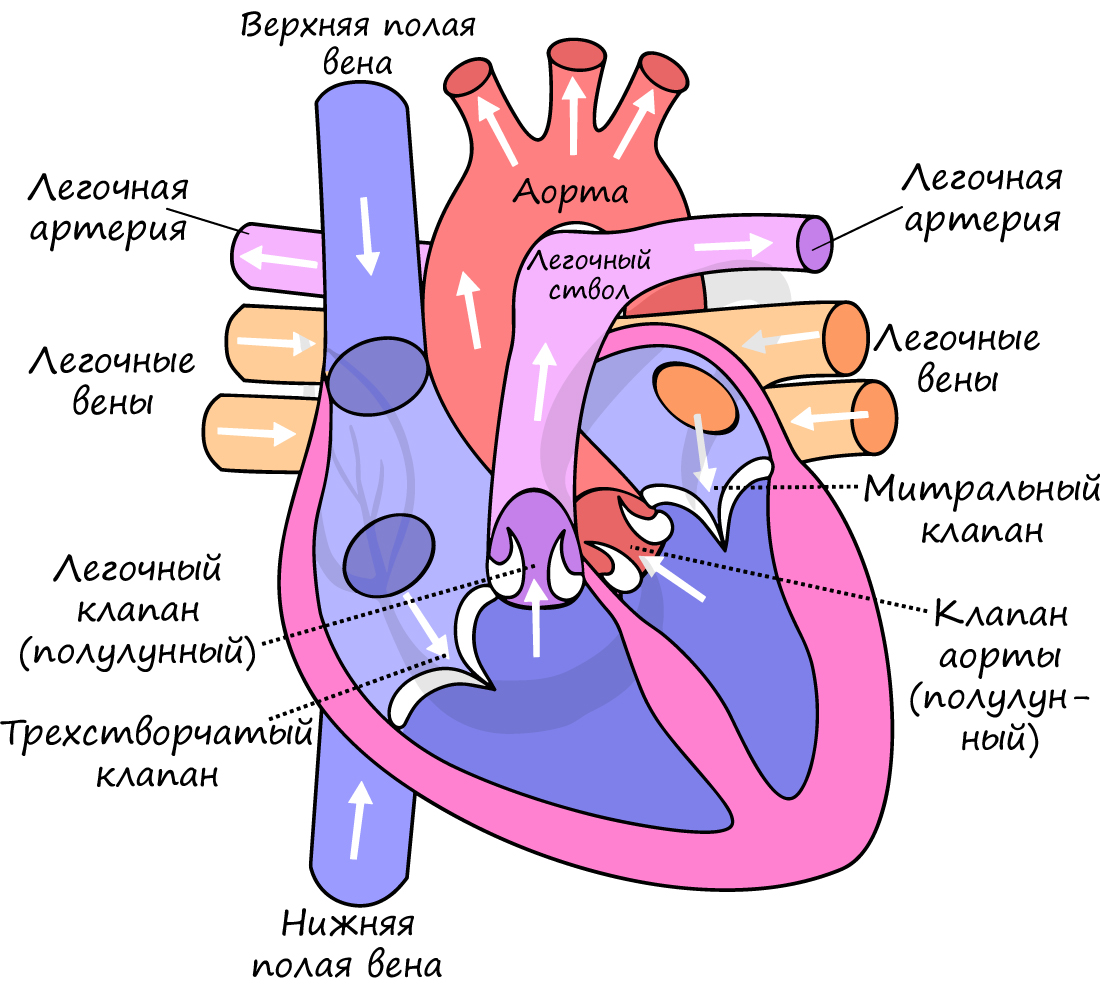
Малый круг кровообращения начинается в правом желудочке.
Сосуды малого круга кровообращения состоят из системы легочной артерии и системы легочных вен.
Легочная артерия является одним из самых крупных сосудов человека. Ее ствол имеет длину около 6 см, а диаметр – 3 см. Легочная артерия с венозной кровью выходит из правого желудочка и делится на две ветви: правую, идущую в правое легкое, и левую, идущую в левое легкое.
От места разветвления легочной артерии к дуге аорты отходит боталлов проток – заросший сосуд, соединявший в эмбриональный период легочную артерию с аортой.
В легких правая ветвь делится на три, а левая – на две ветви соответственно числу долей того и другого легкого.
Ветви легочной артерии идут параллельно бронхам до самых легочных пузырьков (альвеол), и образуют на их стенках густую капиллярную сеть. Здесь происходит обмен газами между кровью и альвеолярным воздухом.
Затем капилляры соединяются в венулы, затем в вены, которые сливаются в четыре легочные вены, по две в каждом легком. Из легких легочные вены несут артериальную кровь в левое предсердие.
Клапаны в легочных венах отсутствуют.
Особенности сосудов малого круга кровообращения
Сосуды малого круга обладают относительно малой длиной и слабо развитой мышечной стенкой. Артериолы легких имеют просвет в 4 – 5 раз больше просвета артериол большого круга. Поэтому сопротивление в малом круге значительно меньше, а кровяное давление в 5 раз меньше, чем в аорте.
Через малый круг проходит столько же крови, сколько и через большой, и минутный объем правого желудочка (в нормальных условиях) всегда равен минутному объему левого желудочка.
большой круг кровообращения
Большой круг кровообращения начинается в левом желудочке (рис. 6).

Рис. 6. Крупные сосуды большого круга кровообращеня
артерии большого круга
Из левого желудочка выходит самый крупный сосуд человеческого тела – аорта. Она несет артериальную кровь ко всем тканям и органам. Выйдя из сердца она образуют дугу влево (левая дуга аорты).
От дуги аорты отходят артерии, несущие кровь к голове (сонные артерии) и верхним конечностям (подключичные артерии).
Пройдя через диафрагму, аорта спускается вниз под названием брюшной аорты, которая делится на две крупнейшие ветви – подвздошные артерии, сама же продолжается вдоль крестца до самого копчика в виде маленькой средней крестцовой артерии.
Подвздошные артерии снабжают кровью нижние конечности и внутренние органы.
Каждая артерия снабжает кровью определенную область. Наиболее сильно артериальная сеть развита в мышцах и железах. Между мелкими артериями и между капиллярами имеется большое количество анастомозов, благодаря чему возможен приток крови окольным путем (коллатеральное кровообращение).
вены большого круга
Вены образуются путем слияния капилляров в венулы, а затем в более крупные венозные стволы. Обычно вены выходят из органов в том же месте, где входят артерии, и идут вместе с ними и нервами в сосудисто-нервных пучках, причем очень часто одну артерию сопровождают две вены. Названия идущих рядом вен и артерий в большинстве случаев одинаковы.
Поверхностные вены образуют подкожные венозные сети.
Так как кровь по венам движется гораздо медленнее, то емкость венозной системы раза в 2-3 больше, чем артериальной.
Вся венозная кровь нашего тела притекает к правой венозной половине сердца по двум крупнейшим венозным стволам: верхней полой вене и нижней полой вене.
От головы из полости черепа венозную кровь несут правая и левая яремные вены.
От верхних конечностей – правая и левая подключичные вены.
С каждой стороны яремная и подключичная вена сливаются, образуя правую и левую безымянную вену.
Безымянные вены, сливаясь, образуют верхнюю полую вену.
Таким образом, верхняя полая вена собирает кровь со всей верхней половины тела: от головы, шеи, верхних конечностей, а так же области плечевого пояса и стенок грудной полости.
Клапанов верхняя полая вена не имеет.
Нижняя полая венa располагается в брюшной полости и является самой крупной веной нашего тела. Она образуется из слияния двух общих подвздошных вен и впадает снизу в правое предсердие.
Нижняя полая вена собирает кровь со всей нижней половины тела: из вен брюшной полости, от всех органов таза и нижних конечностей.
В области прямой кишки нижняя полая вена имеет анастомозы с ветвями воротной вены печени.
Таким образом, все сосуды тела составляют два круга кровообращения (рис. 7).
Рис. 7. Круги кровообращения
Воротная вена отличается от других вен тем, что она начинается и оканчивается капиллярами. Она образуется из множества вен, собирающих кровь от всех непарных органов брюшной полости (желудка, селезенки, поджелудочной железы и всего кишечника).
Из слияния вен образуется короткий ствол, который двумя ветвями (для правой и левой долей печени) входит в ворота печени (откуда и название воротная вена).
В печеночной ткани воротная вена распадается на густую сеть капилляров; из капиллярных сетей воротной вены и печеночной артерии образуются четыре печеночные вены, впадающие уже по выходе из печени непосредственно под диафрагмой в нижнюю полую вену.
Таким образом, вся венозная кровь от непарных органов живота, прежде чем попасть в нижнюю полую вену, проходит через печень.
Функции воротной вены:
отведение крови, насыщенной питательными веществами, от пищеварительного тракта в печень, где они откладываются или перерабатываются;
фильтрация и нейтрализация печенью токсических веществ, поступивших в кровь из пищеварительного тракта.
Таким образом, воротная вена является функциональным кровеносным сосудом печени, в то время как питающим ее ткань сосудом является собственная печеночная артерия.
На нижней конечности также имеется обширная сеть поверхностных вен. При застое крови поверхностные вены могут сильно расширяться (варикозное расширение), особенно у женщин во время беременности, а также у лиц некоторых профессий, связанных с длительным стоянием.
Верхняя и нижняя полые вены, впадая в правое предсердие, замыкают большой круг кровообращения тела человека.
значение капилляров
Сердце, развивающее энергию для движения крови, артериальная система, распределяющая ее, и венозная система, возвращающая кровь к сердцу, – все это системы, имеющие вспомогательное значение.
Только через капиллярную систему осуществляется питание тканей и обмен веществ. Капилляры, окруженные межклеточными тканевыми жидкостями, находятся в тесной связи с клетками тканей тела. Часть кровяной плазмы проникает через стенку капилляров в межклеточные пространства и примешивается к межклеточному веществу; в свою очередь часть межклеточных веществ проникает в капиллярное русло и примешивается к циркулирующей в нем крови.
Артерии ветвятся на более тонкие сосуды вплоть до артериол, которые отдают многочисленные сети капилляров, образующих оросительную систему органа, снабжаемого данной артерией.
Распределение капиллярных сосудов между тканевыми элементами весьма разнообразно. В скелетной мышце, например, капилляры тянутся вдоль мышечных волокон и, анастомозируя между собой, образуют узкие длинные петли, охватывающие волокно и обеспечивающие обмен по всей длине волокна. Капилляры в мышечной ткани самые узкие.
Интенсивность тканевого обмена зависит от развития капиллярной сети. Поэтому не все органы тела в одинаковой мере снабжены капиллярами. Они гуще всего там, где происходит более интенсивный обмен веществ: в коре головного мозга, печени, легочных пузырьках, почечной ткани, эндокринных железах, кишечных ворсинках, мышечной ткани. Зато такие органы, как кости, сухожилия, связки и т. д., содержат количество капилляров, в сотни раз меньшее. Однако есть органы, совсем лишенные капилляров: производные эпидермиса (волосы и ногти), эмаль зубов и часть хрящевой ткани.
Обмен веществ между тканями и кровью совершается через тончайшие эндотелиальные стенки. Проницаемость эндотелиальной стенки избирательна и может меняться. Кроме того, интенсивность обмена веществ зависит количества крови, проходящий через капилляр, т. е. от просвета капилляра.
Многочисленные исследования показывают, что на изменение просвета капилляров влияют перициты, сами эндотелиальные клетки и особые “жомы” в местах отхождения капилляров от артериол.
Источник
