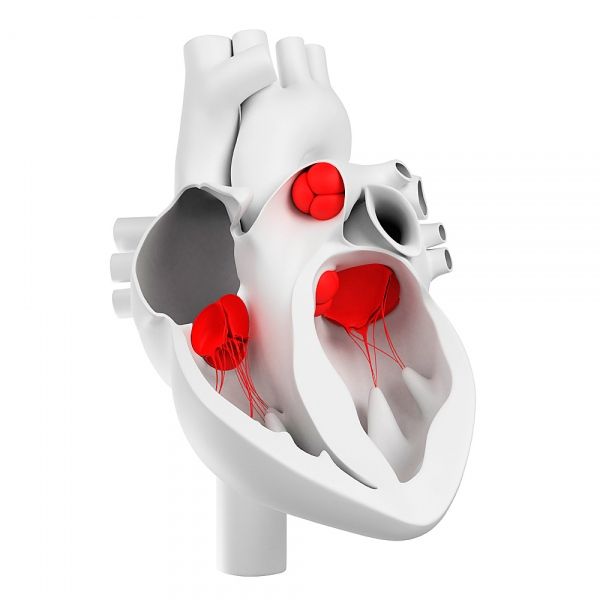
Кровеносные сосуды в клапанах сердца
Сердечно-сосудистая система человека замкнутая. Это означает, что кровь перемещается только по сосудам и отсутствуют какие-либо полости, куда кровь изливается. Благодаря работе сердца и разветвленной системе сосудов, каждая клетка нашего организма получает кислород и питательные вещества, которые необходимы для жизнедеятельности.
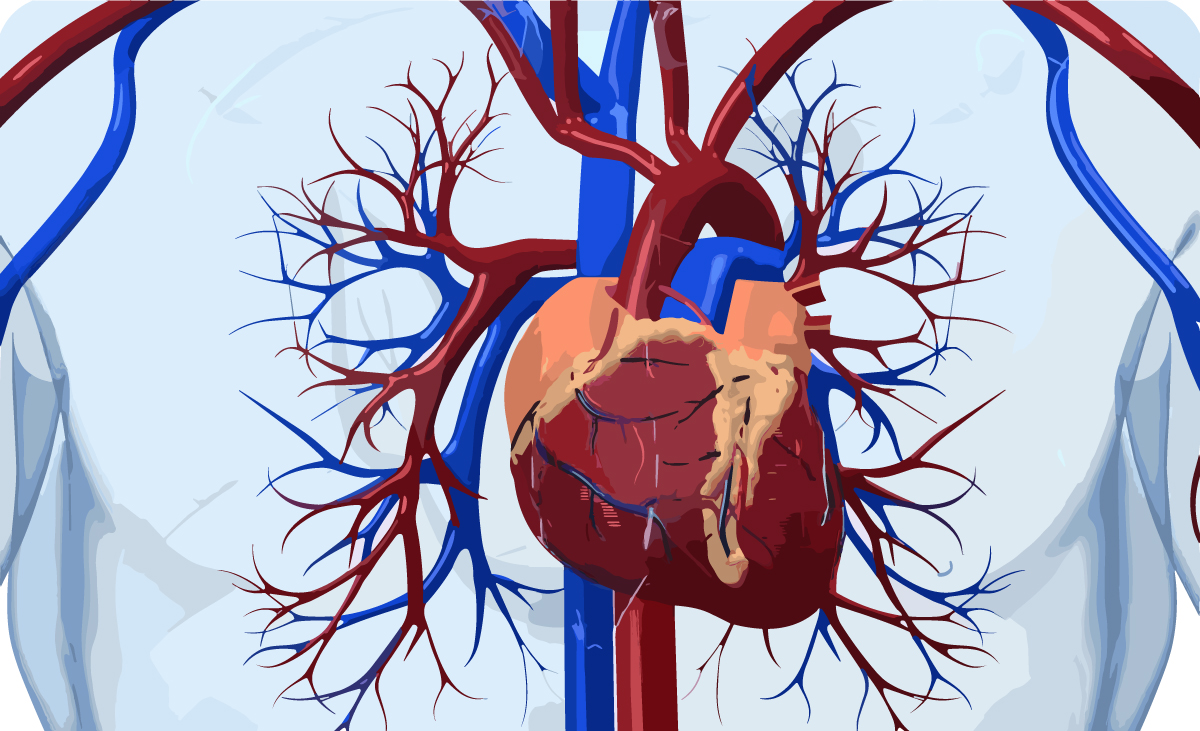
Обратите внимание на устоявшееся название – сердечно-сосудистая система. На первое место выносится именно сердечная мышца, которая выполняет важнейшую функцию. Мы переходим к изучению этого уникального органа.
Сердце
Раздел медицины, изучающий сердце, носит название кардиология (от др.-греч. καρδία – сердце и λόγος – изучение). Сердце – полый мышечный орган, сокращающийся с определенным ритмом в течение всей жизни человека.
Снаружи сердце покрыто околосердечной сумкой – перикардом. Состоит из 4 камер: 2 желудочков – правого и левого, и 2 предсердий – правого и левого. Запомните, что между желудочками и предсердиями находятся створчатые клапаны.
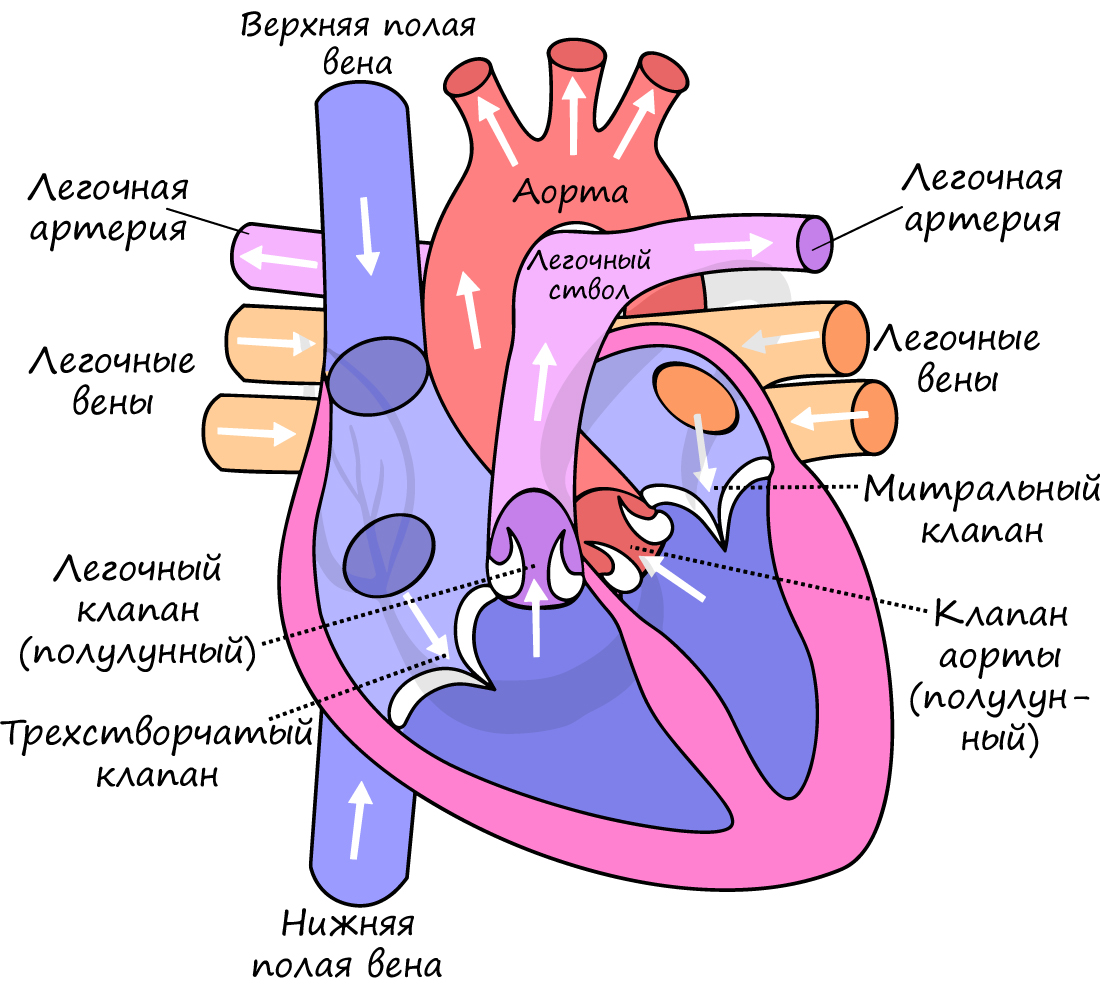
Между правым предсердием и правым желудочком расположен трехстворчатый (трикуспидальный) клапан, между левым предсердием и левым желудочком – двустворчатый (митральный) клапан.
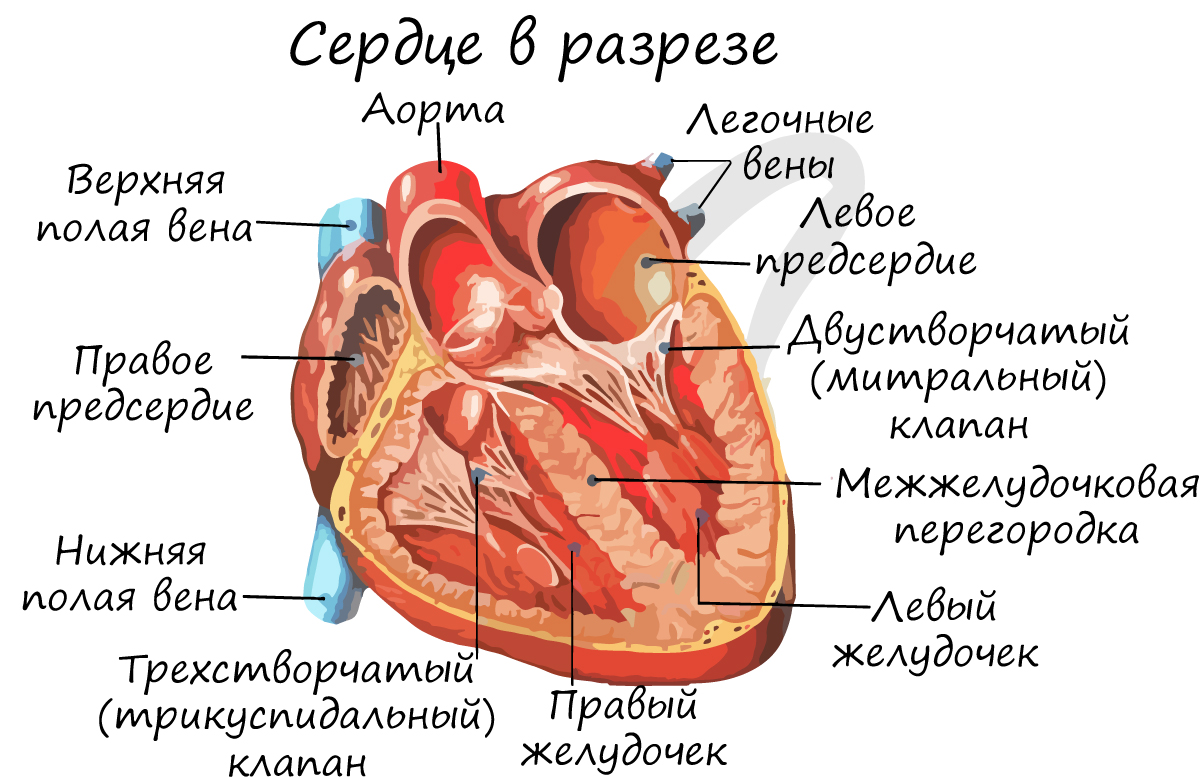
В сердце кровь движется однонаправленно: из предсердий в желудочки, благодаря наличию створчатых (атриовентрикулярных) клапанов (от лат. atrium – предсердие и ventriculus – желудочек).
От левого желудочка отходит самый крупный сосуд человека – аорта, диаметром 2.5 см, кровь в которой течет со скоростью 50 см в секунду. От правого желудочка отходит легочный ствол. Между левым желудочком и аортой, а также правым желудочком и легочным стволом находятся полулунные клапаны.
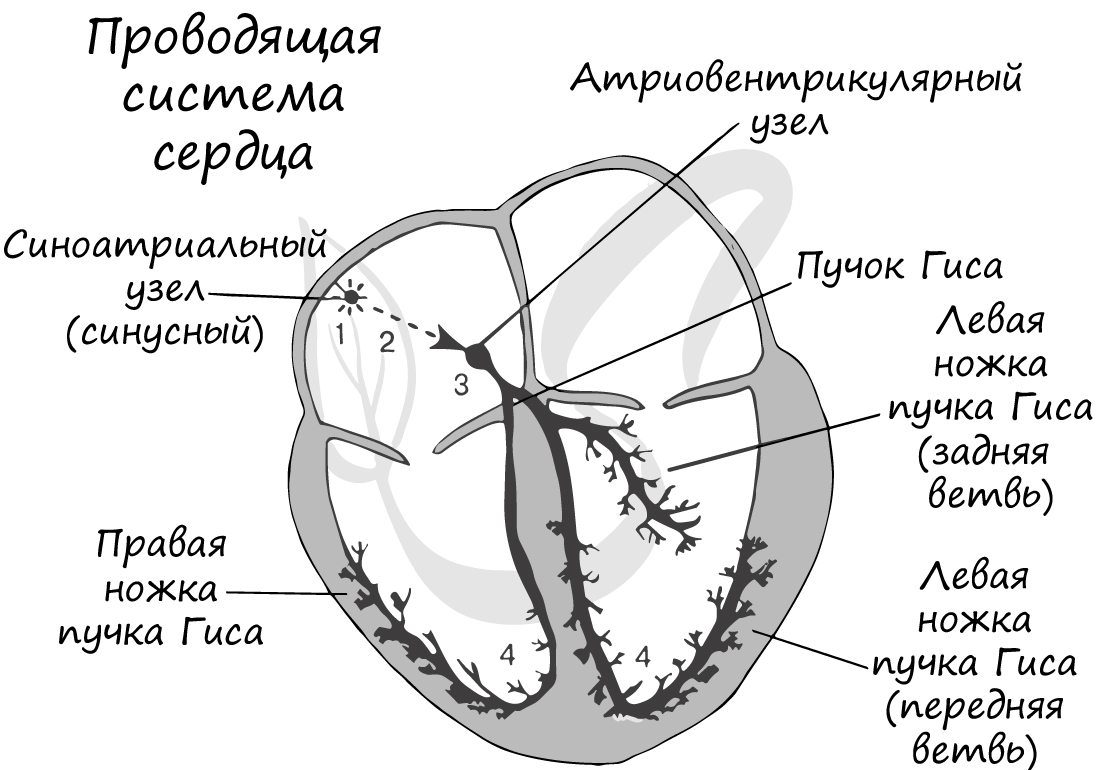
Мышечная ткань сердца представлена одиночными клетками – кардиомиоцитами, обладающими поперечной исчерченностью. Сердце обладает особым свойством – автоматией: изолированное от организма сердце продолжает сокращаться без внешних воздействий. Это связано с наличием в толще мышечной ткани особых клеток – пейсмекерных (клетки водителя ритма, атипичные кардиомиоциты), которые сами периодически генерируют нервные импульсы.
В сердце имеется проводящая система благодаря которой возбуждение, возникшее в одной части сердца, постепенно охватывает другие части. В проводящей системе выделяют синусный, атриовентрикулярный узлы, пучок Гиса и волокна Пуркинье. Именно благодаря наличию этих проводящих структур сердце способно к автоматии.
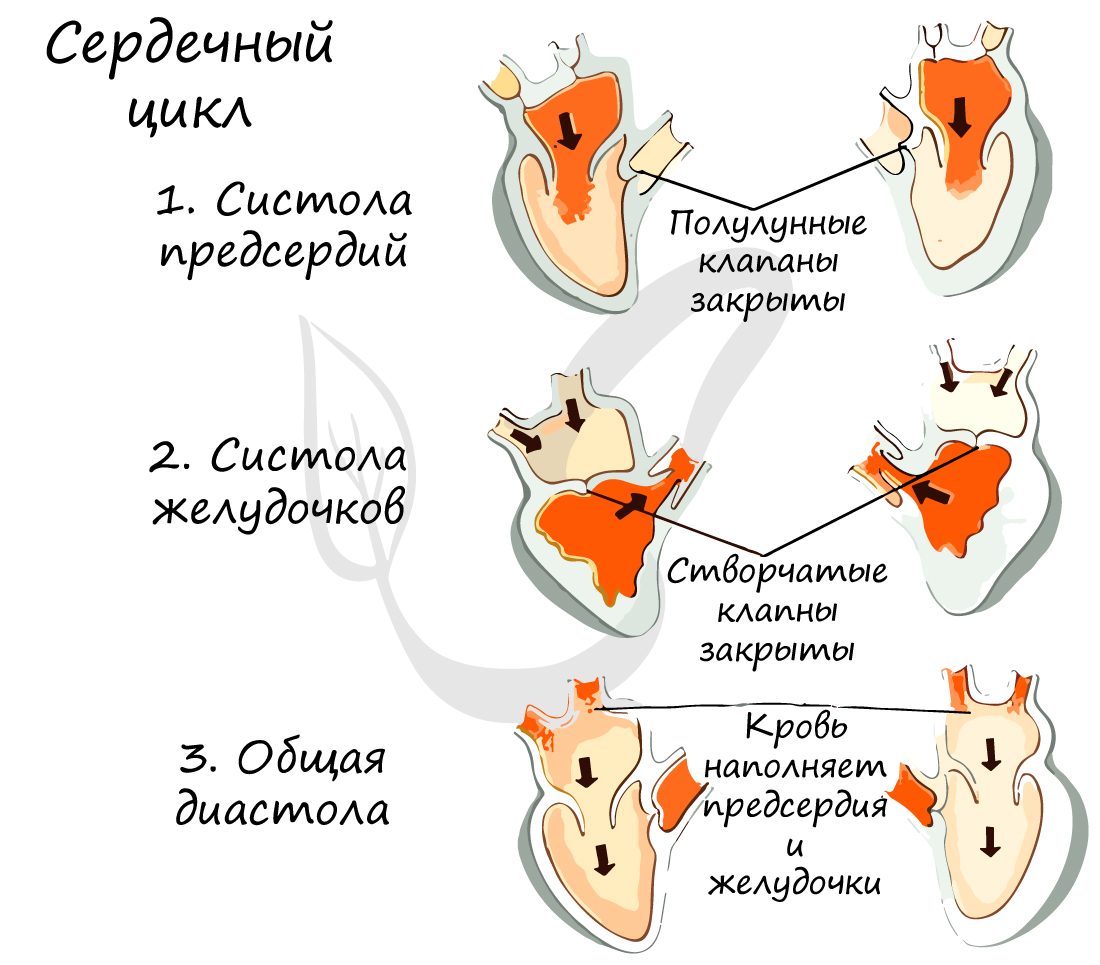
Сердечный цикл
Работа сердца заключается в последовательно сменяющих друг друга трех фазах:
- Систола предсердий (от греч. systole – сжимание, сокращение)
Длится 0,1 сек. В эту фазу предсердия сокращаются, их объем уменьшается, и кровь из них поступает в желудочки. Створчатые клапаны в период этой фазы открыты, полулунные – закрыты.
- Систола желудочков
Длится 0,3 сек. Створчатые (атриовентрикулярные) клапаны закрываются, чтобы не допустить обратного тока крови в предсердия. Мышечная ткань желудочков начинает сокращаться, их объем уменьшается: открываются полулунные клапаны. Кровь изгоняется из желудочков в аорту (из левого желудочка) и легочный ствол (из правого желудочка).
- Общая диастола (от греч. diastole – расширение)
Длится 0,4 сек. В диастолу полости сердца расширяются – мышцы расслабляются, полулунные клапаны закрываются. Створчатые клапаны открыты. В эту фазу предсердия наполняются кровью, которая пассивно поступает в желудочки. Затем цикл повторяется.
Мы уже разобрали сердечный цикл, однако я хочу акцентировать ваше внимание на некоторых деталях. В общей сложности один цикл длится 0,8 сек. Предсердия отдыхают 0,7 секунд – во время систолы желудочков и общей диастолы, а желудочки отдыхают 0,5 секунд – во время систолы предсердий и общей диастолы. Благодаря такому энергетически выгодному циклу, сердечная мышца мало утомляется при работе.
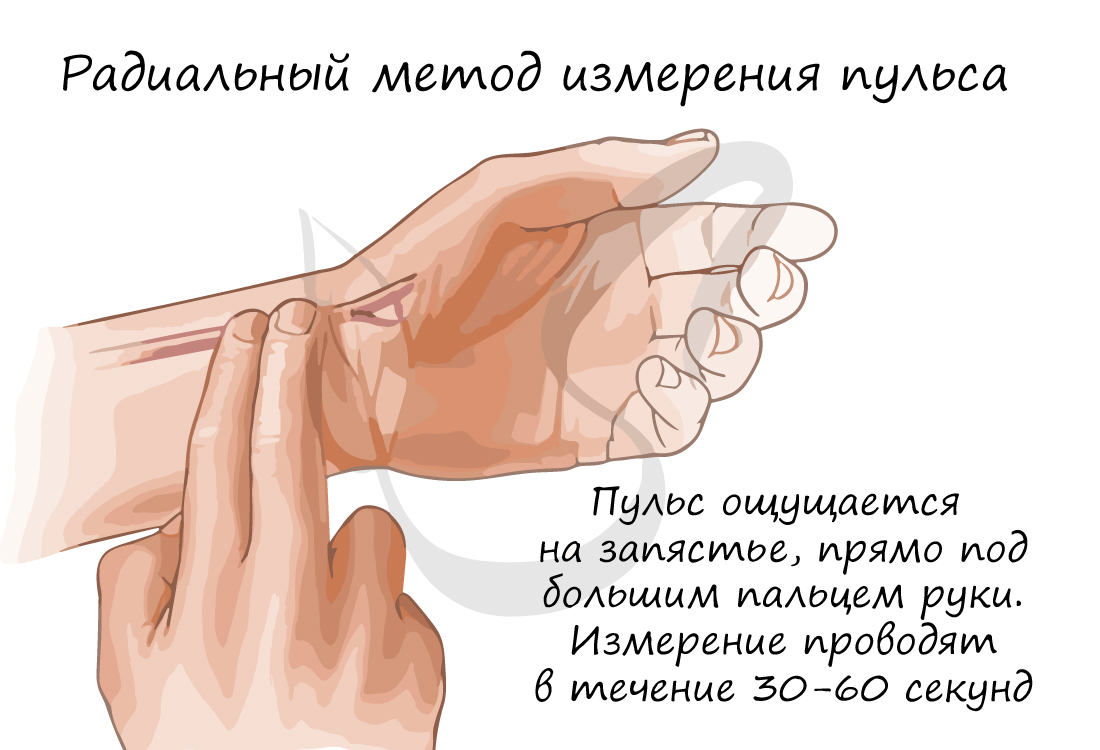
Частоту сокращений сердца (ЧСС) можно измерить с помощью пульса – толчкообразных колебаний стенок сосудов, связанных с сердечным циклом. Средняя частота пульса в норме – 60-80 ударов в минуту. У спортсмена ЧСС реже, чем у нетренированного человека. При больших физических нагрузках ЧСС может возрастать до 150 уд/мин.
Возможны изменения сердечного ритма в виде его чрезмерного урежения или учащения, соответственно выделяют: брадикардию (от греч. βραδυ – медленный и καρδιά – сердце) и тахикардию (от др.-греч. ταχύς – быстрый и καρδία – сердце). Брадикардия характеризуется урежением пульса до 30-60 уд/мин, тахикардия – выше 90 уд/мин.
Регуляторный центр деятельности сердечно-сосудистой системы лежит в продолговатом и спинном мозге. Парасимпатическая нервная система замедляет, а симпатическая нервная система ускоряет ЧСС. Оказывают влияние также гуморальные факторы (от лат. humor – влага), главным образом гормоны: надпочечников – адреналин (усиливает работу сердца), щитовидной железы – тироксин (ускоряет ЧСС).

Сосуды
К тканям и органам кровь движется внутри сосудов. Они подразделяются на артерии, вены и капилляры. В общих чертах мы обсудим их строение и функции. Хочу заметить: если вы считаете, что по венам течет венозная, а по артериям – артериальная кровь, вы ошибаетесь. В следующей статье вы найдете конкретные примеры, опровергающие это заблуждение.
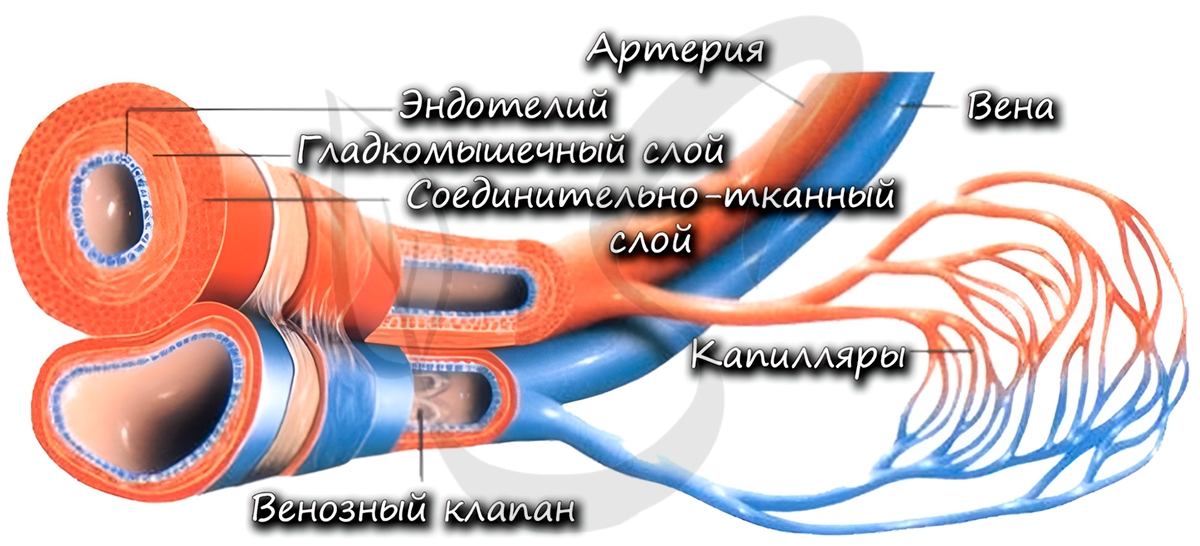
По артериям кровь течет от сердца к внутренним органам и тканям. Они обладают толстыми стенками, в составе которых имеются эластические и гладкие мышечные волокна. Давление крови в них наиболее высокое, по сравнению с венами и капиллярами, в связи с чем они и имеют вышеуказанную толстую стенку.
Изнутри артерия выстлана эндотелием – эпителиальными клетками, которые образуют однослойный пласт тонких клеток. Благодаря наличию гладких мышечных клеток в толще стенки, артерии могут сужаться и расширяться. Скорость кровотока в артериях примерно 20-40 см в секунду.
Большей частью артерии несут артериальную кровь, однако нельзя забывать об исключениях: от правого желудочка по легочным артериям к легким идет венозная кровь.
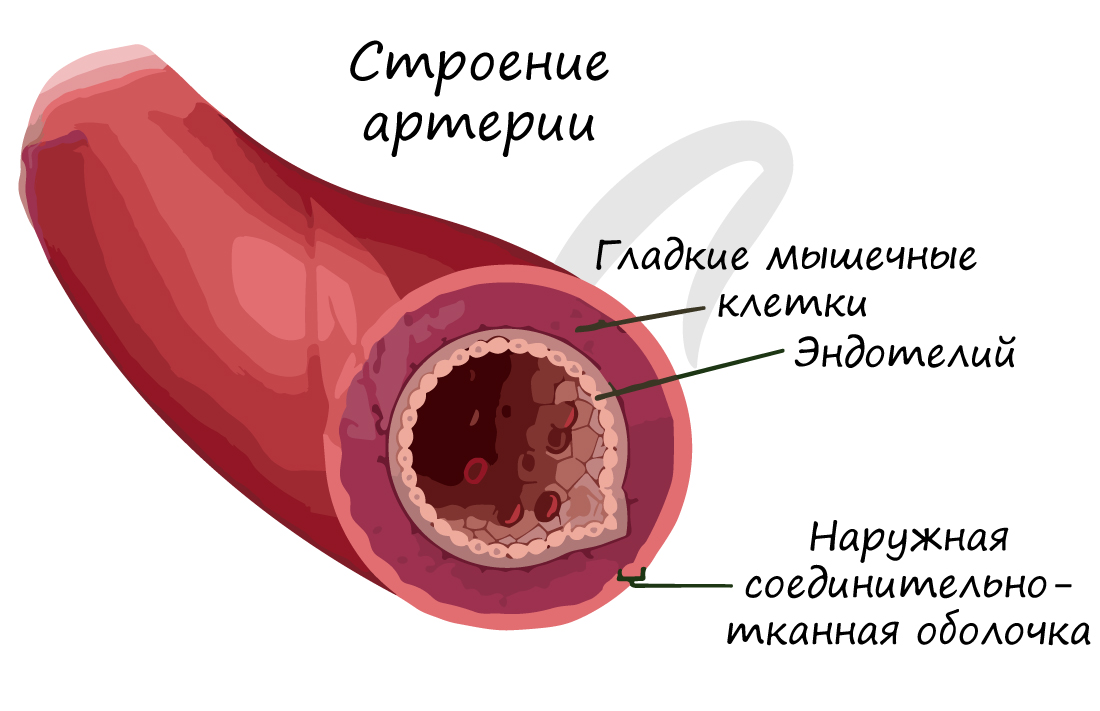
По венам кровь течет к сердцу. По сравнению со стенкой артерии, в венах меньше эластических и мышечных волокон. Давление крови в них небольшое, поэтому стенка вен тоньше, чем у артерий.
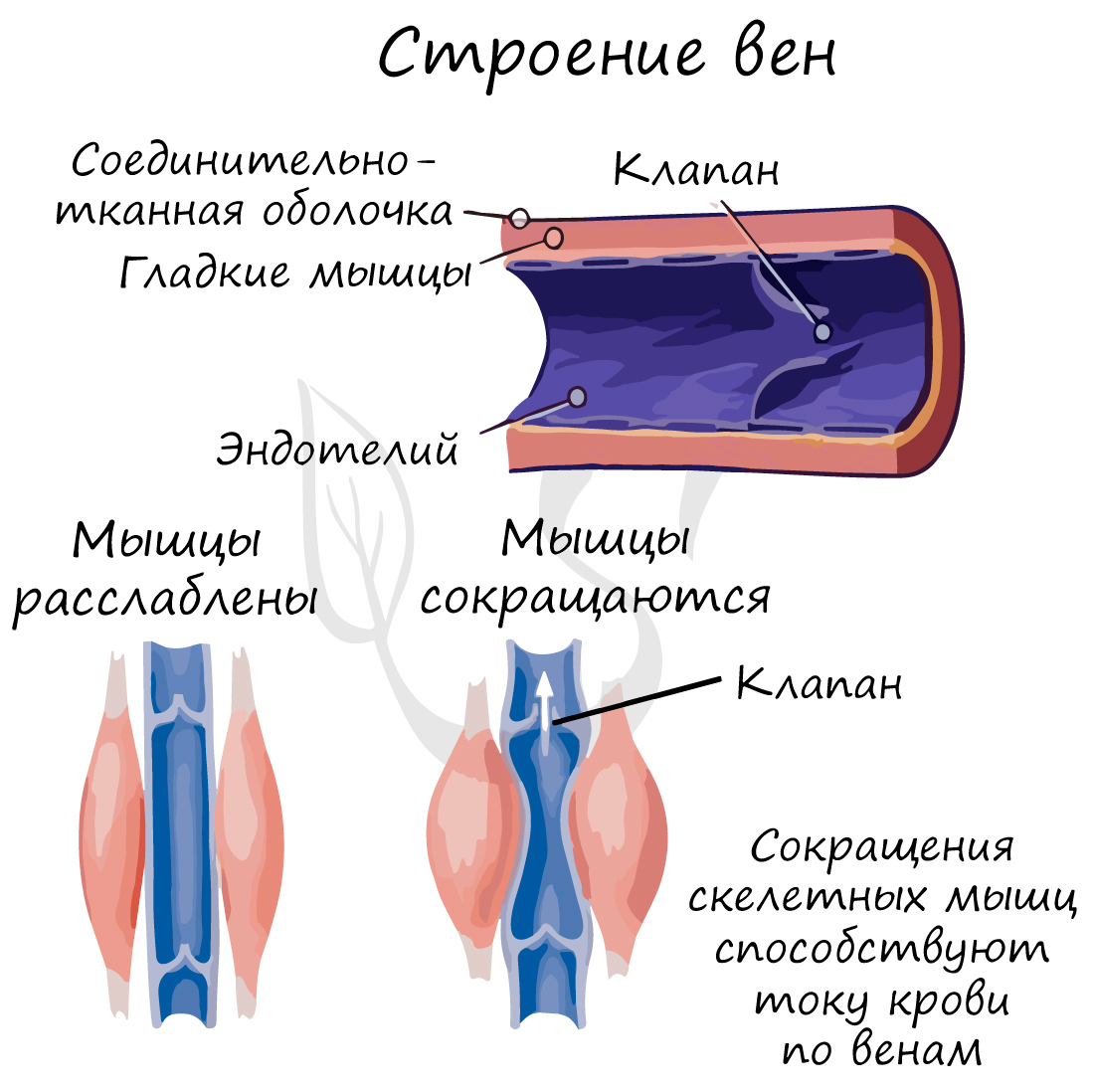
Характерный признак вен (который вы всегда заметите на схеме) наличие внутри вены клапанов. Клапаны препятствуют обратному току крови в венах – обеспечивают однонаправленное движение крови. Скорость кровотока в венах около 20 см в секунду.
Только представьте: вены поднимают кровь от ног к сердцу, действуя против силы тяжести. В этом им помогают вышеупомянутые клапаны и сокращения скелетных мышц. Вот почему очень важна физическая активность, противопоставленная гиподинамии, которая вредит здоровью, нарушая движение крови по венам.
Преимущественно в венах находится венозная кровь, однако нельзя забывать об исключениях: к левому предсердию подходят легочные вены с артериальной кровью, обогащенной кислородом после прохождения легких.
Самые мелкие кровеносные сосуды – капилляры (от лат. capillaris – волосяной). Их стенка состоит из одного слоя клеток, что делает возможным газообмен и обменные процессы различными веществами (питательными, побочными продуктами) между клетками, окружающими капилляр, и кровью в капилляре. Скорость движения крови по капиллярам самая низкая (по сравнению с артериями, венами) – составляет 0,05 мм в секунду, что необходимо для процессов обмена.
Суммарный просвет капилляров больше, чему у артерий и вен. Они подходят к каждой клетке нашего организма, именно они являются связующим звеном, благодаря которому ткани получают кислород, питательные вещества.
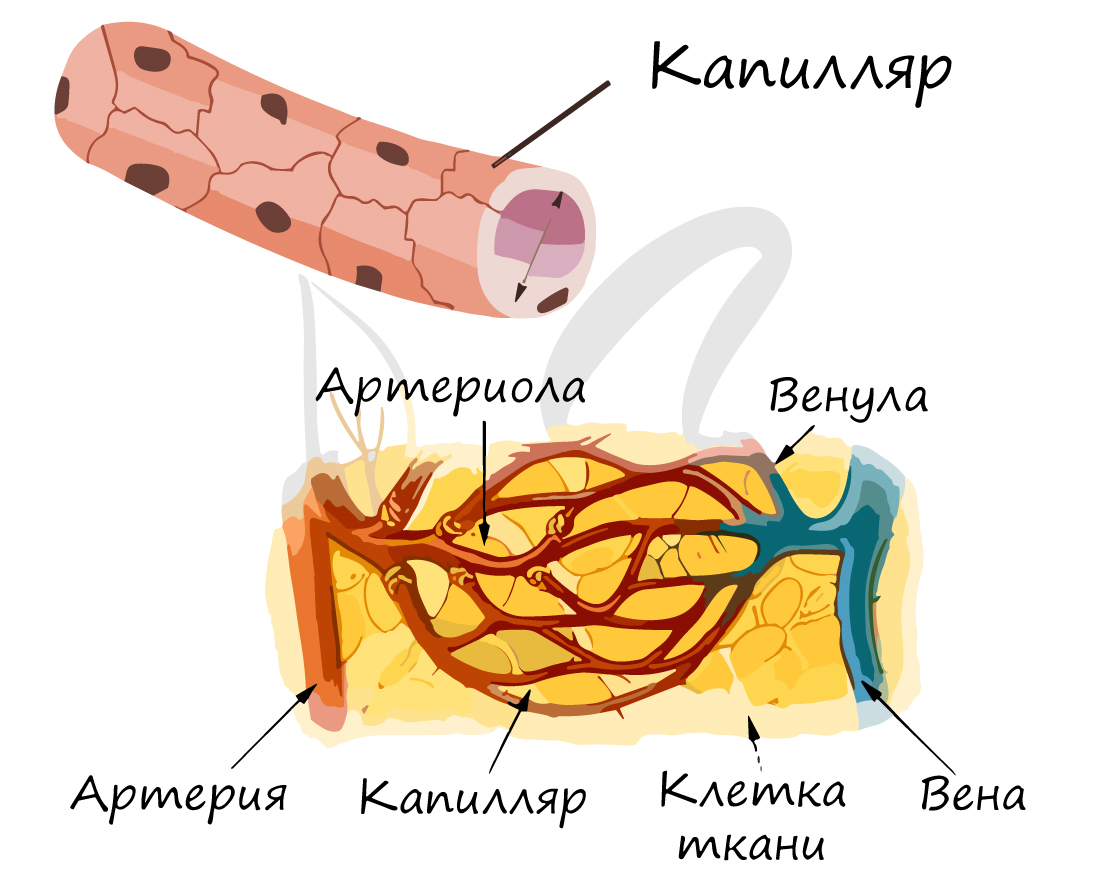
По мере прохождения крови по капиллярам, она теряет кислород и насыщается углекислым газом. Поэтому на картинке выше вы видите, что поначалу кровь в капиллярах артериальная, а затем – венозная.
Гемодинамика
Гемодинамикой называют процесс циркуляции крови. Важным показателем является кровяное давление – давление, оказываемое кровью на стенки кровеносных сосудов. Его величина зависит от силы сокращения сердца и сопротивления сосудов. Различают систолическое (в среднем 120 мм. рт. ст.) и диастолическое (в среднем 80 мм. рт. ст.) артериальное давление.
Систолическое артериальное давление подразумевает давление в кровеносном русле в момент сокращения сердца, диастолическое – в момент его расслабления.
При физической нагрузке и стрессе артериальное давление повышается, пульс учащается. Во время сна артериальное давление снижается, как и частота сердечных сокращений.
Уровень артериального давления – важный показатель для врача. Артериальное давление может быть повышено у пациента с болезнью почек, надпочечников, поэтому крайне важно знать и контролировать его уровень.
Повышение артериального давления, к примеру 220/120 мм рт. ст. врачи называют артериальной гипертензией (от греч. hyper – чрезмерно; говорить гипертония не совсем верно, гипертония – повышенный тонус мышц), а понижение, например до 90/60 мм. рт. ст. будет называться артериальной гипотензией (от греч. hypo – под, внизу).
Все мы, вероятно, хотя бы раз в жизни испытывали ортостатическую гипотензию – снижение уровня артериального давления при резком подъеме из положения сидя или лежа. Сопровождается легким головокружением, однако может приводить и к обмороку, потере сознания. Ортостатическая гипотензия может (в рамках нормы) проявляться у подростков.

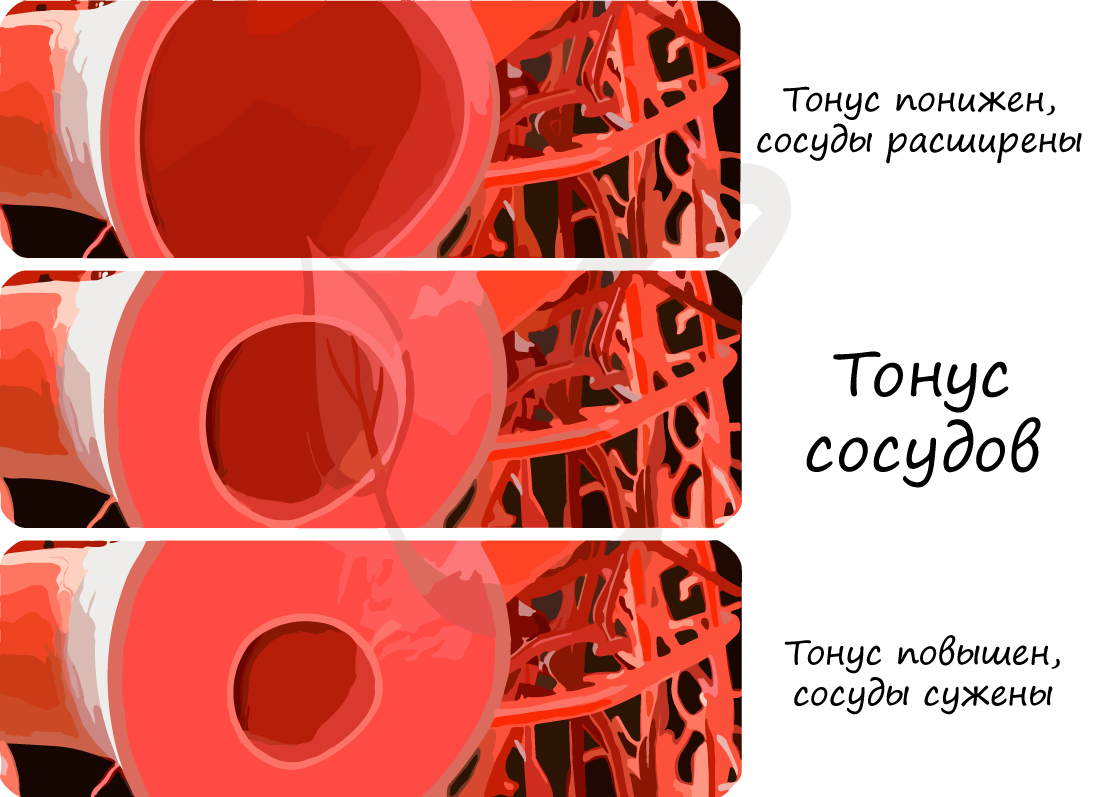
Существует нервная регуляция гемодинамики, заключающаяся в действии на сосуды волокон симпатической нервной системы, которая сужает сосуды (давление повышается), парасимпатической нервной системы, которая расширяет сосуды (давление соответственно понижается).
На просвет сосудов оказывают действия также гуморальные факторы, распространяющиеся через жидкие среды организма. Ряд веществ оказывает сосудосуживающие действие: вазопрессин, норадреналин, адреналин, другая часть оказывает сосудорасширяющее действие – ацетилхолин, гистамин, окись азота (NO).
Заболевания
Атеросклероз (греч. athḗra – кашица + sklḗrōsis – затвердевание) – хроническое заболевание артерий, возникающее в результате нарушения в них обмена жиров и белков. При атеросклерозе в сосуде формируется холестериновая бляшка, которая постепенно увеличивается в размерах, приводя в итоге к полной закупорке сосуда.
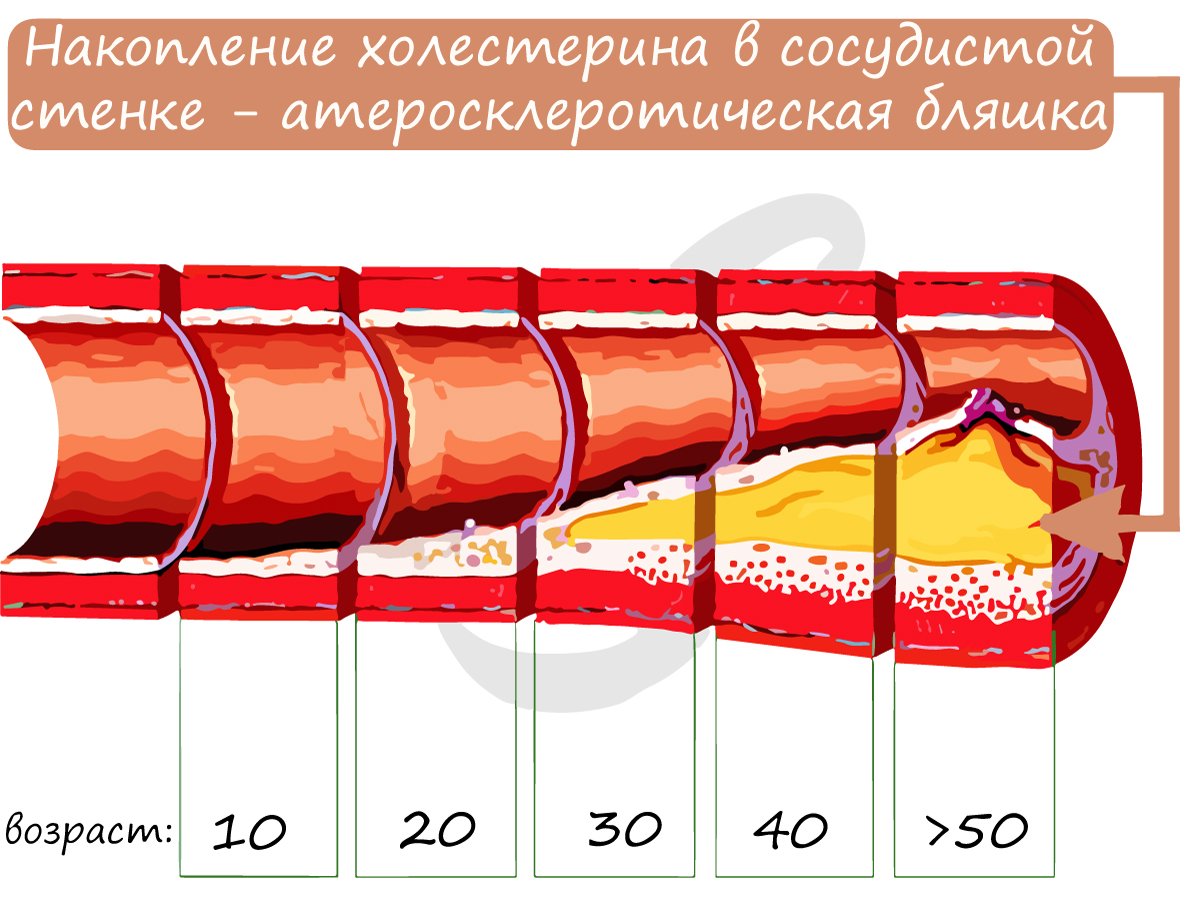
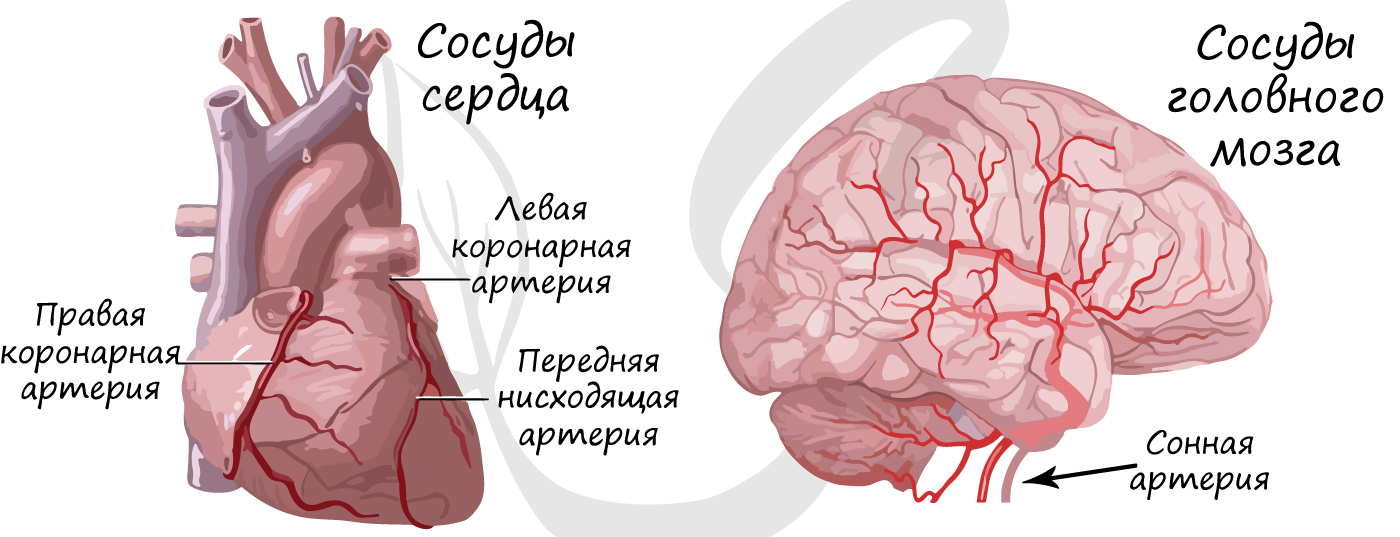
Бляшка суживает просвет сосуда, уменьшая количество крови, протекающей по нему к органу. Атеросклероз нередко затрагивает сосуды, которые питают сердце – коронарные артерии. В этом случае болезнь может проявляться болями в сердце при незначительных физических нагрузках. Если атеросклероз затрагивает сосуды головного мозга – у пациента ухудшается память, концентрация внимания, когнитивные (интеллектуальные) функции.
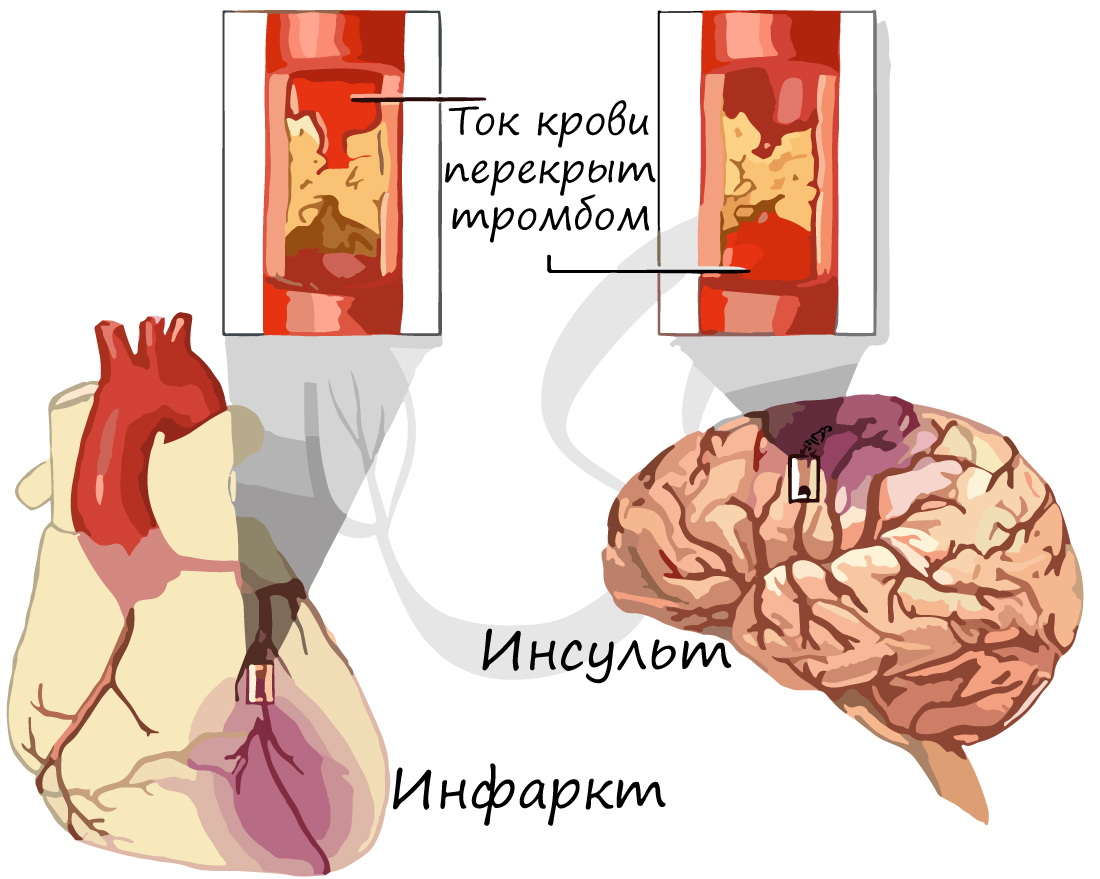
В какой-то момент атеросклеротическая бляшка может лопнуть, в этом случае происходит невероятное: кровь начинает сворачиваться прямо внутри сосуда, ведь клетки реагируют на разрыв бляшки, как на повреждение сосуда! Образуется тромб, который может закупорить просвет сосуда, после чего кровь полностью перестает поступать к органу, который этот сосуд кровоснабжает.
Такое состояние называется инфаркт (лат. infarcire – «начинять, набивать») – резкое прекращения кровотока при спазме артерии или закупорке. Инфаркт выражается в омертвлении тканей органа вследствие острого недостатка кровоснабжения. Инфаркт головного мозга называют – инсульт (лат. insultus – нападение, удар).
© Беллевич Юрий Сергеевич 2018-2021
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
Источник
Как устроены сердечные клапаны?
Начало исследования кровоснабжения клапанов положил Н Luschka (1852), применив инъекцию сосудов сердца контрастной массой. Он обнаружил в створках предсердно-желудочковых и полулунных клапанов аорты и легочной артерии многочисленные кровеносные сосуды. Вместе с тем, в ряде руководств по патологической анатомии и гистологии имелись указания о том, что неизмененные сердечные клапаны человека не содержат кровеносных сосудов, а последние появляются в клапанах только при различных патологических процессах – атеросклерозе и эндокардитах различной этиологии. Сведения об отсутствии кровеносных сосудов базировались в основном, на гистологических исследованиях. Предполагалось, что при отсутствии кровеносных сосудов в свободной части створок их питание происходит путем фильтрации жидкости из плазмы крови, омывающей створки. Отмечалось проникновение немногочисленных сосудов вместе с волокнами поперечнополосатой мышечной ткани в основания створок и сухожильных хорд.

Однако при инъекции сосудов сердца различными красителями (туши в желатине, висмута в желатине, водной взвеси черной туши, растворов кармина или трипанового голубого) было установлено, что сосуды проникают в предсердно-желудочковые cердечные клапаны, клапаны аорты и легочной артерии вместе с сердечной мышечной тканью, немного не достигая свободного края створки.
В рыхлой волокнистой соединительной ткани створок предсердно-желудочковых клапанов были обнаружены отдельные магистральные сосуды, анастомозирующие с сосудами рядом расположенных участков сердечной поперечнополосатой мышечной ткани.
Наибольшее количество кровеносных сосудов располагалось в основании и сравнительно меньшее – в свободной части этих клапанов.
По данным К. И. Кульчицкого и др. (1990), больший диаметр артериальных и венозных сосудов встречается в митральном клапане. В основании створок этого клапана располагаются, главным образом, магистральные сосуды с узкопетлистой сетью капилляров, проникающие в базальную часть створки и занимающие 10% ее площади. В трикуспидальном клапане артериальные сосуды имеют меньший диаметр, чем в митральном. В створках этого клапана располагаются, преимущественно, сосуды рассыпного типа и сравнительно широкие петли кровеносных капилляров. В митральном клапане более интенсивно кровоснабжается передняя створка, в трикуспидальном – передняя и задняя створки, несущие основную замыкательную функцию. Соотношение диаметров артериальных и венозных сосудов в предсердно-желудочковых клапанах сердца людей зрелого возраста составляет 1:1,5. Петли капилляров имеют полигональную форму и располагаются перпендикулярно основанию створок клапана. Сосуды образуют плоскостную сеть, расположенную под эндотелием со стороны предсердий. Кровеносные сосуды выявлены также в сухожильных хордах, куда они проникают из сосочковых мышц правого и левого желудочков на расстояние до 30% длины сухожильных хорд. Многочисленные кровеносные сосуды образуют дугообразные петли в основании сухожильных хорд. Сердечные клапаны аорты и легочного ствола по кровоснабжению в значительной степени отличаются от предсердно-желудочковых. К основанию полулунных створок клапанов аорты и легочного ствола подходят магистральные сосуды относительно меньшего диаметра. Короткие ветви этих сосудов заканчиваются петлями капилляров неправильной овальной и полигональной формы. Они располагаются, преимущественно, вблизи основания полулунных створок. Венозные сосуды в основании клапанов аорты и легочной артерии также имеют меньший диаметр, чем в основании предсердно-желудочковых клапанов. Соотношение диаметров артериальных и венозных сосудов в клапанах аорты и легочной артерии сердца людей зрелого возраста составляет 1:1,4. От более крупных сосудов отходят короткие боковые веточки, заканчивающиеся петлями капилляров неправильной овальной и полигональной формы.

С возрастом наблюдается огрубление волокон соединительной ткани, как коллагеновых, так и эластических, а также уменьшение количества рыхлой волокнистой неоформленной соединительной ткани, развивается склероз ткани створок предсердно-желудочковых клапанов и полулунных створок клапанов аорты и легочной артерии. Уменьшается протяженность в клапанах волокон сердечной поперечнополосатой мышечной ткани, а следовательно, снижается ее количество и число проникающих в сердечные клапаны кровеносных сосудов. В связи с указанными изменениями cердечные клапаны теряют свои эластические и упругие свойства, что оказывает влияние на механизм закрытия створок и гемодинамику.
Сердечные клапаны имеют сети лимфатических капилляров и незначительное количество лимфатических сосудов, снабженных клапанами. Лимфатические капилляры створок имеют характерный вид: просвет их весьма неравномерен, один и тот же капилляр в разных участках имеет различный диаметр. В местах слияния нескольких капилляров образуются расширения – лакуны различной формы. Петли сетей имеют чаще неправильную многоугольную, реже овальную или круглую форму. Нередко петли лимфатических сетей не замкнуты, и лимфатические капилляры заканчиваются слепо Петли лимфатических капилляров ориентированы чаще в направлении от свободного края створки к ее основанию. В ряде случаев в створках атриовентрикулярного клапана была обнаружена двухслойная сеть лимфатических капилляров.
Нервные сплетения эндокарда располагаются в различных его слоях, главным образом под эндотелием. У свободного края створок клапанов нервные волокна располагаются, преимущественно, радиально, соединяясь с таковыми сухожильных хорд. Ближе к основанию створок образуется крупнопетлистое нервное сплетение, которое соединяется со сплетением, находящимся вокруг фиброзных колец. На полулунных створках эндокардиальная нервная сеть более редкая. У места прикрепления клапанов она становится густой и многослойной.
Клеточное строение сердечных клапанов
Клапанные интерстициальные клетки, отвечающие за поддержание структуры клапана, имеют вытянутую форму с большим числом тонких отростков, которые тянутся через весь матрикс клапана. Существуют две популяции клапанных интерстициальных клеток, отличающихся по морфологии и структуре; одни обладают сократительными свойствами и характеризуются наличием сократительных фибрилл другие обладают секреторными свойствами и имеют хорошо развитый эндоплазматический ретикулум и аппарат Гольджи. Сократительная функция противостоит гемодинамическому давлению и дополнительно поддерживается выработкой как кардиального, так и скелетного сократительных белков, которые включают тяжелые цепи альфа- и бета-миозина и различные изоформы тропонина. Сокращение створки сердечного клапана было продемонстрировано в ответ на ряд вазоактивных агентов, предполагающих координирующее действие биологического стимула для успешного функционирования клапана.
Интерстициальные клетки являются также необходимыми компонентами восстановительной системы таких структур, как сердечные клапаны. Постоянное движение створок и деформация соединительной ткани, связанная с ней, производит повреждение, на которое клапанные интерстициальные клетки реагируют с целью сохранения целостности клапана. Восстановительный процесс оказывается жизненно важным для нормального функционирования клапана, и отсутствие этих клеток в современных моделях искусственных клапанов, вероятно, является фактором, способствующим структурным повреждениям биопротезов.
Важным направлением в исследовании интерстициапьных клеток является изучение взаимодействия между ними и окружающим их матриксом, опосредованное фокальной адгезией молекул. Фокальные адгезии – специализированные клеточно-матриксные участки взаимодействия, связывающие цитоскелет клетки с белками матрикса через интегрины. Они также действуют как сигнальные участки для трансдукции, передающие механическую информацию с внеклеточного матрикса, которая может добиваться ответов, включая, но не ограничиваясь этим, клеточную адгезию, миграцию, рост и дифференциацию. Понимание клеточной биологии клапанных интерстициальных клеток жизненно важно для установления механизмов, при помощи которых эти клетки взаимодействуют между собой и окружающей средой, для возможности воспроизведения этой функции в искусственных клапанах.
В связи с развитием перспективного направления тканевой инженерии сердечных клапанов исследования интерстициапьных клеток проводятся с использованием широкого спектра методик. Наличие цитоскелета клеток подтверждено окрашиванием на виментин, десмин, тропонин, альфа-актина и миозина гладких мышц, тяжелых цепей альфа- и бета-миозина, легких цепей-2 кардиального миозина, альфа- и бета-тубулина. Сокращаемость клеток подтверждена позитивным ответом на епинефрин, ангиотензин II, брадикинин, карбахол, хлорид калия, эндотелии I. Клеточная взаимосвязь определена функциональными щелевыми взаимодействиями и проверена микроинъекциями карбоксифлюоресцеина. Матриксная секреция установлена окрашиванием на пролил-4-гидроксилазу / коллаген II типа, фибронектин, хондроитин сульфат, ламинин. Иннервация установлена близким расположением двигательных нервных окончаний, что отражается активностью нейропептида Y тирозин гидроксилазы, ацетилхолинэстеразы, вазоактивного кишечного полипептида, субстанции-Р, капьцитонин ген-связанного пептида. Митогенные факторы оценены тромбоцитарным-наследуемым фактором роста, основным фактором роста фибробластов, серотонином (5-НТ). Исследованные фибробласты интерстициальных клеток характеризуются неполной базальной мембраной, длинными, тонкими цитоплазматическими отростками, близкой связью с матриксом, хорошо развитым неровным эндоплазматическим ретикулумом и аппаратом Гольджи, богатством микрофиламентами, формированием адгезивных связей.
Клапанные эндокардиальные клетки формируют функциональную атромбогенную оболочку вокруг каждого клапана сердца, схожую с эндотелием сосудов. Широко используемый способ замены клапана ликвидирует защитную функцию эндокарда, что может приводить к отложению тромбоцитов и фибрина на искусственных клапанах, развитию бактериальной инфекции и кальцификации ткани. Другая вероятная функция этих клеток – регуляция нижележащих клапанных интерстициальных клеток, похожая на регуляцию гладкомышечных клеток эндотелием. Комплексное взаимодействие существует между эндотелием и соседними клетками, частично опосредованное растворимыми факторами, секретируемыми клетками эндотелия. Эти клетки образуют огромную поверхность, покрытую микровыростами на люминальнои стороне, таким образом увеличивается экспозиция и возможное взаимодействие с метаболическими субстанциями циркулирующей крови.
Эндотелий часто отображает морфологические и функциональные различия, вызванные сдвиговыми напряжениями на стенке сосуда, возникающими при движении крови, это же относится и к клапанным эндокардиальным клеткам, принимающих как вытянутую, так и полигональную форму. Изменения в структуре клетки могут происходить благодаря действию местной гемодинамики на компоненты цитоскелета клетки или вторичного эффекта, вызванного изменениями в нижележащем внеклеточном матриксе. На уровне ультраструктуры клапанные эндокардиальные клетки обладают межклеточными связями, плазматическими пузырьками, неровным эндоплазматическим ретикулумом и аппаратом Гольджи. Несмотря на то, что они вырабатывают фактор Виллебранда, как в живом организме, так и в искусственной среде, в них отсутствуют тельца Вейбель-Палада (специфические гранулы, содержащие фактор Виллебранда), которые являются органеллами, характерными для эндотелия сосудов. Клапанные эндокардиальные клетки характеризуются прочными соединениями, функциональными щелевыми взаимодействиями и перекрываются краевыми складками.
Эндокардиальные клетки сохраняют свою метаболическую активность даже in vitro: вырабатывают фактор Виллебранда, простациклин, синтазу оксида азота, демонстрируют активность ангиотензин превращающего фермента, усиленно выделяют молекулы адгезии ICAM-1 и ELAM-1, которые важны для связывания мононуклеарных клеток при развитии иммунного ответа. Все эти маркеры должны учитываться при выращивании идеальной культуры клеток для создания искусственного клапана методом тканевой инженерии, но иммуностимулирующий потенциал самих клапанных эндокардиальных клеток может ограничить их использование.
Внеклеточный метрикс сердечных клапанов состоит из волокнистых коллагеновых и эластиновых макромолекул, протеогликанов и гликопротеинов. Коллаген составляет – 60% сухого веса клапана, эластин – 10% и протеогликаны – 20%. Коллагеновый компонент обеспечивает основную механическую устойчивость клапана и представлен коллагенами I (74%). II (24%) и V (2%) типов. Пучки коллагеновых нитей окружены эластиновой оболочкой, которая осуществляет взаимодействие между ними. Гликозаминогликановые боковые цепи молекул протеогликана имеют тенденцию к формированию похожей на гель субстанции, в которой взаимодействуют другие молекулы матрикса для формирования постоянных взаимосвязей и откладываются другие компоненты. Гликозаминогликаны клапана сердца человека состоят, в основном, из гиалуроновой кислоты, в меньшей степени – из дерматан сульфата, хондроитин-4-сульфата и хондроитин-6-сульфата, с минимальным количеством гепаран сульфата. Ремоделирование и обновление ткани матрикса регулируются матриксными металлопротеиназами (ММП) и их тканевыми ингибиторами (ТИ). Эти молекулы также принимают участие в более широком спектре физиологических и патологических процессов Некоторые металлопротеиназы, включая интерстициальные коллагеназы (ММП-1, ММП-13) и желатиназы (ММП-2, ММП-9) и их тканевые ингибиторы (ТИ-1, ТИ-2, ТИ-3), обнаружены во всех клапанах сердца. Переизбыток выработки металлопротеиназ характерен для патологических состояний сердечного клапана.
[9], [10], [11], [12], [13], [14], [15], [16], [17], [18], [19], [20], [21], [22]
Сердечные клапаны и их морфологическое строение
Сердечные клапаны состоят из трех морфологически разных и функционально значимых слоев матрикса створки – фиброзного, губчатого и желудочкового.
Фиброзный слой формирует устойчивый к нагрузкам каркас створки клапана, состоящий из слоев коллагеновых волокон. Эти волокна располагаются радиально в виде складок для возможности растяжения артериальных клапанов при закрытии. Фиброзный слой лежит около выходной наружной поверхности этих клапанов. Фиброзный слои предсердно-желудочковых клапанов служит продолжением коллагеновых пучков сухожильных хорд. Он расположен между губчатым (входным) и желудочковым (выходным) слоями.
Между фиброзным и желудочковым находится губчатый слой (спонгиоза). Губчатый слой состоит из слабо организованной соединительной ткани в вязкой среде. Доминирующими матриксными компонентами этого слоя являются протеогликаны с произвольно ориентированным коллагеном и тонкими слоями эластина. Боковые цепи молекул протеогликанов несут сильный отрицательный заряд, что сказывается на их высокой способности связывать воду и формировать пористый гель матрикса. Губчатый слой матрикса снижает механические напряжения в створках сердечных клапанов и поддерживает их гибкость.
Желудочковый слой намного тоньше, чем другие, и изобилует эластичными волокнами, которые позволяют тканям противостоять постоянной деформации. Эластин имеет губчатую структуру, окружающую и соединяющую коллагеновые волокна, и обеспечивает поддержание их в нейтральном складчатом состоянии. Входной слой клапана (желудочковый – для артериальных клапанов и губчатый – для атриовентрикулярных) содержит большее количество эластина, чем выходной, что обеспечивает смягчение гидравлического удара при закрытии створок. Эта взаимосвязь между коллагеном и эластином допускает растяжение створок до 40% без устойчивой деформации. При воздействии малой нагрузки коллагеновые структуры этого слоя ориентируются в направлении нагружения, и сопротивление его к дальнейшему росту нагрузки возрастает.
Таким образом, представление о клапанах сердца как о простои дупликатуре эндокарда является не только упрощенным, но и, по существу, неверным. Сердечные клапаны – это орган со сложной структурой, включающий в себя поперечнополосатые мышечные волокна, кровеносные и лимфатические сосуды, нервные элементы. Как по своему строению, так и по функционированию клапаны составляют единое целое со всеми структурами сердца. Анализ нормальной функции клапана должен принимать во внимание его клеточную организацию, а также взаимодействие клеток между собой и матриксом. Знания, полученные в результате таких исследований, являются ведущими при проектировании и развитии протезирования клапанов с использованием тканевой инженерии.
Источник
