Лечение тонких сосудов шейки матки

ВНИМАНИЕ! ЧЕРЕЗ 2 ДНЯ СТАТЬЯ БУДЕТ НЕДОСТУПНА ДЛЯ БЕСПЛАТНОГО ЧТЕНИЯ! Доступ будет открыт только для платных пользователей!
Задача врачей гинекологов – не пропустить начало онкологического заболевания. Существует множество приемов, которые позволяют выявить злокачественное перерождение тканей на ранних стадиях, когда лечение может оказаться успешным, возможно – не понадобится операция по удалению органа.
Диагностические мероприятия включают:
- осмотр при помощи кольпоскопа – увеличительного стекла с дополнительной подсветкой;
- взятие соскоба со слизистой шейки матки для детального изучения – биопсии;
- анализы на онкомаркеры;
- использование химических веществ для выявления неокрашивающихся участков, а значит – атипичных;
- визуальная оценка состояния шейки матки.
Хорошо, если удается обнаружить характерные симптомы предракового состояния, которые не всегда переходят в рак, но имеют для этого много шансов.
Состояния, при которых наблюдаются атипические сосуды шейки матки
Замечено, что при некоторых заболеваниях женской половой сферы изменяется сосудистая сетка. Капилляров становится больше, хотя при жизни у людей не появляются новые сосуды. Следовательно, появление новых рассматривается как патология, требующего наблюдения и лечения.
Предраковое состояние в гинекологии:
- дисплазия – изменение структуры клеток слизистой оболочки шейки матки, неправильное функционирование;
- лейкоплакия – ороговение слизистой, образование пластинки белого цвета на шейке матки с переходом на влагалищную часть;
- эритроплакия – атрофия верхнего эпителиального слоя, при котором слизистая истончается, становятся видны кровеносные сосуды;
- фибромиома – часто переходит в рак, рост доброкачественной опухоли сопровождается изменением сосудов, увеличением их количества;
- эктропион, эрозия достаточно часто переходят в дисплазию, когда нарушается питание и обмен веществ.
При малейшем подозрении на ненормальное состояние сосудов в шейке матки требуется провести более глубокое исследование женских половых органов, установить причину и составить план дальнейших действий.
При пролиферации тканей (регенерации, обновлении) наблюдается усиленный рост сосудов. Это объясняется процессом восстановления поврежденных тканей после воспаления.
Признаком малигнизации (злокачественного перерождения) большинство ученых считают изменение структуры сосудов матки и шейки матки. Они имеют различные формы:
- шпильки;
- запятые;
- утолщения в виде срезанной ветки;
- петля;
- штопор.
Более детально можно увидеть сосуды на шейке матки при воздействии на них уксусной кислоты. В нормальной ткани происходит сокращение стенок капилляров. Атипичные формы никак не реагируют на раздражитель, поскольку имеют атрофированный мышечный слой. Требуется дополнительное исследование зоны вокруг измененных артерий. Диагностика предполагает повторное взятие биоптата на гистологический анализ, кольпоскопию с многократным увеличением.
Атипическая зона трансформации (АЗТ)
Атипическая ЗТ представляет собой комплекс патологических явлений, характерных для повреждения эпителия:
- отсутствие реакции на йод – йоднегативный участок;
- ткани не реагируют на кислоту – ацетобелый эпителий;
- изменение сосудов – пунктация и мозаика;
- ороговение эпителия.
Выделяют низкую атипию, при которой признаки аномалии проявляются слабо, и высокую атипию, при которой возможно развитие неоплазии, то есть рака.
Сосудистые патологии шейки матки
Изменения сосудов могут быть не только признаком рака. Часто ткани повреждаются:
- при неаккуратных медицинских манипуляциях;
- во время аборта;
- травмы после родов;
- другие заболевания – варикоз, сахарный диабет, атеросклероз.
Следует разобраться подробнее, чтобы каждая женщина могла предварительно оценить состояние своего здоровья и при необходимости посетить врача для консультации.
Лопнувший сосуд на шейке матки
Такое явление как варикоз матки, характерно для женщин репродуктивного возраста и беременных. Оно означает слабость сосудов в малом тазу, расслоение сосудистых оболочек, что периодически вызывает их повреждение. Сосуд может лопнуть:
- при физических нагрузках;
- при гормональном дисбалансе, когда уровень прогестерона повышается.
Варикоз (полнокровие сосудов шейки матки) трудно диагностируется, что приводит к усугублению положения. Заболеванию способствует:
- ограниченная подвижность, сидячий образ жизни;
- длительный прием противозачаточных таблеток;
- воспалительные процессы женских половых органов;
- усиленное давление из-за недостаточности яичниковых клапанов.
Симптомами маточного варикоза являются боли после полового акта, кровотечения или кровянистые выделения, боли внизу живота, отдающие в крестец.
Слабые капилляры
Это общая проблема организма, а не только женской половой системы. Причиной может быть:
- повышенный холестерин;
- недостаток или плохое усвоение витаминов С, Е;
- заболевания кровеносной системы или системы кроветворения.
Повышенная вязкость крови может негативно сказываться на состоянии сосудов, поэтому следует принять меры. Самым простым способом является прием ацетилсалициловой кислоты. Результатом будет снижение риска тромбообразования и повреждения сосудов, что относится и к маточным капиллярам. Кольпоскопический осмотр шейки матки покажет изменение цвета тканей в лучшую сторону.
Осторожно! Аспирин или ацетилсалициловая кислота имеют противопоказания. Например – плохая свертываемость крови. Перед приемом препарата необходимо сдать анализ крови на свертываемость.
Метротромбофлебит сосудов матки
Метротромбофлебит – опасное состояние, возникающее после операций или вследствие послеродового эндометрита. Причина – попадание инфекции. Заболевание требует срочного лечения, так как может возникнуть тромбоз нижних конечностей.
Характеризуется воспалением маточных вен, изменением их внешнего вида, образованием тромбов. Заболевание может начать прогрессировать после хирургических вмешательств:
Прогноз заболевания положительный при своевременном лечении. В случае запущенного процесса вероятность удаления матки крайне велика – гангрена, нагноения тромбов, некроз маточных стенок.
При хроническом течении заболевания следует часто проводить физиопроцедуры, чтобы добиться нормального кровотока в органах малого таза, исключить образование тромбов.
Травмы женских половых органов
Ситуации, когда повреждаются ткани органа и эпителий, в результате чего происходит разрыв сосудов, бывают при патологических родах:
- узкий таз;
- крупный плод;
- наложение щипцов;
- ручное (акушерское) пособие в родах.
Непрофессионально наложенные швы на шейку матки препятствуют нормальному кровообращению и вызывают изменения в сосудистой сетке и близлежащих тканях. Не исключено, что сосуды будут кровить при малейшей нагрузке – физической, половой акт.
Повреждения матки и сосудов шейки происходит чаще всего при аборте, когда требуется расширить цервикальный канал искусственно. Поверхность канала травмируется, капилляры лопаются, происходит временное нарушение обмена веществ на данном участке, что приводит к воспалению.
После перфорации матки требуется зашить рану. Если сделать это неправильно, то в дальнейшем могут возникнуть проблемы с кровотоком и питанием органа, что вызовет увеличение сосудов, их слабость и плохую реакцию на раздражители (читать выше).
Выводы
Заподозрить серьезное заболевание женских половых органов можно по изменению внешнего вида сосудов. Провести детальное обследование необходимо в любом случае, так как измененная структура вен может быть результатом злокачественного перерождения тканей.
Видео: артерио-венозная мальфармация сосудов матки
Артерио-венозная мальфармация сосудов матки
Видео: строение и топографическая анатомия матки
Строение и топографическая анатомия матки
Видео: варикозное расширение вен малого таза
Варикозное расширение вен органов малого таза
Видео: варикозное расширение вен, половые инфекции
О самом главном: Варикозное расширение вен, половые инфекции, потеря обоняния
Источник
Лейкоплакия шейки матки – это гинекологическое заболевание, механизм развития которого до настоящего времени до конца не изучен. Поэтому ни один специалист не может дать ответа, доброкачественное или злокачественное течение лейкоплакии будет у конкретной пациентки.
Статистика распространенности лейкоплакии шейки матки варьируется в широких пределах. По разным данным заболевание встречается у 1,1-12,5% женщин.
Содержание:
- Лейкоплакия – что это
- Классификация лейкоплакии
- Причины лейкоплакии шейки матки
- Симптомы лейкоплакии шейки матки
- Симптомы, указывающие на перерождение лейкоплакии в рак
- Беременность и лейкоплакия
- Диагностика
- Лечение лейкоплакии шейки матки
- Ответы на популярные вопросы
Лейкоплакия – что это
Лейкоплакия – это уплотнение и ороговение эпителия влагалищной или видимой части шейки матки. В переводе с греческого языка термин «лейкоплакия» звучит как «белая бляшка». В иностранных медицинских источниках это заболевание называют дискератозом или интраэпителиальной неоплазией.
Общий патогенез. После того, как на шейку матки было оказано патологическое влияние, развивается воспаление. Организм запускает защитный процесс, который способствует ее ороговеванию. В норме, этого происходить не должно. С течением времени эпителий перерождается, на нем образуются бляшки и чешуйки. В этих участках кератоза нет гликогена.
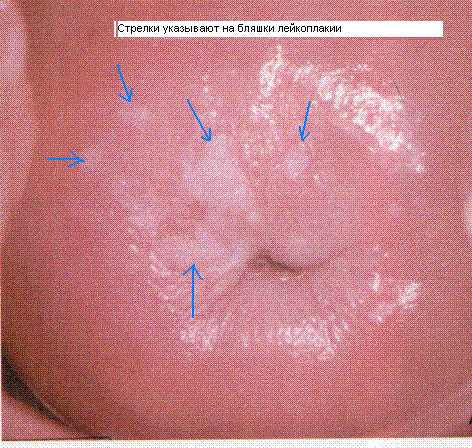
Классификация лейкоплакии
В зависимости от особенностей течения болезни, лейкоплакия может быть 3 видов:
Простая лейкоплакия. Такая форма нарушения обнаруживается на ранних стадиях развития болезни. Бляшки не возвышаются над поверхностью слизистой оболочки шейки, находясь с ней на одном уровне. Если врач осматривается пациентку обычным способом, то обнаружить такую форму патологии будет сложно.
Бородавчатая лейкоплакия, которую также называют веррукозной формой болезни. Наросты белого цвета располагаются друг поверх друга, поэтому шейка матки выглядит бугристой. Такую форму болезни врач пропустить не сможет даже при стандартном гинекологическом осмотре.
Эрозивная лейкоплакия. На шейке матки появляются белые бляшки, которые будут покрыты трещинами или эрозиями.
При обнаружении лейкоплакии, врач осуществляет забор измененного участка ткани для проведения гистологического исследования. Это позволит понять, простая лейкоплакия у женщины или пролиферативная. При простой форме болезни в тканях отсутствуют атипичные клетки. Пролиферативная лейкоплакия рассматривается как предраковое состояние.
Причины лейкоплакии шейки матки

Ученые имеют только предположения о том, какие именно причины вызывают лейкоплакию. Они считают, что на состоянии шейки матки негативным образом отражаются как внутренние, так и внешние факторы. Причем запустить патологический процесс может любой из них.
Внутренние факторы развития лейкоплакии:
Гормональный дисбаланс. При нарушении в работе гипофиза, гипоталамуса, матки или яичников, происходит сбой в выработке гормонов. Это сказывается на овуляции, на менструальном цикле, происходит сбой в продукции эстрогенов и прогестеронов. Поэтому спровоцировать лейкоплакию шейки матки могут такие заболевания, как:
Гиперплазия эндометрия.
Миома матки и другие опухолевые процессы в органе.
Дисфункция яичников.
Воспалительный процесс в области половых органов:
Эндометрит.
Аднексит.
Вагинит.
Цервицит.
Сбой метаболических процессов в организме:
Избыточная масса тела, в том числе с ожирением различной степени выраженности.
Сахарный диабет.
Заболевания щитовидной железы.
Ослабление иммунных сил:
Иммунодефицит врожденный и приобретенный в течение жизни.
Дефицит витаминов в организме.
Лечение некоторыми препаратами. На иммунной системе негативным образом отражаются цитостатики.
Внешние факторы, которые способны привести к развитию лейкоплакии:
Травмы шейки матки. Они могут быть получены во время родов, при проведении аборта или других процедур, например, при гистероскопии или при диагностическом выскабливании.
Любое агрессивное воздействие на шейку матки, например, ее электрокоагуляция или обработка химическими средствами.
Заболевания, передающиеся половым путем.
Заражение хламидиозом или ВПЧ.
Инфицирование уреаплазмозом, микоплазмами, цитомегаловирусной инфекцией.
Раннее начало половой жизни и беспорядочные интимные связи.
Симптомы лейкоплакии шейки матки

Симптомы лейкоплакии самостоятельно заметить женщина не сможет. Чаще всего заболевание выявляют во время гинекологического осмотра. Иногда пациентки жалуются на определенный дискомфорт, но чаще всего он будет обусловлен не лейкоплакией, а факторами, которые ее спровоцировали.
К таким симптомам относят:
Боль во время интимной близости.
Появление крови после полового акта.
Изменение характера выделений. От них может исходить неприятный запах.
Жжение и зуд в области половых органов. Эти симптомы возникают в том случае, если воспаление распространилось на влагалище.
Во время осмотра пациентки доктор визуализирует шейку матки, которая покрыта пленкой белого цвета. Удалить ее тампоном не получается. Отслойка пленки сопровождается появлением крови. Это характеризует начальную стадию лейкоплакии.
Если у женщины развивается бородавчатая форма болезни, то пленка будет выступать над поверхностью шейки на несколько миллиметров. Она снимается тампоном. Под ней видны блестящие оболочки розового цвета. Бляшки могут быть круглыми и овальными.
Симптомы, указывающие на перерождение лейкоплакии в рак
Известно, что лейкоплакии может озлокачествляться. При этом у женщины появляются следующие симптомы:
Быстрое увеличение участка поражения в размерах.
Появление на шейке матки эрозий или уплотнений.
Участок бляшки теряет равномерность.
Появление на лейкоплакии язвенного дефекта.
Формирование на лейкоплакии сосочка или бородавки.
Все перечисленные изменения может обнаружить только врач. Поэтому пациентки с лейкоплакией должны регулярно посещать гинеколога.
Беременность и лейкоплакия

Если лейкоплакия была диагностирована у женщины, которая хочет стать матерью, то для начала нужно избавиться от патологии и только после этого приступать к попыткам зачатия. Само по себе заболевание не способно нанести вреда здоровью плода или осложнить течение беременности. Однако во время вынашивания ребенка гормональный фон меняется. Под влиянием гормонов заболевание может прогрессировать.
Если патология была обнаружена у беременной женщины, то ее лечение откладывают. Терапию проводят после родоразрешения. Специалисты настоятельно рекомендуют женщине родить естественным способом, если для этого нет никаких других противопоказаний. Запретом на самостоятельные роды является состояние, при котором бляшки на шейке начинают быстро расти и распространяются на влагалище. В такой ситуации женщине показана операция кесарева сечения.
Диагностика
Чтобы выявить лейкоплакию, женщине потребуется пройти комплексную диагностику. Для начала следует посетить гинеколога и рассказать ему о своих жалобах. Врач соберет анамнез и осмотрит женщину на кресле. Дополнительные исследования, которые могут быть назначены:
Изучение мазка. Мазок, забранный из влагалища и с шейки матки, направляют на бактериальный посев и на ПЦР. Это позволяет выявить заболевания, передающиеся половым путем.
Цитология мазка. Цитологическое исследование дает информацию о том, какими клетками представлен эпителий. Врач выполняет забор мазка-отпечатка с шейки матки. Выполняется процедура с применением специальной щеточки или шпателя Эйра. У женщины с лейкоплакией в мазке с шейки матки обнаруживаются клетки многослойного эпителия. В норме, такие клетки присутствуют только в ее влагалищной части. Эпителий изменен, выявляются признаки гиперкератоза (большинство чешуек не имеет ядер). Также возможно обнаружение признаков паракератоза.
Кольпоскопия. При подозрении на лейкоплакию доктор осматривает шейку матки с применением специального прибора – кольпоскопа. Это позволяет обнаружить изменения, которые незаметны невооруженным взглядом. Также появляется возможность визуализировать измененные участки, характерные для предракового состояния.
Когда патологические участки шейки матки заметны при осмотре на зеркалах, то врач выставляет диагноз «выраженная клиническая лейкоплакия». Когда нарушения обнаруживаются лишь при осмотре с использованием кольпоскопа, доктор указывает на кольпоскопическую форму болезни.
В последнем случае у женщины будут выявлены йоднегативные зоны, которые можно обнаружить в ходе проведения пробы Шиллера. Для этого шейку матки обрабатывают раствором йода. Проба считается положительной, если весь орган окрасился в коричневый цвет. Отрицательная проба характеризуется наличием непрокрашенных участков. Зоны с лейкоплакией на йод не реагируют, так как в измененных клетках нет гликогена. Именно он дает коричневый окрас при обработке раствором Люголя.
Также с помощью кольпоскопа можно визуализировать пунктацию, которая представлена красными точками. Визуализируется мозаика и участки шейки матки разной толщины. Такие диагностические признаки должны насторожить, так как указывают на предраковую трансформацию тканей.
Гистология. Чтобы реализовать этот метод на практике, потребуется выполнить биопсию шейки матки с выскабливанием ее канала. Ткани берут с того участка, который сильнее остальных подвергся изменениям. Гистологическое исследование позволяет оценить состояние клеток и определить в них атипичные образования.
Лейкоплакию характеризуют такие признаки, как:
Акантоз.
Наличие роговых чешуек, которых в норме быть не должно.
Пролиферация клеток многослойного эпителия.
Ткани эпителия неравномерно утолщены, так как между ними располагаются промежуточные клетки.
Под роговым слоем располагается слой зернистый.
Имеются признаки гиперкератоза и паракератоза
Клетки пропитаны лимфоцитами.
Оценка работы яичников. Для этого проводят УЗИ, осуществляют замеры базальной температуры тела и пр.
Иммунограмма. Это исследование назначают только при наличии показаний.
Лечение лейкоплакии шейки матки
Чтобы избавиться от лейкоплакии, нужно обратиться к гинекологу. Для борьбы с заболеванием существуют различные методы. Первостепенной задачей, которая встает перед врачом – это купирование воспаления, если таковое имеется. Также необходимо избавиться от факторов, которые спровоцировали развитие лейкоплакии.
Для лечения инфекционных заболеваний используются антибиотики, противовирусные средства, антимикотики. Выбор препарата зависит от того, какая именно патогенная флора размножается в половых органах женщины.
Если у пациентки обнаруживаются нарушения гормонального фона, то требуется его коррекция. После того, как лечение будет завершено, можно направить усилия на избавление от лейкоплакии.
Диатермокоагуляция
Этот метод предполагает обработку шейки матки электрическими токами. Проще говоря, измененные ткани прижигают. Источником тока является специальная петля, которая контактирует с пораженным участком. Эффективность такого метода лечения составляет 70%. Однако эта процедура для женщины весьма болезненная. Поэтому решаются на нее не все пациентки. К преимуществам электрокоагуляции относят ее дешевизну и доступность. Аппараты для ее проведения есть во всех гинекологических клиниках.
В современной медицинской практике к такому болезненному методу стараются не прибегать. Если оно все-таки будет проведено, то реализуют его в первой фазе цикла, после завершения менструации.
К недостаткам электрокоагуляции относят:
Болезненность.
Риск обострения болезней матки и ее придатков.
Риск развития кровотечения. Причем случиться оно может как во время проведения процедуры, так и на этапе восстановления, если струп начнет отходить слишком рано.
Продолжительный реабилитационный период.
Формирование рубца в области обработки. Иногда он довольно грубый и большой, приводит к заращению цервикального канала. Поэтому электрокоагуляцию проводят только женщинам, которые уже рожали детей.
Криодеструкция
Криодеструкция предполагает обработку пораженного участка холодом. Эффективность этого метода достигает 94%. На патологически измененные ткани воздействуют жидким азотом. Клетки кристаллизируются, их стенки разрушаются и патологические ткани отмирают. Время обработки зависит от площади поражения. Вся процедура длится около 2-5 минут.
К положительным моментам криодеструкции относят:
Отсутствие боли.
Высокую эффективность.
Отсутствие кровотечения.
Возможность реализации у нерожавших женщин.
Отсутствие рубца после проведения процедуры.
Однако криодеструкция имеет определенные минусы. Например, есть вероятность рецидива заболевания. Кроме того, шейка матки может стать короче в размерах, поэтому зачать естественным путем будет сложнее.
Лечение лазером
Лечение лейкоплакии с применением лазера является самым востребованным методом. Проводят процедуру в первой фазе менструального цикла. Для ее реализации введения обезболивающих препаратов не требуется.
Непосредственного контакта тканей с прибором не происходит. Измененные клетки выжигают лазерным лучом. Жидкость из клеток испаряется, благодаря чему они разрушаются. После такого прижигания на поверхности слизистой оболочки формируется тонкая пленка. Она препятствует попаданию патогенной флоры в обработанную зону. Если лейкоплакия распространилась на влагалище, то лечение реализуется в 2 этапа. Сначала удаляют пораженные клетки с шейки матки, а затем с влагалищных стенок.
К достоинствам процедуры относятся:
Отсутствие боли.
Высокая эффективность.
Возможность лечения нерожавших женщин.
Отсутствие крови.
Быстрое восстановление. Ткани полностью регенерируют через 16-40 дней.
Однако не каждая клиника оснащена оборудованием для проведения процедуры. Кроме того, ее стоимость довольно высока.
Радиоволновое лечение

Обработку шейки матки радиоволнами проводят с использованием аппарата Сургитрон. Такой метод лечения является высокоэффективным и безопасным. Непосредственного контакта тканей с аппаратом не происходит. В цервикальный канал вводят специальный прибор, который является источником радиоволн. Они разрушают патологические клетки за счет испарения из них влаги.
К плюсам радиоволновой терапии относят:
Отсутствие боли.
Отсутствие крови.
Отсутствие рубца.
Быстрая регенерация.
Минусов процедура не имеет. Единственным недостатком метода является то, что специализированная аппаратура имеется не во всех лечебных учреждениях.
Химическая коагуляция
Этот метод лечения сводится к нанесению на шейку матки специального препарата – Солковагин. Он содержит кислоты, которые прижигают пораженные ткани.
Такое лечение можно рекомендовать нерожавшим женщинам. Оно не сопряжено с болью и кровотечением. Эффективность терапии составляет 75%. Однако препарат проникает на глубину не более, чем 2,5 мм. Поэтому при выраженной лейкоплакии он не позволит справиться с заболеванием. Кроме того, препаратом нельзя обрабатывать большие участки слизистых оболочек.
Реабилитация
После лечения лейкоплакии от интимной близости нужно отказаться на 6 недель. Запрещено купаться в горячей воде, поднимать тяжелые предметы. Не следует посещать сауну и баню.
Женщина должна воздержаться от введения тампонов, ей нельзя спринцеваться. Интимная гигиена должна выполняться безукоризненно.
В первую неделю после лечения из влагалища могут появляться жидкие выделения. Это естественная реакция организма на проведенную терапию.
Ответы на популярные вопросы

Возможно ли полное избавление от лейкоплакии и каков прогноз? Добиться полноценного излечения удается в 99% случаев. Прогноз максимально благоприятный, если патология была выявлена на ранних стадиях развития болезни. Если не устранить факторы риска, то есть вероятность рецидива. Озлокачествление процесса наблюдается у 15% женщин.
Нужно ли состоять на диспансерном учете с таким диагнозом? После лечения все женщины ставятся на учет. Каждые 6 месяцев ей нужно будет посещать гинеколога и сдавать мазок на цитологию. Обязательно выполняют кольпоскопию и тест на ВПЧ. Если через 2 года рецидива болезни не случилось, то с учета женщину снимают.
Можно ли забеременеть с лейкоплакией шейки матки? Лейкоплакия не является препятствием для зачатия. Беременность может не наступать по другим причинам, например, из-за гормонального сбоя или половой инфекции. Планировать беременность можно только после избавления от патологии.
Можно ли сделать прививку от лейкоплакии шейки матки? Да, можно поставить вакцину Гардасил или Церварикс. Они позволяют избежать заражения ВПЧ, который становится причиной развития как лейкоплакии, так и рака шейки матки.
Возможна ли интимная близость с лейкоплакией? Да, возможна. Однако специалисты рекомендуют не затягивать с лечением этой патологии.
Автор статьи: Лапикова Валентина Владимировна | Гинеколог, репродуктолог
Образование:
Диплом «Акушерство и гинекология» получен в Российском государственном медицинском университете Федерального агентства по здравоохранению и социальному развитию (2010 г.). В 2013 г. окончена аспирантура в НИМУ им. Н. И. Пирогова.
Наши авторы
Источник
