Лопнул сосуд в легком

- Главная –
- Заболевания –
- Кровоизлияние в легкие
Кровоизлияние в легкие – это выход крови из сосудов легких и пропитывание ею легочной ткани. Также для новорожденных это одна из тяжелых форм неинфекционных заболеваний легких (пневмопатий), которые проявляются в первые часы или дни жизни.
Симптомы кровоизлияния в легкие
- Одышка.
- Кашель – сухой или с выделением кровянистой мокроты (кровохарканье).
- Тяжесть в грудной клетке.
- Учащение частоты сердечных сокращений (сердцебиение).
- Возможна бледность кожных покровов.
Причины
- Травмы грудной клетки (например, перелом ребер).
- Системные (поражающие многие органы и системы) заболевания неизвестной природы (идиопатический гемосидероз легких, гранулематоз Вегенера, синдром Гудпасчера).
- Нарушение свертываемости крови при длительном и неадекватном приеме антикоагулянтов (препараты, разжижающие кровь).
- Сердечно-сосудистые заболевания (например, тромбоэмболия легочной артерии).
- Инфекционные заболевания, приводящие к разрушению легочной ткани: туберкулез легких, гангрена легкого (гибель участка легочной ткани и ее гнойно-гнилостный распад), абсцесс легкого, бронхоэктатическая болезнь.
- Грибковые и паразитарные поражения легких (например, аспергиллез).
- Опухолевые заболевания (например, рак легкого).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика
- Анализ жалоб пациента: одышка, кашель, кровохарканье, чувство тяжести в грудной клетке, учащенное сердцебиение.
- Анализ анамнеза заболевания: расспрос о том, как возникло и развивалось заболевание, выявление факторов, способных быть причиной кровоизлияния в легкие (травмы грудной клетки, прием разжижающих кровь препаратов и др.).
- Общий осмотр (осмотр кожных покровов, грудной клетки, выслушивание легких и сердца с помощью фонендоскопа). Возможно выявление бледности кожных покровов, травм грудной клетки (например, перелом ребер). При выслушивании легких с помощью фонендоскопа выявляют ослабление дыхания в легких на стороне поражения, наличие влажных хрипов.
- Общий анализ крови: возможно выявление анемии.
- Общий анализ мокроты (выявление крови в мокроте) и анализ мокроты на флору и чувствительность к антибиотикам.
- Коагулограмма – исследование крови на ее способность к свертыванию.
- Рентгенография органов грудной клетки – позволяет выявить изменения в легких.
- Компьютерная томография (КТ) органов грудной клетки – дает более детальную информацию о характере изменений в легких.
- Бронхоскопия – метод, позволяющий осмотреть дыхательные пути изнутри, определить источник кровотечения и произвести манипуляции по остановке кровотечения.
- Для выявления заболевания, послужившего причиной кровохарканья, пациенту могут быть предложены следующие методы обследования:
- ангиопульмонография – исследование сосудов легких с помощью вводимого в сосуды контрастного вещества (выделяется на снимках при проведении рентгенографии и позволяет определить наличие патологических изменений в сосудах легких);
- биопсия – взятие кусочка легочной ткани для исследования на клеточный состав.
- Возможна также консультация хирурга.
Лечение кровоизлияния в легкие
- Кровоостанавливающие препараты.
- Антибиотики – для профилактики присоединения инфекции.
- Отхаркивающие средства – при трудноотделяемой мокроте.
- Кислородотерапия (доставка кислорода с помощью специальных масок, аппаратов).
- Лечение основного заболевания, приведшего к кровоизлиянию в легкие (например, идиопатический гемосидероз легких, синдром Гудпасчера).
- При большом объеме кровоизлияния и тяжелом состоянии пациента может потребоваться оперативное вмешательство (удаление части легкого).
Профилактика кровоизлияния в легкие
- Своевременное выявление и лечение заболеваний дыхательной, сердечно-сосудистой систем, системных заболеваний (поражающих многие органы).
- Периодический контроль за состоянием свертывающей системы крови при приеме антикоагулянтов (препараты, разжижающие кровь).
- Исключение травм грудной клетки.
- Авторы
Подоляк Анжелика Алексеевна, редактор.
Что делать при кровоизлиянии в легкие?
Источник
Разрыв легкого – это нарушение целостности ткани легкого и плевры без повреждения грудной клетки. Является тяжелым, опасным для жизни состоянием. Чаще возникает вследствие ранения легкого отломками сломанных ребер. Реже образуется при резком натяжении тканей в области корня легкого в момент удара или падения с высоты. Сопровождается цианозом и выраженной одышкой. Возможно кровохарканье и подкожная эмфизема. Диагноз выставляется на основании рентгенографии. При периферических разрывах осуществляется пунктирование и дренирование, при повреждении корня легкого обычно требуется операция.
Общие сведения
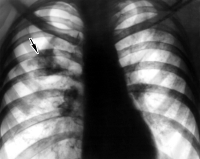
Разрыв легкого
Причины
Разрыв легкого чаще наблюдается при тяжелых переломах ребер (множественных, двойных, со смещением отломков). В отдельных случаях выявляется другой механизм повреждения – частичный отрыв легкого от корня вследствие чрезмерного натяжения при резком ударе или падении. Патология нередко выявляется в составе сочетанной травмы (политравмы) при автодорожных происшествиях, падениях с высоты, криминальных инцидентах, промышленных или природных катастрофах.
Патогенез
При переломах ребер разрыв легкого сочетается с повреждением висцеральной плевры (внутреннего листка плевры, окутывающего ткань легкого). При этом париетальный (наружный) листок плевры может повреждаться или оставаться интактным. Выраженность симптомов разрыва легкого напрямую зависит от глубины и локализации ранения. Чем дальше расположен разрыв от корня легкого, тем менее тяжелая клиническая картина наблюдается у пациентов. Это обусловлено тем, что при ранении периферических участков легкого нарушается целостность только мелких сосудов и бронхов. Тем не менее, такая травма может повлечь за собой опасные для жизни последствия из-за формирования пневмоторакса, полного спадания легкого и развития острой дыхательной недостаточности.
Частичные отрывы легкого у корня чреваты нарушением целостности крупных сосудов и бронхов. Повреждение крупных долевых бронхов сопровождается очень быстрым образованием тотального пневмоторакса с полным спаданием легкого, а кровотечение из сегментарных и субсегментарных артерий может не только вызвать образование значительного гемоторакса, но и стать причиной острой кровопотери с развитием гиповолемического шока. Кровотечения из легочной артерии, нижней или верхней полой вены в клинической практике практически не встречаются, поскольку из-за массивной кровопотери пациенты обычно погибают еще до прибытия скорой помощи.
Симптомы разрыва легкого
Клиническая картина зависит от локализации, глубины и обширности раны в легочной ткани, а также от наличия или отсутствия повреждений крупных бронхов и сосудов. Состояние больного обычно тяжелое и не соответствует состоянию пациентов с неосложненными переломами ребер. Больной с разрывом легкого беспокоен, его пульс учащен. Отмечается цианоз, выраженная одышка, резкие боли на вдохе и болезненный мучительный кашель, нередко – с примесью крови.
Поврежденная половина грудной клетки отстает или не участвует в акте дыхания. Пальпаторно может определяться подкожная эмфизема. Дыхание на стороне поражения ослаблено, при тотальном пневмотораксе – не прослушивается. При перкуссии над областью гемоторакса определяется тупой звук, над областью пневмоторакса звук обычно не тимпанический и ненормально громкий. При нарастании гемоторакса или пневмоторакса состояние пациента быстро ухудшается.
Диагностика
Диагноз разрыв легкого устанавливается на основании анамнеза, жалоб, данных осмотра и результатов рентгенографии. На рентгенограммах определяется коллабирование (спадание) легкого, средостение смещено в здоровую сторону. При гемотораксе спавшееся легкое просматривается на фоне затемнения, при пневмотораксе – на фоне просветления. При гемотораксе в нижних отделах грудной клетки четко определяется уровень жидкости, имеющий вид горизонтальной границы (в отличие от нормальной картины, при которой визуализируется выпуклый купол диафрагмы, а под легким не выявляется интенсивное гомогенное затемнение).
В случаях, когда в плевральной полости имеются спайки, возникшие вследствие предшествующих травм или заболеваний, на рентгенограммах грудной клетки может выявляться нетипичная картина пневмо- и гемоторакса. Ограниченный гемоторакс выглядит как локальное гомогенное затемнение с четкими контурами и обычно локализуется в нижних или средних долях легких. Ограниченный спайками пневмоторакс может визуализироваться как локальное просветление неправильной формы.
Лечение разрыва легкого
Все пациенты госпитализируются в отделение травматологии и ортопедии или грудной хирургии. Как правило, периферические разрывы легкого удается излечить без масштабного вскрытия грудной клетки, путем введения лекарственных средств и проведения различных манипуляций. Пациентам назначают кровоостанавливающие препараты (хлористый кальций), в некоторых случаях с гемостатической целью проводят переливания небольших объемов крови.
При гемотораксе и ограниченном пневмотораксе выполняют повторные плевральные пункции, учитывая локализацию скопления крови или воздуха по данным рентгенографии легких или рентгеноскопии. При распространенном или тотальном пневмотораксе накладывают плевральный дренаж. При нарушении центральной гемодинамики осуществляют сердечно-сосудистую медикаментозную терапию: подкожное введение 1% раствора мезатона и внутривенное введение коргликона в изотоническом растворе хлорида натрия. При необходимости проводят профилактику шока: 10% раствор хлорида кальция и аскорбиновой кислоты внутривенно, гидрокортизон внутримышечно, раствор глюкозы внутривенно капельно.
Показанием к хирургическому вмешательству при разрыве легкого является ухудшение состояния пациента (усиление цианоза, нарастание одышки, появление признаков гиповолемического шока), несмотря на проведение адекватных консервативных мероприятий. Операцию выполняют в экстренном порядке под общим наркозом. В большинстве случаев используют переднебоковой разрез с рассечением одного или нескольких реберных хрящей в непосредственной близости от грудины. Разрез начинают на уровне повреждения, начиная от средней подмышечной линии, продолжают по межреберному промежутку и заканчивают у грудины.
В рану вводят ранорасширитель, удаляют кровь, выявляют поврежденные артерии и перевязывают их на протяжении. Затем пальпируют легочную паренхиму, определяя поврежденный участок. Дальнейшая оперативная тактика зависит от локализации (ближе к корню или на периферии), тяжести повреждения (глубокое или поверхностное), наличия или отсутствия ранений бронхов. При незначительных разрушениях на рану легкого накладывают швы, применяя тонкие шелковые нити. При тяжелых ранениях и размозжениях легочной паренхимы выполняют клиновидную резекцию доли легкого.
В особо тяжелых случаях, при ранах, расположенных у корня легкого в сочетании с повреждением сегментарного бронха и сосуда, требуется лобэктомия (удаление доли легкого). Если есть возможность, в редких случаях ограничиваются перевязкой сосудов и наложением швов на бронх. Бронх окутывают легочной паренхимой и сшивают ее, следя за тем, чтобы не передавить просвет бронха. Рану послойно ушивают, в плевральную полость устанавливают дренаж. В течение первых пяти суток в плевральную полость вводят антибиотики.
В послеоперационном периоде больному для облегчения дыхания обеспечивают полусидячее положение, дают увлажненный кислород, вводят антибиотики, обезболивающие и сердечные препараты. После стабилизации состояния начинают дыхательную гимнастику, проводят физиотерапию. Регулярно осуществляют объективное обследование (оценивают пульс, температуру, аускультативные и перкуссионные данные), назначают повторные рентгеноскопии и рентгенографии грудной клетки для раннего выявления возможных осложнений.
Источник
Во время сильных приступов кашля у человека от напряжения могут лопнуть кровеносные сосуды, в результате в мокроте появятся прожилки крови. В данном случае нельзя затягивать визит к врачу. Не хочется никого пугать, но кашель с кровью в большинстве случаев указывает на наличие очень серьезных заболеваний.
Причиной появления крови в мокроте может стать бронхит. Обычно в этом случае у больного наблюдается высокая температура. Кровяные прожилки, смешанные с гноем, видны в мокроте больного хроническим бронхитом, когда кашель периодически беспокоит человека, обычно обостряясь при неблагоприятных погодных условиях.
Кровь может откашливаться у больных воспалением легких или пневмонией. В любом случае и при бронхите, и при пневмонии больному требуется срочное лечение.
Кашель с кровью – один из главных симптомов туберкулеза. Обычно кровь отхаркивается по утрам, в мокроте также может присутствовать гной.
Больные муковисцидозом также могут отхаркивать кровь вместе с мокротой. Это заболевание является наследственным, больные подвержены постоянным простудам, сопровождающимися приступами кашля с вязкой, плохо отхаркиваемой мокротой и примесью крови.
Причиной такого кашля могут стать злокачественные опухоли легких. При раке легких кровь ярко-алая. Кроме того, больные очень сильно и быстро худеют, ночью ощущают приступы слабости, обливаясь потом. Они жалуются на нехватку воздуха и мучительные боли в груди.
По статистике, рак легких чаще всего встречается у заядлых курильщиков, являясь следствием чрезмерного употребления никотина.
Кашель с кровью может свидетельствовать об абсцессе легкого. Обычно это результат недолеченной пневмонии и ослабленного иммунитета. В полости легкого образуется гной, поэтому изо рта больного человека очень плохо пахнет. Больной постоянно ощущает привкус крови во рту. Это опасное заболевание, требующее немедленной госпитализации, сопровождается сильно повышенной температурой тела и слабостью.
Причиной кровохарканья могут стать не только болезни дыхательной системы, но и сердечно-сосудистые заболевания. При недостаточной работе сердца кровь начинает плохо циркулировать, она застаивается в легких – возникает легочная гипертензия. Симптомами этой болезни считаются одышка, усиливающаяся во время тяжелого физического труда.
Кровь при кашле может выделяться не только из органов дыхания, но и из желудка. Это возможно при болезнях пищевода, желудка и кишечника. При этом кровь может обильно выделяться изо рта не только во время приступов кашля. В отличие от легочных кровотечений, она темно-красного цвета.
Читайте также:
Кашель
Сухой кашель
Средство от кашля
Сильный кашель
Как лечить кашель
Народное лечение кашля
Кашель с температурой
Кашель без температуры
Кашель при беременности
Насморк и кашель
Ингаляции при кашле
Мокрый кашель
Кашель с мокротой
Если не проходит кашель
Причины кашля
Лающий кашель
Боли в теле при кашле
Кашель после операции
Аллергический кашель
Виды кашля
Таблетки от кашля
Отхаркивающий кашель
Антибиотики при кашле
Лечение сухого кашля
Сухое горло и кашель
Боли в горле при сильном кашле
Как лечить сильный кашель
Как лечить аллергический кашель
Клиника лечения кашля
Куда обращаться при кашле
Противопоказания при кашле
Горчичники при кашле
Небулайзер при кашле
Кровь при кашле
Кашель с кровью, причины
Хронический кашель, причины
Лечение хронического кашля
Тяжело дышать
Почему тяжело дышать
Не хватает воздуха
Тяжело стало дышать
Тяжело дышать, причины
Ночью тяжело дышать
Источник
Лёгкие превращаются в кровавую губку. А почки отказывают. Таков результат разрушительной работы коронавируса в организме.
Известно, что самый точный диагноз ставят не врачи, а патологоанатомы после вскрытия пациента. Увы, коронавирус уже оставил после себя немало жертв. Как именно он выводит из строя жизненно важные функции, теперь точно известно.
Каков масштаб разрушения, который COVID-19 оставляет после себя в организме, «АиФ» рассказал научный руководитель ФГБНУ НИИ морфологии человека, президент Российского общества патологоанатомов, член-корреспондент РАН, профессор Лев Кактурский.
Могут ли восстановиться лёгкие?
Юлия Борта, «АиФ»: Лев Владимирович, какую картинку увидели патологоанатомы на вскрытии больных, умерших от коронавируса? Отличается ли она от обычной пневмонии, скажем, вызванной гриппом?
Лев Кактурский: На вскрытии лёгкие умерших от коронавирусной пневмонии увеличены в объёме, уплотнены, как при любой другой пневмонии. Но есть и отличие – резко выраженный отёк со скоплением в лёгочной ткани геморрагической жидкости (то есть жидкости с примесью крови). Именно отёк, причём гораздо более масштабный, чем при тяжёлом осложнённом гриппе, и последующие изменения в лёгких вызывают острую дыхательную недостаточность. Внешне поверхность разреза лёгочной ткани имеет вишнёво-красный цвет, часто пористый вид, с поверхности разреза при надавливании стекает тёмно-красная жидкость (геморрагический экссудат). Ясно, что при такой ситуации лёгкое неспособно осуществлять нормальный газообмен между кровью и воздухом, на пути создаётся преграда из воспалительной жидкости. Вот почему у больного коронавирусом возникает острая дыхательная недостаточность, он синеет, начинает хватать ртом воздух. Здесь необходима срочная искусственная вентиляция лёгких (ИВЛ).

– Это спасает?
– Не всегда. Но если больной переживёт острый период, то примерно через неделю в лёгочной ткани начинают развиваться склеротические изменения, при которых лёгочная ткань замещается плотной соединительной тканью, по типу рубцовой. Участки рубцовой ткани полностью выключены из газообмена. У больных развивается хроническая дыхательная недостаточность. У молодых эти склеротические изменения не так сильно выражены, и функция лёгких после болезни может полностью восстановиться. Есть основание полагать, что лица мужского пола более подвержены коронавирусной пневмонии, но это ещё требует подтверждения.
Откуда берутся тромбы и сепсис?
– Были предположения, что коронавирус вызывает повреждения не только лёгких, но и мочеполовой системы, других органов.
– Наиболее опасны изменения функции почек. Из-за нарушения кровообращения может развиться острая почечная недостаточность вследствие сброса крови из артерий непосредственно в вены, минуя почечный фильтр. Как это возникает? В почках происходит фильтрация крови через клубочковые капилляры. За счёт этого формируется моча, и все шлаки с ней выводятся наружу. При коронавирусной пневмонии эта фильтрация может быть нарушена, кровь минует почечный фильтр, в результате чего не происходит её очистки, возникает задержка мочи и отравление организма вредными продуктами клеточного распада.
– Говорили, что COVID-19 может приводить к тромбоэмболии, когда сосуды перекрывают тромбы. Это так?
– Тромбоэмболия крупных сосудов может быть, но нехарактерна. При тяжёлом течении пневмонии может развиться грозное осложнение – сепсис. А при сепсисе возникает так называемый тромбогеморрагический синдром. При этом в мельчайших кровеносных сосудах (капиллярах) формируются мелкие тромбы (микротромбы), они закупоривают просвет сосуда, и органы не получают нужного кровоснабжения. Развивается полиорганная недостаточность, когда нарушается функция многих органов.
– Насколько часто возникают описанные смертельные осложнения?
– 80% больных и более переносят коронавирусную инфекцию, как обычную ОРВИ (острую респираторно-вирусную инфекцию) или как обычный сезонный грипп, без таких тяжёлых осложнений. Некоторые переносят вообще на ногах, как лёгкое недомогание. А часть заражённых вообще не подозревают об этом, считая себя здоровыми. Но такие носители инфекции опасны тем, что могут заразить других людей. Вот почему лица из групп риска (вернувшиеся из эпидемических очагов, из заражённых стран) должны обязательно пройти диагностический тест, чтобы не подвергать близких опасности.
Источник
