Мальформация сосудов головного мозга у новорожденного
: , ,, , , . . 18-20% () 20 (Di Roc et al., 2000) 45% . , , , , . , (Chuang, 1989). , , , , , , (Lasjaunias et al., 1991b). . (-) . , (Giuffre Sherkat, 2000; Pascual-Castroviejo Pascual-Pascual, 2002), , . , (Parker et al., 1998). – -ABM (Husson et al., 2002; Husson Lasjaunias, 2004), – .
(): , , . (): . ) ( ). . . , , , , (McCormick, 1984). (Guazzo Xuereb, 1994). . 80% (Humphreys, 1989; Kondziolka et al., 1992; Hladky et al., 1994). , -; 40% (Humphreys, 1989) 10% (Martin Edwards, 1989). (Mendelow et al., 1987). (Buis et al., 2004), (Guazzo Xuereb, 1994). . . . , . – (Willinsky et al, 1990) 1 , . , (Perrini et al., 2004). ABM . 32% (Rodesch et al., 1995). , (Yokoyama et al., 1991; Schievink et al., 1995; Larsen et al., 1997). 10 . , . (Stein Mohr, 1988). (), . , . 73-80% (Celli et al., 1984; Di Rocco et al., 2000), c 56% . Lasjaunias et al. (1995) 1017 179 , 102 . 50% . , , – , , , . Celli et al. 32% 10 , a Di Rocco et al. (2000) , , 3,2% 2,2% . . , , , . , , 57% (Kondziolka et al., 1992). . 20% (Murphy, 1985). . , , , . 25% . . Rodesch et al. (1988) 3 44 , , , (Pruvost et al, 1989).
(): , . ( ): (), (). (Silber et al., 1987; Abe et al., 1989). Yoshida et al. (2004) 14 , 8 , . , , . , , (Sheth Bodensteiner, 1995). . , . . , . -, . , , . . , . , -, , (Chuang, 1989). , , , (Hallam Russell, 1998). , (Lemme-Plaghos et al., 1986; Gomori et al., 1988). (Zimmerman et al., 1991). . , – () . ABM (Wallace Bourekas, 1998) , , (Griffiths et al., 2000; Warren et al., 2001; Fasulakis Andronikou, 2003), , . (Gauvrit et al., 2005). MPT, , , (Essig et al., 2000). . , , , , . , . , , , (Abe et al., 1989). . Rodesch et al. (1995) 13 13 . , 14 . . , . , (Perret Nishioka, 1966). 2-3% , . Crawford et al. (1986) 20 42%, 18%, 27% 29% . Pierot et al. (2004) 2-4% . , , , , (Celli et al., 1984; Fults Kelly, 1984; Di Rocco et al., 2000). Kondziolka et al. (1992) 132 25%, 39% 15% – . . (Hladky et al., 1994; Lasjaunias et al., 1995). , , . Hamilton Spetzler (1994) , , , , . (Nakaji Spetzler, 2005). Lasjaunias et al. (1995) 56 , 21 . (Heros et al., 1990). 2,0 – (Loeffler et al., 1990; Steinberg et al., 1990; Maity et al., 2004) . – ( -) Steiner (1986) 35-50% , 80-87% , 3% 900 . , , , . , , , . , , , (ham et al., 1990). , , (Izawa et al., 2005; Maruyama et al., 2005). , ABM, , . , , , (Murphy, 1985). ) () . . 11% (Garcia-Monaco et al., 1991b). ABM , . – . (Humphreys, 1989). (Rosenbloom Edwards, 1989). , . , Lasjaunias et al. (1984) , . , 50-60% (Pierot et al., 1992). (Duffau et al., 1999; Steiger et al., 2005). , . (Cognard et al., 1998), , , (Rosenbloom Edwards, 1989), (Garcia-Monaco et al., 1991b). , , . (Grosssman et al., 1993). . , I ( ) (Steiger et al., 2005). (Morita et al., 1995) (Boet et al., 2001; Troffldn et al., 2003; Raupp et al., 2004). . , . ) – . . – (Grossman et al., 1993; Kurul et al., 2001), IV – (Schievink et al., 1991). – (Oyesiku et al., 1988). , .
(): , . MPT, 1-, (): , . , . ) ( ) . , . , , , . , (Lasjaunias et al., 2006). (Garcia-Monaco et al., 1991). , . . , , (Grossman et al., 1984). ( ), , . . Lasjaunias et al. (1989b) : , ; , , , ; , . , 25% , . , . . , . , . (Ruano et al., 2003) , – (Chisholm et al., 1996), , (Garel et al., 2005). 18 , Rodesch et al. (1994), . 12 , , . , . . (Norman Becker, 1974). , . 15 , , . . , . . (Konovalov et al., 2002; Lasjaunias et al, 2006). , . , ( , , ), , . , -, , – . (Chuang, 1989). , , . , . . Lasjaunias et al. (1989) Rodesch et al. (1994) 2-6 . (Edwards et al., 1988; Hoffman, 1989; Lasjaunias et al., 1991a). , . Lasjaunias et al. (2006) 216 317 : 23 (10,6%); 20 30 ; 143 . , -, (Lasjaunias et al., 1989). (Hoffman, 1989) , . ) . , . Weon et al. (2005) 41 24 , . (13/41), (10/41) (6/41). . . , 35 , ( ) , 31 14 . – ” ( ) : , , “ : . : 31.12.2018 |
Источник
Сосудистая мальформация – это патология развития сосудов, формирование которой начинается еще во время эмбриогенеза плода. В основе патологии лежит образование сосудистого клубка из неправильно переплетенных между собой вен и артерий. Заболевание никак не проявляет себя, и первые симптомы появляются после 20-40 лет, но по причине гормонального всплеска признаки развиваются и у ребенка пубертатного периода. Возникают сильные головные боли, мигрени. В более тяжелых случаях у ребенка развиваются судороги и эпилептические припадки.
Характерным для заболевания является тонкая сосудистая стенка и слабо развитый мышечный слой, в результате чего существует высокий риск разрыва кровеносных сосудов с дальнейшим кровоизлиянием в мозг.
Этиология мальформации
Причины развития заболевания малоизучены. Но к числу факторов относят:
- врожденные патологии, заложенные еще в период развития эмбриона;
- антенатальные и родовые травмы;
- склеротические и атеросклеротические поражения кровеносных сосудов.
Способствующими факторами выступают внутриутробные инфекции, воздействие радиации, а также вредные привычки матери. Также была установлена половая и генетическая предрасположенность.
Как проявляется сосудистая мальформация
По клиническому течению все мальформации делятся на геморрагические и торпидные. Геморрагическое течение – это наиболее часто встречаемая патология (приблизительно 70% всех случаев). Для неё характерно резко повышенное давление и образование сосудистого клубка небольшого диаметра.
Торпидное течение характеризуется образованием патологического узла средних и больших размеров. Излюбленное место расположения – структурные единицы коры головного мозга. Свое кровоснабжение образование получает благодаря ветвям мозговых артерий, а клиническая симптоматика напоминает течение заболевания у больных с органическим поражением мозга.
На начальных стадиях недуг себя практически не проявляет и бывает обнаружен совершенно случайно – во время обследования пациента по поводу другой патологии. Лишь у 12% всех пациентов возникает характерная неврологическая симптоматика, которая может послужить поводом обращения к врачу. Проявляет себя она по-разному – в зависимости от места локализации патологического сплетения. К основным симптомам относят:
- слабость в мышцах и во всем теле;
- головокружение;
- дизартрию, а также нарушение координации и снижение зрения;
- снижение способности запоминать информацию и нарушение сознания.
У ряда пациентов возникает судорожный синдром, который может носить как частичный, так и тотальный характер. Сопровождается он различными формами нарушения сознания. Возникают также головные боли, разные по своей интенсивности и периодичности. Очень часто локализация болевой точки не соответствует локализации сосудистого клубка.
По статистике, примерно 2-4% всех случаев сосудистой мальформации сопровождается кровоизлиянием в мозг. В плане разрыва стенки гораздо опаснее мелкие кровеносные сосуды. Чем глубже будет расположен сосудистый клубок, тем сильнее будет выражена неврологическая симптоматика.
Характерным для детей является непропорциональные телу размеры головы, а также развитие на фоне сосудистой патологии застойной сердечной и острой дыхательной патологий.
Методы диагностики
Помимо общих клинических анализов, больному также назначается:
компьютерная томография (КТ);
магнитно-резонансная томография (МРТ);
ангиограмма.
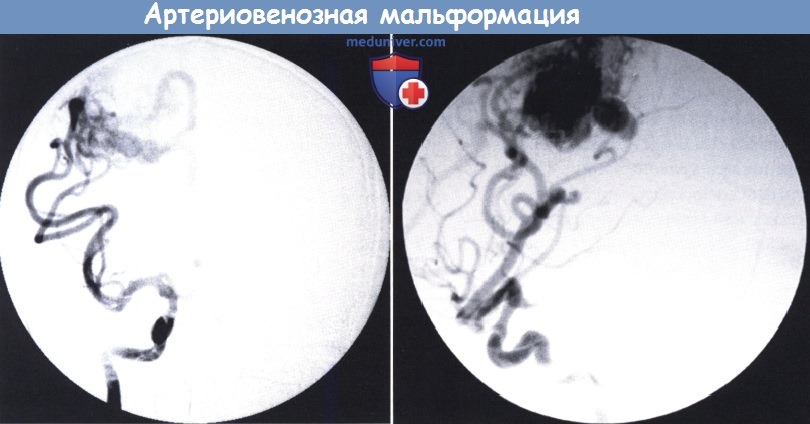
Одним из наиболее информативных методов сосудистой мальформации является ангиография. Это один из рентгенологических методов, подразумевающих внутривенное введение контрастного вещества с дальнейшей визуализацией результата на снимке. Популярность метода также заключается в его простоте и общедоступности.
В чем заключаются особенности лечения недуга
Выбор методики лечения сосудистой патологии зависит от следующих факторов:
- вида образования;
- места расположения сплетения;
- диаметра образования;
- были ли ранее зафиксированы разрывы сосудов с дальнейшим их кровоизлиянием.
В зависимости от показаний, используют открытые хирургические операции, эндоваскулярную эмболизацию и неинвазивную радиохирургию.
Хирургические операции предрасполагают полное иссечение патологического участка сосудистого русла. Прибегают к данному методу в случае поверхностного расположения мальформации небольшого размера. При глубоком расположении узла хирургическое вмешательство категорически противопоказано – существует большой риск повреждения важных мозговых структур.
Вместо этого успешно используется метод эндоваскулярной эмболизации, который предрасполагает закупорку просвета аномальных сосудов и выключение патологического клубка с кровеносного русла.
Проведение радиохирургии предрасполагает использование на патологическом очаге радиоактивных лучей под разными углами. Точность направления лучей позволяет не только разрушить сосудистый пучок, но и уберечь здоровые ткани от радиоактивного воздействия.
Чем опасны мальформации
Чаще всего мальформации сосудов головного мозга являются причиной субарахноидального кровоизлияния.
Для него характерно:
- внезапная, острая головная боль;
- чувство пульсации в затылочной области;
- рвота, не приносящая облегчения;
- нарушение сознания;
- положительные менингеальные симптомы;
- судороги.
Без своевременно оказанной медицинской помощи состояние больного может заметно ухудшиться вплоть до летального исхода.
Также может возникнуть инфаркт мозга и паралич.
Профилактика осложнений
С профилактической целью родителям рекомендуется:
оберегать ребенка от тяжелой физической работы и стрессовых ситуаций;
постоянно контролировать давление;
включить в рацион продукты, содержащие натрий – масло, квашенную капусту, морепродукты, сыр, орехи.
Также рекомендуется регулярно проходит обследование у соответствующего специалиста.
Источник
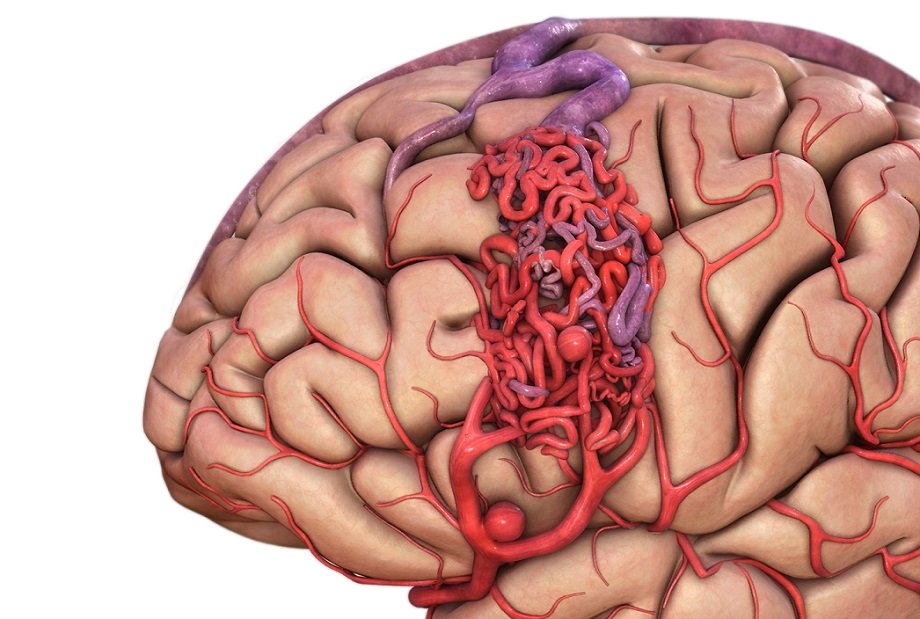
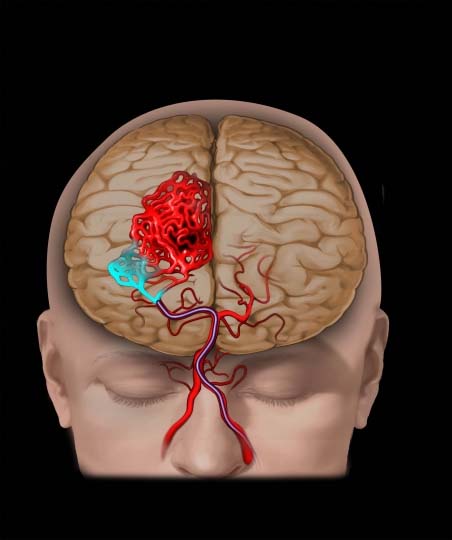
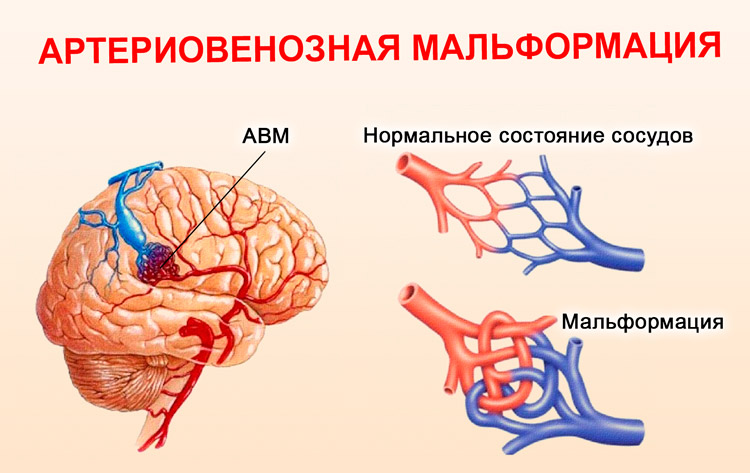
Артериовенозная мальформация (АВМ) головного мозга – это локальный дефект архитектоники внутричерепных сосудов, при котором формируется беспорядочное соединение между артериями и венами с образованием извитого сосудистого клубка. Патология возникает вследствие ошибки морфогенеза, а потому в основном является врожденной. Может быть одиночной или распространенной.
При мозговой АВМ кровоток осуществляется аномально: кровь из артериального бассейна прямиком, обходя капиллярную сеть, перебрасывается в венозную магистраль. В зоне мальформации отсутствует нормальная промежуточная капиллярная сеть, а связующий узел представлен фистулами или шунтами в количестве 1 и более единиц. Стенки артерий дегенерированы и не имеют надлежащего мышечного слоя. Вены, как правило, расширены и истончены по причине нарушенной ауторегуляции мозгового кровотока.
АВМ головного мозга, как и аневризмы, опасны внезапным внутримозговым кровоизлиянием, которое возникает вследствие разрыва стенки патологического сосуда. Разорвавшаяся мальформация чревата ишемией мозга, отеком, гематомой, прогрессией неврологического дефицита, что не всегда для больного заканчивается благополучно.
Статистика заболеваемости и последствий патологии
Артериовенозная мальформация в структуре всех патологий с объемными образованиями в тканях головного мозга в среднем составляет 2,7%. В общей статистике острых нетравматических геморрагий в субарахноидальное пространство, 8,5%-9% случаев кровоизлияний происходят по причине мальформаций. Инсультов головного мозга – 1%.
Встречаемость заболевания происходит со следующей средней частотой в год: 4 случая на 100 тыс. населения. Некоторые зарубежные авторы указывают другую цифру – 15-18 случаев. Несмотря на врожденную природу развития, клинически проявляется только у 20%-30% детей. Причем возрастной пик обнаружения АВМ ГМ у детей приходится на младенчество (≈13,5%) и возраст 8-9 лет (столько же %). Считается, что у ребенка с таким диагностированным сосудистым нарушением риски разрыва гораздо выше.
Видео ангиографии:
По статистике, мальформации проявляют себя по большей мере в возрасте 30-40 лет, поэтому диагностируются чаще у людей именно этой возрастной группы. Заболевание обычно протекает скрыто в течение десятков лет, чем и объясняется такая тенденция его определения далеко не в детские годы. Половой закономерности в развитии церебральных АВМ у мужского и женского пола пациентов не обнаружено.
При наличии мальформации ГМ вероятность разрыва составляет от 2% до 5% в год, с каждым последующим годом риски увеличиваются. Если кровоизлияние уже состоялось, риск его повторного рецидива существенно возрастает, вплоть до 18%.
Летальные исходы из-за внутричерепного кровоизлияния, которое часто является первым проявлением болезни (в 55%-75% случаев), случаются у 10%-25% пациентов. Смертность вследствие разрыва, согласно исследованиям, больший процент имеет у детей (23%-25%), чем у взрослых людей (10%-15%). Инвалидизация от последствий заболевания отмечается у 30%-50% больных. Примерно к 10%-20% пациентов возвращается полноценное или приближенное к норме качество жизни. Причина такой грозной тенденции заключается в поздней диагностике, несвоевременном получении квалифицированной медицинской помощи.
В какой части головы локализируются АВМ головного мозга?
Распространенная локализация артериовенозной аномалии – это супратенториальное пространство (верхние отделы мозга), проходящее над палаткой мозжечка. Чтобы было понятнее, изъяснимся проще: сосудистый дефект примерно в 85% случаев обнаруживается в больших полушариях. Преобладают поражения сосудистых звеньев теменной, лобной, затылочной, височной долей больших полушарий.
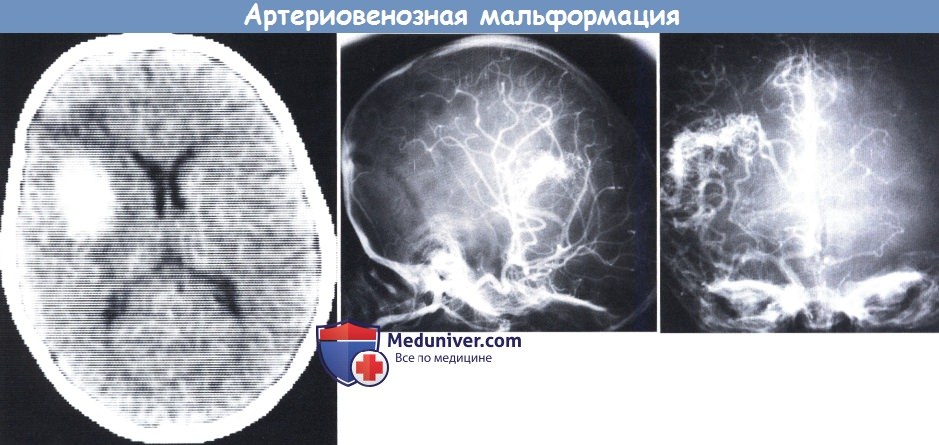
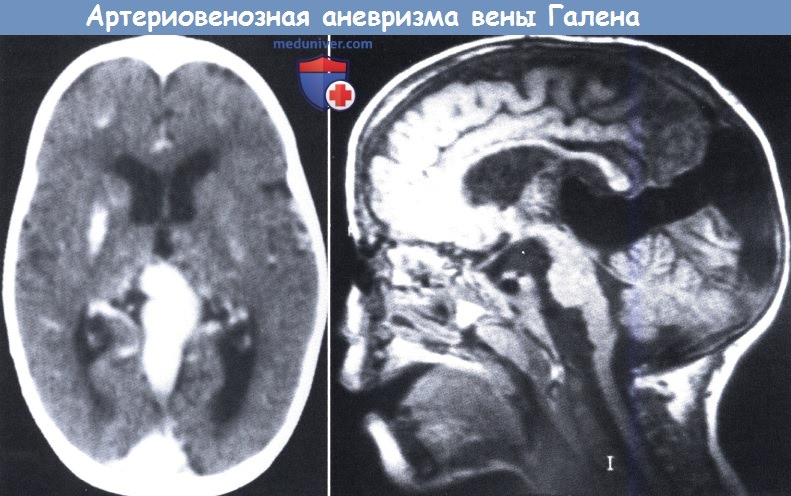
В целом, АВМ могут располагаться в любом полюсе головного мозга, причем как в поверхностных частях, так и глубинных слоях (таламусе и др.). Достоверно определить точную локализацию очага возможно только после прохождения аппаратного исследования с возможностями визуализации мягких тканей. К базовым принципам диагностики относят МРТ и метод ангиографии. Эти методы позволяют качественно оценить порядок ветвления артерий и построение вен, их соединение между собой, калибр ядра АВМ, афференты артерий, дренирующие вены.
Причины развития артериовенозного порока и симптомы
Заболевание является врожденным, поэтому анормальная закладка сосудов в определенных зонах мозга происходит в ходе внутриутробного периода. Достоверные причины развития патологии до текущего момента так и не установлены. Но, по словам специалистов, на аномальное строение сосудистой системы ГМ у плода предположительно могут способствовать негативные факторы в течение беременности:
- получение организмом матери высоких доз радиации;
- внутриутробные инфекции, передающиеся в дородовом периоде от матери к ребенку;
- хронические или острые интоксикации;
- курение и прием алкогольных напитков;
- наркотические средства, в том числе из ряда медикаментов;
- лекарственные препараты, обладающие тератогенным действием;
- хронические болезни у беременной в анамнезе (клубочковый нефрит, диабет, бронхиальная астма, пр.).
Специалисты также полагают, что в формировании порока может играть роль и генетический фактор. Наследственность до недавнего времени не воспринималась как причина патологии серьезно. Сегодня же все больше поступает сообщений о причастности и данного фактора. Так, в ряде случаев у кровных родственников больного определяются аналогичного типа сосудистые пороки. Предположительно их вызывает передающаяся по наследству генная мутация, затрагивающая хромосому 5q, локус СМС1 и RASA1.
МРТ.
Как было сказано ранее, для заболевания характерно продолжительное «немое» течение, которое может продолжаться десятилетиями. О диагнозе либо узнают случайно в момент диагностического обследования структур головного мозга, либо уже после случившегося разрыва мальформации. В немногочисленных вариантах болезнь может давать о себе знать до того как лопнет сосуд. Тогда клиника патологии чаще проявляется такими симптомами, как:
- шум в ушах (звон, гул, шипение и т.п.);
- частые головные боли;
- судорожный синдром, который схож с эпилептическими приступами;
- неврологические симптомы (парестезии, ощущения онемения, покалывания, вялость и апатия, пр.).
Клиническая картина при разрыве АВМ подобна всем типам внутричерепных кровоизлияний:
- резкое появление сильной головной боли, быстро прогрессирующей;
- головокружение, спутанность сознания;
- обмороки, вплоть до развития комы;
- тошнота, рвота;
- выпадение чувствительности половины тела;
- нарушение зрения, слуха;
- экспрессивная афазия, дизартрия (нарушения произношения);
- быстро нарастающий неврологический дефицит.
У детей заболевание зачастую проявляется отставанием в психическом развитии, задержкой речевых функций, эпиприступами, симптомами сердечной недостаточности, когнитивными нарушениями.
Виды церебральных мальформаций венозно-артериального русла
Патологические образования принято различать по топографо-анатомическому признаку, гемодинамической активности, размерам. Первый параметр характеризует место расположения мальформации в головном мозге, отсюда происходят их названия:
- поверхностные АВМ – сосредоточены в коре больших полушарий мозга (на поверхности мозга) и прилежащих структурах белого вещества;
- глубинные АВМ – локализуются в глубине мозговых извилин, базальных ганглиях, внутри желудочков, в структурах ствола ГМ.
По гемодинамической активности выделяют мальформации:
- активные – к ним причисляют смешанного вида АВМ ГМ (самая частая разновидность, при которой обнаруживается частичная деструкция капилляров) и фистулезного типа (артерия прямо переходит в вену, капиллярная сеть полностью разрушена);
- неактивные – капиллярные (телеангиоэктазии), венозные, артериовенозные кавернозные.
Поражение также оценивается по размерам, учитывается диаметр только клубка мальформации. При диагностике размеров используют следующие наименования АВМ:
- микромальформации – менее 10 мм;
- малые – от 10 мм до 20 мм;
- средние – 20-40 мм
- большие – 40-60 мм
- гигантские – более 6 см в диаметре.
Для предупреждения тяжелой геморрагии и связанных с ней необратимых осложнений крайне важно выявить и устранить очаг в ближайшее время, до разрыва. Почему? Объяснение куда более убедительное – при разрывах слишком большой процент людей погибает (до 75% пациентов) от обширного кровоизлияния, несопоставимого с жизнью.
Необходимо понимать, что сосуды АВМ слишком подвержены прорывам, так как они серьезно истощены на почве ненормального строения и нарушенного тока крови. Одновременно с этим, крупные порочные образования сдавливают и повреждают окружающие мозговые ткани, что несет дополнительную угрозу состоятельности функций ЦНС. Поэтому, если диагноз подтвержден клинически, оттягивать с лечением ни в коем случае нельзя.
Методы лечения мальформаций сосудов головного мозга
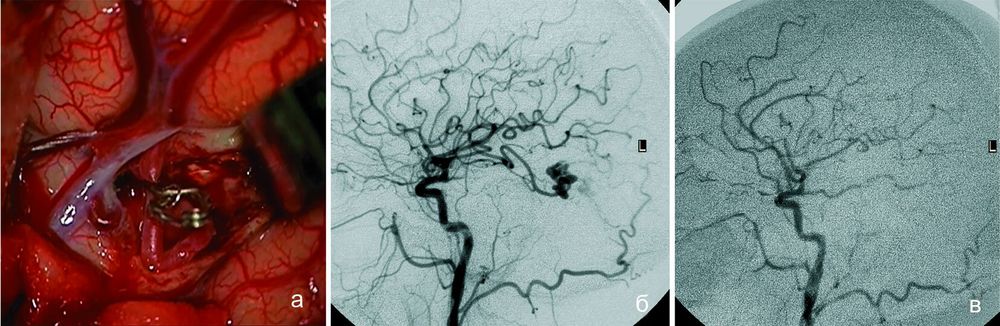
Терапия заключается в полной резекции или полноценной облитерации сосудистого дефекта хирургическим путем. Существует 3 вида высокотехнологичных операций, которые применяются в этих целях: эндоваскулярное лечение, стереотаксическая радиохирургия, микрохирургическое вмешательство.
- Эндоваскулярная операция. Метод подходит для лечения глубоко расположенных и крупных образований. Вмешательство выполняется под рентгенологическим контролем, анестезиологическое обеспечение – наркоз общего типа. Эта малоинвазивная тактика нередко является начальным этапом лечения перед предстоящей открытой операцией.
- К патологической части головного мозга через бедренную артерию по сосудам подводят тонкую трубочку катетера.
- Через установленный проводник в область мальформации подается специальный клеевый биоматериал, похожий на монтажную пену.
- Нейрохирург пенным составом перекрывает участки поражения, то есть тромбирует аномально развитые сосуды при сохранении здоровых.
- Эмболизация позволяет «выключить» патологическое сплетение из общей системы мозгового кровообращения.
- После выполненной операции под стационарным наблюдением пациент обычно находится 1-5 суток.
- Стереотаксическая радиохирургия. Лечебная тактика хоть и относится к ангионейрохирургии, но не является травматичной. Это означает, что никаких разрезов, введения внутрисосудистых зондов вообще не будет. Подходит для лечения сосудистого порока небольших размеров (до 3,5 см) или в том случае, когда очаг расположен в неоперабельной секции мозга.
- Радиохирургия предполагает разрушение ангиом системами вида Кибер-нож или Гамма-нож.
- Аппараты работают по принципу прицеленного воздействия на аномалию радиоактивным облучением.
- Лучи испускаются с разных сторон и сходятся в одной точке только дефектной зоны, здоровые структуры не затрагиваются. В результате сосуды АВМ срастаются, очаг подавляется.
- На Кибер- или Гамма-ноже процедуры абсолютно безболезненные, во время лечения пациент находится в сознании. Аппараты, на кушетке которых нужно будет просто неподвижно лежать (от 30 минут до 1,5 часов), напоминают традиционные томографы.
- При лечении Гамма-ножом на голову надевается специальный шлем и жестко фиксируется. Чтобы пациент, которому ставят шлем, не испытывал чувства дискомфорта, делают поверхностное местное обезболивание отдельных участков головы. Операция на Кибер-ноже не требует анестезии и помещения головы в жесткую конструкцию.
- В госпитализации нет необходимости. Но возможно понадобится пройти не один сеанс радиохирургии, чтобы окончательно ликвидировать остаточные явления АВМ ГМ. Иногда процесс облитерации длится 2-4 года.
- Прямое микрохирургическое удаление. Микрохирургия при данном диагнозе – единственный метод, который дает максимально высокие шансы на радикальное излечение патологии, сведение до минимума рисков рецидива. Является «золотым стандартом» в лечении данного заболевания с поверхностной локализацией и компактными формами узла.
- Микрохирургическая операция не обходится без типичной краниотомии, обязательно выполняется экономное вскрытие черепа для проведения основных хирургических манипуляций на мозге.
- Вмешательство проходит под общей эндотрахеальной анестезией, под контролем сверхмощного интраоперационного микроскопа и ультразвукового оборудования.
- Для предотвращения кровяного сброса по питающему артериальному сосуду и вене применяется метод биполярной коагуляции, то есть осуществляется прижигание.
- Далее единым блоком через трепанационное окно производится одномоментное иссечение всего тела мальформации с минимальными кровопотерями.
- В конце операционного сеанса отверстие в черепе закрывается костным лоскутом, на кожные покровы накладывается шов.
- Выписка возможна ориентировочно через 14 суток после операции. Далее нужно продолжить послеоперационное восстановление в специализированном центре реабилитации. Продолжительность реабилитации устанавливается индивидуально.
Видео открытой операции можно посмотреть по ссылке: https://www.youtube.com/watch?v=WA2FTX1NK1Y
В определенных ситуациях невозможно сразу приступить к прямой микрохирургии ввиду высоких интраоперационных рисков, особенно при АВМ больших размеров. Или же другой вариант: ангиома после стереотаксии или катетерной эмболизации лишь частично компенсирована, что крайне плохо. Поэтому иногда целесообразно обращаться к поэтапному лечению, используя последовательную комбинацию нескольких ангионейрохирургических методов.
Где лучше оперироваться и цены операции
Грамотно спланированный алгоритм лечебных действий поможет полностью удалить сосудистый конгломерат не в ущерб жизненно важным тканям. Адекватность терапии с учетом принципа индивидуальности убережет от прогрессии неврологических отклонений, возможного раннего рецидива со всеми вытекающими последствиями.
Оперировать высший орган ЦНС, который отвечает за множество функций в организме (двигательные способности, память, мышление, речь, обоняние, зрение, слух и пр.), следует доверять мирового уровня нейрохирургам. Кроме того, медучреждение должно быть снаряжено широкой базой высокотехнологичного интраоперационного оборудования передового образца.
В зарубежных странах с высокоразвитой нейрохирургией услуги стоят дорого, зато там, что называется, возвращают пациентов к жизни. Среди популярных направлений, одинаково продвинутых в хирургии головного мозга, выделяют Чехию, Израиль и Германию. В чешских клиниках цены на медицинскую помощь по поводу артериовенозных мальформаций самые низкие. Невысокая стоимость, совершенная квалификация чешских врачей-нейрохирургов сделали Чехию самым востребованным направлением. В это государство стремятся попасть не только пациенты из России и Украины, но и Германии, Израиля, других стран. И коротко о ценах.
Центральный военный госпиталь г.Прага.
| Метод хирургии | Россия (руб.) | Чехия (евро) | Германия, Израиль (евро) |
| Операция на CyberKnife или GammaKnife | от 200000 | 8000-12000 | от 20000 |
| Эндоваскулярное вмешательство | от 75000 | до 8000 | от 15000 и более |
| Микрохирургическая резекция | 150000-250000 | 7000-10000 | 13000-18000 |
Источник

 .
. .
.