Матка прорастает в сосуды
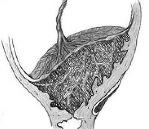
Приращение плаценты – это аномалия врастания хориальных ворсин с инвазией трофобласта в базальную отпадающую оболочку, миометрий, периметрий, окружающие органы. Проявляется отсутствием признаков отделения плаценты, профузным маточным кровотечением в последовом периоде, симптомами вовлечения смежных органов (тазовыми болями, примесью крови в кале и моче, запорами и др.). Для диагностики применяют УЗИ тазовых органов, ЦДК, МРТ-пельвиометрию, определение уровня АФП. Лечение предполагает проведение ручного отделения плаценты, надвлагалищной ампутации матки, гистерэктомии, метропластики, донного варианта кесарева сечения.
Общие сведения
Приращение плаценты было впервые описано в 1836 году английским гинекологом Джеймсом Симпсоном, морфологическую основу расстройства в 1889 году определил немецкий патолог Фредерик Харт. За последние 50 лет отмечается более чем десятикратное увеличение частоты патологии – с 1: 30 000 беременных в 1950-60-х годах до 1:2 500 в 2007 году, что напрямую связано со стремительным ростом числа кесаревых сечений. Зачастую патологическая глубокая инвазия хориона сочетается с предлежанием плаценты. По данным исследований, после первого оперативного родоразрешения риск приращения плацентарной ткани при ее предлежании повышается на 10%, а после 4-5-го – на 60% и более.
Приращение плаценты
Причины
Патологическому врастанию ворсин хориона в маточные оболочки способствуют как локальные дистрофические изменения эндометрия, так и нарушения бластогенеза. Риск развития расстройства повышается по мере увеличения возраста женщины и количества выношенных ею беременностей. По мнению большинства специалистов в сфере акушерства, основными причинами приращения тканей плаценты являются:
- Рубцовые изменения маточной стенки. Предпосылками к возникновению локальной дистрофии эндометрия становятся рубцы после перенесенных оперативных вмешательств, инвазивных манипуляций – кесарева сечения, миомэктомии, аборта, диагностического выскабливания. Дистрофические изменения провоцируются нарушениями процессов кровообращения и рубцовым перерождением эпителия.
- Заболевания матки. Нормальная архитектоника эпителиальной оболочки может нарушаться при неспецифическом и специфическом эндометрите, вызванном возбудителями хламидиоза, гонореи, туберкулеза, других инфекционных заболеваний половых органов. Приращение часто наблюдается при синдроме Ашермана, деформации маточной полости одной крупной или множественными подслизистыми миомами.
- Высокая протеолитическая активность хориона. В части случаев аномалии бластогенеза проявляются не нарушениями гаметогенеза и формированием пороков развития плода, а повышенной инвазивной способностью хориона. Более глубокая имплантация наблюдается при нарушении ферментативного равновесия в системе гиалуронидаза – гиалуроновая кислота между бластоцистой и децидуальной оболочкой.
Дополнительными факторами риска, способствующими аномальному врастанию хориальных ворсин, являются низкое расположение или предлежание плаценты, многоплодие, переношенная беременность, аномалии развития (двурогая матка, наличие внутриматочной перегородки). Патологию чаще выявляют у пациенток, страдающих хроническим гломерулонефритом, тяжелыми формами гестозов, при которых отмечаются микроциркуляторные нарушения в различных органах, в том числе в эндометрии и миометрии.
Патогенез
Механизм приращения плаценты основан на несоответствии проникающей способности трофобласта толщине и строению децидуальной оболочки. Недостаточная толщина эндометрия может быть обусловлена физиологической гипотрофией (функциональный слой слизистой обычно более тонкий в нижнем маточном сегменте) и патологическими процессами. Ситуация усугубляется при повышении протеолитической активности ферментов, способствующих внедрению бластоцисты в стенку матки. При наличии посттравматических, воспалительных, дистрофических изменений наблюдается рубцовое перерождение губчатого слоя отпадающей оболочки плаценты, по которому происходит ее отторжение в третьем периоде родов. При врастании в уплотненную ткань плацентарных ворсин становится невозможным их самопроизвольное отделение от стенки матки.
Значительное истончение эпителия сопровождается частичным или полным отсутствием губчатого слоя. В результате хориальные ворсины отделены от миометрия скоплениями фибриноида, а в более тяжелых случаях непосредственно контактируют с мышечными волокнами и даже прорастают в них на различную глубину. Плацентарные септы частично формируются из миоцитов, происходит обильная васкуляризация миометрия, подлежащего под плацентарной площадкой. После родов кавернозно измененная мышечная ткань не может сокращаться под влиянием окситоцина, что приводит к развитию массивного маточного кровотечения.
Классификация
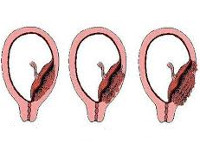
Критериями для систематизации основных вариантов приращения плаценты служат площадь аномального прикрепления плацентарной ткани, глубина ее врастания в матку. Такой подход обеспечивает более точное прогнозирование осложнений и выбор оптимальной врачебной тактики. Приращение бывает полным с вовлечением в процесс всей плаценты и частичным с наличием участков нормальной и патологической плацентации. В зависимости от глубины проникновения в оболочки матки выделяют следующие виды расстройства:
- Ложное приращение (placenta adhaerens). Имеет более благоприятный прогноз в плане сохранения матки. Встречается значительно чаще, чем истинное. Возникает при рубцовом перерождении губчатого слоя. Хориальные ворсины плотно врастают в децидуальную оболочку и достигают базальной мембраны, однако не проникают до миометрия. Плацента самостоятельно не отделяется, использование специальных приемов ручного разделения плацентарной ткани и матки позволяет обойтись без полостной операции.
- Истинное приращение. Развивается на фоне атрофии губчатого слоя, проявляется проникновением ворсин хориона до мышечных волокон (приращенная плацента), в миометрий (вросшая плацента) и за пределы матки (проросшая плацента). Ручное отделение плаценты невозможно. Зачастую единственным методом, позволяющим сохранить жизнь родильницы, становится хирургическое удаление матки. Частота приращенной плаценты составляет около 78% всех случаев истинного приращения, вросшей – 15%, проросшей – 7%.
Симптомы приращения плаценты
Клинические признаки расстройства во время беременности отсутствуют. Патология проявляется в родах отсутствием внешних признаков отделения детского места в течение получаса после изгнания ребенка: маточное дно не поднимается выше пупка, не наблюдается выпячивание плаценты над симфизом, оставшийся конец пуповины не удлиняется, втягивается после натуживания женщины и укорачивается при надавливании на живот. При полном ложном и истинном приращении послеродовое кровотечение не возникает, при частичном приращении и попытке отделить приросший послед вручную начинается профузное маточное кровотечение. О прорастании плаценты в брюшину и другие органы свидетельствуют тазовые боли различной интенсивности, затруднения дефекации, примесь крови в моче или кале.
Осложнения
При нарушении бластогенеза приращение плаценты может сочетаться с пороками развития плода, хотя и не служит их непосредственной причиной. В дородовом периоде у женщин с нарушением плацентации чаще возникает фетоплацентарная недостаточность, гипоксия плода с задержкой его развития, преждевременное старение плаценты. В родах приращение плацентарной ткани осложняется маточным кровотечением, которое без оказания экстренной помощи способно привести к значительной кровопотере, возникновению геморрагического шока, смерти женщины. В редких случаях у родильниц развивается воздушная эмболия, респираторный дистресс-синдром, ДВС-синдром.
Диагностика
Для своевременного выявления патологии скрининговое обследование проводится всем беременным из группы риска – многократно рожавшим, женщинам с аномалиями матки, низко расположенной или предлежащей плацентой, пациенткам, ранее перенесшим кесарево сечение, миомэктомию, повторные аборты. Наиболее информативными являются методы ультразвуковой диагностики приращения плаценты:
- Эхография. Признаками возможного аномального крепления плацентарной ткани по данным УЗИ матки и плода считаются уменьшение расстояния между ретроплацентарными сосудами и периметрием до 10 мм и менее, наличие в толще плаценты кист, гиперэхогенных включений. Вероятность приращения повышается при обнаружении гипо- и анэхогенных участков с кровотоком лакунарного типа в мышечной стенке матки.
- Цветовое допплеровское картирование (ЦДК). Метод считается золотым стандартом в пренатальной диагностике приращения. В ходе исследования точно определяется локализация аномальных сосудистых зон. Патогномоничным признаком расстройства является расширение субплацентарного венозного комплекса. ЦДК также обеспечивает точную оценку глубины проникновения хориальных ворсин в миометрий.
В последние годы с диагностической целью акушеры-гинекологи все чаще назначают МРТ-пельвиометрию, позволяющую в сомнительных случаях достоверно визуализировать неровности маточной стенки, патологическую неоднородность структуры миометрия и плацентарной ткани. Косвенным лабораторным признаком расстройства служит повышение уровня альфа-фетопротеина.
При выявлении патологии в родах важно быстро выполнить дифференциальную диагностику между ложным и истинным приращением при помощи ручного отделения последа. При плотном прикреплении плацентарную ткань удается отделить полностью и, таким образом, купировать профузное кровотечение. Об истинном приращении свидетельствует невозможность отделения плаценты единым массивом, разрывы тканей, отсутствие отдельных долек, оставшихся в матке. Заболевание дифференцируют с другими расстройствами, сопровождающимися массивными маточными кровотечениями: маточной гипотонией, ДВС-синдромом, коагулопатиями, беременностью с нормально прикрепленной плацентой в трубном углу удвоенной или двурогой матки и др. По показаниям пациентку консультирует уролог, проктолог, хирург, анестезиолог-реаниматолог.
Лечение приращения плаценты
Выявление патологии служит показанием для проведения хирургического вмешательства. При антенатальной диагностике приращения естественные роды противопоказаны, операция выполняется в плановом порядке на 37-39 неделях гестационного срока одновременно с кесаревым сечением, при обнаружении в родах – экстренно по жизненным показаниям. Рекомендованный объем вмешательства определяется типом приращения плаценты:
- Ручное отделение с выделением последа. Акушерское пособие для извлечения неотделившейся плаценты с плодными оболочками проводят под внутривенной анестезией при ложном приращении. В ходе вмешательства акушер отделяет и удаляет плотно прикрепленную плацентарную ткань вручную.
- Удаление матки. При проникновении ворсин хориона к миометрию или их врастании в гладкомышечные волокна традиционно осуществляется надвлагалищная ампутация или гистерэктомия. Несмотря на травматичность, до недавнего времени такие операции были единственным способом остановить кровотечение.
- Органосохраняющие вмешательства. Антенатальная диагностика с последующим проведением донного кесарева сечения или метропластики позволяет сохранить матку даже при истинном приращении. Подобные операции в России пока производят редко, однако накоплен положительный опыт их выполнения за рубежом.
При прорастании маточной стенки рекомендованы комбинированные урогинекологические и проктогинекологические вмешательства, направленные на полное удаление плацентарной ткани. Часто щадящие хирургические методы дополняют эндоваскулярными для профилактики или остановки маточного кровотечения (эмболизацией маточных артерий, временной баллонной окклюзией). При экстренной операции родильнице показано восстановление объема циркулирующей крови с проведением инфузионной терапии (переливания цельной крови, ее компонентов, коллоидных и кристаллоидных растворов). Симптоматическое лечение включает назначение утеротоников (при сохранении матки), гемостатиков, препаратов для поддержания давления и сердечной деятельности.
Прогноз и профилактика
Благоприятный исход приращения плаценты возможен только при своевременной диагностике и выборе оптимального способа лечения. Для улучшения прогноза используют антенатальный скрининг и плановое хирургическое родоразрешение с выполнением операции рекомендованного объема. Первичная профилактика предполагает отказ от необоснованных диагностических и лечебных внутриматочных вмешательств, планирование беременности, лечение воспалительных заболеваний матки, проведение кесарева сечения строго при наличии акушерских или экстрагенитальных показаний.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Названия
Название: Приращение плаценты.
Приращение плаценты
Описание
Приращение плаценты. Это аномалия врастания хориальных ворсинок с проникновением трофобластов в базальную падающую мембрану, миометрий, периметрию и окружающие органы. Это проявляется в отсутствии признаков отделения плаценты, обильном маточном кровотечении в последующий период, симптомах поражения соседних органов (боли в области таза, примесь крови в кале и моче, запоры и т. Д.). Для диагностики используются УЗИ органов малого таза, CDC, МРТ-пельвиометрия и определение уровня АФП. Лечение включает ручное отделение плаценты, суправагинальную ампутацию матки, гистерэктомию, метропластику и нижнее кесарево сечение.
Дополнительные факты
Увеличение плаценты было впервые описано в 1836 году английским гинекологом Джеймсом Симпсоном, морфологическую основу расстройства в 1889 году определил немецкий патолог Фредерик Харт. За последние 50 лет частота патологий увеличилась более чем в десять раз: с 1: 30 000 беременных женщин в 1950-х и 60-х годах до 1: 2500 в 2007 году, что напрямую связано с быстрым увеличением числа Кесарево сечение Часто глубокая патологическая инвазия хориона связана с предлежанием плаценты. Согласно исследованиям, после первого оперативного родоразрешения риск увеличения ткани плаценты с ее проявлением увеличивается на 10%, а после 4-5-го – на 60% и более.
 Приращение плаценты
Приращение плаценты
Причины
Патологическому росту ворсинок хориона в мембранах матки способствуют как локальные дистрофические изменения в эндометрии, так и нарушениями бластогенеза. Риск развития расстройства увеличивается с возрастом женщины и числом беременностей, которые она переносит. По мнению большинства специалистов в области акушерства, основными причинами увеличения плацентарной ткани являются:
• Рубцовые изменения в стенке матки. Предпосылками для возникновения локальной дистрофии эндометрия являются рубцы после операции, инвазивные процедуры – кесарево сечение, миомэктомия, аборт, диагностическое выскабливание. Дистрофические изменения вызваны нарушениями кровообращения и рубцовой дегенерацией эпителия.
• Заболевания матки. Нормальная архитектура эпителиальной мембраны может быть нарушена неспецифическим и специфическим эндометритом, вызванным возбудителями хламидий, гонореи, туберкулеза и других инфекционных заболеваний половых органов. Увеличение часто наблюдается при синдроме Ашермана, деформации полости матки при большой или множественной подводной миоме.
• Высокая протеолитическая активность хориона. В некоторых случаях аномалии бластогенеза проявляются не с измененным гаметогенезом и образованием пороков развития плода, а с большей инвазивной способностью хориона. Более глубокий имплантат наблюдается при нарушении баланса ферментов в системе гиалуронидаза – гиалуроновая кислота между бластоцистой и децидуальной мембраной.
Дополнительными факторами риска, способствующими аномальному росту ворсин хориона, являются низкое положение или предлежание плаценты, многоплодная беременность, послеродовая беременность, аномалии развития (матка с двумя рогами, наличие внутриматочной перегородки). Патология чаще всего выявляется у пациентов, страдающих хроническим гломерулонефритом, тяжелыми формами гестоза, при которых отмечаются нарушения микроциркуляции в различных органах, включая эндометрий и миометрий.
Патогенез
Механизм прироста плаценты основан на несоответствии проникающей способности трофобласта толщине и структуре децидуальной оболочки. Недостаточная толщина эндометрия может быть связана с физиологической гипотрофией (функциональный слой слизистой оболочки обычно тоньше в нижнем сегменте матки) и патологическими процессами. Ситуация усугубляется увеличением протеолитической активности ферментов, которые способствуют включению бластоцисты в стенку матки. При наличии посттравматических, воспалительных, дистрофических изменений наблюдается рубцовая дегенерация губчатого слоя падающей плацентарной мембраны, вдоль которой она отклоняется на третьей стадии родов. Когда ворсинки плаценты врастают в уплотненную ткань, становится невозможным самопроизвольно отделить их от стенки матки.
Значительное истончение эпителия сопровождается частичным или полным отсутствием губчатого слоя. В результате ворсинки хориона отделяются от миометрия кластерами фибриноидов и, в более тяжелых случаях, вступают в прямой контакт с мышечными волокнами и даже растут в них на разных глубинах. Плацентарные перегородки частично сформированы из миоцитов, наблюдается обильная васкуляризация миометрия, который находится под участком плаценты. После рождения кавернозные мышечные ткани не могут сокращаться под воздействием окситоцина, что приводит к развитию массивного маточного кровотечения.
Классификация
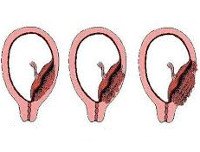
Критериями систематизации основных вариантов приращения плаценты являются зона аномального прикрепления плацентарной ткани и глубина ее роста в матке. Этот подход предлагает более точный прогноз осложнений и выбор оптимальной медицинской тактики. Приращение завершается с вовлечением всей плаценты и частично с наличием областей нормальной и патологической плаценты. В зависимости от глубины проникновения в мембрану матки различают следующие виды нарушений:
• Неверное приращение (плацента adhaerens). Имеет более благоприятный прогноз для сохранения матки. Это гораздо чаще, чем правда. Это происходит с рубцовой дегенерацией губчатого слоя. Хориальные ворсинки плотно врастают в децидуальную мембрану и достигают базальной мембраны, но не проникают в миометрий. Плацента не отделяется сама, используя специальные методы для ручного отделения плацентарной ткани и матки, вы можете обойтись без операции на полости.
• Инкремент истинно. Развивается на фоне атрофии губчатого слоя, что проявляется проникновением ворсин хориона в мышечные волокна (увеличенная плацента), в миометрий (культивируемая плацента) и за пределы матки (плацента). Пророщенные). Ручное отделение плаценты невозможно. Зачастую единственным методом спасения жизни послеродового периода является хирургическое удаление матки. Частота увеличенной плаценты составляет примерно 78% от всех случаев истинного прироста, вросшего – 15%, проросшего – 7%.
Симптомы
Клинических признаков расстройства во время беременности нет. Патология проявляется во время родов отсутствием внешних признаков отделения от места ребенка в течение получаса после изгнания ребенка: дно матки не поднимается выше от пупка плацента не выступает над симфизом, оставшийся конец пуповины не удлиняется, втягивается после воздействия на женщину и укорачивается при надавливании на живот. При ложном и истинном полном приращении послеродового кровотечения не происходит, с частичным приращением и при попытке вручную отделить культивируемую плаценту начинается обильное маточное кровотечение. На прорастание плаценты в брюшине и других органах указывают различные степени боли в области таза, трудности с дефекацией, смешивание крови в моче или кале.
Ассоциированные симптомы: Запор.
Возможные осложнения
В случае повреждения бластогенеза, увеличение плаценты может сочетаться с пороками развития плода, хотя это не является непосредственной причиной. В предродовой фазе женщины с плацентарными нарушениями часто страдают от плацентарной недостаточности, гипоксии плода с задержкой развития и преждевременного старения плаценты. При рождении увеличение плацентарной ткани сдерживается маточным кровотечением, что может привести к значительной кровопотере, появлению геморрагического шока и смерти женщины без экстренной помощи. В редких случаях в послеродовых ложах развивается воздушная эмболия, респираторный дистресс-синдром и ДВС-синдром.
Диагностика
Для быстрого выявления патологии проводится скрининговый тест для всех беременных женщин из группы риска – многократных родов, женщин с патологией матки, низкой или нижней плацентой, пациентов, перенесших кесарево сечение, миомэктомию, повторные аборты. Наиболее информативными являются методы ультразвуковой диагностики роста плаценты: Признаками возможного неправильного прикрепления плацентарной ткани по данным УЗИ матки и плода считается уменьшение расстояния между внеклапанными сосудами и периметром до 10 мм и менее, наличие кист в толще плаценты, гиперэхогенные включения. Вероятность роста увеличивается с обнаружением гипо- и безэховых участков с лакунарным кровотоком в стенке мышц матки.
• Цветовое доплеровское картирование (CDC). Метод считается золотым стандартом в пренатальной диагностике увеличения. Во время исследования местоположение аномальных сосудистых областей точно определяется. Патогномоничным признаком заболевания является расширение суб-плацентарного венозного комплекса. CDC также обеспечивает точную оценку глубины проникновения ворсин хориона в миометрий.
В последние годы в диагностических целях акушеры-гинекологи все чаще назначают МРТ-пельвиометрию, что позволяет в сомнительных случаях достоверно визуализировать неровности стенки матки, патологическую неоднородность структуры миометрий и плацентарные ткани. Косвенным лабораторным признаком расстройства является повышение уровня альфа-фетопротеина.
При выявлении патологии во время родов важно быстро поставить дифференциальный диагноз между ложными и истинными приращениями, используя ручное отделение плаценты. При прочной фиксации ткань плаценты может быть полностью отделена и, таким образом, остановить обильное кровотечение. На реальное увеличение указывает невозможность разделения плаценты на одну матрицу, разрывы тканей, отсутствие отдельных долей в матке. Заболевание отличается от других расстройств, сопровождающихся массивным маточным кровотечением: гипотензия матки, ИБС, коагулопатия, беременность с плацентой, обычно прикрепленной к трубному углу двойной или двойной матки, и т. Д. По показаниям пациентка консультируется урологом, проктологом, хирургом, анестезиологом-реаниматологом.
Лечение
Идентификация патологии является показанием к операции. Во время пренатальной диагностики увеличения, естественные роды противопоказаны, операция выполняется, как ожидается, в 37-39 недель гестационного возраста в то же время, что и кесарево сечение, если обнаружено во время родов, это срочно по состоянию здоровья. Рекомендуемый объем операции определяется типом увеличения плаценты:
• Ручное разделение с упором. Акушерское пособие по извлечению плаценты, не отделенной от плодных оболочек, проводится под внутривенным наркозом с ложным увеличением. Во время операции акушер вручную отделяет и удаляет плотно прикрепленную плацентарную ткань. При проникновении ворсин хориона в миометрий или их росте в гладкомышечных волокнах традиционно выполняется сувагинальная ампутация или гистерэктомия. Несмотря на травму, до недавнего времени подобные операции были единственным способом остановить кровотечение.
• Органосохраняющие вмешательства. Пренатальная диагностика с последующим кесаревым сечением или метропластикой позволяет сохранить матку с реальным приростом. Такие операции до сих пор проводились в России редко, но был накоплен положительный опыт внедрения за рубежом.
Когда стенки матки прорастают, рекомендуются комбинированные урогинекологические и проктогинекологические вмешательства, направленные на полное удаление плацентарной ткани. Экономичные хирургические методы часто дополняются эндоваскулярными методами профилактики или остановки маточного кровотечения (эмболизация маточных артерий, временное закрытие баллона). В неотложной хирургии показано, что женщина восстанавливает объем циркулирующей крови после рождения с помощью инфузионной терапии (переливание цельной крови, ее компонентов, коллоидных и кристаллоидных растворов). Симптоматическое лечение включает назначение утеротоников (при сохранении матки), гемостатов, лекарств для поддержания давления и сердечной деятельности.
Список литературы
1. Врастание плаценты. Стратегия лечения. Реалии. Ближайшие перспективы/ Памфамиров Ю.К., Самойленко А.В./ Современные инновации. – 2017.
2. Диагностика, профилактика и органосохраняющие методы родоразрешения беременных с врастанием плаценты/ Хасанов А.А.// Казанский медицинский журнал. – 2016.
3. Лучевая диагностика и органосохраняющие операции при приращении плаценты/ Гаязов Д.Р., Терегулова Л.Е., Терегулов А.Ю., Юсупова А.Ф.// Практическая медицина. – 2017.
4. Органосохраняющее хирургическое лечение родильниц с патологией прикрепления плаценты: Автореферат диссертации/ Агрба И.Б. – 2014.
Источник
