Может ли падать зрение от сосудов головного мозга
По данным анатомических исследований S.S. Hayreh (1954, 1957), ГД. Зарубея (1966), кровоснабжение зрительного нерва осуществляется из системы сосудистых сплетений мягкой мозговой оболочки (периферическая система) и системы центральной артерии сетчатки — ЦАС (центральная система).
Кровоснабжение глаз, как и всего головного мозга, осуществляется ветвями дуги аорты: безымянной артерией (или брахиоцефальным стволом) справа и общей сонной и подключичной артерией слева.
Внутренняя сонная артерия до входа в полость черепа располагается на шее и на всем протяжении шейного отдела не отдает ни одной ветви. В полости черепа она проходит в пещеристой пазухе (sinus cavernosus). Эта часть внутренней сонной артерии носит название кавернозной. Выйдя из кавернозного синуса, она отдает свою первую крупную ветвь — глазничную артерию (a. ophthalmica), которая вместе со зрительным нервом проникает в полость глазницы, где распадается на конечные ветви. Ветви глазничной артерии анастомозируют со средней артерией мозговой оболочки — ветвью наружной сонной артерии.
Таким образом осуществляется соединение бассейна внутренней и наружной сонных артерий.
После отхождения глазничной артерии внутренняя сонная артерия, располагаясь латерально от хиазмы, отдает довольно тонкую ветвь — заднюю соединительную артерию (a. communicans posterior), а затем делится на 2 концевые ветви: среднюю мозговую (a. cerebri anterior) и переднюю мозговую артерии (a. cerebri anterior). Передние мозговые артерии той и другой стороны соединяются между собой передней соединительной артерией. Эти сосуды составляют переднюю часть виллизиева круга. Заднюю его часть формируют сосуды вертебробазилярной системы. Позвоночная артерия берет начало от подключичной артерии, поднимается вверх, располагаясь в отверстиях поперечных отростков шейных позвонков. В полость черепа она входит через большое затылочное отверстие, ложится на скат под продолговатым мозгом, направляется к средней линии и сливается с позвоночной артерией другой стороны в непарную основную артерию (a. basilaris). Основная артерия идет вдоль средней линии варолиева моста и делится на парные задние мозговые артерии — конечные ветви вертебробазилярной системы. Задние мозговые артерии с помощью задних соединительных артерий анастомозируют с внутренней сонной артерией, замыкая виллизиев круг.
Таким образом, благодаря виллизиеву кругу объединяются бассейны внутренних сонных артерий и вертебробазилярной системы.
Внутренняя сонная артерия кровоснабжает кору больших полушарий головного мозга (за исключением затылочных долей), глазные яблоки, зрительные нервы и частично центральные отделы зрительного анализатора.
Виллизиев круг, или виллизиев многоугольник, объединяя каротидную и вертебробазилярную системы, играет исключительно важную роль в коллатеральном или заместительном кровообращении. Полная закупорка внутренней сонной артерии на шее может протекать бессимптомно благодаря тому, что кровообращение будет осуществляться через виллизиев круг. При этом исключительную роль играет глазничная артерия — как ветвь внутренней сонной артерии с богатыми анастомозами с наружной сонной артерией.
Этиология и патогенез сосудистых заболеваний зрительного нерва
Основными причинами, вызывающими поражение сосудов зрительного нерва и всего головного мозга, являются атеросклероз, гипертоническая болезнь и артериальная гипотония, сосудистые дистонии, неспецифический аортоартериит, темпоральный артериит, узелковый периартрит, сахарный диабет.
Среди факторов, способствующих развитию нарушения кровообращения, большое значение имеют дископатии шейного отдела позвоночника, и в первую очередь остеохондроз. При этом имеет значение как чисто механический фактор — сдавливание сосудов остеофитами, смещение их в позвоночном канале, — так и нейрорефлекторный механизм, связанный с раздражением шейных симпатических сплетений.
Основным этиологическим фактором является атеросклероз. Атеросклеротические поражения стенок сосудов различны: от небольших изменений (типа липоидоза) до бляшек с атероматозным распадом. Атеросклеротические изменения развиваются сначала на отдельных участках артерий, локализуясь чаще всего в области устьев, разветвлений, изгибов сосудов, постепенно захватывая все новые участки. В результате тромбообразования происходит постепенное закрытие просвета сосуда, питающего зрительный нерв, появляются атрофические очаги, которые в дальнейшем замещаются рубцовой тканью, наступает атрофия нервной ткани. Так развивается стеноз сосудов, питающих зрительный нерв. По мнению многих специалистов, наибольшее значение имеют стенозирующие процессы в глазничных и задних цилиарных артериях.
Ишемическая оптическая нейрооптикопатия
Наиболее приемлемым и наиболее принятым в настоящее время является термин «ишемическая нейропатия», или «передняя ишемическая нейропатия», поскольку это определение подчеркивает не воспалительный характер заболевания, свойственный большинству сосудистых поражений зрительного нерва.
В зависимости от того, какой сосуд поражен — артериальный или венозный, выделяют две формы сосудистых поражений зрительного нерва: артериальную и венозную. Каждая из этих форм протекает остро или хронически.
Клиника острого нарушения кровообращения в артериальной системе зрительного нерва характеризуется внезапным снижением остроты зрения и появлением дефектов в поле зрения. Процесс чаще односторонний, но иногда бывает и двустороннее поражение.
Обычно эти изменения возникают у лиц преклонного возраста, страдающих каким-нибудь сосудистым заболеванием. В анамнезе у этих больных можно выявить сосудистые церебральные кризы, инсульты, инфаркты миокарда.
{module директ4}
Заболевание чаще всего развивается на фон? ухудшения общего состояния, повышения артериального давления, усиления головной боли, однако может развиться без «предвестников» при удовлетворительном состоянии больного. Непосредственным толчком к заболеванию могут быть значительная физическая или эмоциональная нагрузка, волнения, стрессы. Иногда за несколько дней или недель до того, как произойдет стойкое снижение зрения, больные отмечают появление фотопсий и кратковременное ухудшение зрительных функций в виде «затуманивания», которое быстро проходит. Так может повторяться несколько раз, затем наступает стойкое снижение зрения, которое нередко обнаруживается утром, сразу после сна.
Острота зрения снижается сразу до сотых долей, иногда возникает полная слепота. Но в некоторых случаях острота зрения может оставаться в пределах десятых. Восстановление остроты зрения происходит медленнее, чем при воспалительных процессах, и редко бывает полным.
Наиболее типичным является выпадение определенной части поля зрения. Чаще дефекты появляются в нижней половине поля зрения и сочетаются с появлением центральных и парацентральных скотом.
Концентрическое сужение поля зрения при высокой остроте зрения соответствует поражению сосудов мягкой мозговой оболочки. Это объясняется большим количеством анастомозов в артериальной сети мягкой мозговой оболочки, что определяет сохранение центрального зрения.
Изменения глазного дна разнообразны, но наиболее типичен ишемический бледный отек. На глазном дне отмечаются побледнение, отек, увеличение размеров ДЗН, проминенция его в стекловидное тело, стушеванность границ, сужение артериальных сосудов, сопутствующие кровоизлияния. Отмечаются также изменения, характерные для гипертонической болезни, атеросклероза. У некоторых больных в начале заболевания глазное дно не изменено, а затем (обычно через 6—8 недель) появляется побледнение диска. Эти случаи принято называть задней ишемической нейрооптикопатией.
Во всех случаях сосудистая патология зрительного нерва заканчивается его атрофией, которая развивается очень быстро — в течение од-ной-двух недель. Быстрое развитие атрофии характерно для данного вида патологии.
Дифференциальный диагноз передней ишемической нейрооптикопатии проводят с застойным диском зрительного нерва и невритом зрительного нерва. В свою очередь, заднюю ишемическую нейрооптикопатию дифференцируют с ретробульбарным невритом, объемными образованиями орбиты и головного мозга.
Расстройство венозного кровообращения зрительного нерва нередко называют сосудистым папиллитом (папиллофлебит) или васкулитом ДЗН.
Заболевание развивается улиц молодого возраста, без сопутствующей сосудистой патологии. Нередко развитие заболевания наступает после перенесенного острого респираторного заболевания или на фоне хронического тонзиллита. Процесс, как правило, носит односторонний характер, однако возможно поражение второго глаза через 1-3 года.
Клиническая картина при расстройстве венозного кровообращения в зрительном нерве в некоторой степени напоминает тромбоз центральной вены сетчатки.
Острота зрения снижается от десятых долей — до светоощущения. Причем в первые дни заболевания может быть нерезкое снижение зрения, а через несколько дней наступает более выраженное снижение зрения. Предвестниками заболевания могут быть эпизоды кратковременного затуманивания зрения и появление фотопсий.
В поле зрения характерно наличие центральных и парацентральных скотом. Могут возникать дефекты в нижней половине поля зрения, концентрическое его сужение.
Офтальмоскопически ДЗН гиперемирован и отечен, его границы не определяются вследствие выраженного отека перипапиллярной сетчатки. На диске и вокруг него располагаются ретинальные кровоизлияния различной формы и размеров. В разных отделах глазного дна могут определяться единичные штрихообразные или округлые кровоизлияния. В некоторых случаях наблюдаются ярко выраженные гемморрагические изменения — обширные ретинальные и преретинальные кровоизлияния, в том числе в центральной зоне. В этом случае возникает выраженное снижение остроты зрения. Вены извиты, умеренно расширены, по ходу вен расположены экссудативные «муфты». Артерии имеют нормальный калибр или сужены. У 1/3 больных развивается ремитирующий кистевидный отек в макулярной области, в исходе которого формируется «фигура звезды».
При биомикроскопии в стекловидном теле наблюдается различной степени выраженности клеточная экссудация.
В острой стадии заболевания при проведении ФАГ в артериальной фазе в артериях патологических изменений не наблюдается, в области ДЗН капилляры резко расширены, определяется большое количество микроаневризм. Характерна задержка артериовенозной фазы на 3—5 секунд, во время нее видны резко расширенные вены с микро- и макроаневризматическими изменениями стенки. Наблюдается пропотевание флюоресцеина через сосудистую стенку вен, что приводит к окрашиванию периваскулярной сетчатки. В поздней стадии наблюдается длительно сохраняющаяся гиперфлюоресценция увеличенного ДЗН и периваскулярной сетчатки. При поражении макулярной области определяются ангиографические признаки кистевидного отека.
Через 6—8 месяцев наступает постепенный регресс симптомов. На глазном дне могут образовываться оптико-цилиарные шунты, по ходу вен остаются белые «муфты», в макулярной зоне наблюдаются перераспределение пигмента и ламинарные разрывы, по периферии сетчатки видны единичные микроаневризмы.
Дифференциальный диагноз проводят с застойным диском зрительного нерва, тромбозом ЦВС, невритом зрительного нерва и гипертонической нейропатией.
Зрительные расстройства при стенозирующих процессах в магистральных сосудах головы и шеи
При стенозе сонных артерий наиболее часто поражаются сосуды сетчатки, развивается непроходимость ЦАС.
Наиболее часто при окклюзии сонной артерии развивается перекрестный оптико-пирамидный или офтальмо-гемипаретический синдром: снижение зрения или слепота на стороне закупорки артерии и гемипарез на противоположной стороне. При этом очень типичен период преходящих нарушений с очаговыми расстройствами.
Одним из очень частых глазных проявлений стеноза внутренней сонной артерии является «мерцательная скотома». Преходящий амавроз, или мерцательная скотома, захватывает все поле зрения или один из его секторов и длится в среднем от нескольких секунд до 5 минут. Возникновение этого симптома, по-видимому, связано со спазмом сосудов дистальнее места тромбоза.
Следствием хронической недостаточности кровообращения в глазничной артерии и ишемии глаза, может быть вторичная неоваскулярная глаукома.
Для диагностики стенозирующих процессов в сонных артериях большое значение имеют ультразвуковая допплерография и каротидная ангиография.
Нарушение зрения при вертебробазилярной недостаточности имеют свои особенности.
В патогенезе расстройств кровообращения в вертебробазилярном бассейне, помимо обычных причин, большую роль играет шейный остеохондроз, оказывающий на сосуды механическое и рефлекторное влияние. В клинике наблюдается сочетание симптомов, возникающих при поражении ствола мозга (расстройство координации, головокружение, рвота, диплопия, нистагм и т.д.) со зрительными нарушениями, которые часто бывают предвестниками неврологических проявлений заболевания.
К зрительным расстройствам относятся фотопсии, «затуманивание зрения», нечеткость изображения, которые усиливаются при резком изменении положения тела. Частый и значительный симптом данной патологии — возникновение гомонимной гемианопсии, которая может быть преходящей и стойкой, абсолютной и относительной, полной или неполной.
Гомонимная гемианопсия возникает в связи с поражением задней мозговой артерии (конечной ветви основной артерии), кровоснабжающей зрительный тракт. При поражении правой задней мозговой артерии возникает левосторонняя гемианопсия, при поражении левой — правосторонняя. При этом острота зрения, как правило, не снижается. Изменения глазного дна часто отсутствуют. Двигательные и чувствительные расстройства могут быть выражены незначительно, и гемианопсия нередко является единственным и кардинальным симптомом.
При окклюзии обоих задних мозговых артерий происходит образование очагов размягчения в обоих затылочных долях мозга, возникает двусторонняя гомонимная гемианопсия, что приводит к двусторонней слепоте.
Диагностика облегчается, когда заболевание сопровождается глазодвигательными и зрачковыми расстройствами, диплопией, нистагмом, вегетативными нарушениями и т.д.
Источник

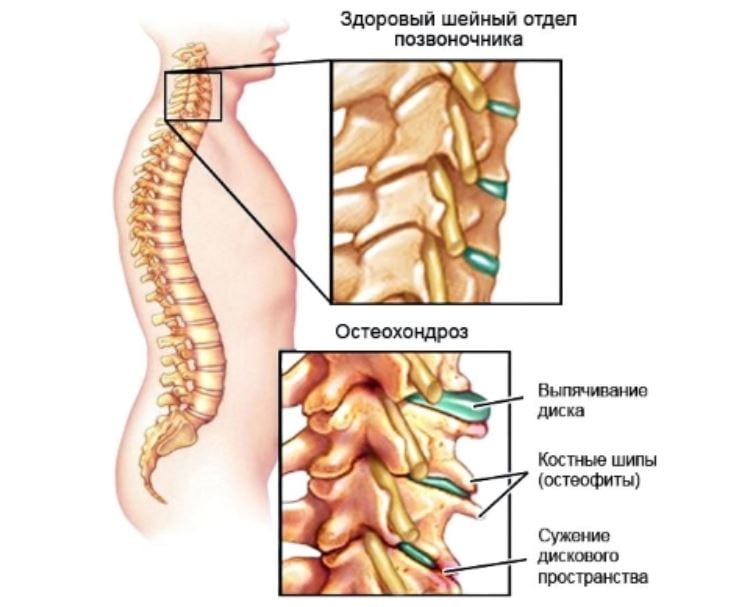
Нарушение зрения при шейном остеохондрозе.
Снижение остроты зрения при шейном остеохондрозе происходит на 2 или 3 стадии развития патологии. На этих этапах деструктивно-дегенеративным изменением затронута значительная часть хрящевого межпозвонкового диска. Деформации подверглись тела позвонков, связки, мышцы и кровеносные сосуды. В процесс патологии оказалась вовлечена и нервная система, что негативно отразилось на обработке сигналов, поступающих от органов чувств в головной мозг. Помимо снижения остроты зрения, пациенты на приеме у врача жалуются на мелькание перед глазами цветных пятен и «мушек».

Диагноз на рентгене.
Устранить все неврогенные симптомы возможно только проведением комплексной терапии заболевания, спровоцировавшего его ухудшение, — шейного остеохондроза. Вертебрологи назначают пациентам препараты для ускорения кровообращения, регенерации поврежденных нервных структур, нормализации иннервации (передачи нервных импульсов). Проводятся и профилактические мероприятия: массаж воротниковой зоны, физиотерапевтические процедуры, регулярные занятия лечебной физкультурой и гимнастикой.
Почему возникают проблемы со зрением
Важно знать! Врачи в шоке: “Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует…” Читать далее…
Ухудшение зрения при остеохондрозе шейного отдела выявляются не у каждого больного. Многое зависит от образа жизни, который ведет пациент, стадии течения патологии, количества развившихся осложнений. Большинство неврогенных симптомов дегенеративно-дистрофической патологии возникают из-за сдавления сместившимися позвоночными структурами чувствительных нервных окончаний.
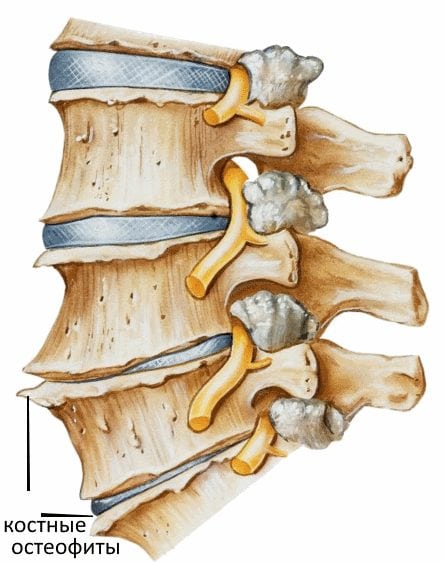
Механизм нарушения зрительных функций иной. В шейном отделе позвоночника не локализованы какие-либо нервные сплетения, ущемление которых спровоцировало бы специфические клинические проявления. Практически все зрительные расстройства возникают в результате нарушения кровообращения в позвоночных артериях. Их причиной становятся медленно протекающие и взаимосвязанные процессы патологии:
- нарушение трофики хрящевых тканей приводит к деформации межпозвонковых дисков, потере ими прочности, эластичности, упругости и, как следствие, — амортизирующих свойств;
- для стабилизации поврежденного позвоночного сегмента разрастаются и истончаются края костных пластинок, формируя остеофиты;

- костные наросты давят на чувствительные нервные окончания, мышцы, крупные и мелкие кровеносные сосуды;
- в результате деформации всех позвоночных структур уменьшается диаметр канала, в которых расположены артерии, снабжающие кислородом и питательными веществами задние отделы головного мозга.
В этих участках находятся зрительные центры. Ухудшение трофики провоцирует снижение их функциональной активности. На начальном этапе недостаточность кровотока компенсируется увеличением просвета кровеносных сосудов, приспособлением к состоянию кислородного голодания. В дальнейшем этот механизм не срабатывает, и зрение при шейном остеохондрозе начинает ухудшаться.
Варианты зрительных расстройств
То, что падает зрение именно из-за шейного остеохондроза, врач может заподозрить при первичном осмотре пациента и выслушивании его жалоб. На это указывает сопутствующая патологии 2 или 3 степени тяжести симптоматика. Ведущие признаки остеохондроза любой локализации — боль при наклонах и поворотах головы в сочетании со скованностью движений. Но шейная патология проявляется в многочисленных симптомах неврогенного происхождения. Это парестезии, головные боли по типу мигрени, головокружения, нарушения координации и даже обмороки. Определенной подсказкой врачу становится непостоянность зрительных расстройств. Например, при резком движении, изменении положения тела перед глазами появляются цветные круги, исчезающие в течение нескольких минут.

Мелькание мушек перед глазами, мерцание цветных кругов кратковременны.
Как влияет шейный остеохондроз на зрение:
- периодически мелькают «мушки»;
- часто темнеет в глазах,
- появление цветных пятен;
- появляется «туман» перед глазами;
- двоятся предметы;
- уменьшается поле зрения;
- снижается острота зрения.
Особенность неврогенной симптоматики — ее выраженность не повышается при прогрессировании шейного остеохондроза. Частота внезапных зрительных расстройств возрастает по мере деформации позвоночных структур и ухудшения кровотока.
Снижение остроты зрения в большинстве случаев носит обратимый характер. При нормализации кровоснабжения головного мозга кислородом и питательными веществами все зрительные функции восстанавливаются.
Двоение предметов в глазах
Диплопия — одновременное представление одного объекта в двух изображениях. Они могут быть смещены по горизонтали, вертикали, диагонали, а иногда даже повернуты относительно друг друга. При нормальном состоянии здоровья двоение не происходит из-за бинокулярного эффекта, расширяющего поле зрения, перекрывающего элементы, общие для обоих глаз. Такое нарушение зрения при шейном остеохондрозе происходит по следующим причинам:
- расстройство кровообращения в пораженных патологией шейных позвоночных сегментах нарушает работу всех центров, координирующих функционирование глазодвигательных мышц;
- поступающие к ним сигналы искажены, недостоверно отображают информацию, что провоцирует временное нарушение функционирования мышечных волокон;
- сигналы, направляющиеся в головной мозг, подвергаются неправильной обработке, а воспринимаемое изображение утрачивает четкость;
- чтобы компенсировать расстройства передачи сигналов, организм повышает тонус глазодвигательных мышц;
- в течение непродолжительного времени четкость зрения полностью или частично возвращается.
Так «двоится» перед глазами.
Глазодвигательные мышцы не способны долгий период находиться в состоянии напряжения, поэтому вскоре предметы вновь начинают двоиться. При отсутствии врачебного вмешательства диплопия становится постоянной, необратимой.
Еще одна особенность такого зрительного нарушения при шейном остеохондрозе — двоение предметов, расположенных близко от человека. Врачи объясняют это тем, что глазодвигательные мышцы подвергаются максимальным нагрузкам.
Снижение остроты зрения
В редких случаях наблюдается временная потеря зрения при шейном остеохондрозе на фоне острого кислородного голодания. Но значительно чаще происходит снижение его остроты. Если больной не обращается к врачу, то такое состояние становится постоянным. Четкость зрения обусловлена определенной кривизной хрусталика, который двигается и изменяет толщину благодаря группе особых мышц. При шейном остеохондрозе их слаженная работа расстраивается по следующим причинам:
- недостаточное снабжение отделов головного мозга молекулярным кислородом и питательными веществами;
- ущемление чувствительных нервных окончаний, расположенных около шейных позвонков.

При шейном остеохондрозе острота зрения снижается.
При сочетании этих негативных факторов мышцы, двигающие хрусталик, ослабевают и теряют способность функционировать правильно. «Линза» не успевает адаптироваться, что и становится причиной нечеткого изображения. Зрение расстраивается по типу близорукости, то есть отдаленные предметы больной по-прежнему видит хорошо.
Мелькание перед глазами черных пятен и цветных кругов
Появление перед глазами бликов, «мушек» — специфическое и весьма распространенное расстройство зрения при шейном остеохондрозе. Причины этого симптома такие же, что и двоения предметов или их нечеткого отображения. При резком движении или перемене положения тела спазмируются мышцы, расположенные вблизи разрушенных межпозвонковых дисков. Происходит механическое сужение просвета позвоночных артерий, несущих кровь к головному мозгу. В результате возникают фотопсии — разновидности энтоптических зрительных феноменов, которые проявляются в виде ложных вспышек в глазах, молний, светящихся искр, зигзагов, линий, огненных вспышек. Расстройства временные, исчезающие после нормализации головным мозгом кровоснабжения через резервные сосуды (анастомозы).
Основные методы лечения
Устранить все расстройства зрения и другую неврогенную симптоматику возможно при проведении лечения основной патологии — шейного остеохондроза. Проблема — нет препаратов, способных стимулировать полное восстановление поврежденных хрящевых дисков. Поэтому задачами неврологов и вертебрологов становятся улучшение самочувствия пациентов, купирование дегенеративных процессов и профилактика рецидивов.
| Клинико-фармакологическая группа и наименование препаратов, используемых для улучшения зрения при шейном остеохондрозе | Терапевтическое действие лекарственных средств |
| Препараты для улучшения кровообращения (Пентоксифиллин, Эуфиллин, Никотиновая кислота) | Нормализуют кровоснабжение головного мозга за счет расширения просвета кровеносных сосудов |
| Витамины группы B (Комбилипен, Мильгамма, Нейромультивит) | Принимают участие в процессах проведения нервного возбуждения в синапсах, нормализуют трофику, улучшают качество зрения |
| Хондропротекторы (Хондроитин, Хондроксид, Структум, Артра) | Частично восстанавливают хрящевые ткани, препятствуют деформации позвоночных сегментов |
| Миорелаксанты (Мидокалм, Баклосан, Сирдалуд) | Снижают мышечный тонус, ликвидируют сжатие кровеносных сосудов и ущемление чувствительных нервных окончаний |
Помимо медикаментозного лечения, для улучшения кровообращения проводятся физиотерапевтические процедуры: УВЧ-терапия, лазеротерапия, магнитотерапия, фонофорез, электрофорез.
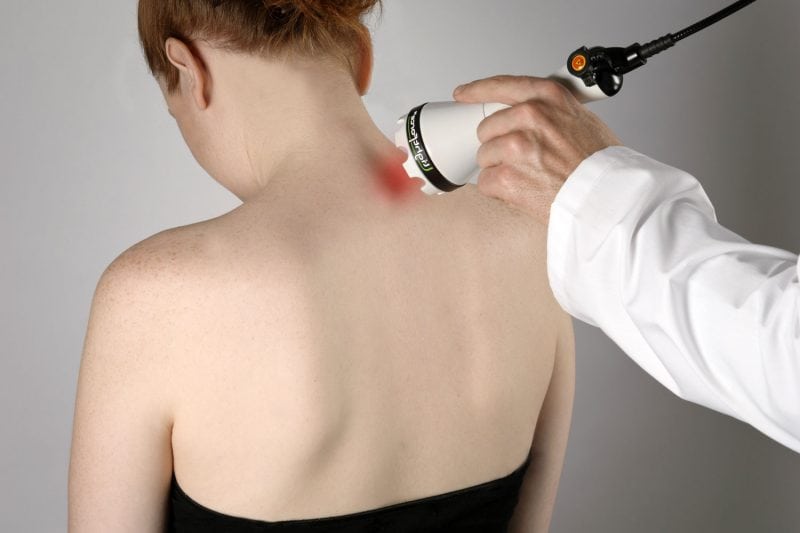
Лечение остеохондроза шейного отдела лазером.
Но самым эффективным способом избежать проблем со зрением при шейном остеохондрозе является лечебная физкультура или гимнастика. Ежедневные занятия нормализуют кровообращение, укрепляют мышечный корсет, стабилизирующий диски и позвонки.
Похожие статьи
Как забыть о болях в суставах и остеохондрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от ОСТЕОХОНДРОЗА существует! Читать далее >>>
загрузка…
Источник
