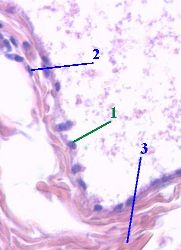
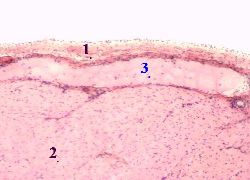
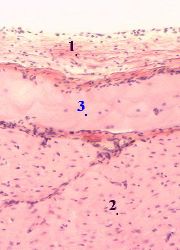
Мышечный слой стенки сосуда
Строение сосудистой стенки. Особенности метаболизма и иннервации сосудов.
Подробности
Строение стенки сосуда. Сосудистая стенка имеет три оболички – интиму с эндотелием, медию, состоящую из гладкомышечных клеток и соединительнотканную адвентицию. Каждая оболочка стенки сосуда имеет характерное строение.
Интима (функциональная группа: кровь – плазма – эндотелий).
Эндотелий состоит из одного слоя эндотелиальных клеток, расположенных на базальной мембране, обращенных в просвет сосуда.
Эндотелий выстилает внутреннюю поверхность сосуда и тесно соприкасается с кровью и плазмой. Эти компоненты (кровь, плазма и эндотелий) формируют функциональную группу (сообщество) как в физиологическом, так и в фармакологическом плане.
Из циркулирующей крови эндотелий получает сигналы, которые он интегрирует и передает крови или гладким мышцам, расположенным ниже.
Средняя оболочка – медиа (функциональная группа: гладкомышечные клетки – межклеточный матрикс – интерстициальная жидкость).
Образована главным образом циркулярно расположенными гладкими мышечными волокнами, а также коллагеновыми и эластическими элементами и протеогликанами.
Средняя оболочка артерии придает артериальной стенке форму, ответственна за емкостную и вазомоторную функции. Последняя зависит от тонических сокращений гладкомышечных клеток. Межклеточный матрикс препятствует выходу крови из сосудистого русла. В дополнение к вазомоторной активности, гладкомышечные клетки синтезируют коллаген и эластин для межклеточного матрикса. Более того, однажды активизированные, эти клетки потенциально становятся гипертрофированными, пролиферированными, способными к миграции. Средняя оболочка располагается в интерстициальной жидкости, в большинстве своем поступающей из плазмы крови.
В физиологических условиях комплекс гладкомышечных клеток, межклеточного матрикса и итерстициальной жидкости опосредовано связан с комплексом, включающим эндотелий, кровь и плазму. В патологических условиях описанные комплексы взаимодействуют непосредственно.
Наружная оболочка (адвентиция).
Образована рыхлой соединительной тканью, состоящей из периваскулярных фибробластов и коллагена.
Наружная оболочка состоит из адвентиции, которая, кроме коллагена и фибробластов, содержит также еще капилляры и окончания нейронов вегетативной нервной системы. В органах, периваскулярная фиброзная ткань выступает еще как разделяющая поверхность между артериальной стенкой и окружающей органоспецифической тканью (например, сердечной мышцей, почечным эпителием, и т. д.).
Периваскулярная фиброзная ткань передает сигналы как по направлению к сосуду, так и от него, равно как и нервные импульсы, сигналы, поступающие от окружающих тканей и направляющиеся к средней оболочке артерии.
Степень иннервации артерий, капилляров и вен неодинакова. Артерии, у которых более развиты мышечные элементы в tunica , получают более обильную иннервацию, вены – менее обильную; v. cava inferior и v. portae занимают промежуточное положение.
Иннервация сосудов.
Более крупные сосуды, расположенные внутри полостей тела, получают иннервацию от ветвей симпатического ствола, ближайших сплетений вегетативной нервной системы и прилежащих спинномозговых нервов; периферические же сосуды стенок полостей и сосуды конечностей получают иннервацию от проходящих поблизости нервов. Нервы, подходящие к сосудам, идут сегментарно и образуют периваскулярные сплетения, от которых отходят волокна, проникающие в стенку и распределяющиеся в адвентиции (tunica externa) и между последней и tunica . Волокна иннервируют мышечные образования стенки, имея различную форму окончаний. В настоящее время доказано наличие рецепторов во всех кровеносных и лимфатических сосудах.
Первый нейрон афферентного пути сосудистой системы лежит в спинномозговых узлах или узлах вегетативных нервов (nn. splanchnici, n. vagus); далее он идет в составе кондуктора интероцептивного анализатора (см. «Интероцептивный анализатор»). Сосудодвигательный центр лежит в продолговатом мозге. К регуляции кровообращения имеют отношение globus pallidus, таламус, а также серый бугор. Высшие центры кровообращения, как и всех вегетативных функций, заложены в коре моторной зоны головного мозга (лобная доля), а также впереди и сзади нее. Корковый конец анализатора сосудистых функций располагается, по-видимому, во всех отделах коры. Нисходящие связи головного мозга со стволовыми и спинальными центрами осуществляются, по-видимому, пирамидными и экстрапирамидными трактами.
Замыкание рефлекторной дуги может происходить на всех уровнях центральной нервной системы, а также в узлах вегетативных сплетений (собственная вегетативная рефлекторная дуга).
Эфферентный путь вызывает вазомоторный эффект – расширение или сужение сосудов. Сосудосуживающие волокна проходят в составе симпатических нервов, сосудорасширяющие волокна идут в составе всех парасимпатических нервов краниального отдела вегетативной нервной системы (III, VII, IX, X), в составе передних корешков спинномозговых нервов (признается не всеми) и парасимпатических нервов сакрального отдела (nn. splanchnici pelvini).
Источник
Стенка кровеносного сосуда состоит из нескольких слоев: внутреннего (tunica intima), содержащего эндотелий, подэндотелиальный слой и внутреннюю эластическую мембрану; среднего (tunica ), образованного гладкомышечными клетками и эластическими волокнами; наружного (tunica externa), представленного рыхлой соединительной тканью, в которой находятся нервные сплетения и vasa vasorum. Стенка кровеносного сосуда получает питание за счет ветвей, отходящих от главного ствола этой же артерии или рядом лежащей другой артерии. Эти ветви проникают в стенку артерии или вены через наружную оболочку, образуя в ней сплетение артерий, поэтому они получили название «сосуды сосудов» (vasa vasorum).
Кровеносные сосуды, направляющиеся к сердцу, принято называть венами, а отходящие от сердца – артериями, независимо от состава крови, которая протекает по ним. Артерии и вены отличаются особенностями внешнего и внутреннего строения.
1. Различают следующие типы строения артерий: эластический, эластическо-мышечный и мышечно-эластический.
К артериям эластического типа относятся аорта, плечеголовной ствол, подключичная, общая и внутренняя сонная артерии, общая подвздошная артерия. В среднем слое стенки преобладают над коллагеновыми эластические волокна, лежащие в виде сложной сети, образующей мембраны. Внутренняя оболочка сосуда эластического типа более толстая, чем у артерии мышечно-эластического типа. Стенка сосудов эластического типа состоит из эндотелия, фибробластов, коллагеновых, эластических, аргирофильных и мышечных волокон. В наружной оболочке много коллагеновых соединительнотканных волокон.
Для артерий эластическо-мышечного и мышечно-эластического типов (верхние и нижние конечности, экстраорганные артерии) характерно наличие в их среднем слое эластических и мышечных волокон. Мышечные и эластические волокна переплетаются в виде спиралей по всей длине сосуда.
2. Мышечный тип строения имеют внутриорганные артерии, артериолы и венулы. Их средняя оболочка образована мышечными волокнами (рис. 362). На границе каждого слоя сосудистой стенки имеются эластические мембраны. Внутренняя оболочка в области разветвления артерий утолщается в виде подушечек, которые противостоят вихревым ударам потока крови. При сокращении мышечного слоя сосудов совершается регуляция кровотока, что ведет к нарастанию сопротивления и повышению кровяного давления. При этом возникают условия, когда кровь направляется в другое русло, где давление ниже вследствие расслабления сосудистой стенки, или поток крови сбрасывается по артериоловенулярным анастомозам в венозную систему. В организме постоянно происходит перераспределение крови, и в первую очередь она направляется к более нуждающимся органам. Например, при сокращении, т. е. работе, поперечнополосатых мышц кровоснабжение их увеличивается в 30 раз. Зато в других органах компенсаторно наступает замедление кровотока и уменьшение кровоснабжения.
362. Гистологический срез артерии эластическо-мышечного типа и вены.
1 – внутренний слой вены; 2 – средний слой вены; 3 – наружный слой вены; 4 – наружный (адвентициальный) слой артерии; 5 – средний слой артерии; 6 – внутренний слой артерии.
363. Клапаны в бедренной вене. Стрелка показывает направление тока крови (по Sthor).
1 – стенка вены; 2 – створка клапана; 3 – пазуха клапана.
3. Вены по строению отличаются от артерий, что зависит от низкого давления крови. Стенка вен (нижняя и верхняя полые вены, все экстраорганные вены) состоит из трех слоев (рис. 362). Внутренний слой хорошо развит я содержит, помимо эндотелия, мышечные и эластические волокна. Во многих венах встречаются клапаны (рис. 363), имеющие соединительнотканную створку и в основании клапана – валикообразное утолщение из мышечных волокон. Средний слой вен более толстый и состоит из спиральных мышечных, эластических и коллагеновых волокон. В венах отсутствует наружная эластическая мембрана. В местах слияния вен и дистальнее клапанов, выполняющих роль сфинктеров, мышечные пучки образуют циркулярные утолщения. Наружная оболочка состоит из рыхлой соединительной и жировой ткани, содержит более густую сеть околососудистых сосудов (vasa vasorum), чем артериальная стенка. Многие вены имеют паравенозное русло за счет хорошо развитого околососудистого сплетения (рис. 364).
В стенке венул выявляются мышечные клетки, выполняющие роль сфинктеров, функционирующих под контролем гуморальных факторов (серотонин, катехоламин, гистамин и др.). Внутриорганные вены окружены соединительнотканным футляром, находящимся между стенкой вены и паренхимой органа. Часто в этой соединительнотканной прослойке располагаются сети лимфатических капилляров, например в печени, почках, яичке и других органах. В полостных органах (сердце, матка, мочевой пузырь, желудок и др.) гладкие мышцы их стенок вплетаются в стенку вены. Ненаполненные кровью вены спадаются из-за отсутствия в их стенке упругого эластического каркаса.
364. Схематическое изображение сосудистого пучка, представляющего замкнутую систему, где пульсовая волна способствует движению венозной крови.
366. Сеть кровеносных капилляров альвеол легкого.
365. Однослойная сеть кровеносных капилляров слизистой оболочки мочевого пузыря.
4. Кровеносные капилляры имеют диаметр 5-13 мкм, но встречаются органы и с широкими капиллярами (30-70 мкм), например в печени, передней доле гипофиза; еще более широкие капилляры в селезенке, клиторе и половом члене. Стенка капилляра тонка и состоит из слоя эндотелиальных клеток и базальной мембраны. С внешней стороны кровеносный капилляр окружен перицитами (клетки соединительной ткани). В стенке капилляра отсутствуют мышечные и нервные элементы, поэтому регуляция кровотока по капиллярам полностью находится под контролем мышечных сфинктеров артериол и венул (это их отличает от капилляров), а деятельность регулируется симпатической нервной системой и гуморальными факторами.
В капиллярах кровь течет постоянной струей без пульсирующих толчков со скоростью 0,04 см/с под давлением 15-30 мм рт. ст.
Капилляры в органах, анастомозируя друг с другом, образуют сети. Форма сетей зависит от конструкции органов. В плоских органах – фасции, брюшине, слизистых оболочках, конъюнктиве глаза – формируются плоские сети (рис. 365), в трехмерных – печень и другие железы, легкие – имеются трехмерные сети (рис. 366).
Число капилляров в организме огромно и их суммарный просвет превосходит диаметр аорты в 600- 800 раз. 1 мл крови разливается по капиллярной площади 0,5 м2.
Источник
Стенка кровеносного сосуда состоит из нескольких слоев: внутреннего (tunica intima), содержащего эндотелий, подэндотелиальный слой и внутреннюю эластическую мембрану; среднего (tunica ), образованного гладкомышечными клетками и эластическими волокнами; наружного (tunica externa), представленного рыхлой соединительной тканью, в которой находятся нервные сплетения и vasa vasorum. Стенка кровеносного сосуда получает питание за счет ветвей, отходящих от главного ствола этой же артерии или рядом лежащей другой артерии. Эти ветви проникают в стенку артерии или вены через наружную оболочку, образуя в ней сплетение артерий, поэтому они получили название «сосуды сосудов» (vasa vasorum).
Кровеносные сосуды, направляющиеся к сердцу, принято называть венами, а отходящие от сердца – артериями, независимо от состава крови, которая протекает по ним. Артерии и вены отличаются особенностями внешнего и внутреннего строения.
1. Различают следующие типы строения артерий: эластический, эластическо-мышечный и мышечно-эластический.
К артериям эластического типа относятся аорта, плечеголовной ствол, подключичная, общая и внутренняя сонная артерии, общая подвздошная артерия. В среднем слое стенки преобладают над коллагеновыми эластические волокна, лежащие в виде сложной сети, образующей мембраны. Внутренняя оболочка сосуда эластического типа более толстая, чем у артерии мышечно-эластического типа. Стенка сосудов эластического типа состоит из эндотелия, фибробластов, коллагеновых, эластических, аргирофильных и мышечных волокон. В наружной оболочке много коллагеновых соединительнотканных волокон.
Для артерий эластическо-мышечного и мышечно-эластического типов (верхние и нижние конечности, экстраорганные артерии) характерно наличие в их среднем слое эластических и мышечных волокон. Мышечные и эластические волокна переплетаются в виде спиралей по всей длине сосуда.
2. Мышечный тип строения имеют внутриорганные артерии, артериолы и венулы. Их средняя оболочка образована мышечными волокнами (рис. 362). На границе каждого слоя сосудистой стенки имеются эластические мембраны. Внутренняя оболочка в области разветвления артерий утолщается в виде подушечек, которые противостоят вихревым ударам потока крови. При сокращении мышечного слоя сосудов совершается регуляция кровотока, что ведет к нарастанию сопротивления и повышению кровяного давления. При этом возникают условия, когда кровь направляется в другое русло, где давление ниже вследствие расслабления сосудистой стенки, или поток крови сбрасывается по артериоловенулярным анастомозам в венозную систему. В организме постоянно происходит перераспределение крови, и в первую очередь она направляется к более нуждающимся органам. Например, при сокращении, т. е. работе, поперечнополосатых мышц кровоснабжение их увеличивается в 30 раз. Зато в других органах компенсаторно наступает замедление кровотока и уменьшение кровоснабжения.

362. Гистологический срез артерии эластическо-мышечного типа и вены.
1 – внутренний слой вены; 2 – средний слой вены; 3 – наружный слой вены; 4 – наружный (адвентициальный) слой артерии; 5 – средний слой артерии; 6 – внутренний слой артерии.

363. Клапаны в бедренной вене. Стрелка показывает направление тока крови (по Sthor).
1 – стенка вены; 2 – створка клапана; 3 – пазуха клапана.
3. Вены по строению отличаются от артерий, что зависит от низкого давления крови. Стенка вен (нижняя и верхняя полые вены, все экстраорганные вены) состоит из трех слоев (рис. 362). Внутренний слой хорошо развит я содержит, помимо эндотелия, мышечные и эластические волокна. Во многих венах встречаются клапаны (рис. 363), имеющие соединительнотканную створку и в основании клапана – валикообразное утолщение из мышечных волокон. Средний слой вен более толстый и состоит из спиральных мышечных, эластических и коллагеновых волокон. В венах отсутствует наружная эластическая мембрана. В местах слияния вен и дистальнее клапанов, выполняющих роль сфинктеров, мышечные пучки образуют циркулярные утолщения. Наружная оболочка состоит из рыхлой соединительной и жировой ткани, содержит более густую сеть околососудистых сосудов (vasa vasorum), чем артериальная стенка. Многие вены имеют паравенозное русло за счет хорошо развитого околососудистого сплетения (рис. 364).

364. Схематическое изображение сосудистого пучка, представляющего замкнутую систему, где пульсовая волна способствует движению венозной крови.
В стенке венул выявляются мышечные клетки, выполняющие роль сфинктеров, функционирующих под контролем гуморальных факторов (серотонин, катехоламин, гистамин и др.). Внутриорганные вены окружены соединительнотканным футляром, находящимся между стенкой вены и паренхимой органа. Часто в этой соединительнотканной прослойке располагаются сети лимфатических капилляров, например в печени, почках, яичке и других органах. В полостных органах (сердце, матка, мочевой пузырь, желудок и др.) гладкие мышцы их стенок вплетаются в стенку вены. Ненаполненные кровью вены спадаются из-за отсутствия в их стенке упругого эластического каркаса.
4. Кровеносные капилляры имеют диаметр 5-13 мкм, но встречаются органы и с широкими капиллярами (30-70 мкм), например в печени, передней доле гипофиза; еще более широкие капилляры в селезенке, клиторе и половом члене. Стенка капилляра тонка и состоит из слоя эндотелиальных клеток и базальной мембраны. С внешней стороны кровеносный капилляр окружен перицитами (клетки соединительной ткани). В стенке капилляра отсутствуют мышечные и нервные элементы, поэтому регуляция кровотока по капиллярам полностью находится под контролем мышечных сфинктеров артериол и венул (это их отличает от капилляров), а деятельность регулируется симпатической нервной системой и гуморальными факторами.
В капиллярах кровь течет постоянной струей без пульсирующих толчков со скоростью 0,04 см/с под давлением 15-30 мм рт. ст.
Капилляры в органах, анастомозируя друг с другом, образуют сети. Форма сетей зависит от конструкции органов. В плоских органах – фасции, брюшине, слизистых оболочках, конъюнктиве глаза – формируются плоские сети (рис. 365), в трехмерных – печень и другие железы, легкие – имеются трехмерные сети (рис. 366).

365. Однослойная сеть кровеносных капилляров слизистой оболочки мочевого пузыря.

366. Сеть кровеносных капилляров альвеол легкого.
Число капилляров в организме огромно и их суммарный просвет превосходит диаметр аорты в 600- 800 раз. 1 мл крови разливается по капиллярной площади 0,5 м2.
Источник
BOOK
19.1.
19.1.1.
19.1.1.1.
19.1.1.2.
19.1.2.
19.1.2.1.
19.1.2.2.
19.1.3.
19.1.3.1.
19.1.3.2.
19.1.3.3.
19.1.3.4.
19.2.
19.2.1.
19.2.1.1.
19.2.1.2. ,
19.2.1.3.
19.2.2.
19.2.3.
19.3.
19.3.1.
19.3.1.1.
19.3.1.2.
19.3.2. ,
19.3.2.1.
19.3.2.2.
19.3.2.3.
19.3.3.
19.3.3.1.
19.3.3.2.
19.3.4.
19.3.4.1.
19.3.4.2. :
19.3.4.3.
19.3.5.
19.3.5.1.
19.3.5.2.
– .
19.1.
19.1.1.
19.1.1.1.
I.
| – | , , : ) (. 18.1.2.2), ; ) , – ,
|
| , : , . |
II.
.
| – | (- ). |
| 1. ) . ) ,
2. ) , ( ). ) ,
3. : , , , , . | |
| 50% – . | |
| Vasa vasorum | , ( t. externa, ) . |
19.1.1.2.
I.
.
Tunica intima | 1. t. intima . 2. ( ). 3. , , (. 18.1.5.1).
|
Tunica | , . |
Tunica externa | , , ( , ). |
II.
1. :
t. – (. 18.1.5.1), ,
t. intima t. externa ( ) – .
2.
: t. – ;
: t. , .
19.1.2.
19.1.2.1.
1. 2
( );
4 .
2. , :
I. – ,
II. t. – ,
III. c (t. t. externa) – ,
IV. – .
19.1.2.2.
I. () :
| – | 1.
2. ) . ) (, , ) , , . |
| 1-2. : t. intima , t. externa – . 3. . |
II. :
– t.
| – | 1. – , , . |
| 1-2. t. intima ( ) t. – . 3. ) t. externa. ) . | |
| , , . |
III. :
– t. t. externa
| – | 1. : ) –
) ( , ) – ( ). 2. , ,
|
| 1. T. intima ( ) . 2. t. – 2-3 . 3. T. externa , . |
IV. :
–
| – | – :
|
| 1. , .. t. intima – . 2. , ,
| |
| ; ( ) . |
19.1.3.
19.1.3.1.
| 1. – , , . ( ). -. | |
| 1. ) (. 18.3.1.7). ) (I), (II) . 2. , ; : |  |
| |
19.1.3.2.
I.
| 2,-. – ( ). -. | |
| ) ( )
| ) ( ) |
| 1. t. intima (I) (1.) (1.). 2. t. (II) – , . 3. ) , t. externa (III). ) . 4. (2), c v. cava superior . | |
II.
| 2,. – . -. | |
| 1. ) – . ) , (, ) . 2. , (1), (2), (3). | 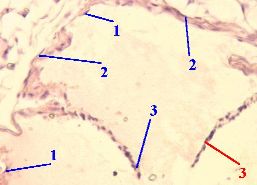 |
19.1.3.3.
| 3,-. – ( ). -. | |
) ( )
| ) ( )
|
| . 1. . intima (1) – (1) . 2. . (2) – (2). 3. . externa (3) – 2-3 –
| |
19.1.3.4.
I.
| 4. – ( ; ). -. | ||
| – | , , , , ( ). | |
| 1. .- T. intima (1): (1.) – (1.), t. (2): , |
| |
| t. externa (3): . 2. , ( ). | ||
) – (4) :
) – , . | ||
| – | t. intima t.
| |
II.
| 5. – ( ). -. | ||
| , , . -, , (. 19.1.2), . -, ( ) t. externa. | ||
| T. intima t. | ) , : t. interna (1) – (1.) (1.) ; t. (2) – . |
|
| ) . | ||
| T. externa | ) t. externa (3): (3.), (3.). ) , , -, , -, , . | |
19.2.
1. (. 18.1.3),
– (. 18.1.5.2 18.3.3).
2. .
19.2.1.
19.2.1.1.
1. ,
,
. .
2. , ( )
( ).
3. : , .
19.2.1.2. ,
I.
| – | :
|
| : | 1. , . 2. , , : )
) . |
| : | : ) , , , ,
) – ; ) vasa vasorum ( , . |
II.
1. –
2. : ( ), ; t. , . |
| , , . 1. T. intima:
2. T. : . . 3. T. externa: . |
19.2.1.3.
| v. cava inf. | 1. (. 19.1.3.4):
2. – : ) t. intima –
) t. – , ) t. externa – , , . |
| . ) – , :
) ,
|
19.2.2.
| – | 1. , , , . 2. , .. , –
| |
| 3 : ) (1) – ; ) (2) – , ; ) (3) – , : – ( ); – ( ). | – .
| |
19.2.3.
| 6,-. – – . -. | |
| 1. (. 18.2.4.2). 2. – :
| ) ( )
|
| 3. : (1), 1-2 (2), () (3). | ) ( )
|
19.3.
19.3.1.
19.3.1.1.
I.
– .
.
1. ( ) . –
2. , 3 .
II.
| S- ) S- . ) () , () . | – : (I) (II). |
,
| |
1. ,
2. ) – :
) :
| |
19.3.1.2.
, 4 –
| |
1. 3 :
2. ) , , . ) Ÿ :
| |
1. , (4), (5)
2. (7) ;
3. ( ) (8) – ;
| |
|
19.3.2. ,
19.3.2.1.
| 1. (I) . – 4 : (1) ; (2) ; – (3), ; (4). 2. ) . | 7,. – . -.
|
| ) , . 3. (II). | |
19.3.2.2.
| 1. ) – , , (1) ( – ), – (2) ( ). ) , , . | 8. – (-). .
|
| 2. , , . 3. ) . ) , . | |
19.3.2.3.
| 7,-. – . -. | |
) ( )
| ) ( )
|
| 1. (III) 3 ( ): ) (1) – , (. 7.1.1), ) (2),
) (3). 2. (II). |
1. (, , ) ( )
2. , – . |
19.3.3.
1. 2 :
2. – 3 :
|
19.3.3.1.
I. :
| 9,. – . . | ||
| – | ) , (I). ) (II). |  |
| – | . 11.1.1 11.3.1, “” : ) (1), ) .. (2) , ) (3) ( ), ) (4). | |
| – | . 11.3.1, ) – ; ) –
) . | |
| – | )
) :
) ( 2 2)
| |
| – | ) (. 11.3.1):
) . | |
II. : –
| 9,. – . -. | |
| 1. – ) . 2. , :
|
|
III. :
| . , : ) –
) –
) –
| – . |
| – L- ) : – –
) L- –
) – 2+ L-. | |
)
) “”
| |
IV. :
| – . 1. ) , . | |
| ) – . )
2.
|  |
| |
3. ) ,
) “” Z- ( ) . 4. )
|  |
19.3.3.2.
.
| . | |
| – | :
( – .) |
| – | ) –
) , . )
)
|
19.3.4.
19.3.4.1.
, .. ,
| |
. 1. ) ( -) (1) . ) – (2), , . 2. ) – (3), -, , . ) (4), – (5.) (5.). . | – .
|
1. ) ( ) , , , ( ). ) , . 2. . 3. , – . 4. , , , , , . | |
19.3.4.2.
I.
( ) .
– –
) , , . |
| ) , . ) , –
|
II.
3 .
– ( ) | 1. . 2. :
|
| 1. – . 2. () ( ):
| |
-, ( ) | 1. , , “”, , . 2. : ,
3. :
3. ; – (). |
19.3.4.3.
I.
| 10,-. – . -. | |
) ( )
| ) ( )
|
| 1. (1) (2). 2. (3):
| |
II.
| 11. – . . | |
| 1. . 2. , , “” (1)
3. – (2). |
|
19.3.5.
19.3.5.1.
| 1. ) – (1) (2). 2. ) .. ,
) . ) , , . 3. , . 4. (3) , , . | – .
|
19.3.5.2.
| 7,. – . -. | |
1.
2. , , , . 3. ) . |
|
| ) ( ) – . | |
Источник








.jpg)