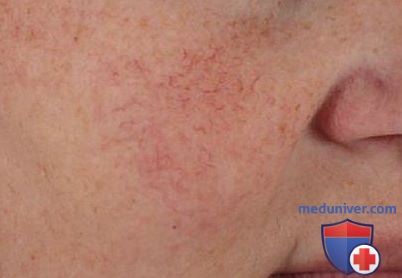
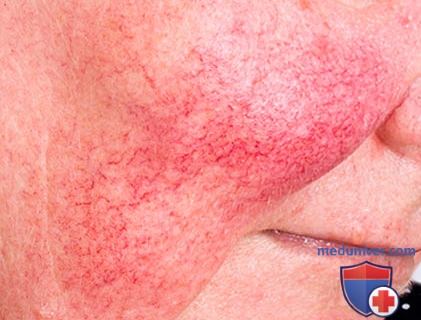
На коже лица видны сосуды

Сосудистая сеточка на лице – причины появления и методы удаления. Как лечить купероз?Сосудистые сеточки на лице чаще всего появляются на лице у тех, кто по роду профессии вынужден много времени проводить в горячем цеху или на улице в морозную и ветреную погоду. Например, у поваров, банщиков, строителей, полицейских и уличных торговцев. Обычно “красуются” сосудистые сеточки на крыльях носа, щеках и подбородке, хотя и не прибавляют они человеку привлекательности, а лишь становятся эстетической проблемой. Косметологи называют это явление купероз, а причина его возникновения нарушение кровообращения в мелких сосудах, вследствие чего они расширяются и лопаются. Кроме того, в результате плохого кровообращения клетки не насыщаются питательными веществами и кислородом. Кожа становится сухой, цвет лица землистым и появляются морщины. Чаще всего сосудистая сеточка – проблема людей со светлой чувствительной кожей. Считается, что купероз передается по наследству и если кто-то из близких родственников страдал им, то избежать его развития не удастся. Но есть и внешние факторы, провоцирующие появление сосудистых звездочек на лице. Это: – эндокринные заболевания, проблемы с работой желудка, печени, сердца и кишечника; – беременность, климакс и прием гормональных контрацептивов; – умывание лица очень холодной или горячей водой, протирание ледяными кубиками; – пилинг и очищение кожи агрессивными косметологическими средствами, которые иссушают и истончают кожу, делая ее восприимчивой к внешним факторам; – длительное пребывание на солнце или частое посещение солярия, что поражает стенки сосудов и ускоряет старение кожи; – посещение бани и сауны, при резком перепаде температур сосуды не успевают адаптироваться к новым условиям, теряют тонус и становятся хрупкими; – злоупотребление алкоголем и курение нарушают кровообращение и истончают сосуды; – стрессы и нервные напряжения, во время эмоциональной встряски сосуды сжимаются, а давление крови повышается и они лопаются.
Избавиться от сосудистых сеточек на лице можно несколькими методами: 1. Фототермолиз (лазерная терапия) – под воздействием лазерных импульсов стенки сосудов склеиваются, уходят в глубокие слои кожи и, таким образом, перестают быть видимыми. 2. Мезотерапия – это микроинъекции препаратов, которые укрепляют сосуды и улучшают кровообращение. Процедуру проводят с лечебной и профилактической целью. 3. Электрокоагуляция – прижигание сосудов электродом, позволяет удалить даже явные проявления купероза. Однако на обработанной области могут остаться пигментные пятна, шрамы и рубцы. 4. Фототерапия (светолечение) – импульсы света закрывают просвет расширенных сосудов, активизируют нормальную деятельность клеток. 5. Озонотерапия – с помощью микроиглы в просвет сосуда вводят озоно-кислородную смесь, что позволяет устранить сосудистую сеточку. После процедуры не остается пигментных пятен и рубцов. Кроме того, при куперозе полезно делать лечебный массаж. Он улучшает кровообращение и повышает тонус сосудов. Также хороший эффект дает применение специальной антикуперозной косметики, различных масок и лосьонов, термолифтинга. Самый простой рецепт приготовления лосьона для протирания лица при куперозе: заварить 2 столовые ложки цветков аптечной ромашки в 0,5 литров кипятка, процедить, остудить и добавить 2 таблетки измельченного аскорутина (витамины С и P). Протирать этим лосьоном лицо 2-3 раза в день.
Если у вас есть наследственная предрасположенность к куперозу, берегите кожу смолоду и придерживайтесь следующих правил: – не выбирайте профессии, где нужно длительное время находиться на улице или в горячем помещении. Мороз, ветер и жара сушит и истончает кожу, провоцируя появление сосудистой сетки; – не используйте спиртосодержащие и абразивные средства для очищения кожи. Лучше для этой цели воспользоваться мягкой белой глиной или каолином; – при куперозе маски с фруктовыми кислотами, а также использование всех косметических средств и процедур, которые вызывают прилив крови к коже, противопоказаны; – перед выходом на улицу всегда нужно наносить на лицо крем с солнцезащитным фактором; – посещение бани или сауны разрешается только при минимальной температуре; – горячие ингаляции, контрастные протирания и химический пилинг запрещены; – нельзя использовать массажеры для лица, щеточки и губки для макияжа, которые могут травмировать нежную кожу; – необходимо отказаться от курения и употребление алкоголя, а также начать соблюдать диету; – в рационе питания обязательно должны присутствовать продукты, содержащие витамины С, Р и К. Витамина С больше всего содержится в черной смородине, цитрусовых, шиповнике и яблоках. Рутина много в гранатах, бананах, облепихе и грецких орехах. Калием богаты клубника, помидоры, авокадо, киви и зелень. – Вернуться в оглавление раздела “Дерматология” Оглавление темы “Меланома и меланозы”:
|
Источник
Дата публикации 25 ноября 2020Обновлено 25 ноября 2020
Определение болезни. Причины заболевания
Купероз – это заболевание кожи, которое развивается из-за хрупкости капиллярных стенок и локального нарушения кровообращения. Сопровождается нарушением цвета кожи, потерей её эластичности и появлением телеангиэктазий – сосудистых звёздочек или сеточек [1].
Как правило, купероз не является самостоятельной болезнью. Это симптом, который сопутствует основному заболеванию.
Расширение и ломкость сосудов сосудов происходят по ряду причин. Ими могут быть как внутренние, так и внешние факторы.
Внутренние факторы:
- розацеа – основная причина развития купероза;
- физиологические гормональные изменения – в подростковом возрасте, во время беременности, климакса или при приёме гормональных контрацептивов;
- заболевания яичников, щитовидной и поджелудочной железы;
- заместительная терапия эндокринной патологии [5];
- сердечно-сосудистые заболевания (артериальная гипертензия и атеросклероз);
- заболевания пищеварительной системы (гастрит, дисбактериоз кишечника, болезни печени и поджелудочной железы);
- склеродермия и наследственные аутоиммунные заболевания (болезнь Стерджа – Вебера, синдром Луи – Бар, болезнь Рандю – Ослера).
При гормональных нарушениях обособленные частички гормонов вступают во взаимодействие с рецепторными клетками, образуя биологически активные биологические соединения. Эти соединения влияют на стенки сосудов, уменьшают их упругость и эластичность, делая их ломкими.
Во время беременности происходит серьёзная гормональная перестройка организма. Сосуды могут не выдержать такую нагрузку и расшириться. Так как такая перестройка временная, в течение 2-3 месяцев после родов сосуды обычно восстанавливаются. Но из-за развития других заболеваний (например, гипертонии) сужение сосудов после родов может и не произойти.
При наследственных аутоиммунных заболеваниях количество нитевидного белка, придающего упругость и эластичность сосудистым стенкам, уменьшается и сосуды становятся ломкими. Склеродермия сопровождается отторжением соединительной ткани. Это также сказывается на сосудах.
При розацеа поражаются сальные железы, волосяные луковицы и капилляры кожи лица. За счёт стойкого расширения сосудов и прилива крови появляются телеангиэктазии.
Внешние факторы:
- вредные привычки (курение, злоупотребление алкоголем);
- неправильное питание (употребление большого количества кофе, шоколада, острой и горячей пищи);
- перепады температуры;
- ультрафиолетовое облучение.
Курение влияет на сосуды, разрушая баланс липидов в крови. Липиды – это жиры, которые влияют на обмен веществ у человека. Разрушенные частицы из липидного баланса оседают на сосудистых стенках, закупоривая их просвет. Сердце с возросшей нагрузкой проталкивает кровь по сосудам, в результате в сосудах с венозной и артериальной кровью образуется разное давление, что приводит к расширению капиллярной сети.
Чрезмерное употребление алкоголя также способствует скоплению жиров в сосудистых стенках, а этанол расширяет капилляры. Он снижает давление крови за счёт расслабления сосудистых стенок, тем самым эластичность сосудов теряется и они остаются расширенными.
Люди с чувствительной и светлой кожей наиболее подвержены развитию купероза, особенно под влиянием перепадов температуры и ультрафиолетового излучения. Такая кожа быстро реагирует на внешние факторы, что способствует повреждению стенок сосудов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы купероза
Купероз может проявляться на любых участках кожи, например на ногах, спине или грудной клетке, но чаще – на лице: в области крыльев носа, лба, подбородка и щёк [9]. Это обусловлено эластичностью и небольшой толщиной кожи.
Из-за нарушения целостности сосудистой стенки образуются небольшие кровоизлияния, которые становятся заметны невооружённым глазом. Вначале появляются розово-красные или тёмно-фиолетовые сосудистые звёздочки и сеточки. Их цвет зависит от степени поражения и диаметра сосудов (от 1-2 мм до 4-5 см).
Боль не характерна, но может возникнуть чувство жжения или зуда. При расширении вен на ногах появляется мышечная слабость, тяжесть в конечностях при ходьбе.
На фоне поражения печени может появится зуд. Такой печёночный зуд возникает под влиянием желчных кислот. Они формируются из холестерина в печёночных клетках, после транспортируются вместе с током желчи в желчный пузырь и двенадцатиперстную кишку. При нарушении транспортировки желчных кислот они попадают в кровоток. Кислоты накапливаются в организме, что и приводит к зуду кожи.
При наследственных аутоиммунных заболеваниях соединительной ткани расширение капилляров сопровождается поражением сосудов и неспецифическим воспалительным процессом, который возникает под влиянием множества внешних и внутренних факторов.
Если не заняться лечением, симптомы купероза начинают прогрессировать. Капилляры значительно расширяются, кровь в них застаивается, из-за чего сосуды становятся синюшно-фиолетового цвета. На других участках кожи нарушается приток крови и выработка коллагена, кожа тускнеет, теряет эластичность, становится более дряблой.
Патогенез купероза
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая – в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов – соединений между кровеносными сосудами [2].
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота [2]. Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз – покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон – их диаметр увеличивается в 10 раз.
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление – это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.
Классификация и стадии развития купероза
В рамках розацеа выделяют четыре стадии купероза:
- I стадия – начало болезни. Отмечается периодические ощущения “приливов”. Кожа краснеет на щеках, иногда на туловище, руках и кистях [6]. На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
Осложнения купероза
Единственное осложнение купероза – преждевременное старение кожи. Из-за нарушенного кровоснабжения она недополучает кислорода и питательных веществ [8]. В результате становится тусклой, дряблой, сухой, а видимые сосуды кожи вызывают эстетический дискомфорт.
Однако не стоит забывать, что купероз может быть проявлением сердечно-сосудистых, эндокринных, гастроэнтерологических или наследственных аутоиммунных заболеваний. Поэтому чтобы не допустить развития осложнений основной болезни, важно обратиться к врачу при первых признаках купероза.
Диагностика купероза
Распознать купероз по клиническим проявлениям не оставляет труда. Однако самостоятельно поставить правильный диагноз невозможно: купероз может быть проявлением начальной стадии наследственного аутоиммунного заболевания, патологии соединительной ткани и других болезней. Поэтому за помощью необходимо обратиться к врачу. Только доктор сможет установит причину купероза и подобрать правильное лечение.
При сборе анамнеза врач уточняет, какие факторы могли повлиять на развитие болезни: есть ли у пациента жалобы на щитовидную железу или яичники, были ли у него заболевания, связанные с нарушением гормонального фона [3].
Для лучшей визуализации поражения кожи во время осмотра используют дерматоскоп. Он позволяет разглядеть тонкие паутинки расширенных сосудов, которые не видны невооружённым глазом.
Далее врач назначает необходимые лабораторные и инструментальные исследования, чтобы выявить основное заболевание, ставшее причиной развития купероза:
- общий анализ мочи (ОАМ) – делается для определения функции почек;
- общий анализ крови (ОАК) с лейкоцитарной формулой – позволяет выяснить, какие нарушения есть в организме;
- биохимический анализ крови – также позволяет выявить изменения в организме, например в пищеварительном тракте или печени;
- анализы на свободный тироксин (Т4), тиреотропный гормон (ТТГ), прогестерон, тестостерон – обнаруживает гормональные нарушения;
- УЗИ щитовидной железы;
- УЗИ органов брюшной полости.
Все эти анализы обязательны, особенно для пациентов с тонкой чувствительной кожей. Они дают полную картину и позволяют назначить правильное лечение.
Лечение купероза
Лечение купероза должно быть направлено не только на устранение косметического дефекта, но и на борьбу с основным заболеванием, которое привело к поражению капилляров. Поэтому оно может потребовать участия не только дерматолога, но и других специалистов: эндокринолога, кардиолога, гастроэнтеролога или ревматолога.
В настоящее время существует много методов, которые помогают избавиться от купероза. Только врач может назначить то, что непосредственно подойдёт пациенту.
На ранних стадиях заболевания (I и II стадии) возможно амбулаторное лечение в виде мазей с флавоноидами (например, Троксевазин), таблеток Аскорутин, а также витаминов группы С, Р. Они укрепляют стенки сосудов и препятствуют развитию рецидива [5].
На III-IV стадиях болезни показано удаление расширенных сосудов при помощи аппаратных методов лечения. К ним относятся: электрокоагуляция, фототерапия, лазеротерапия и озонотерапия [10].
- Электрокоагуляция – удаление повреждённых сосудов под воздействием электрического тока. Процедура безболезненная, её повторяют от 3 до 5 раз.
- Фототерапия – восстановление сосудов при помощи фотовспышек. Процедура выполняется с помощью аппарата, излучающего интенсивный импульсный свет (IPL).
- Лазеротерапия – сужение сосудов под воздействием лазерного луча [4]. Наиболее эффективным при куперозе является неодимовый лазер. Не повреждая кожу, он нагревает гемоглобин крови, тем самым как бы “запаивает” сосуд, и сосудистые звёздочки буквально исчезают.
- Озонотерапия – введение озоно-кислородной смеси в просвет повреждённого сосуда. Данная смесь обладает выраженным лечебным действием, улучшает кровообращение и ускоряет восстановление тканей.
Во время беременности лечение купероза проводят при необходимости, но только после 12-й недели, так как до 12-й недели идёт формирование плода [1]. Опасность связана с внешним и психологическим состоянием будущей мамы. Из-за постоянных стрессов понижается и без того ослабленный иммунитет. На этом фоне обостряются хронические нарушения, которые могут повлиять на формирование и развитие плода.
Беременным и кормящим противопоказана электрокоагуляция, фото- и лазеротерапия. Если во время беременности купероз возник на фоне розацеа, то не рекомендуется принимать изотретиноин и тетрациклин, так как эти препараты негативно влияют на плод [11].
Прогноз. Профилактика
Обращая внимание на кожу, зная симптомы заболевания, можно на ранних стадиях обратиться к специалисту и вовремя устранить купероз.
Прогноз зависит от причин, вызвавших расширение и ломкость сосудов. Если развитие купероза связано с хроническими заболеваниями, особенно розацеа, лечение будет наиболее длительным. Оно требует постоянного наблюдения у специалиста. При прекращении лечения или воздействии любого фактора риска возможны периоды обострения.
Чтобы не допустить развитие купероза, необходимо придерживаться несложных правил:
- отказаться от вредных привычек;
- придерживаться правильного питания;
- пересмотреть свой образ жизни;
- правильно ухаживать за кожей;
- избегать прямых солнечных лучей;
- использовать кремы с солнцезащитным фактором;
- летом с 12:00 до 17:00 не находиться на солнце;
- зимой использовать питательные кремы, которые противостоят воздействию внешних неблагоприятных факторов [5].
При очищении кожи лица рекомендуется использовать специальные мягкие очищающие средства, которые предохраняют кожу от обезвоживания. Пользоваться мыльными пенками и мылом не желательно, так как они разрушают липидный слой, который защищает кожу от испарения молекул воды. Также нужно отказаться от использования губки, спонжа, щёточек, кисточек, пилингов, скрабов и средств, содержащих спирт. Они будут раздражать и сушить кожу [10].
Умываться нужно только тёплой водой. Для снятия декоративной косметики с сухой кожи желательно использовать специальные сливки или молочко. В их составе содержатся масла, которые питают и увлажняют кожу.
Крема, в которых есть ланолиновая кислота, витамины группы С, К, Е, также питают кожу и укрепляют стенки кровеносных сосудов. Перед сном можно обработать кожу успокаивающей сывороткой.
Немаловажную роль в профилактике купероза играет питание. Еда должна быть богата витаминами:
- витамин Р содержится в моркови, гречке, красном болгарском перце, спарже и петрушке;
- витамин К – в шпинате, белокочанной капусте, петрушке, спарже, брокколи, сушеных специях, водорослях и листьях одуванчика;
- витамин С – в луке, цитрусовых, чёрной смородине и квашеной капусте;
- витамин D – в молочных продуктах;
- Омега-3 – в рыбных продуктах, особенно в рыбьем жире.
Пищу желательно готовить на пару или запекать. Также рекомендуется соблюдать водный режим: выпивать 1,5-2,0 литра воды в день. Можно пить зеленый чай. Вода должна быть негазированной, так как газированная вода усиливает кислотность слизистой желудка и рефлекторное расширение сосудов лица. То же самое происходит и при употреблении острой, солёной пищи, кофе и шоколада [10].
Источник