Нарушения работы сосудов брюшной полости
В брюшной полости человека находится множество органов, а значит и множество артерий и вен. Для диагностики их патологий и установки истиной причины нарушения здоровья чаще всего используют метод, позволяющий одновременно оценивать и состояние мягких тканей, и местный кровоток. Этот метод называется УЗДГ.
Что такое УЗДГ сосудов брюшной полости?
УЗДГ сосудов брюшной полости (ультразвуковая допплерография, или методика дуплексного сканирования) – это процедура, позволяющая изучать кровоток в брюшной аорте, чревном стволе, полой вене и её ветвях, нижней полой вене и её ветвях, сосудах, отвечающих за кровоснабжение органов пищеварения. Основывается метод на эффекте Допплера – способности частиц крови отражать излучаемые УЗ-датчиком волны.
Данная процедура позволяет еще на ранних стадиях диагностировать заболевания сосудов брюшной полости, дисфункцию печени, почек, поджелудочной железы.
УЗДГ широко используют в медицинской практике. Данная процедура не имеет противопоказаний, ограничений по возрасту. Она безболезненна, безопасна и проводится без введения в организм человека контрастирующих веществ.
Показания к проведению
Разобравшись в том, что это такое УЗДГ брюшной аорты, нужно выявить показания для назначения данной процедуры.
Ощущение тяжести
Ощущение тяжести в области брюшной полости не всегда может быть связано с перееданием, отравлением или употреблением вредной пищи. Тяжесть может быть симптомом почечной или печёночной недостаточности, нарушения кровотока в сосудах брюшной полости, которые питают органы пищеварения. Допплерография сосудов брюшной полости (УЗДГ брюшной полости) позволит точно определить качество кровотока и оценить, в каком количестве и с какой скоростью кровь поступает к желудку, печени, почкам и другим органам.
Вздутие
Вздутие живота сопровождает множество заболеваний, связанных с печенью, сердцем, почками, желудком и другими внутренними органами. Чтобы исключить или подтвердить факт наличия нарушения гемодинамики в сосудах, нужно провести УЗДГ сосудов брюшной аорты.
Болевой синдром
Болевой синдром в области брюшной полости может беспокоить пациентов после приёма пищи или иметь постоянный характер. Боль может быть связана с патологией внутренних органов пищеварения или нарушением в работе сосудов. Так, аневризма брюшной аорты может сопровождаться болями в животе. К другим патологиям кровотока, сопровождающимся болью, можно отнести острую или хроническую ишемию брыжейки, ишемический колит (когда кровь к толстой кишке поступает в недостаточном количестве), васкулит.
Подготовка к УЗДГ
УЗДГ сосудов брюшной полости требует специальной подготовки.
Диета
За сутки до диагностики пациенту нужно исключить из рациона следующие продукты: молочные и кисломолочные, чёрный хлеб, газировку, сладкое и мучное, капусту, бобовые. Другими словами, не рекомендовано употреблять те продукты, которые способствуют излишнему газообразованию в кишечнике.
Чистка организма (за сутки до процедуры)
За сутки до процедуры (либо за двое – как порекомендует врач) пациенту нужно принимать по 4-5 таблеток активированного угля 3 раза в день. Можно заменить уголь на любой другой ветрогонный препарат, проконсультировавшись с врачом. Если пищеварение пациента нарушено, ему рекомендовано принимать ферментный препарат после еды. Заключительный приём пищи – за 5 часов до сна. Исследование проводится на голодный желудок.
Возможные патологии
УЗИ с допплером позволяет с высокой точностью выявить следующие патологии:
Развитие атеросклероза
Обследование ультразвуком с допплером позволит оценить функцию сосудов брюшной полости и обнаружить первые признаки атеросклероза: холестериновые отложения или атеросклеротические бляшки. Подобные образования сужают просвет артерий, замедляют, нарушают свободное кровообращение в сосудах. Такие патологии будут хорошо заметны при проведении УЗДГ.
Аневризма брюшной аорты
При проведении УЗДГ можно увидеть такую патологию, как аневризма брюшной аорты. Это расширение крупной кровеносной артерии, которое может отмечаться только на определённом фрагменте сосуда или по всей его протяженности. Данное заболевание становится последствием ослабевания стенок сосуда и скапливания крови в некоторых его отделах.
Появление стеноза чревного ствола
Стеноз чревного ствола – это сужение просвета аорты, которая отвечает за кровоснабжение органов брюшной полости. Появление данной патологии может привести к серьезным нарушениям в работе ЖКТ. Важно выявить стеноз на первых стадиях, так как позднее лечение уже может производиться только хирургическим путем.
Окклюзия
Окклюзией называется внезапное снижение проходимости сосудов в брюшной области вплоть до полного перекрывания просвета и прекращения кровотока. При такой патологии нарушается кровоснабжение внутренних органов, а значит, они не могут функционировать в нормальном режиме. При проведении УЗДГ брюшной аорты и ее ветвей данную патологию можно диагностировать с высокой точностью.
Показатели ультразвуковой допплерографии
При анализе и расшифровке результатов ультразвуковой допплерографии сосудов брюшной области врач принимает во внимание следующие показатели:
- проходимость сосудов;
- диаметр и особенности расположения просвета сосуда;
- длину видимости измененного просвета;
- скорость кровотока в артериях и венах.
При обнаружении тромбов, атеросклеротических бляшек (которых в норме быть не должно) врач должен определить их точную локализацию, проанализировать структуру и плотность.
Источник
Наш эксперт – сердечно-сосудистый хирург ГБУЗ «Городская клиническая больница им. В. В. Вересаева», кандидат медицинских наук Татьяна Чалбанова.
Осторожно, аневризма!
Самой грозной патологией, которая может проявляться болью в животе, является аневризма брюшного отдела аорты – заболевание, которое характеризуется локальным расширением сосуда, что чревато его разрывом.
Когда расширение достигает максимальных размеров (чаще всего 4,5-5 см), сосуд лопается подобно воздушному шарику. Это может иметь фатальные последствия – начинается массивное кровотечение. Спасти такого пациента удаётся в редких случаях.
Помимо боли в животе различной локализации аневризма брюшного отдела аорты может вызывать также диспептические расстройства, боли в пояснице.
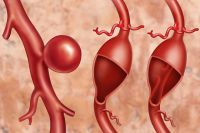
Обычно мы связываем такие ощущения с расстройством желудочно-кишечного тракта или радикулитом, нередко пытаемся решить проблему самостоятельно – принимаем активированный уголь, мажем спину согревающими мазями. А когда становится совсем невмоготу, обращаемся в поликлинику по месту жительства, где в лучшем случае получаем направление на анализы и гастроскопию, которая сосудистую патологию выявить, увы, не может.
Между тем в случае аневризмы необходимо незамедлительно пройти УЗИ брюшной полости, которое покажет расширенный диаметр аорты. Если патология выявлена вовремя, ещё до разрыва или надрыва сосуда, эффективное лечение возможно – оперативная замена расширенного сосуда на синтетический сосудистый протез, после чего пациент может вести привычный образ жизни.
Ишемия – не только в сердце
Другое распространённое заболевание, которое диагностируют достаточно редко, – ишемия кишечника. Для его симптоматики характерны те же боли в животе, а также нарушения стула, метеоризм, отрыжка, нарушение прохождения пищи.
Ишемия кишечника происходит из-за нарушения кровообращения этого органа, когда формируется стеноз (сужение) жизненно важных сосудов, таких как чревный ствол, верхняя и нижняя брыжеечная артерии.
В этом случае необходимо пройти КТ-ангиографическое исследование сосудов, которые кровоснабжают органы брюшной полости. В крупных городах во всех диагностических центрах такое обследование проводится, хотя врачи назначают его далеко не всегда, даже если это необходимо. Все остальные обследования – гастроскопия, колоноскопия, УЗИ брюшной полости – данную патологию не покажут.
Если заболевание не выявить вовремя, усвоение пищи в кишечнике будет происходить всё хуже, что приведёт к развитию кишечной непроходимости, а в конечном счёте к опасному состоянию: некрозу тканей кишечника и инфаркту этого органа.
Если же болезнь не зашла слишком далеко, хирургам нередко удаётся восстановить проходимость артерий, и тогда результат лечения будет хорошим – при условии постоянного приёма препаратов, влияющих на свёртываемость крови и понижающих уровень холестерина в крови.

Как подстраховаться
Как правило, причина этих патологий – образование холестериновых бляшек и атеросклероз сосудов, который диагностируется сегодня даже в 40-45 лет и может проявиться в любом участке кровеносного русла, а не только в сосудах сердца и головного мозга, как принято считать.
Чтобы этого не произошло, надо вести здоровый образ жизни, правильно питаться, заниматься спортом, следить за уровнем холестерина в крови и после 45 лет раз в год проходить обследование, которое обязательно должно в себя включать УЗИ органов брюшной полости.

Не надо терпеть боли в животе, пытаться вылечить их самостоятельно. Если же причина болевых ощущений не выявлена при рутинных обследованиях, настаивайте на дополнительных. В первую очередь на КТ-ангиографии сосудов с контрастным усилением, позволяющей выявить, нет ли где-то препятствия кровотоку.
Смотрите также:
- Близко к сердцу. Как могут маскироваться болезни миокарда? →
- Роковой тромб: причины и симптомы закупорки сосудов →
- Редко, но метко. Чем опасна брадикардия →
Источник
… ничто не может заменить подробный, кропотливо собранный анамнез, который гораздо ценнее, чем любое лабораторное или рентгенологическое исследование. Этот подход утомителен и трудоемок, что делает его не особенно популярным, хотя в большинстве случаев достаточно точный диагноз можно поставить на основании одной лишь истории болезни.
Достаточно широко распространено представление, вопреки богатому практическому опыту, что боль, связанная с нарушениями сосудов внутри брюшной полости, возникает внезапно и чревата катастрофическими последствиями. Боль при эмболии или тромбозе верхней брыжеечной артерии или боль при угрожающем разрыве аневризмы брюшной аорты, конечно, может быть тяжелой и диффузной. Однако часто больной с закупоркой верхней брыжеечной артерии испытывает лишь умеренную продолжительную диффузную боль в течение двух или трёх дней перец сосудистым коллапсом или появлением признаков воспаления брюшины. На ранней стадии незначительное недомогание связано, по-видимому, с повышенной перистальтикой, а не с воспалением брюшины. Действительно, отсутствие болезненности при надавливании и ригидности на фоне постоянной диффузной боли у пациента, имеющего, вероятно, сосудистое заболевание, достаточно типична для закупорки верхней брыжеечной артерии, боль в брюшной полости с распространением на область крестца, в боковые отделы живота или в половые органы может указывать на возможность разрыва аневризмы брюшной аорты. Эта боль может сохраняться в течение нескольких дней до момента разрыва и развития коллапса.
Аневризма брюшной аорты – обычно бессимптомное пульсирующее образование вызванное атеросклерозом, некоторые больные отмечают боли в животе, спине и симптомы нарушения кровоснабжения нижних конечностей. Подтекание крови в окружающие ткани с сопутствующей болью в животе, спине или боку может на протяжении нескольких недель предшествовать разрыву. Разрыв в двенадцатиперстную кишку или в брюшную полость с массивным кровотечением приводит к летальному исходу. Лечение хирургическое, замещение аневризмы аортальным протезом из дакрона или другого синтетического материала. Через несколько лет после аневризмэктомии возможно развитие послеоперационных аортокишечных свищей, что может привести к смертельному кровотечению при несвоевременном распознавании. См. также статью «Аневризма брюшной части аорты» в разделе «хирургия» медицинского портала DoctoSPB.ru.
Острая ишемия брыжейки – классический синдром снижения кровотока, обычно при поражении верхней брыжеечной артерии. У пациентов находят запущенную атеросклеротическую сердечно-сосудистую патологию, часто с наличием в анамнезе застойной сердечной недостаточности, инфаркта миокарда, цереброваскулярной болезни или заболевания периферических сосудов. Многие больные получали препараты (например, дигоксин), вызывающие спазм гладкой мускулатуры внутренних органов. Эмболия сосудов брыжейки часто ассоциирована с нестабильным сердечным ритмом. Тромбоз и обструктивная ишемия брыжейки (каждую патологию встречают у 25% больных) ведущие причины синдрома острой ишемии брыжейки. Остальные случаи имеют отношение к поражениям нижней брыжеечной артерии и венозному инфаркту брыжейки. Клиника. Наиболее частый симптом – внезапная сильная боль около пупка. Отмечают «спокойный» живот со сниженной перистальтикой. Обзорная рентгенография живота часто не выявляет отклонений от нормы. Диагноз устанавливают по данным рентгенографии, подкрепленной изменениями показателей крови (лейкоцитоз часто более 20 000 в 1 мкл) и подтверждают ангиографией. Доплеровское снижение может выявить снижение скоростных показателей кровотока в верхней брыжеечной артерии и в чревном стволе. Лечение. Хирургическое удаление эмбола, хотя в некоторых случаях применяют антитромботические средства, баллонную ангиопластику суженных сосудов или обходные хирургические операции.
Хроническая ишемия брыжейки наблюдается только при наличии значительной окклюзии двух из трех основных висцеральных артерий, обычно у пожилых лиц с наличием в анамнезе сердечнососудистого заболевания. Клиника. Перемежающаяся схваткообразная боль в животе, возникающая через 15 – 30 минут после еды и длящаяся часами. Вследствие связи болевого синдрома с приемом пищи, большинство больных испытывают характерный страх перед едой, ограничивают ее прием, что приводит к существенной потере массы тела. При физикальном исследовании находят заболевания периферических сосудов. Наличию или отсутствию шумов в животе (аускультативно) не придают существенного значения. Диагностика затруднена; ее следует основывать на веском клиническом подозрении в сочетании с ангиографическим выявлением и значительного сужения (более 50%) двух из трех основных висцеральных артерий. Лечение – хирургическая реконструкция сосудов. Попытки фармакологической коррекции вазодилататорами неэффективны.
Ишемический колит возникает вследствие недостаточного поступления артериальной крови к толстой кишке, чаще – к левой половине толстой кишки (особенно в области селезеночного изгиба), но возможны поражения любого отдела толстой кишки. Высокая уязвимость кровообращения кишки в области селезеночного изгиба объясняется анатомическими особенностями: здесь стыкуются бассейны верхней брыжеечной и нижней брыжеечной артерии. Прямая кишка, имеющая обильное кровоснабжение, чрезвычайно редко подвержена поражениям ишемического генеза. Клиника – кровавая диарея, боль в нижней части живота и иногда рвота. В редких случаях встречают инфаркт стенки толстой кишки (особенно подвержены пожилые больные с сердечной патологией или оперативным вмешательством по поводу аневризмы брюшной аорты с перевязкой нижней брыжеечной артерии в анамнезе). Диагноз предполагают при отрицательных результатах исследований прочих причин кровавой диареи у пожилых людей (полип, карцинома, дивертикулит или ангиодисплазия). Число лейкоцитов может приближаться к 20 000 в 1 мкл. Рентгенография с бариевой клизмой безопасна и выявляет диффузное изменение подслизистой оболочки. В большинстве случаев сигмоидоскопия обнаруживает лишь наличие кровянистой жидкости. лечение поддерживающее; обеспечивают покой кишечнику, переводя пациента на внутривенное питание, возмещая объем жидкости и крови, для профилактики вторичного заражения проводят антибиотикотерапию. Прогноз в целом благоприятный. Возможно развитие поздних стриктур, необходима их баллонная дилатация или оперативное иссечение.
Васкулит. Поражение мезентериальных сосудов при узелковом периартериите, СКВ или ревматоидном васкулите напоминает эмболизацию артерий (вызывающую инфаркт кишечника) или хроническую ишемию брыжейки. Диагноз предполагают при признаках системного заболевания. При остром инфаркте кишечника необходима операция. В других случаях эффективны кортикостероиды, иммунодепрессанты или их сочетание.
Инфаркт селезенки характеризует сильная боль в животе (сильные боли в левом подреберье, в левом верхнем отделе живота с иррадиацией в подлопаточную или в поясничную область слева) у молодых больных (до 40 лет), страдающих основным гематологическим заболеванием (серпвидно-клеточная анемия, лейкоз, лимфома) или у более пожилых больных (старше 40 лет) с эмболической патологией. Также инфаркт селезенки наблюдается при ревмо-септическом или при подостром септическом эндокардите, явлениях сердечной недостаточности у больных пороками сердца, гипертонической болезнью, аневризмой левого желудочка сердца и язвенным атеросклерозом аорты. Возможно развитие абсцесса с кровотечением или разрывом. Диагноз устанавливают посредством компьютерной томографии/магнитно-резонансной томографии или сканированием селезенки с 99Тс. Дифференцировать приходится от «почечной колики», левостороннего плеврита и тромбоза мезентериальных сосудов. Лечение хирургическое.
Источник
Внутренние органы, располагающиеся в брюшной полости, отвечают за пищеварение и обильно кровоснабжаются. Кровоток к ним обеспечивается крупными сосудами – ветвями аорты. Существует несколько крупных значимых артериальных стволов – непарные: чревный ствол, верхняя брыжеечная артерия (тонкий и часть толстого кишечника), нижняя брыжеечная артерия и парные – почечные артерии.
Нарушение кровотока по висцеральным артериям приводит к недостаточному поступлению крови к внутренним органам и, как следствие, к острому или хроническому нарушению их функции. Острое нарушение кровотока развивается при скоротечной закупорке сосуда тромбом либо фрагментами атеросклеротической бляшки. При этом орган, который питала артерия, не успевает компенсировать недостаток крови из соседних, свободных артерий. Например, при закупорке почечной артерии развивается инфаркт почки, при закупорке верхней брыжеечной артерии – омертвение участка тонкой кишки. При данных состояниях высока вероятность смертельного исхода, часто требуется неотложное оперативное лечение.
При хронических нарушениях кровотока (при сужении артерии либо сдавлении ее извне соседними анатомическими структурами) поступление крови к органу сохранено, но значительно снижено. Орган испытывает постоянный недостаток в кислороде и питательных веществах, происходит нарушение его функций, что проявляется симптомами, характерными для многих других заболеваний внутренних органов (хронический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, хронический панкреатит, колит). Некоторые органы, такие как желудок, поджелудочная железа, печень кровоснабжаются очень хорошо, что позволяет компенсировать недостаток кровотока. Однако, с течением времени, развивается декомпенсация самого органа либо патологические изменения в соседних органах – так называемый «синдром обкрадывания кровотока», когда кровь из общего сосудистого бассейна поступает туда, где есть большая потребность в компонентах крови, вследствие чего другим органам «не достается» обычного объема крови, они испытывают недостаток в кислороде и питательных веществах.
Основные методы диагностики:
Выявить стеноз висцеральных артерий можно при помощи ультразвукового дуплексного сканирования сосудов брюшной полости, при прямой ангиографии и мультиспиральной компьютерной томографии-ангиографии.
Классификация форм заболевания:
1. Стеноз чревного ствола (снабжает кровью печень, селезенку, желудок, поджелудочную железу)
Это состояние, при котором просвет чревного ствола сужается, может быть приобретенным – развивается при поражении сосуда атеросклерозом, либо врожденным – при сдавлении извне дугообразной связкой диафрагмы (значительно реже – при воспалительных заболеваниях, аневризмах аорты, врожденных аномалиях развития, сдавлении новообразованиями брюшной полости). Первая причина часто сочетается с поражением других артерий (коронарных – внутрисердечные артерии, сонных, артерий нижних конечностей), вторая причина – врожденное состояние, проявления которого развиваются в молодом возрасте. Основными органами, испытывающими недостаток кровоснабжения, являются желудок, печень и поджелудочная железа, однако за счет “синдрома обкрадывания” страдает и кишечник. Значимым сужением просвета артерии в настоящее время считается более 50% от первоначального диаметра. Симптомы заболевания – боли в животе, вздутие, нарушения стула в виде чередующихся поносов и запоров, тошнота, потеря веса объединяются в единый синдром – синдром “хронической абдоминальной ишемии” (хроническая ишемическая болезнь органов пищеварения, абдоминальная ишемическая болезнь).
Установить причину сужения сосуда можно при помощи:
- дуплексного сканирования сосудов брюшной полости,
- выполнения ангиографии либо мультиспиральной компьютерной томографии – ангиографии (МСКТ-ангиография).
При установке показаний и выборе метода оперативного лечения учитывается возраст пациента, выраженность жалоб, эффективность консервативного лечения (без операции), степень компенсации функции задействованных органов. Показания к оперативному лечению, согласно современным стандартам, должны устанавливать совместно гастроэнтеролог и сосудистый хирург.
Существуют следующие виды операций:
- Эндоваскулярная балонная ангиопластика со стентированием чревного ствола. Это вмешательство выполняется через прокол в бедренной, реже – в других артериях. При помощи специальных тонких инструментов суженный участок чревного ствола расширяется изнутри до восстановления нормального диаметра просвета и устанавливается стент – тонкий «каркас» из инертных сплавов, в дальнейшем препятствующий повторному сужению артерии. Применяется чаще всего при поражении чревного ствола атеросклерозом.
- Лапароскопическая декомпрессия чревного ствола. Операция выполняется малоинвазивно из отдельных проколов. Данный метод позволяет надсечь связку диафрагмы, «освободив» чревный ствол от ее давления. При этом артерия расправляется, со временем восстанавливая свой нормальный диаметр. Ранее подобные операции выполнялись на открытой брюшной полости, что иногда сопровождалось тяжелым послеоперационным периодом, характерным для открытых операций, поэтому их распространенность была ограниченной. Развитие лапароскопической хирургии позволило выполнять данные вмешательства с достижением хорошего послеоперационного и косметического результата.
- Шунтирующие операции при сужении / закупорке чревного ствола или его протезирование. Выполняются при далеко зашедших стадиях атеросклероза, когда установить стент либо извлечь атеросклеротическую бляшку из сосуда не представляется возможным. Суть операций заключается в формировании обходного кровотока помимо пораженного чревного ствола, либо его замена искусственным протезом. Данные вмешательства относятся к технически сложным, выполняются только на открытой брюшной полости и требуют высокой квалификации сосудистого хирурга.
2. Стеноз верхней брыжеечной артерии
Встречается значительно реже, чем стеноз чревного ствола. Наиболее частые причины заболевания- атеросклеротическое сужение просвета верхней брыжеечной артерии (на фоне системного атеросклероза) и врожденное нарушение структуры стенки артерии – фибромускулярной дисплазии. Верхняя брыжеечная артерия разветвляется на множество менее тонких сосудов, которые кровоснабжают тонкую кишку и часть толстой кишки. Заболевание зачастую протекает без каких-либо симптомов, и трудно поддается диагностике, пока не наступают серьезные осложнения – полная закупорка верхней брыжеечной артерии или ее ветвей. При данном состоянии пациенты попадают в хирургический стационар с признаками скоротечного омертвения лишенного кровоснабжения участка кишечника, отличить которое от других острых хирургических заболеваний живота иногда очень сложно. В данном случае требуется неотложная операция – резекция нежизнеспособного участка кишки.
Установить диагноз на ранних стадиях можно при помощи:
- ультразвуковой допплерографии брюшной аорты и ее ветвей (эффективность диагностики около 50%),
- магнитно-резонансной томографии (эффективность диагностики около 80%),
- ангиографии брюшной аорты и ее ветвей (позволяет установить наличие сужения сосуда в 90% случаев).
Лечение при раннем выявлении стеноза верхней брыжеечной артерии сходно с терапией системного атеросклероза, однако при значимых сужениях артерии возможно выполнение оперативного вмешательства – эндоваскулярной ангиопластики.
3. Стеноз почечной артерии
Сужение почечных артерий развивается вследствие атеросклеротического поражения, а также при более редком заболевании – фибромускулярной дисплазии. Нарушение поступления крови к одной или обеим почкам сопровождается общей негативной реакцией организма. Почка, испытывающая дефицит крови, получает ложную «информацию” об общем объеме крови, и начинает реагировать так, как если бы общее количество крови в организме снизилось. Усиливаются процессы синтеза гормонов, направленные на удержание воды в организме для поддержания постоянного объема жидкости в общем кровеносном русле. Данный механизм является патологическим, так как количество крови остается прежним, и, за счет продукции почечных гормонов, в кровеносное русло поступает дополнительный объем воды из клеток. Вследствие этого развивается стойкая почечная артериальная гипертензия – повышение артериального давления выше нормальных цифр, плохо поддающееся снижению лекарственными препаратами. Появляются отеки, нарушение работы сердца. Этот вид артериальной гипертензии обычно вовремя распознается лечащими врачами, и при ультразвуковом исследовании часто удается выявить поражение почечных артерий. Открытая операция для восстановления кровотока по почечной артерии – обходное шунтирование, протезирование (замена) пораженного участка в настоящее время выполняется все реже, на смену им приходят малоинвазивные эндоваскулярные методы – ангиопластика и стентирование.
Важно знать!
Подозрение на поражение висцеральных артерий может возникнуть при неэффективности лечения гастроэнтерологических заболеваний.
Источник
