Непроходимость сосудов брюшной полости

Наш эксперт – сердечно-сосудистый хирург ГБУЗ «Городская клиническая больница им. В. В. Вересаева», кандидат медицинских наук Татьяна Чалбанова.
Осторожно, аневризма!
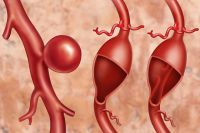
Самой грозной патологией, которая может проявляться болью в животе, является аневризма брюшного отдела аорты – заболевание, которое характеризуется локальным расширением сосуда, что чревато его разрывом.
Когда расширение достигает максимальных размеров (чаще всего 4,5-5 см), сосуд лопается подобно воздушному шарику. Это может иметь фатальные последствия – начинается массивное кровотечение. Спасти такого пациента удаётся в редких случаях.
Помимо боли в животе различной локализации аневризма брюшного отдела аорты может вызывать также диспептические расстройства, боли в пояснице.
Обычно мы связываем такие ощущения с расстройством желудочно-кишечного тракта или радикулитом, нередко пытаемся решить проблему самостоятельно – принимаем активированный уголь, мажем спину согревающими мазями. А когда становится совсем невмоготу, обращаемся в поликлинику по месту жительства, где в лучшем случае получаем направление на анализы и гастроскопию, которая сосудистую патологию выявить, увы, не может.
Между тем в случае аневризмы необходимо незамедлительно пройти УЗИ брюшной полости, которое покажет расширенный диаметр аорты. Если патология выявлена вовремя, ещё до разрыва или надрыва сосуда, эффективное лечение возможно – оперативная замена расширенного сосуда на синтетический сосудистый протез, после чего пациент может вести привычный образ жизни.
Ишемия – не только в сердце
Другое распространённое заболевание, которое диагностируют достаточно редко, – ишемия кишечника. Для его симптоматики характерны те же боли в животе, а также нарушения стула, метеоризм, отрыжка, нарушение прохождения пищи.
Ишемия кишечника происходит из-за нарушения кровообращения этого органа, когда формируется стеноз (сужение) жизненно важных сосудов, таких как чревный ствол, верхняя и нижняя брыжеечная артерии.
В этом случае необходимо пройти КТ-ангиографическое исследование сосудов, которые кровоснабжают органы брюшной полости. В крупных городах во всех диагностических центрах такое обследование проводится, хотя врачи назначают его далеко не всегда, даже если это необходимо. Все остальные обследования – гастроскопия, колоноскопия, УЗИ брюшной полости – данную патологию не покажут.
Если заболевание не выявить вовремя, усвоение пищи в кишечнике будет происходить всё хуже, что приведёт к развитию кишечной непроходимости, а в конечном счёте к опасному состоянию: некрозу тканей кишечника и инфаркту этого органа.
Если же болезнь не зашла слишком далеко, хирургам нередко удаётся восстановить проходимость артерий, и тогда результат лечения будет хорошим – при условии постоянного приёма препаратов, влияющих на свёртываемость крови и понижающих уровень холестерина в крови.

Как подстраховаться
Как правило, причина этих патологий – образование холестериновых бляшек и атеросклероз сосудов, который диагностируется сегодня даже в 40-45 лет и может проявиться в любом участке кровеносного русла, а не только в сосудах сердца и головного мозга, как принято считать.
Чтобы этого не произошло, надо вести здоровый образ жизни, правильно питаться, заниматься спортом, следить за уровнем холестерина в крови и после 45 лет раз в год проходить обследование, которое обязательно должно в себя включать УЗИ органов брюшной полости.
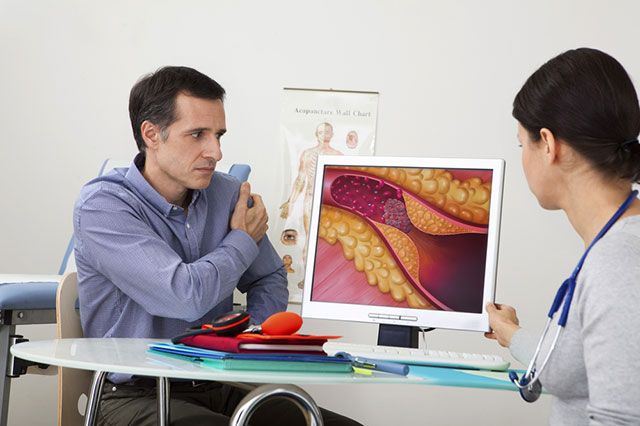
Не надо терпеть боли в животе, пытаться вылечить их самостоятельно. Если же причина болевых ощущений не выявлена при рутинных обследованиях, настаивайте на дополнительных. В первую очередь на КТ-ангиографии сосудов с контрастным усилением, позволяющей выявить, нет ли где-то препятствия кровотоку.
Смотрите также:
- Близко к сердцу. Как могут маскироваться болезни миокарда? →
- Роковой тромб: причины и симптомы закупорки сосудов →
- Редко, но метко. Чем опасна брадикардия →
Источник
 Абдоминальная ишемия (мезентериальный тромбоз, острая ишемия кишечника, недостаточность кровообращения кишки) возникает, когда кровоток через артерии, которые снабжают кровью кишечник, замедляется или останавливается. Такое состояние имеет много потенциальных причин, в том числе закупорка артерии тромбом или сужение артерии из-за развития холестериновых бляшек. Закупорки также могут возникать в венах, но они менее распространены.
Абдоминальная ишемия (мезентериальный тромбоз, острая ишемия кишечника, недостаточность кровообращения кишки) возникает, когда кровоток через артерии, которые снабжают кровью кишечник, замедляется или останавливается. Такое состояние имеет много потенциальных причин, в том числе закупорка артерии тромбом или сужение артерии из-за развития холестериновых бляшек. Закупорки также могут возникать в венах, но они менее распространены.
Независимо от причины, снижение кровотока в желудочно-кишечный тракт оставляет ткани без достаточного количества кислорода, что вызывает нарушение функции клеток и их гибель. Если повреждения кишечной стенки достаточно серьезные, то развивается гангрена кишечника с последующим его разрывом (перфорация) с исходом в каловый перитонит и смерть.
Спасти человека с мезентериальным тромбозом можно только при своевременной правильной диагностике, с последующим удалением тромба и оценкой жизнеспособности кишки. При обычном симптоматическом лечении летальность достигает 99%, при операции по удалению кишки – 80%, при своевременном удалении тромба и контролем за кишкой – 25%.
Подход к лечению в Инновационном сосудистом центре
Своевременная диагностика мезентериальной ишемии позволяет провести адекватное лечение и сохранить человеку жизнь. В нашей клинике при подозрении на мезентериальную ишемии экстренно выполняется ангиография и удаление тромба из артерий кишечника. Только такое лечение дает пациенту шанс остаться в живых. Если прошло достаточно много времени от начала заболевания, то выполняется восстановление кровообращения и лапароскопия, которая позволяет определить необходимость в удалении омертвевших участков кишки. Без лечения погибают все пациенты. С лечением удается спасти больше половины.
Причины острой ишемии кишечника
- Атеросклероз артерий кишечника может привести к их тромбозу с последующим развитием мезентериальной ишемии. При наличии признаков ишемической болезни сердца, атеросклеротических поражений артерий ног у пациента можно подразумевать системный атеросклероз и соответственно иметь ввиду риск абдоминальной ишемии.
- Высокое или низкое артериальное давление повышает риск развития мезентериального тромбоза и ишемии кишечника
- Сердечная недостаточность и мерцательная аритмия повышают риск эмболии артерий кишечника (перенос тромба из сердца в артерии) и развития острой кишечной ишемии.
- Повышенная свертываемость крови при тромбофилиях, серповидно-клеточной анемии и антифосфолипидном синдроме.
- Употребление кокаина и метамфетамина может вызывать спазм кишечных сосудов и ишемию кишечника.
Клинические формы мезентериального тромбоза
- Тромбоз сосудов толстой кишки (ишемический колит)
Этот наиболее распространенный вариант ишемии кишечника возникает при уменьшении притока крови к толстой кишке. Чаще всего наблюдается у людей старше 60 лет, хотя может развиться в любом возрасте. Признаками и симптомами ишемии толстой кишки являются кровотечения из заднего прохода и внезапно появившиеся спастические боли в животе.
- Острая ишемия тонкой кишки
Этот тип ишемии кишечника, как правило связан с блокированием кровотока в верхней брыжеечной артерии. Он отличается резким началом. Беспокоят сильные боли в животе, тошнота, рвота. Состояние прогрессивно ухудшается и в ближайшие дни наступает гибель пациента.
- Хроническая недостаточность кровоснабжения кишечника
Хроническая абдоминальная (мезентериальная) ишемия иногда называется кишечной стенокардией (брюшная жаба). Развивается в результате развития атеросклеротических бляшек в артериях кишечника. Процесс этот развивается медленно, жалобы носят характер расстройств пищеварения, спазмов в кишечнике. Потенциально опасным осложнением хронической мезентериальной ишемии является развитие тромбов в пораженных артериях, которые блокируют кровоток и вызывают острую абдоминальную ишемию.
- Венозная абдоминальная ишемия
Развивается при тромбозе брыжеечных вен на фоне различных заболеваний органов брюшной полости. При закупорке кишечных вен кровь застаивается в кишечнике, вызывая отеки кишки и кровоточивость слизистой оболочки. Полный блок венозного оттока приводит к гибели участков кишки с развитием перитонита.
Осложнения мезентериального тромбоза
- Гангрена кишки. Если приток крови в кишечник полностью блокирован, то развивается его гибель.
- Перфорация. Омертвевший участок кишки может разорваться. В результате этого содержимое кишечника изливается в брюшную полость, вызывая инфекционный процесс в брюшине (перитонит).
- Рубцовые изменения в стенке кишки. Иногда эти грозные осложнения не развиваются, но поврежденная стенка кишки замещается рубцом, вызывающим сужение кишечной трубки и развитие кишечной непроходимости.
Прогноз при мезентериальной ишемии
Большинство пациентов погибает в течение 2-5 суток с момента начала заболевания, если кровообращение в кишечнике не было восстановлено в ближайшие 6 часов.
При венозном мезентериальном тромбозе возможно постепенное выздоровление, с частичным рубцеванием кишки и развитием хронических энтериитов и колитов. Однако летальность так же высока.
При сегментарном (частичном) мезентериальном тромбозе пациент может выжить, если кишка припаяется к другим органам и не наступит ее перфорация с перитонитом, однако вероятность такого исхода очень небольшая. В последующем у больного может развиться кишечная непроходимость из-за рубцевания погибшей кишки.
При своевременном восстановлении кишечного кровотока с помощью методов эндоваскулярной хирургии (тромбэктомия, тромболизис, ангиопластика) – вероятность выздоровления повышается до 75%. Однако даже успешное восстановление кровотока требует обязательного наблюдения за состоянием кишечника. Необходимо в течение первых суток выполнить диагностическую лапароскопию, которую можно повторить и в следующие сутки.
При гибели участков кишки необходимо выполнить их удаление во время лапаротомии (открытая операция через живот). Иногда приходится удалять большие по протяженности участки кишки, но это необходимо, так как мертвые и сомнительно-жизнеспособные участки кишки могут распадаться с истечением кишечного содержимого в брюшную полость и развитием гнойного перитонита.
После резекции больших участков кишки может развиться синдром мальабсорбции (нарушения всасывания пищи), что приводит к значительному похуданию пациента, частым поносам и другим кишечным расстройствам. Поэтому наиболее важным в лечении мезентериального тромбоза является восстановление кровообращения в кишечнике, с целью уменьшить размеры его омертвения.
Источник
Одно из первых мест в мире занимает летальность от сердечно – сосудистых заболеваний. Заболевания сосудов, закупорка артерий и вен отрицательно отражается на работе всех органов тела.
Артерии – это кровеносные пути, по которым кровь, насыщенная кислородом , переносится по всему телу. С кровотоком необходимые витамины, гормоны, полезные вещества доносятся до каждой частички тела человека. Здоровые кровеносные сосуды имеют гладкие внутренние стенки, и кровь спокойно течет по ним.
Что такое закупорка сосудов?
Закупорка кровеносных сосудов происходит вследствие разных факторов:
- тромбообразования;
- травмы;
- появления атеросклеротических бляшек на стенках.
Тромб – это сгусток крови, образуется вследствие повреждения внутренней стенки артерии. Бляшка образуется из веществ, циркулирующих в крови: кальция, холестерина, фибрина. Организм оценивает это образование, как дефект и начинается процесс тромбообразования. В отличие от артериального тромбоза при венозном не характерно отложение холестерина.
По мере роста отложений в артериях возникает состояние, называемое атеросклерозом. Это состояние приводит к сужению и затвердеванию сосудов.
Факторы риска, способствующие закупорке сосудов:
- повышенное значение холестерина;
- высокое артериальное давление;
- сахарный диабет;
- курение;
- ожирение;
- малоподвижный образ жизни;
- генетическая предрасположенность.
Симптомы закупорки сосудов
Часто плохая проходимость артерий не вызывает никаких болей до тех пор, пока не разовьётся тяжёлое осложнение типа инсульта.
В других случаях, особенно когда артерия заблокирована на более, чем половину, могут появиться такие симптомы, как:
- дискомфорт, боль в груди;
- сильная одышка;
- частое сердцебиение;
- головокружение;
- тошнота;
- слабость;
- потливость.
Вследствие снижения притока крови к сердцу появляются боли в груди (стенокардия), затем развивается ишемическая болезнь сердца.
Закупорка периферических артерий может вызвать:
- Боль в ноге.
- Плохое заживление травм стоп.
- Гангрену.
При непроходимости мозговых сосудов человек испытывает головные боли, постоянные или периодичные,
повышение артериального давления, головокружение, рвота, неясное сознание.
Последствия заболевания
В зависимости от места расположения поврежденного сосуда возникают различные осложнения. При непроходимости в конечностях сначала появляются тянущие боли в ногах, затем трофические язвы и некроз тканей. Показана ампутация, иначе может развиться гангрена. При длительной ишемии сосудов сердца возникает инфаркт миокарда. Долгая непроходимость сосудов головного мозга вызывает инсульт.
Диагностика
При подозрении на плохую проходимость артерий и вен делаются следующие исследования:
- Анализ на холестерин.
- Рентгенограмма грудной клетки.
- Компьютерная томография.
- Узи.
- Эхокардиограмма.
- ЭКГ.
- МРТ сканирование.
- Ангиограмма.
Магнитно-резонансная томография (МРТ) использует магниты и радиоволны для получения изображений внутри тела без хирургического разреза.
В отличие от компьютерной томографии, МРТ не использует ионизирующее излучение. Это считается более безопасной альтернативой.
МРТ можно провести на любой части тела.
Трехмерное изображение при МРТ сердца и сосудов
позволяет увидеть наличие бляшек, степень проходимости, есть ли травматические поражения вен и артерий.
МРТ мозга используется для детального просмотра кровеносных сосудов головного мозга (аневризмы, сосудистые мальформации) и шеи (сужение артерий из-за атеросклероза).
Лечение закупорки сосудов
Есть много вариантов профилактики и лечения закупорки сосудов. В зависимости от тяжести состояния и истории болезни пациента врач назначает различные методы.
Профилактика болезни:
Отказ от вредных привычек, срочное изменение образа жизни:
- диета с низким содержанием насыщенных жиров и холестерина, с меньшим количеством сахара и простых углеводов, а также с высоким содержанием фруктов и овощей;
- снижение веса тела;
- запрет на курение и алкоголь;
- занятия фитнесом;
- минимизация стресса;
- снижение артериального давления и холестерина народными средствами;
- поддержание низкого уровня сахара в крови путем отказа от большого количества сладкого, варенья, конфет.
Медикаментозное лечение
Некоторые препараты помогают не допустить засорение артерий, например:
- лекарства, снижающие уровень холестерина;
- препараты, снижающие артериальное давление;
- разжижающие кровь препараты, снижающие вероятность опасного образования тромбов.
Хирургическое вмешательство.
На поздних этапах развития заболевания медикаментозные меры не помогают улучшить ситуацию и тогда применяются хирургические процедуры:
Стентирование
Небольшая трубка, называемая стентом, помещается в артерию для поддержания хорошего кровотока. Катетер вводится через артерию ноги, чтобы добраться до сердца, и стент вводится через катетер в области закупорки.
Аорто-коронарное шунтирование
При этой операции артерии из других частей тела перемещаются на место закупоренных артерий, чтобы помочь крови достичь своего целевого пункта назначения.
Балонная ангиопластика
Применяется устройство, которое толкает бляшку к боковым стенкам артерий, вследствие чего происходит открытие просвета сосуда.
Но в запущенных случаях, особенно при поражении сосудов ног, не удается спасти конечности, показана ампутация.
Заключение
Вот почему крайне важна своевременная диагностика закупоренности сосудов. Рекомендуется два раза в год делать анализы на холестерин, лучше базовый липидный профиль:
- общий холестерин (ОХ);
- холестерина высокой плотности (ЛПВП);
- холестерина липопротеинов низкой плотности (ЛПНП).
Также своевременное и периодичное проведение МРТ сердца и сосудов позволит избежать впоследствии тяжёлых осложнений.
Источник
Версия: Справочник заболеваний MedElement
Категории МКБ: Кишечные сращения [спайки] с непроходимостью (K56.5)
Разделы медицины: Гастроэнтерология
Общая информация
Краткое описание
Кишечные сращения с непроходимостью представляют собой полное прекращение или серьезное нарушение пассажа кишечного содержимого по пищеварительной трубке вследствие образования фиброзных сращений между органами и тканями в брюшной полости.
Примечание 1. Заболевание является одной из форм спаечной болезни (“Брюшинные спайки” – K66.0), но выделено в отдельную подрубрику в связи с необходимостью дифференцирования с другими причинами синдрома острой кишечной непроходимости и, соответственно, выбора правильной тактики ведения.
Примечание 2
В данную подрубрику включены: перитонеальные спайки с кишечной непроходимостью.
Из данной подрубрики исключены:
– брюшинные спайки без непроходимости (K66.0);
– непроходимость двенадцатиперстной кишки (K31.5);
– послеоперационная непроходимость кишечника (K91.3);
– непроходимость, связанная с грыжей (K40-K46);
– врожденные стриктуры или стеноз кишечника (Q41-Q42);
– послеоперационные спайки в малом тазу (N99.4).
Облачная МИС “МедЭлемент”
Облачная МИС “МедЭлемент”
Классификация
Вопросы классификации кишечных сращений с непроходимостью остаются спорными. Наиболее полной (хотя и не лишенной недостатков) представляется представленная ниже классификация острой спаечной непроходимости (Плечев В.В., Пашков С.А., 2000).
Классификация острой спаечной непроходимости
Вид:
1. Динамическая (частичная).
2. Механическая (полная).
Разновидность:
1. Ранняя спаечная непроходимость.
2. Острая спаечная кишечная непроходимость в брюшной полости.
3. Острая спаечная кишечная непроходимость в грыжевом мешке.
Форма:
1. Обтурационная.
2. Странгуляционная.
Уровень:
1.Тонкокишечная.
2. Толстокишечная.
Стадии:
1. Энтеральная гипертензия (ишемическая).
2. Энтеральная недостаточность (водно-электролитные расстройства).
3. Перитонит (эндотоксикоз).
4. Полиорганная недостаточность.
Этиология и патогенез
Основной причиной спаечной кишечной непроходимости является так называемая “спаечная болезнь” (“Брюшинные спайки” K66.0 ). В связи с этим прочие заболевания в этиологии приведены как основные причины спаечной болезни.
Наиболее частые причины образования спаек:
– операции на брюшной полости, в ходе которых происходит механическое травмирование и высушивание брюшины (прежде всего по поводу острого аппендицита, острой кишечной непроходимости, заболеваний гениталий);
– кровоизлияния в брюшную полость;
– воспалительные процессы в брюшной полости (аппендикулярный инфильтрат, воспаление придатков матки, исход перитонита);
– послеоперационный парез кишечника;
– наличие инородных тел в брюшной полости;
– хронические воспалительные заболевания органов брюшной полости;
– местная ишемия тканей.
Известны и врожденные формы спаечной непроходимости кишечника (врожденные сращения, мембраны Джексона).
Типы спаек брюшной полости:
– плоскостные – сращения по плоскости;
– перепончатые – соединительнотканные мембраны, обычно расположенные в поперечном направлении;
– шнуровидные – тонкие тяжи между органами;
– тракционные – воронкообразное втяжение кишки в месте крепления спайки;
– сальниковые спайки образованы тракционными спайками.
В большинстве случаев спайки располагаются между кишечными петлями, кишечными петлями и послеоперационным рубцом. Более редко спайки фиксируют сегменты кишок к париетальной брюшине или другим органам брюшной полости.
Формы спаечной кишечной непроходимости:
1. Обтурация кишечника. Спайки, сдавливая кишку, не вызывают нарушения ее кровоснабжения и иннервации.
2. Странгуляция кишечника. Происходит сдавление брыжейки кишки, что часто осложняется некрозом кишечника.
3. Динамическая непроходимость кишечника. Обширный спаечный процесс в брюшной полости приводит к замедлению моторно-эвакуаторной функции кишечника.
Эпидемиология
Признак распространенности: Распространено
Соотношение полов(м/ж): 0.9
Заболеваемость. Спаечная кишечная непроходимость составляет 4,5 % от всех хирургических заболеваний органов брюшной полости и варьирует в пределах 40% – 94,5% от всех видов механической непроходимости неопухолевого генеза.
Связь с патологией. Исследования показали, что риск возникновения острой кишечной непроходимости у лиц со спаечной болезнью колеблется в пределах 10% -22%.
Возраст. Около 30% госпитализаций при спаечной кишечной непроходимости фиксируется в возрастном диапазоне 45-64 лет, 53% – в возрастном диапазоне 65 лет и старше, что по-видимому связано с возрастающим количеством оперативных вмешательств на кишечнике.
Данные по заболеваемости и распространенности у детей отсутствуют. Наиболее частая причина возникновения спаечной непроходимости у детей –
инвагинация
кишечника, аппендицит.
Пол. Женщины незначительно преобладают. Вероятно это связано с акушерскими, гинекологическими операциями, распространенностью заболеваний органов репродуктивной системы.
Факторы и группы риска
– травмы и воспаления органов брюшной полости;
–
эндометриоз
;
– кровоизлияния в брюшную полость.
Клиническая картина
Клинические критерии диагностики
боль в животе; тошнота; рвота; задержка стула и газов; вздутие живота; ассиметрия живота
Cимптомы, течение
Спаечная непроходимость сочетает в себе элементы динамической и механической кишечной непроходимости.
Динамический элемент обусловлен перегрузкой вышележащего сегмента кишки при отсутствии полного перекрытия кишечного просвета и ишемии кишечника.
Механический элемент обусловлен полным перекрытием просвета кишечника и ишемией его стенки.
Для заболевания характерна классическая триада симптомов:
– боль в животе (возможно – в области имевшего место ранее оперативного вмешательства или травмы);
– тошнота и рвота;
– задержка стула и газов со вздутием живота.
С учетом того, что непроходимость может быть полной и неполной, манифестировать остро и подостро, чувствительность и специфичность симптомов могут значительно различаться.
Другие возможные симптомы:
– кровотечение из желудочно-кишечного тракта;
– лихорадка (фебрилитет свидетельствует о
гангрене
и
перфорации
);
– признаки обезвоживания (
олигоурия
,
артериальная гипотензия
);
– признаки интоксикации (
тахикардия
, расстройства психического статуса)
– признаки раздражения брюшины (при
перфорации
);
– ассиметрия живота;
– “шум плеска” при
аускультации
кишечника и другие физикальные признаки непроходимости.
Варианты течения
1. Острая странгуляционная спаечная непроходимость обусловлена перетяжкой или ущемлением кишки спайками вместе с брыжейкой. Характерно бурное клиническое течение с развитием всех субъективных и объективных признаков острой кишечной непроходимости. В анамнезе имеется указание на перенесенную ранее операцию, на коже передней брюшной стенки определяется послеоперационный рубец.
2. Острая обтурационная спаечная непроходимость возникает вследствие перегиба кишечной петли или сдавления ее спайками без вовлечения в процесс брыжейки. Характерное более медленное развитие по сравнению со странгуляционной непроходимостью. Клиническая картина зависит от уровня непроходимости.
3. Интермиттирующая форма спаечной непроходимости характеризуется рецидивирующими приступами нарушения проходимости кишечника. Приступы сопровождаются схваткообразными болями, рвотой, вздутием живота, задержкой стула и газов. В анамнезе: ряд приступов, купированных консервативным лечением или оперативным вмешательством, , как следствие, наличие множественных рубцов на коже живота.
Диагностика
Диагностика спаечной кишечной непроходимости основана на:
– наличии в анамнезе спаечной болезни или заболеваний, которые могут привести к ее развитию;
– клинической диагностике;
– визуализации кишечной непроходимости.
1. Рентгенологическое исследование
На обзорной рентгенограмме брюшной полости определяются:
1.1 У лиц с низкой спаечной кишечной непроходимостью:
– интенсивные
чаши Клойбера
;
– тонкокишечные аркады, которые в отличие от других видов непроходимости кишечника фиксированы;
– утолщения
складок Керкринга
;
– растяжение кишечных петель выше препятствия (локальный метеорит).
1.2 При высоком перекрытии просвета кишечника:
–
чаши Клойбера
;
– аркады единичные, но в нижних отделах живота обнаруживают затемнение.
Признаки спаечной кишечной непроходимости при изучении пассажа водной взвеси бария сульфата по кишечнику:
– появление горизонтальных уровней жидкости при отсутствии арок (симптом “горизонтальных уровней”), которые придают “объемность” изображению (симптом “растянутой пружины”);
– задержка бариевой взвеси в отдельных тонкокишечных петлях;
– симптом “провисания” кишечных петель, проявляющийся опусканием терминальных петель подвздошной кишки в нижние отделы брюшной полости и даже в полость малого таза.
Симптом “горизонтальных уровней” образуют разные контрастные среды, но не как обычно – воздух (арка) – жидкость, а только жидкость. Нижний уровень жидкости состоит из более тяжелой бариевой взвеси, верхний – из жидкости, появившейся в результате экссудации. Уровень жидкости без газа появляется на 2-4 часа раньше, указывая на уже наступившие микроциркуляторные нарушения.
Основной симптом спаечной кишечной непроходимости при рентгеноконтрастном исследовании – задержка водной взвеси бария сульфата в тонкой кишке дольше 4-5 часов.
При введении бариевой взвеси в двенадцатиперстную кишку через зонд патологической считается задержка контраста в кишечнике свыше 1,5-2 часов.
При спаечной болезни задержка водной взвеси бария сульфата свыше 9-12 часов наблюдается только в отдельных кишечных петлях (симптом “локального депо”) при своевременном ее попадании в слепую кишку.
2. Компьютерная томография – считается “золотым стандартом” диагностики.
3. Лапароскопия – применяется в сомнительных случаях.
4. УЗИ брюшной полости позволяет выявить не только наличие жидкости, но и диаметр тонкого кишечника, толщину его стенки, маятникообразный характер перистальтики или отсутствие перистальтических движений.
Лабораторная диагностика
Специфические лабораторные тесты для диагностики спаечной непроходимости кишечника, а также позволяющие различать нозологические виды кишечной непроходимости между собой, отсутствуют. Однако комплексное лабораторное исследование необходимо (особенно у пожилых пациентов и детей) для расчета консервативной терапии и оценки рисков анестезиологического пособия и оперативного вмешательства.
1. Общий анализ крови.
Умеренные изменения:
лейкоцитоз
, повышение СОЭ, повышение
гематокрита
(дегидратация вследствие рвоты).
Выраженные изменения:
лейкоцитоз
более 18х109 свидетельствует о
гангрене
и/или
перитоните
.
2. Биохимия. Нормальные показатели тестов для печени и поджелудочной железы. Возможны
гипопротеинемия
, связанная с нарушениями питания;
гипокалиемия
,
гипохлоремия
, связанные с потерей электролитов при рвоте и депонировании жидкости в третьем пространстве.
3. Кал. Возможно присутствие следов крови (чаще при поражении толстого кишечника).
Дифференциальный диагноз
Спаечную кишечную непроходимость следует дифференцировать со следующими заболеваниями:
– другие виды кишечной непроходимости;
– аппендицит;
– острый холецистит;
– острый панкреатит;
– ишемия кишечника;
– дивертикулит;
– грыжи с явлениями непроходимости;
– опухоли желудочно-кишечного тракта;
– острый инфаркт миокарда;
– пневмония и/или плеврит.
Основными методами дифференциальной диагностики являются методы визуализации.
Осложнения
–
перфорация
кишечника с развитием
перитонита
;
– сепсис;
– обезвоживание с развитием
гиповолемического шока
и/или токсического шока;
– кровотечения из желудочно-кишечного тракта.
Онлайн-консультация врача
Посоветоваться с опытным специалистом, не выходя из дома!
Консультация по вопросам здоровья от 2500 тг / 430 руб
Интерпретация результатов анализов, исследований
Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
Консервативное лечение
Назначается больным с острой спаечной кишечной непроходимостью, не имеющим признаков перитонита. Первоначальное традиционное консервативное лечение спаечной кишечной непроходимости в течение 1,5-2 часов включает: декомпрессию, инфузию, коррекцию
интеркуррентной
патологии. Данный вид терапии эффективен приблизительно у 65% пациентов.
Оперативное лечение
Показано в случае безуспешности консервативного лечения.
Выполняется
лапаротомия
или
лапароскопия
с последующим определением объема выполняемого хирургического вмешательства в зависимости от интраоперационных находок. Наиболее часто производится рассечение спаек.
Для профилактики последующего рецидива спаечной кишечной непроходимости часто выполняют операции для фиксирования кишечных петель в функционально выгодном положении спайками, образующимися в послеоперационном периоде. К ним относятся:
– шинирование тонкого кишечника;
– пристеночная интестинопликация (
операция Нобля
);
– трансмезентериальная интестинопликация (
операция Чайлдс-Филлипса
).
Прогноз
Летальность при спаечной кишечной непроходимости существенно разнится в группах с прободением и без прободения кишечника, достигая в последней 40%.
Заболевание отличается особой склонностью к рецидивам. Согласно некоторым исследованиям, 40% пациентов госпитализируются повторно от 2 до 5 раз, 5% – от 6 до 20 раз, 0,2% – более 20 раз.
Госпитализация
В экстренном порядке в отделение хирургии.
Информация
Источники и литература
- МакНелли Питер Р. Секреты гастроэнтерологии/ перевод с англ. под редакцией проф. Апросиной З.Г., Бином, 2005
- Рэфтери Э. Хирургия. Справочник/под общ.редакцией Луцевича О.И., Пушкаря Д.Ю., Медпресс-информ, 2006
- “К вопросу о клинической классификации спаечной кишечной непроходимости” Плечев В.В., Пашков С.А., “Казанский медицинский журнал”, №6, 2004
- “Хирургическая “эпидемиология” образования спаек в брюшной полости” Федоров В.Д., Кубышкин В.А., Козлов И.А., “Хирургия. Журнал им. Н.И. Пирогова”, №6, 2004
- https://surgeryzone.net//-hirurgia/spaechnaya-kishechnaya-neproxodimost.html
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”, “Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”, “Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.
Источник
