Оболочка стенки кровеносных сосудов

Оглавление темы “Общая ангиология.”:
1. Общая ангиология. Сосудистая система.
2. Кровеносная система. Артерии. Стенка артерий. Капилляры. Вены.
3. Схема кровообращения. Микроциркуляция. Микроциркуляторное русло.
4. Малый круг кровообращения.
5. Большой (телесный) круг кровообращения. Регионарное кровообращение.
Кровеносная система. Артерии. Стенка артерий. Капилляры. Вены
Кровеносная система состоит из центрального органа — сердца — и находящихся в соединении с ним замкнутых трубок различного калибра, называемых кровеносными сосудами (лат. vas, греч. angeion — сосуд; отсюда — ангиология). Сердце своими ритмическими сокращениями приводит в движение всю массу крови, содержащуюся в сосудах.

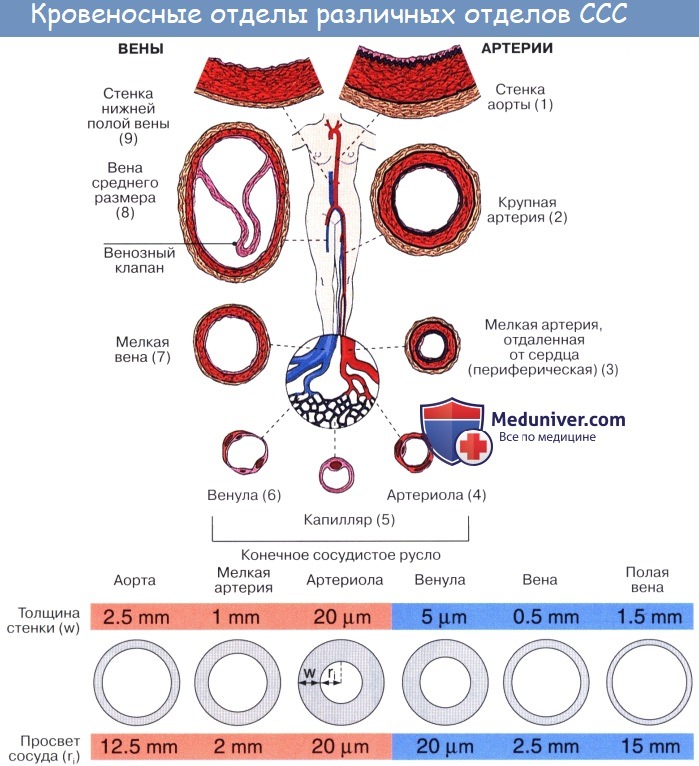
Артерии. Кровеносные сосуды, идущие от сердца к органам и несущие к ним кровь, называются артериями (аег — воздух, tereo — содержу; на трупах артерии пусты, отчего в старину считали их воздухоносными трубками).
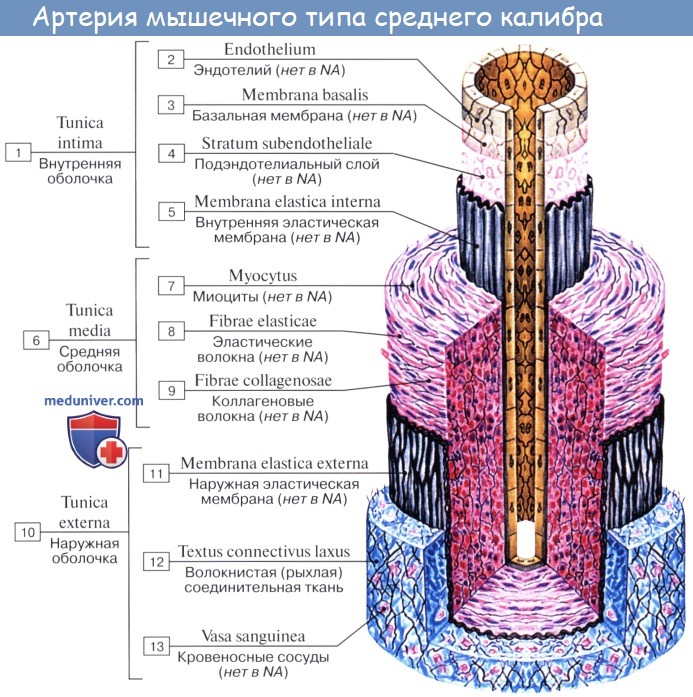
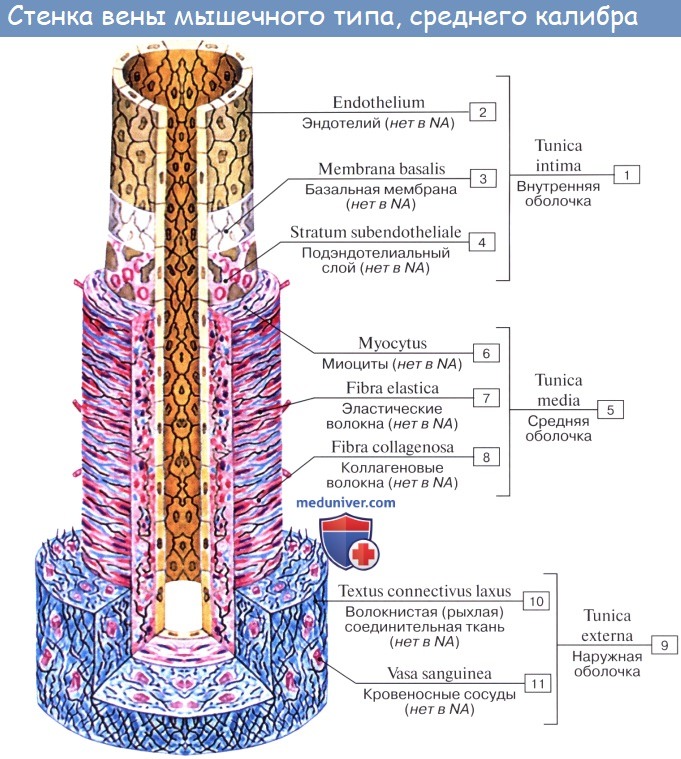
Стенка артерий состоит из трех оболочек. Внутренняя оболочка, tunica intima. выстлана со стороны просвета сосуда эндотелием, под которым лежат субэндотелий и внутренняя эластическая мембрана; средняя, tunica media, построена из волокон неисчерченной мышечной ткани, миоцитов, чередующихся с эластическими волокнами; наружная оболочка, tunica externa, содержит соединительнотканые волокна. Эластические элементы артериальной стенки образуют единый эластический каркас, работающий как пружина и обусловливающий эластичность артерий.
По мере удаления от сердца артерии делятся на ветви и становятся все мельче и мельче. Ближайшие к сердцу артерии (аорта и ее крупные ветви) выполняют главным образом функцию проведения крови. В них на первый план выступает противодействие растяжению массой крови, которая выбрасывается сердечным толчком. Поэтому в стенке их относительно больше развиты структуры механического характера, т. е. эластические волокна и мембраны. Такие артерии называются артериями эластического типа. В средних и мелких артериях, в которых инерция сердечного толчка ослабевает и требуется собственное сокращение сосудистой стенки для дальнейшего продвижения крови, преобладает сократительная функция.
Она обеспечивается относительно большим развитием в сосудистой стенке мышечной ткани. Такие артерии называются артериями мышечного типа. Отдельные артерии снабжают кровью целые органы или их части.
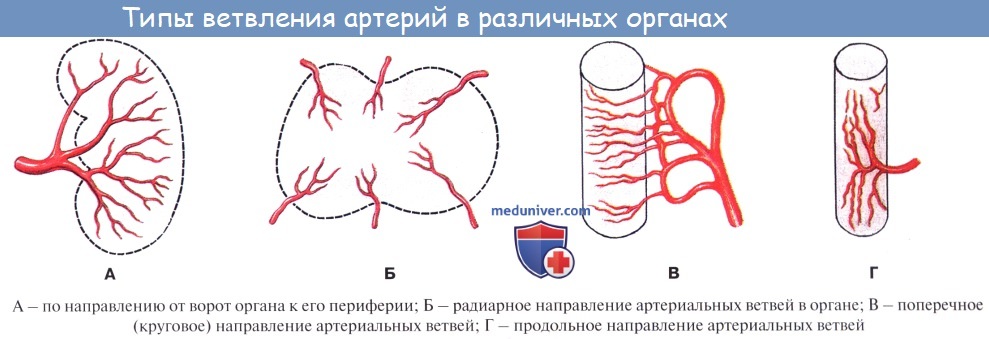
По отношению к органу различают артерии, идущие вне органа, до вступления в него — экстраорганные артерии, и их продолжения, разветвляющиеся внутри него — внутриорганные, или ингпраорганные, артерии. Боковые ветви одного и того же ствола или ветви различных стволов могут соединяться друг с другом. Такое соединение сосудов до распадения их на капилляры носит название анастомоза, или соустья (stoma — устье). Артерии, образующие анастомозы, называются анастомозирующими (их большинство).
Артерии, не имеющие анастомозов с соседними стволами до перехода их в капилляры (см. ниже), называются конечными артериями (например, в селезенке). Конечные, или концевые, артерии легче закупориваются кровяной пробкой (тромбом) и предрасполагают к образованию инфаркта (местное омертвение органа).
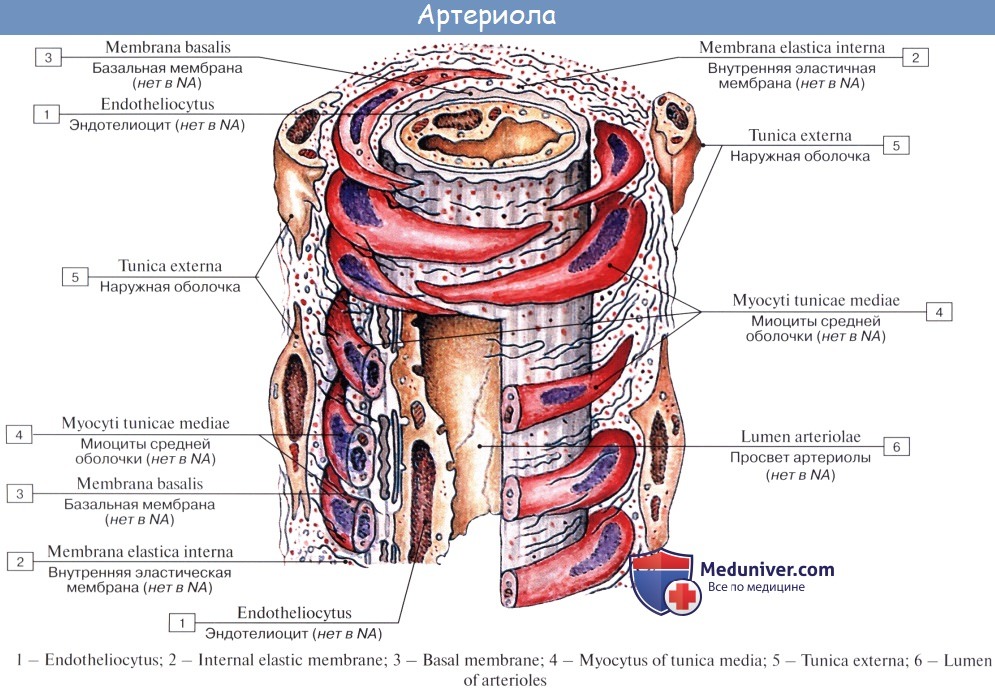
Последние разветвления артерий становятся тонкими и мелкими и потому выделяются под названием артериол.
Артериола отличается от артерии тем, что стенка ее имеет лишь один слой мышечных клеток, благодаря которому она осуществляет регулирующую функцию. Артериола продолжается непосредственно в прекапилляр, в котором мышечные клетки разрозненны и не составляют сплошного слоя. Прекапилляр отличается от артериолы еще и тем, что он не сопровождается венулой.
От прекапилляра отходят многочисленные капилляры.
Капилляры представляют собой тончайшие сосуды, выполняющие обменную функцию. В связи с этим стенка их состоит из одного слоя плоских эндотелиальных клеток, проницаемого для растворенных в жидкости веществ и газов. Широко анастомозируя между собой, капилляры образуют сети (капиллярные сети), переходящие в посткапилляры, построенные аналогично прекапилляру. Посткапилляр продолжается в венулу, сопровождающую арте-риолу. Венулы образуют тонкие начальные отрезки венозного русла, составляющие корни вен и переходящие в вены.
– Дополнительно: Гистология капилляра
– Дополнительно: Гистология капилляра
– Дополнительно: Гистология капилляра
– Дополнительно: Гистология капилляра
Вены (лат. vena, греч. phlebs; отсюда флебит — воспаление вен) несут кровь в противоположном по отношению к артериям направлении, от органов к сердцу. Стенки их устроены по тому же плану, что и стенки артерий, но они значительно тоньше и в них меньше эластической и мышечной ткани, благодаря чему пустые вены спадаются, просвет же артерий на поперечном разрезе зияет; вены, сливаясь друг с другом, образуют крупные венозные стволы — вены, впадающие в сердце.
Вены широко анастомозируют между собой, образуя венозные сплетения.
Движение крови по венам осуществляется благодаря деятельности и присасывающему действию сердца и грудной полости, в которой во время вдоха создается отрицательное давление в силу разности давления в полостях, а также благодаря сокращению скелетной и висцеральной мускулатуры органов и другим факторам.
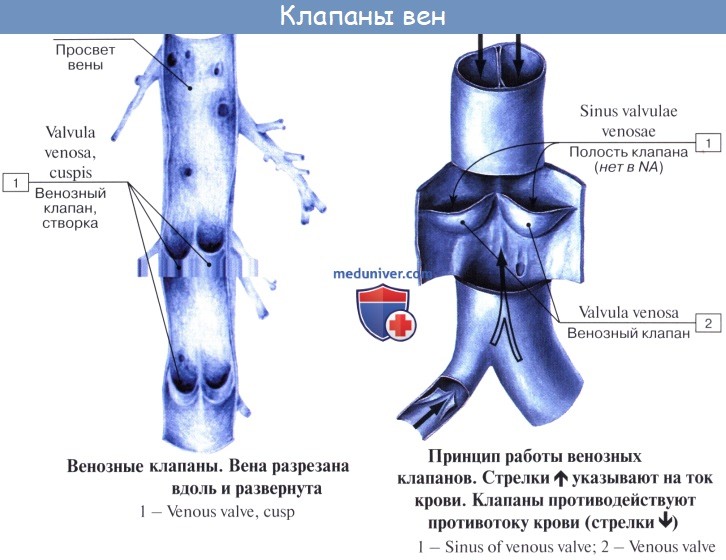
Имеет значение и сокращение мышечной оболочки вен, которая в венах нижней половины тела, где условия для венозного оттока сложнее, развитасильнее, чем в венах верхней части тела. Обратному току венозной крови препятствуют особые приспособления вен — клапаны, составляющие особенности венозной стенки. Венозные клапаны состоят из складки эндотелия, содержащей слой соединительной ткани. Они обращены свободным краем в сторону сердца и поэтому не препятствуют току крови в этом направлении, но удерживают ее от возвращения обратно.
Артерии и вены обычно идут вместе, причем мелкие и средние артерии сопровождаются двумя венами, а крупные — одной. Из этого правила, кроме некоторых глубоких вен, составляют исключение главным образом поверхностные вены, идущие в подкожной клетчатке и почти никогда не сопровождающие артерий. Стенки кровеносных сосудов имеют собственные обслуживающие их тонкие артерии и вены, vasa vasorum. Они отходят или от того же ствола, стенку которого снабжают кровью, или от соседнего и проходят в соединительнотканном слое, окружающем кровеносные сосуды и более или менее тесно связанном с их наружной оболочкой; этот слой носит название сосудистого влагалища, vagina vasorum.
В стенке артерий и вен заложены многочисленные нервные окончания (рецепторы и эффекторы), связанные с центральной нервной системой, благодаря чему по механизму рефлексов осуществляется нервная регуляция кровообращения. Кровеносные сосуды представляют обширные рефлексогенные зоны, играющие большую роль в нейро-гуморальной регуляции обмена веществ.
Соответственно функции и строению различных отделов и особенностям иннервации все кровеносные сосуды в последнее время слали делить на 3 группы: 1) присердечные сосуды, начинающие и заканчивающие оба круга кровообращения, — аорта и легочный ствол (т. е. артерии эластического типа), полые и легочные вены; 2) магистральные сосуды, служащие для распределения крови по организму. Это — крупные и средние экстраорганные артерии мышечного типа и экстраорганные вены; 3) органные сосуды, обеспечивающие обменные реакции между кровью и паренхимой органов. Это — внутриорганные артерии и вены, а также звенья микроциркуляторного русла.
– Также рекомендуем “Схема кровообращения. Микроциркуляция. Микроциркуляторное русло.”
Источник
Оболочки кровеносных сосудов: интима, средняя оболочка, адвентиция
Все кровеносные сосуды, превышающие определенный диаметр, имеют ряд общих структурных признаков и характеризуются сходным планом строения. Однако даже между однотипными сосудами могут встречаться резко выраженные структурные различия.
С другой стороны, различия между сосудами разных типов часто могут быть неотчетливо выраженными из-за плавного перехода сосуда одного типа в сосуд другого типа.
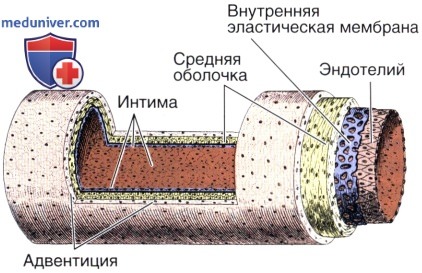
Внутренняя оболочка кровеносного сосуда
Внутренняя оболочка, или интима (лат. tunica intima, tunica interna), состоит из одного слоя эндотелиальных клеток, под которым располагается поддерживающий его подэндотелиальный слой, образованный рыхлой соединительной тканью с отдельными гладкими мышечными клетками.
В артериях внутреннюю оболочку от средней отделяет внутренняя эластическая пластинка (мембрана) — самый наружный компонент внутренней оболочки. В этой мембране, состоящей из эластина, имеются отверстия (фенестры), которые обеспечивают диффузию веществ, питающих клетки в глубине сосудистой стенки.
Вследствие отсутствия кровяного давления и сокращения сосуда во время смерти внутренняя оболочка артерии на тканевых срезах обычно имеет волнообразный вид.
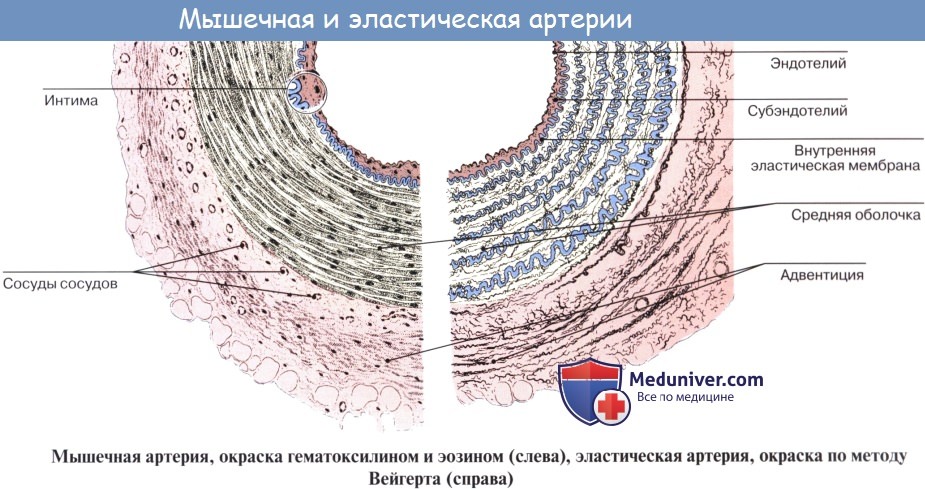
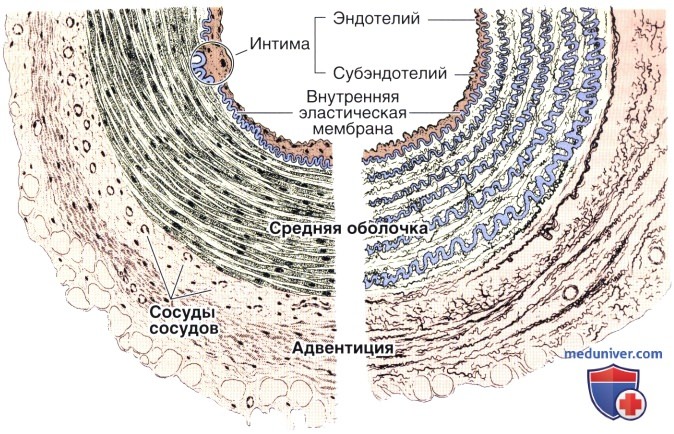
Мышечная артерия средних размеров (рисунок).
На обычных гистологических препаратах слои выглядят толще, чем показано на рисунке, который, однако, отражает действительную прижизненную архитектонику сосуда.
В момент наступления смерти артерия сильно сокращается, в результате чего ее просвет уменьшается, внутренняя эластическая мембрана становится волнообразной, а мышечная оболочка утолщается.
Мышечная артерия (слева) при окраске гематоксилином и эозином и эластическая артерия (справа), окрашенная методом Вейгерта (рисунки).
Средняя оболочка мышечной артерии содержит преимущественно гладкую мышечную ткань, тогда как средняя оболочка эластической артерии образована слоями гладких мышечных клеток, чередующимися с эластическими мембранами.
В адвентиции и наружной части средней оболочки имеются мелкие кровеносные сосуды (vasa vasorum), а также эластические и коллагеновые волокна.
Средняя оболочка кровеносного сосуда
Средняя оболочка (лат. tunica media) состоит преимущественно из концентрических слоев спирально закрученных гладких мышечных клеток. Между этими клетками располагаются в вариабельном числе эластические волокна и мембраны, ретикулярные волокна (коллаген III типа), протеогликаны и гликопротеины.
Клеточным источником этого межклеточного вещества являются гладкие мышечные клетки. В артериях в средней оболочке имеется тонкая наружная эластическая пластинка (мембрана), которая отделяет ее от адвентиции.
Адвентиция кровеносного сосуда
Адвентиция — адвентициальная, или наружная, оболочка (лат. tunica adventitia, tunica externa) — состоит главным образом из коллагена и эластических волокон. Коллаген, присутствующий в адвентиции, относится к I типу. Адвентициальная оболочка постепенно переходит в соединительную ткань органа, внутри которого проходит данный сосуд.
Сосуды сосудов
Крупные сосуды обычно содержат так называемые сосуды сосудов (лат. vasa vasorum) — артериолы, капилляры и венулы, обильно разветвляющиеся в адвентиции и наружной части средней оболочки.
Vasa vasorum приносят метаболиты в адвентицию и среднюю оболочку, так как в крупных сосудах оболочки настолько толстые, что их невозможно питать только за счет диффузии веществ из крови, находящейся в просвете. Vasa vasorum более часто встречаются в венах, нежели в артериях. В средних и крупных артериях интима и наиболее внутренняя часть средней оболочки не содержат vasa vasorum. Эти слои получают кислород и питательные вещества благодаря диффузии из крови, циркулирующей в просвете сосуда.
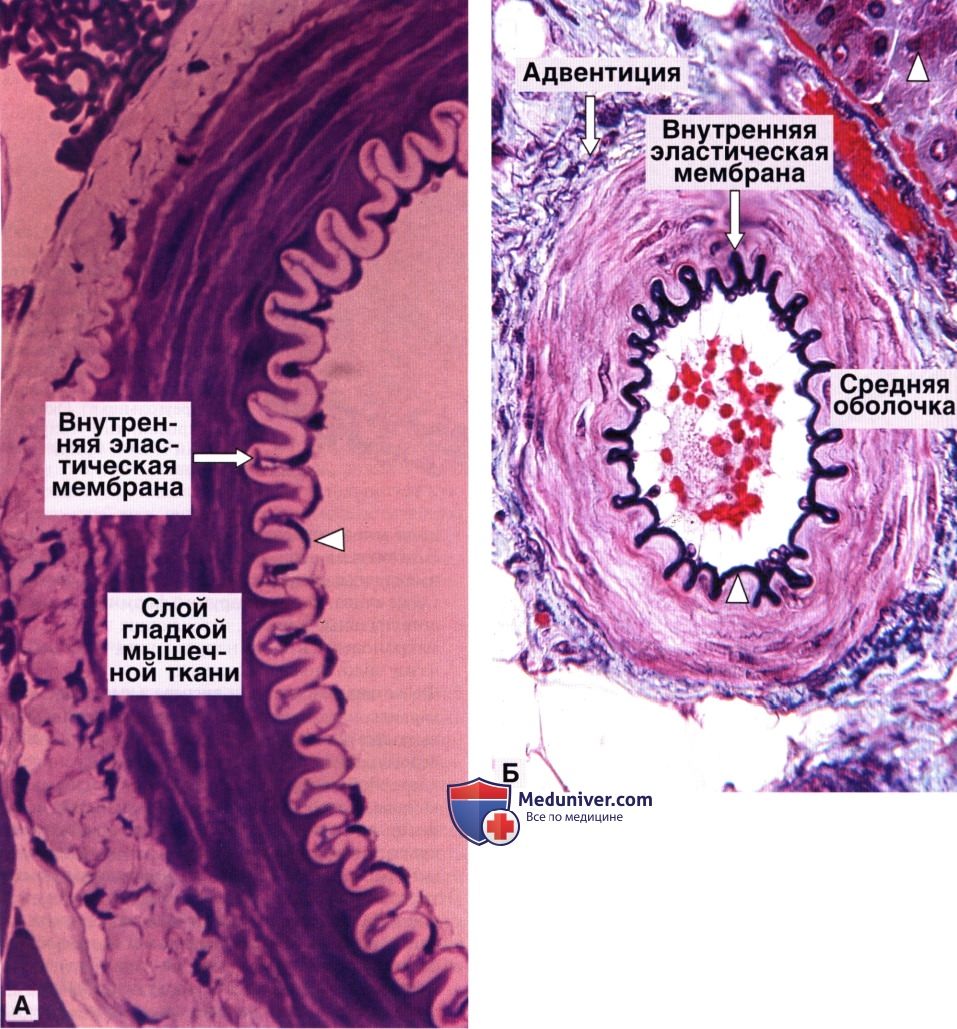
Мелкие артерии (поперечный срез).
А — эластическая мембрана не окрашена и имеет вид бледной фестончатой полоски, лежащей сразу же под эндотелием (треугольник). Среднее увеличение.
Б — мелкая артерия с отчетливо окрашенной внутренней эластической мембраной (треугольник). Малое увеличение.
Видео лекция гистология артерий, вен, микроциркуляторного русла, лимфатических сосудов, сердца
– Читать далее “Иннервация кровеносных сосудов”
Источник
ÔÄòXNôldE,¡VZì1 f^¢GßfÒài¿DöØQzQ&Òóä4´EÆMмX(/Ñ
_Ü”|J-Jû® óªF¢df¬T÷T©Öj2/ ³è,¿¼L?ÿöñão¿®Ù|
Y°?îï¤Ð³6óBÄ$gû¥³dÓïïïþñùôaï*c¼áýú& ÍùÚÿï%7=|ådöåå¯O©bM0Pl¦VÊ$W³ÖÓ×Jk¹5q
¦Äãkc
ÐÑ{ñ¢¥YÍлѢ÷ÕR3pPqtû÷)é,°£·/ömçM7zëáqåÇݺøZE÷i#D/¡¬^[©c
ÑZaÂY·,³´oi¾¸ X1X¤Hw9òyÉÑ/Çñì¯2>ÀÜbBÔÈç#ÕðÔ9ä¸$âqá’hûÅÉâU^òbãeù|tNÜøèWD>Oä~ËcAºÙKùR1#õÏG¤ãÜzI”ìÄGÖÑdÂ;âu %³Áaemc6¬0JX.³êçÇSmu¶ ÷_㥢ý
õåÃÓÁîò|zûý
ï@¡Ï¼B”gû?Cî¢ýtÁT9vnÛxÔ¥Qy!£svÝó)XÐsr@T¢ç.qOéL±62®à¸ÏàÒÛ®6áIÄáJøW$b°÷s 4SÄËVô!Mb²órïJøÅ»ø%`:rgBH;’Õi æ òÀ¸7VePçm”$IS¹Häb5íÅå£ÇQ@1¦$µ¤Hwfõ1Êgª×VÔûF Ä¢g¦&¥,ؼg¢8!½
ÈÐÓõ]a¢ë¹ì[nÂÌj:¤àΫ0¤FP¨r}Ju2$¼tUb²mĶá×FaAõÌwTÈ^pXØÌí[ÜfÉRfE,íæ-ãæ7 ì”äõ28ýIÖp.þS
i?ìEÉSU Ë
Xïs;gÈ$ P!Çɯ¡lLά3«UaêºÁ²p§,3lÞp¬b}¢Ë8L¥h`UDÌÒT
#ç}^,mFoóeüpcé};Öæhb¼¬2³²B»³Q·ÒëiºKëyÉ´cKpªõiz´ÔÊ¢j5³Ëm3VòÁÁV¤ð|òP0¾¥bâ.t
§»Z_¶Ï±hkÁ#
p^`koG·a¦xôÒ-¶
ìA0ÐÏ&’+x¾Oa#86à¬ø%ާВO
*¾ êÐlÖMê7ȧ£O»´=B9÷YÐîÖG|$JN»¢Ëñq:yd ±dÁª3eÚ!¯Z¢(M2¨ Ò6TG!¶¤¸Â£¹TºÔÐÒf ¬À>R>Ø÷Çú)áÛËKÙá¯k
úhÀ³Å.ç·0ÃÜÃ
³H0q÷Ũ°Æ4-d·cÜtÍ·²Ú/Íz,!nó£owñW_-!nÍ«A¸¢ïðs¯Â±»½
AYýävµ°aªT«~~]t&+¢mò:½ÙÈÂmª¨s^÷Äýºà2
Vº´a7ûÜ6M®8B¼dKhGN=ñ”»ã%Xbmùþ9å7Ê=Í
»ÌD´¯Ôl¦Ê¶ô¡.UvÏõr7ómºÈÎiuæi/òùöV£|Ø×0l¬ iX¹ÐPº
×6YöJ-6%E[Þaxºaâ#
½b°y-éØhjݼiåì(ñ¦ÊÜEÅv²7ÒØpV
É=’
Û£Aù
Ò15ÅA5Zòéf©HÍâRmLþHئHèÂ3”qªsäBò©`4äÍze7]®{¯¿Çl¹khOW ¡Ý ¯
ªì:÷¼.«¨¶vg^£µÞ7eqÓ½à?߬BÔµ^«ý°!,Ü+V/a«PÙÔÂO3¼°¥¯_»fÜ|bk á.««2Ô*åK2¤ç81ò
Ä£>Û¶¸¼© CBfõ¤l ¹f¯´*1ãf6ÞlSé
®Õ&¥ÀF3WûÊT©íâus´a°¹1 ëÖH]ßJR*. j3 ´ø§0ºKÞ(÷U¨ÎÈcy?eú]’&ü¢
¬ò%{ÐÊÇÂjîk¿¡µfêí
>Â¥þ´·¢ i¹¬lAuöf#.UHÜ^0ÑUérÊ¿¢`ù«h¯ªáÖeÎ7±¯e(WVõXïÀ}ÃÂïqÏAÐé±¹ô3D»¥a³&îªmÂ(yä
bAHÈèeW¢æÚçÄVªg«6Df£yè¸[Gûàîå³G½t@¸IZ%@ØìõU§Tr#6ù
ö]ÞZO)ÂäÁnÐÕ½0³êd²yÒZxè^oU¯xÓ³Ô(Y
;²oѳRä2HßÓʳm#³cpXâ`¥8pRE±¸ë÷(G i¡ì3ØOq”ÁÙað[0CT±+d ÷A
¯ÃĵjÄs%ÅÜb©5O
³ÈmÖÌlªÜ`Üæ°áûËM7ÈFå¦nËMBg]=[¹q¡ãÕ¢ ØY»PQ’v×t¡.X’FMË(Eôò#ì”À´eG]ÉT®lÄ7¸iº!7ÚÏo7KÃO¢´OïðHÍÚªj¿^ɶ³[`ÜÓ³Áãvi
uhNW g2µs:ç)H:ÛúFZ5Ã(VÔËá@À©;±lÏD
JZ]sº!=¾[zÜôÎôNàÉ>Ó8MõWù7¨tHÕçÇá%*ü«¬¬Ì’´¢¢[¢»Eå ,ªË¨åGbbYB;¥ O¶%Ï}¶ø iÜà[îå{1³6ÈÁ ùÊûÁDøGÓ0xxP³ï+ù8ëâ
ùO±5Qr¸£ÆHFËq)a½¼éuÙ]+U¾¥nhk£GÇò×ØÚ¹¼&í
CyèQgÊ:’l&æ/¸$Àõ},䡲©v¯rn©4+jäåRO¢ø8JHQÎÉ#évÊÆu©4·/á±x
`¿+8K+kVãÑ©?ÛSóçQ@ÏöõòÏ&l(oÐ+rSfMá@P¯7E¯Pý_üYßíud¶®ÝmF;”1ãPKWÎÅD5
Ø·A;ã×u3eí)óºÀY¾¸N¬µ³”~iè`¤rár»ìc¥ÌmX{m>´²ôMC/YDÊ”uÁÀ´Ðq¥ÜZlw
C)LÝ
%ÊļL¶µ¶y·É¿=ñÃç÷wö=9ý7^j²Ë¿Ë¿þpåÌí5»Y&¹Ë¼f&Ð¥óð·w~Þ¼ÿpøû7EÚöÁÏ©;v8)Ng¢z·³
#!ÿÔAñ@+ï
UÐY4LH°êk)»)ïN¥?ÕÑ’½¾®Ò*wùDd6©0t,Á8o¯¸¥ì¡õhäZ{“ãtMd
úDÆíR³¬¤Ëfpª`í¼AÜu /³yÞÀG8KØ=ûD¢Ïl¯µv)RK»£þÒ&vÄâ!Æ >îÆ£Ðc?,5we2%6w4S5=BbOÒà8µël
!µ?u=ºgåEW¼Äp_Ç+(jSÉÇíR;ÔÝLLj°9}¥¥Ïña-ë¯Àd[jR£-b ÜÍZA½LL÷þ®HÚÔήuúµqÛÛ;ôeýádÛGíÎ;$»º¯ÃÆ _Ç9”øÆí4Ëm¡)å]ÉY¦¦µå®|,»!¯L¬Ø~ÃrGÉÍ@#¥ØP@×,Wæíq÷sÿ8MNG;iqF¹:?ÍRDc~7ÂÎâ*~
6ÃÖ±í2èý´ww7³ÛíyIölNqo¯´öÚó6 âL¯^6ß ¼U¡ÊigÐÁ*£Ò³¾UCüÖEeÇ¢£Øë¸JÏc&ÊþÙ4s’ (ÖO÷w.Y¼PÓ’fõJZX¯Ð¬Sø[)õv?o×s®f>´^Öìê³=%Êå»Ù`Ã¥0Ül»%¾KÍ{&é:²Åª;Û)n²Ò; }è2UN¯Åd
0@5Ý*Gv:ïnZª|ѲìÜ.pß¾¡;~©u=&jô½ºM¶{YîV¿ÖÛv%^£¼
¸;ô}nw9>/ù³rޱ嬿ï|Üq{.Ý
ÈLÍÈíGUÞ@=¥ÛT±O$0+c/jA¨Ã9B=4I1Cë|56ØârH`§¤½
ñß3íù¯¦ ë¾××&VrÀírL¨ì-°§;ÁCE¹²ÏB󯥿Ç*ØôwCfM1gVeæiéúy2Ókë3»U§tÄò½z{ CI”Ý¡](_¿«ØÑé^jzçåݪå5YÔ¼ABR÷]N:óMÑvåóVCBÚ*X±jhTóîÔÓÐK_ã@±/vÀ$
·ýúLvud
.3&Ðáp@OæùNê0
ëX¯¥ÞÝXø
õm}=
³!þTºPb6ÝíàÔÂÉÜ4YLy·p³vâìÀ©Âìùµ&n~fvw£;ÍIfÂ]by´Uý{ õTÆû*+¨òzLÊo*Ù”¢§^e@Ï(ZlñJÞ?Ý6%o6þ1DdcrÚ=ÇËÊyÿâ;JfºÄyÝ6¡Y±ñ¼£ÄL kÒ8ó;û7±~Öu>ç×QB9wYá¸CÒÌ7àXVqàSÍ þF aj³N$
_O=¥³~Nmj²ï0²«3÷m>}¢:Uü
V³PC®Ë¯Wº`«8>U
=Ôc
Источник
Капилляры (лат. capillaris волосной) — самые тонкостенные сосуды микроциркуляторного русла, по к-рым движется кровь и лимфа. Различают кровеносные и лимфатические капилляры (рис. 1).

Рис. 1. Микроциркуляторное русло фиброзной капсулы почки: кровеносные (1) и лимфатические (2) капилляры. Микроскопический препарат, импрегнированный азотистокислым серебром; X 120.
Онтогенез
Клеточные элементы стенки капилляров и клетки крови имеют единый источник развития и возникают в эмбриогенезе из мезенхимы. Однако общие закономерности развития кровеносных и лимфатических Капилляров в эмбриогенезе изучены еще недостаточно. На протяжении онтогенеза кровеносные Капилляры постоянно меняются, что выражается в запустевании и облитерации одних Капилляров и новообразовании других. Возникновение новых кровеносных К. происходит путем выпячивания («почкования») стенки ранее образовавшихся К. Этот процесс происходит при усилении функции того или иного органа, а также при реваскуляризации органов. Процесс выпячивания сопровождается делением эндотелиальных клеток и увеличением размеров «почки роста». При слиянии растущего К. со стенкой предсуществующего сосуда происходит перфорация эндотелиальной клетки, расположенной на верхушке «почки роста», и соединение просветов обоих сосудов. Эндотелий капилляров, образующихся путем почкования, не имеет межэндотелиальных контактов и называется «бесшовным». К старости строение кровеносных К. существенно меняется, что проявляется уменьшением числа и размеров капиллярных петель, увеличением расстояния между ними, появлением резко извитых К., в которых сужения просвета чередуются с выраженными расширениями (Старческий варикоз, по Д. А. Жданову), а также значительным утолщением базальных мембран, дистрофией эндотелиальных клеток и уплотнением соединительной ткани, окружающей К. Эта перестройка вызывает снижение функций газообмена и питания тканей.
Кровеносные капилляры имеются во всех органах и тканях, они являются продолжением артериол, прекапиллярных артериол (прекапилляров) или, чаще, боковыми ветвями последних. Отдельные К., объединяясь между собой, переходят в посткапиллярные венулы (посткапилляры). Последние, сливаясь друг с другом, дают начало собирательным венулам, выносящим кровь в более крупные венулы. Исключением из этого правила у человека и млекопитающих являются синусоидные (с широким просветом) К. печени, расположенные между приносящими и выносящими венозными микрососудами, и клубочковые К. почечных телец, расположенные по ходу приносящих и выносящих артериол.
Кровеносные К. впервые обнаружил в легких лягушки М. Мальпиги в 1661 г.; спустя 100 лет Спалланцани (L. Spallanzani) нашел К. и у теплокровных животных. Открытие капиллярных путей транспорта крови завершило создание научно обоснованных представлений о замкнутой системе кровообращения, заложенных У. Гарвеем. В России начало систематическому изучению К. положили исследования Н. А. Хржонщевского (1866), А. Е. Голубева (1868), А. И. Иванова (1868), М. Д. Лавдовспого (1870). Существенный вклад в изучение анатомии и физиологии К. внес дат. физиолог А. Крог (1927). Однако наибольшие успехи в изучении структурно-функциональной организации К. были достигнуты во второй половине 20 в., чему способствовали многочисленные исследования, выполненные в СССР Д. А. Ждановым с сотр. в 1940—1970 гг., В. В. Куприяновым с сотр. в 1958—1977 гг., А. М. Чернухом с сотр. в 1966—1977 гг., Г. И. Мчедлишвили с сотр. в 1958— 1977 гг. и др., а за рубежом — Лендисом (E. М. Landis) в 1926—1977 гг., Цвейфахом (В. Zweifach) в 1936—1977 гг., Ренкином (E. М. Renkin) в 1952— 1977 гг., Паладе (G.E. Palade) в 1953— 1977 гг., Касли-Смитом (Т. R. Casley-Smith) в 1961—1977 гг., Видерхильмом (С. A. Wiederhielm) в 1966—1977 гг. и др.
Кровеносным К. принадлежит существенная роль в системе кровообращения; они обеспечивают транскапиллярный обмен — проникновение растворенных в крови веществ из сосудов в ткани и обратно. Неразрывная связь гемодинамической и обменной (метаболической) функций кровеносных К. находит выражение в их строении. По данным микроскопической анатомии, К. имеют вид узких трубок, стенки которых пронизаны субмикроскопическими «порами». Капиллярные трубки бывают относительно прямыми, изогнутыми или закрученными в клубочек. Средняя длина капиллярной трубки от прекапиллярной артериолы до посткапиллярной венулы достигает 750 мкм, а площадь поперечного сечения— 30 мкм2. Калибр К. в среднем соответствует диаметру эритроцита, однако в разных органах внутренний диаметр К. колеблется от 3—5 до 30—40 мкм.

Рис. 2. Схематическое изображение строения стенки кровеносного капилляра: 1 — эндотелиальная оболочка; 2 — базальная оболочка, состоящая из базальной мембраны (3) и перицитов (4), в просвете капилляра видны эритроциты (5).

Рис. 3. Электронограмма фрагмента стенки кровеносного капилляра из околоушной слюнной железы: I — часть эритроцита в просвете капилляра; II — эндотелиоцит (1 — цитоплазма, 2 — микропиноцитозные везикулы); III — базальная мембрана; IV — перицит, расположенный в толще базальной мембраны (3 — цитоплазма, 4 — ядро, 5 — контакт отростка перицита с эндотелиоцитом).

Рис. 4. Электронограмма элементов стенки кровеносных капилляров: а — внутримозговой капилляр (1 — гликопротеидовое покрытие, 2 — эндотелиоцит); х 60 000; б — межклеточный контакт в эндотелиальной оболочке гломерулярного капилляра почки (1 — цитоплазма соседних эндотелиоцитов, 2 — контактирующие цитолеммы, 3 – межмембранный промежуток); х 90 000; в и г — гломерулярные капилляры почки (1 – открытые фенестры; 2 — диафрагмальные фенестры в цитоплазме эндотелиоцитов); X 70 000; д — стенка синусоидного капилляра печени (1 — прерывистый контакт между смежными эндотелиоцитами 2); х 35 000.
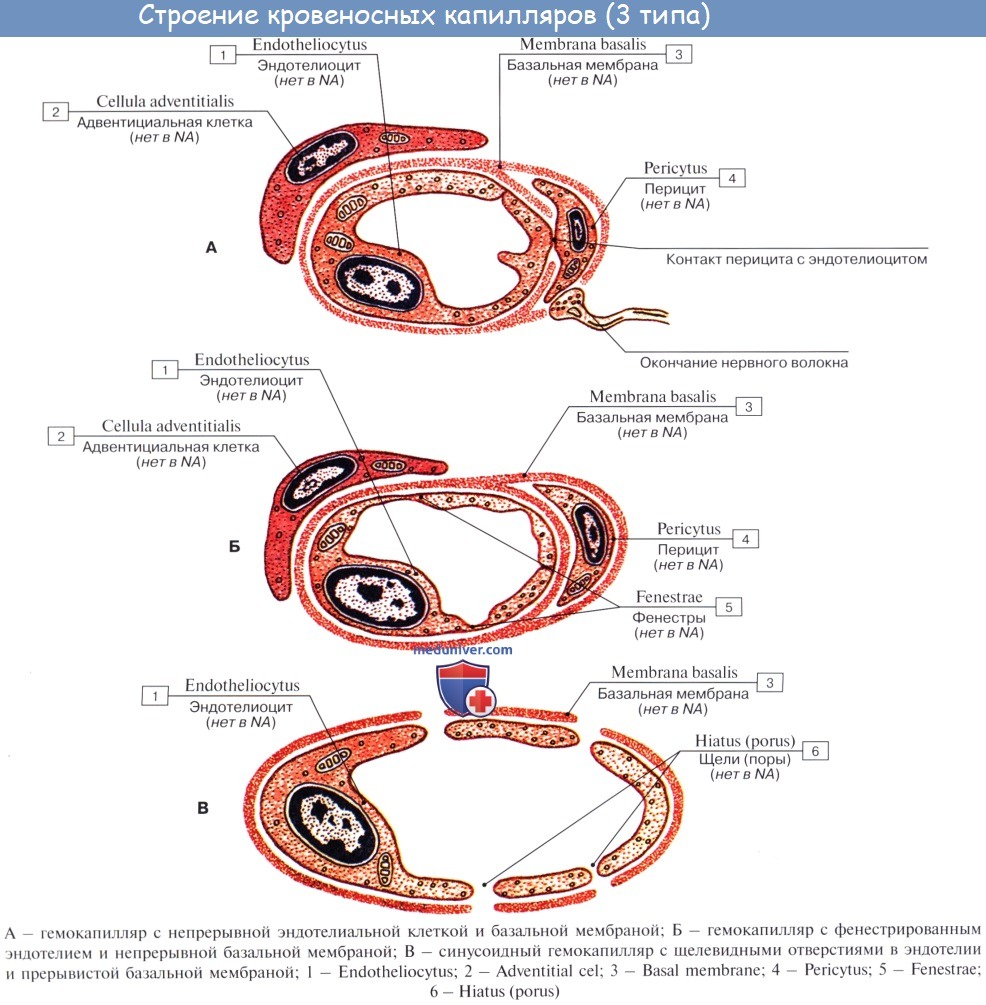
Как показали электронно-микроскопические наблюдения, стенка кровеносного К., часто называемая капиллярной мембраной, состоит из двух оболочек: внутренней — эндотелиальной и наружной — базальной. Схематическое изображение строения стенки кровеносного К. представлено на рисунке 2, более детальное — на рисунках 3 и 4.
Эндотелиальная оболочка образована уплощенными клетками — эндотелиоцитами (см. Эндотелий). Число эндотелиоцитов, ограничивающих просвет К., обычно не превышает 2—4. Ширина эндотелиоцита колеблется от 8 до 19 мкм и длина — от 10 до 22 мкм. В каждом эндотелиоците выделяют три зоны: периферическую, зону органелл, ядросодержащую зону. Толщина этих зон и их роль в обменных процессах различны. Половину объема эндотелиоцита занимают ядро и органеллы — пластинчатый комплекс (комплекс Гольджи), митохондрии, зернистая и незернистая сеть, свободные рибосомы и полисомы. Органеллы сконцентрированы вокруг ядра, вместе с к-рым составляют трофический центр клетки. Периферическая зона эндотелиоцитов выполняет в основном обменные функции. В цитоплазме этой зоны располагаются многочисленные микропиноцитозные везикулы и фенестры (рис. 3 и 4). Последние представляют собой субмикроскопические (50—65 нм) отверстия, которые пронизывают цитоплазму эндотелиоцитов и бывают перекрыты истонченной диафрагмой (рис. 4, в, г), являющейся дериватом клеточной мембраны. Микропиноцитозные везикулы и фенестры, участвующие в трансэндотелиальном переносе макромолекул из крови в ткани и обратно, в физиологии называют крупными «норами». Каждый эндотелиоцит покрыт снаружи тончайшим слоем продуцируемых им гликопротеидов (рис. 4, а), последние играют немаловажную роль в поддержании постоянства микросреды, окружающей клетки эндотелия, и в адсорбции веществ, транспортируемых через них. В эндотелиальной оболочке соседние клетки объединяются с помощью межклеточных контактов (рис. 4, б), состоящих из цитолемм смежных эндотелиоцитов и межмембранных промежутков, заполненных гликопротеидами. Эти промежутки в физиологии чаще всего отождествляют с мелкими «порами», через которые проникают вода, ионы и белки с низким молекулярным весом. Пропускная способность межэндотелиальных промежутков различна, что объясняется особенностями их строения. Так, в зависимости от толщины интерцеллюлярной щели различают межэндотелиальные контакты плотного, щелевого и прерывистого типов. В плотных контактах интерцеллюлярная щель на значительном протяжении полностью облитерирована благодаря слиянию цитолемм смежных эндотелиоцитов. В щелевых контактах величина наименьшего расстояния между мембранами соседних клеток колеблется между 4 и 6 нм. В прерывистых контактах толщина межмембранных промежутков достигает 200 нм и более. Межклеточные контакты последнего типа в физиологической литературе также отождествляют с крупными «порами».
Базальная оболочка стенки кровеносного К. состоит из клеточных и неклеточных элементов. Неклеточный элемент представлен базальной мембраной (см.), окружающей эндотелиальную оболочку. Большинство исследователей рассматривает базальную мембрану как своеобразный фильтр толщиной 30—50 нм с размерами пор, равными — 5 нм, в к-ром сопротивление проникновению частиц возрастает с увеличением диаметра последних. В толще базальной мембраны расположены клетки — перициты; их называют адвентициальными клетками, клетками Руже, или интрамуральными перицитами. Перициты имеют вытянутую форму и изогнуты в соответствии с внешним контуром эндотелиальной оболочки; они состоят из тела и многочисленных отростков, которые оплетают эндотелиальную оболочку К. и, проникая через базальную мембрану, вступают в контакты с эндотелиоцитами. Роль этих контактов, так же как и функции перицитов, достоверно не выяснена. Высказано предположение об участии перицитов в регуляции роста эндотелиальных клеток К.
Морфологические и функциональные особенности кровеносных капилляров
Кровеносные Капилляры разных органов и тканей обладают типовыми особенностями строения, что связано со спецификой функции органов и тканей. Принято различать три типа К.: соматический, висцеральный и синусоидный. Стенка кровеносных капилляров соматического типа характеризуется непрерывностью эндотелиальном и базальной оболочек. Как правило, она малопроницаема для крупных молекул белка, но легко пропускает воду с растворенными в ней кристаллоидами. К. такой структуры обнаружены в коже, скелетной и гладкой мускулатуре, в сердце и коре полушарий большого мозга, что соответствует характеру обменных процессов в этих органах и тканях. В стенке К. висцерального типа имеются окошки — фенестры. К. висцерального типа характерны для тех органов, которые секретируют и всасывают большие количества воды и растворенных в ней веществ (пищеварительные железы, кишечник, почки) или же участвуют в быстром транспорте макромолекул (эндокринные железы). К. синусоидного типа обладают большим просветом (до 40 мкм), что сочетается с прерывистостью их эндотелиальной оболочки (рис. 4, д) и частичным отсутствием базальной мембраны. К. этого типа обнаружены в костном мозге, печени и селезенке. Показано, что через их стенки легко проникают не только макромолекулы (напр., в печени, к-рая продуцирует основную массу белков плазмы крови), но и клетки крови. Последнее характерно для органов, участвующих в процессе кроветворения.
Стенка К. имеет не только общую природу и тесную морфол, связь с окружающей соединительной тканью, но связана с ней и функционально. Поступающая из кровеносного русла через стенку К. в окружающую ткань жидкость с растворенными в ней веществами и кислород переносятся рыхлой соединительной тканью ко всем остальным тканевым структурам. Следовательно, перикапиллярная соединительная ткань как бы дополняет собой микроциркуляторное русло. Состав и физ.-хим. свойства этой ткани в значительной мере определяют условия транспорта жидкости в тканях.
Сеть К. является значительной рефлексогенной зоной, посылающей к нервным центрам различные импульсы. По ходу К. и окружающей их соединительной ткани находятся чувствительные нервные окончания. По-видимому, среди последних значительное место занимают хеморецепторы, сигнализирующие о состоянии обменных процессов. Эффекторные нервные окончания у К. в большинстве органов не обнаружены.
Сеть Капилляров, образованная трубками малого калибра, где суммарные показатели поперечного сечения и площади поверхности значительно превалируют над длиной и объемом, создает наиболее благоприятные возможности для адекватного сочетания функций гемодинамики и транскапиллярного обмена. Характер транскапиллярного обмена (см. Капиллярное кровообращение) зависит не только от типовых особенностей строения стенок К.; не меньшее значение в этом процессе принадлежит связям между отдельными К. Наличие связей свидетельствует об интеграции К., а следовательно, и о возможности различного сочетания их функц, активности. Основной принцип интеграции К.— объединение их в определенные совокупности, составляющие единую функциональную сеть. Внутри сети положение отдельных К. неодинаково по отношению к источникам доставки крови и ее оттока (т. е. к прекапиллярным артериолам и посткапиллярным венулам). Эта неоднозначность выражается в том, что в одной совокупности К. связаны между собой последовательно, благодаря чему устанавливаются прямые коммуникации между приносящими и выносящими микро-сосудами, а в другой совокупности К. располагаются параллельно по отношению к К. указанной выше сети. Такие топографические различия К. обусловливают неоднородность распределения потоков крови в сети.

Рис. 5. Схематическое изображение строения стенки лимфатического капилляра с элементами окружающей соединительной ткани; 1 — эндотелиоцит; 2 — просвет лимфатического капилляра; 3 — коллагеновые протофибриллы соединительной ткани; 4—«якорные» филаменты; 5 — соединительная ткань.

Рис. 6. Электронограмма элементов стенки лимфатических капилляров и окружающей их соединительной ткани: а — эндотелиоцит (стрелками указаны микропиноцитозные везикулы); х 20 000; б — «якорные» филаменты (1), фиксирующие эндотелиоцит (2) к окружающим его коллагеновым протофибриллам (3); х 50 000; в и г — цитоплазма эндотелиоцитов (1 — лизосома, 2 — остаточное тельце); X 60 000.
Лимфатические капилляры
Лимфатические капилляры (рис. 5 и 6) представляют собой систему замкнутых с одного конца эндотелиальных трубок, которые выполняют дренажную функцию — участвуют во всасывании из тканей фильтрата плазмы и крови (жидкости с растворенными в ней коллоидами и кристаллоидами), некоторых форменных элементов крови (лимфоцитов, эритроцитов), участвуют также в фагоцитозе (захват инородных частиц, бактерий). Лимф. К. отводят лимфу через систему интра- и экстраорганных лимф, сосудов в главные лимфатические коллекторы — грудной проток и правый лимфатический проток (см. Лимфатическая система). Лимф. К. пронизывают ткани всех органов, за исключением головного и спинного мозга, селезенки, хрящей, плаценты, а также хрусталика и склеры глазного яблока. Диаметр их просвета достигает 20—26 мкм, а стенка, в отличие от кровеносных К., представлена лишь резко уплощенными эндотелиоцитами (рис. 5). Последние примерно в 4 раза крупнее, чем эндотелиоциты кровеносных К. В клетках эндотелия, кроме обычных органелл и микропиноцитозных везикул, встречаются лизосомы и остаточные тельца — внутриклеточные структуры, возникающие в процессе фагоцитоза, что объясняется участием лимф. К. в фагоцитозе. Другая особенность лимф. К. заключается в наличии «якорных», или «стройных», филаментов (рис. 5 и 6), осуществляющих фиксацию их эндотелия к окружающим К. коллагеновым протофибриллам. В связи с участием в процессах всасывания межэндотелиальные контакты в их стенке имеют различное строение. В период интенсивной резорбции ширина межэндотелиальных щелей увеличивается до 1 мкм.
Методы исследования капилляров
При изучении состояния стенок Капилляров, формы капиллярных трубок и пространственных связей между ними широко используют инъекционные и безынъекционные методики, различные способы реконструкции К., трансмиссионную и растровую электронную микроскопию (см.) в сочетании с методами морфометрического анализа (см. Морфометрия медицинская) и математического моделирования; для прижизненного исследования К. в клинике применяют микроскопию (см. Капилляроскопия).
Патологию К. — см. статьи Воспаление; Капиллярное кровообращение; Микроциркуляция
