Обструкция сосудов выходящих из левого желудочка

Обструкция выходного отдела левого желудочка. Апикальная гипертрофическая кардиомиопатия
Динамическая обструкция выходного отдела левого желудочка не всегда ассоциирована с ГКМП. Гипердинамическая систолическая функция ЛЖ, связанная с приемом лекарственных препаратов или С другими факторами, может стать причиной динамической обструкции ВОЛЖ, гемодинамически не отличимой от ГКМП с гипертрофией базального отдела МЖП. У пожилых больных с АГ при лечении вазодилататорами, диуретиками или дигоксином возможно развитие динамической обструкции, которая проявляется одышкой, болью в груди или гипотензией, нарастающей нa фоне лечения.
Это состояние называют гипертензивиой ГКМП, оно четко отличается от истинной ГКМП. Динамическая обструкция ВОЛЖ часто развивается в постоперационном периоде, когда снижен внутрисосудистый объем и назначены инотропные препараты. Пациенты со стенозом АК или ПМК особенно уязвимы в плане развития обструкции ВОЛЖ после протезирования ЛК или восстановительной операции на МК. Острая обструкция ВОЛЖ может появиться после острого передпеперегородочного ИМ, у некоторых больных с синдромом шаровидной верхушки, когда динамическую обструкцию выходного отдела левого желудочка (ВОЛЖ) вызывают передпесистолическое движение и ассоциация с MP.
Изолированный субаортальный стеноз может имитировать обструктивную ГКМП; однако в спектре скоростей на НВ ДЭхоКГ при субаортальном стенозе не бывает динамического позднего пика, он напоминает таковой при клапанном аортальном стенозе. Динамическая обструкция ВОЛЖ также может быть первым признаком амилоидоза сердца.
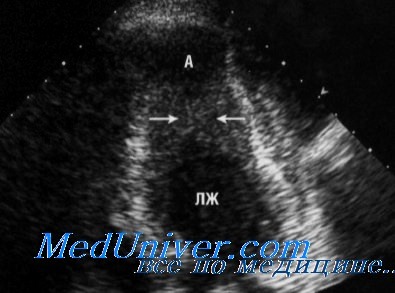
Апикальная гипертрофическая кардиомиопатия
Апикальная гипертрофическая кардиомиопатия (ГКМП) может быть не диагностирована при двухмерной ЭхоКГ из парастернального доступа, поскольку этот вид гипертрофии ограничивается областью верхушки сердца. Апикальная ГКМП лучше всего визуализируется из апикальной позиции по короткой оси и апикальной четырехкамерной позиции при четком определении эндокардиальной поверхности. При этом определяются утолщение стенки ЛЖ в области верхушки и облитерация его полости в области верхушки во время систолы. Вследствие массивной апикальной ГКМП движение стенки в области эпикарда может напоминать дискинезию.
Апикальную ГКМП следует дифференцировать от облитерации полости АЖ в области верхушки, обусловленной гиперэозинофильным синдромом или аномальной трабекуляризацией верхушки при некомпактном миокарде. Введение в/в контраста хорошо помогает в визуализации малой полости в области верхушки с конфигурацией «туза», типичной для апикальной ГКМП. Это состояние обычно проявляется гигантскими зубцами Т в грудных отведениях.
Если медикаментозная терапия не способна облегчить симптоматику или обструкцию, следует обсудить целесообразность хирургической миоэктомии или алкогольной аблации. ЭхоКГ позволяет определить распространенность и локализацию гипертрофии и может помочь в проведении вмешательства. Аблация МЖП алкоголем — эффективный метод снижения обструкции ВОЛЖ у ряда больных при наличии показаний. Эта процедура приводит к развитию инфаркта в базальном отделе МЖП, что увеличивает площадь ВОЛЖ.
Поскольку эта часть миокарда кровоснабжается перегородочными перфорантными артериями, важно до аблании визуализировать область, которая должна быть инфарцирована. Для этих целей хорошо подходит миокардиальпая контрастная ЭхоКГ. Базальпый отдел МЖП атрофируется вследствие повреждения, индуцированного алкоголем, что приводит к снижению ДР в ВОЛЖ, который можно точно определить при НВ ДЭхоКГ. Хирургическая миоэктомия остается «золотым стандартом» для устранения обструкции ВОЛЖ. Этот метод предпочтителен при диффузной гипертрофии МЖП или аномалиях папиллярных мышц, усугубляющих обструкцию, а также у больных с другими показаниями к хирургическому вмешательству на сердце.
– Также рекомендуем “Имитация гипертрофической кардиомиопатии (ГКМП). Дифференциация сердца спортсмена и ГКМП – РКМП”
Оглавление темы “Эхокардиография (ЭхоКГ) при болезнях сердца и перикарда”:
- Обструкция выходного отдела левого желудочка. Апикальная гипертрофическая кардиомиопатия
- Имитация гипертрофической кардиомиопатии (ГКМП). Дифференциация сердца спортсмена и ГКМП – РКМП
- Аритмогенная дисплазия правого желудочка (АДПЖ). Изолированная желудочковая некомпактность миокарда (ИЖНКМ) и отсутствие перикарда
- ЭхоКГ кист перикарда. Эхокардиография перикардиального выпота
- Эхокардиография при перикардиоцентезе. ЭхоКГ при констриктивном перикардите
- Признаки парадокса кольца при констриктивном перикардите (КП). Острая дилатация сердца при КП
- Транзиторный констриктивиый перикардит. ЭхоКГ при амилоидозе сердца
- Карциноиды сердца. ЭхоКГ при карциноиде сердца
- Лекарственные поражения миокарда. ЭхоКГ при гемохроматозе и гиперэозинофильном синдроме
- Эхокардиография при радиационной патологии. ЭКГ при почечной недостаточности, саркоидозе и сепсисе
Источник
“Перекачанное” или «перетруженное сердце», под такими названиями в быту часто фигурирует гипертрофия левого желудочка сердца (ГЛЖ). Левым желудочком выталкивается основная масса крови, попадающая к органам и конечностям, головному мозгу и питающая само сердце.
Когда эта работа протекает в экстремальных условиях, мышца постепенно утолщается, расширяется полость левого желудочка. Затем, спустя разное время у разных людей, наступает срыв компенсаторных возможностей левого желудочка – развивается сердечная недостаточность. Результатом декомпенсации могут стать:
- одышка
- отеки
- нарушения ритма сердца
- потери сознания.
Самым неблагоприятным исходом может стать смерть от внезапной остановки сердца.
Причины гипертрофии левого желудочка
Стойкая артериальная гипертензия
Наиболее вероятная причина утолщения мышцы левого желудочка сердца — артериальная гипертензия, которая не стабилизируется в течение многих лет. Когда сердцу приходится качать кровь против градиента высокого давления, происходит перегрузка давлением, миокард тренируется и утолщается. Примерно 90% гипертрофий левого желудочка возникают по этой причине.
Кардиомегалия
Это врожденная наследственная или индивидуальная особенность сердца. Крупное сердце у большого человека может исходно иметь более широкие камеры и толстые стенки.
Спортсмены
Сердце спортсменов гипертрофируется из-за физических нагрузок на пределе возможного. Тренирующиеся мышцы постоянно выбрасывают в общее кровеносное русло дополнительные объемы крови, которые сердцу приходится перекачивать как бы дополнительно. Это гипертрофия за счет перегрузки объемом.
Пороки сердечных клапанов
Пороки сердечных клапанов (приобретенные или врожденные), нарушающие кровоток в большом круге кровообращения (надклапанный, клапанный или подклапанный стеноз устья аорты, аортальный стеноз с недостаточностью, митральная недостаточность, дефект межжелудочковой перегородки) создают условия для объемной перегрузки. 
Ишемическая болезнь сердца
При ишемической болезни сердца возникает гипертрофия стенок левого желудочка с диастолической дисфункцией (нарушением расслабления миокарда).
Кардиомиопатия
Это группа заболеваний, при которых на фоне склеротических или дистрофических послевоспалительных изменений отмечается увеличение или утолщение отделов сердца.
Про кардиомиопатии
В основе патологических процессов в клетках миокарда лежат наследственная предрасположенность (идиопатическая кардиопатия) или дистрофия и склероз. К последним ведут миокардиты, аллергии и токсические повреждения клеток сердца, эндокринные патологии (избыток катехоламинов и соматотропного гормона), иммунные сбои.
Разновидности кардиомиопатий, протекающих с ГЛЖ:
Гипертрофическая форма
Она может давать диффузное или ограниченное симметричное или асимметричное утолщение мышечного слоя левого желудочка. При этом объем камер сердца уменьшается. Заболевание чаще всего поражает мужчин и передается по наследству.
Клинические проявления зависят от выраженности обструкции камер сердца. Обструктивный вариант дает клинику аортального стеноза: боли в сердце, головокружения, обмороки, слабость, бледность, одышку. Могут выявляться аритмии. По мере прогрессирования болезни развиваются признаки сердечной недостаточности.
Границы сердца расширяются (преимущественно за счет левых отделов). Наблюдается смещение вниз верхушечного толчка и глухость сердечных тонов. Характерен функциональный систолический шум, выслушиваемый после первого сердечного тона.
Дилятационная форма
Она проявляется расширением камер сердца и гипертрофией миокарда всех его отделов. При этом падают сократительные возможности миокарда. Только 10% всех случаев этой кардиомиопатии приходится на наследственные формы. В остальных случаях повинны воспалительные и токсические факторы. Дилятационная кардиопатия часто проявляется в молодом возрасте (в 30-35 лет).
Наиболее типичным проявлением становится клиника левожелудочковой недостаточности: синюшность губ, одышка, сердечная астма или отек легкого. Также страдает и правый желудочек, что выражается в синюшности рук, увеличении печени, скоплении жидкости в брюшной полости, периферическими отеками, набухании шейных вен. Наблюдаются и тяжелые расстройства ритма: пароксизмы тахикардии, мерцательная аритмия. Больные могут погибать на фоне фибрилляций желудочков или асистолии.
Гипертрофия миокарда левого желудочка при этом диффузная. Расширение сердечных полостей преобладает над утолщением миокарда. Подробнее о симптомах и лечении кардиомиопатии.
Виды ГЛЖ
- Концентрическая гипертрофия дает уменьшение полостей сердца и утолщение миокарда. Такой тип гипертрофии характерен для артериальной гипертензии.
- Эксцентрический вариант характеризуется расширением полостей с одновременным утолщением стенок. Это происходит при перегрузке давлением, например, при сердечных пороках.
Отличия разных видов ГЛЖ
Кардиомиопатия | Артериальная гипертнезия | Спортивное сердце | |
| Возраст | моложе 35 | старше 35 | от 30 |
| Пол | оба пола | оба пола | чаще мужчины |
| Наследственность | отягощена по гипертензии | отягощена по кардиомиопатии | не отягощена |
| Жалобы | головокружения, одышка, обмороки, боли в сердце, нарушения ритма | головные боли, реже одышка | колющие боли в сердце, брадикардия |
| Тип ГЛЖ | асимметричная | равномерная | симметричная |
| Толщина миокарда | больше 1,5 см | меньше 1.5 см | уменьшается при прекращении нагрузок |
| Расширение ЛЖ | редко, чаще уменьшение | возможно | больше 5,5 см |
Осложнения ГЛЖ
Умеренная гипертрофия левого желудочка обычно неопасна. Это компенсаторная реакция организма, призванная улучшить кровоснабжение органов и тканей. Длительное время человек может не замечать гипертрофию, так как она никак не проявляется. По мере ее прогрессирования могут развиваться:
- ишемия миокарда, острый инфаркт миокарда,
- хронические нарушения мозгового кровообращения, инсульты,
- тяжелые аритмии и внезапная остановка сердца.
Таким образом, гипертрофия левого желудочка является маркером перегрузки сердца и свидетельствует о потенциальных рисках сердечнососудистых катастроф. Наиболее неблагоприятны ее сочетания с ишемической болезнью сердца, у пожилых и курящих с сопутствующим сахарным диабетом и метаболическим синдромом (избыточным весом и расстройствами липидного обмена).
Диагностика ГЛЖ
Осмотр
Заподозрить гипертрофию левого желудочка можно уже при первичном осмотре пациента. При осмотре настораживают синюшность носогубного треугольника или рук, учащение дыхания, отеки. При выстукивании имеются расширения границ сердца. При выслушивании – шумы, глухость тонов, акцент второго тона. При опросе могут выявляться жалобы на:
- одышку
- перебои в работе сердца
- головокружения
- обмороки
- слабость.
ЭКГ
Гипертрофия левого желудочка на ЭКГ отмечается характерное изменение вольтажа зубцов R в грудных отведениях слева.
- В V6 зубец больше, чем в V Он асимметричен.
- Интервал ST в V6 поднимается выше изолинии, в V4 опускается ниже.
- В V1 зубец T становится положительным, а зубец S выше нормы в V1,2.
- В V6 зубец Q больше нормального и здесь появляется зубец S.
- T отрицательный в V5,6.
При ЭКГ возможны погрешности в оценке гипертрофии. Например, неверно поставленный грудной электрод даст неверное представление о состоянии миокарда.
УЗИ сердца
При ЭХО-КС (УЗИ сердца) гипертрофия уже подтверждается или опровергается на основании визуализации камер сердца, перегородок и стенок. Все объемы полостей и толщина миокарда выражаются в цифрах, которые можно сравнить с нормой. На ЭХО-КС можно установить диагноз гипертрофии левого желудочка, уточнить его тип и предположить причину. Используются следующие критерии:
- Толщина стенок миокарда равные или больше 1 см для женщин и 1,1 см для мужчин.
- Коэффициент асимметрии миокарда (болше1.3) свидетельствует об асимметричном типе гипертрофии.
- Индекс относительной толщины стенок (норма менее 0,42).
- Отношение массы миокарда к массу тела (индекс миокарда). В норме для мужчин он равен или превышает 125 грамм на квадратный сантиметр, для женщин – 95 грамм.
Увеличение двух последних показателей свидетельствуют о концентрической гипертрофии. Если только индекс миокарда превышает норму – имеется эксцентрическая ГЛЖ.
Прочие методы
- Доплеровская эохокардиоскопия -дополнительные возможности предоставляет доплеровская эохокардиоскопия, при которой можно более детально оценить коронарный кровоток.
- МРТ — также для визуализации сердца пользуются магнитно-резонансной томографией, которая полностью раскрывает анатомические особенности сердца и позволяет сканировать его послойно, как бы выполняя срезы в продольно или поперечном направлении. Таким образом, становятся лучше видны участки повреждения, дистрофии или склероза миокарда.
Лечение гипертрофии левого желудочка
Гипертрофия левого желудочка, лечение которой всегда необходимо с нормализации образа жизни, часто обратимое состояние. Важно отказаться от курения и прочих интоксикаций, снизить вес, провести коррекцию гормонального дисбаланса и дислипидемии, оптимизировать физические нагрузки. В лечении гипертрофии левого желудочка существуют два направления:
- Предотвращение прогрессирования ГЛЖ
- Попытка ремоделирования миокарда с возвращением к нормальным размерам полостей и толщины сердечной мышцы.
Далее проводится лечение основной причины, приведшей к гипертрофии (коррекция артериальной гипертензии и лечение миокардиопатии).
- Бета-адреноблокаторы позволяют снизить нагрузку объемом и давлением, снизить потребность миокарда в кислороде, решить часть проблем с нарушениями ритма и снизить риски по сердечным катастрофам — Атенолол, Метопролол, Бетолок-Зок, Надолол.
- Блокаторы кальциевых каналов становятся препаратами выбора при выраженном атеросклерозе. Верапамил, Дилтиазем.
- Ингибиторы АПФ – средства, понижающие артериальное давление и существенно тормозящие прогрессирование гипертрофии миокарда. Эналаприл,Лизиноприл, Диротон эффективны при гиперонии и сердечной недостаточности.
- Сартаны (Кандесартан, Лозартан,Валсартан) очень активно снижают нагрузку на сердце и ремоделируют миокард, снижая массу гипертрофированной мышцы.
- Антиаритмические препараты назначают при наличии осложнений в виде расстройств ритма сердца. Дизапирамид, Хинидин.
Лечение считается успешным, если:
- уменьшается обструкция на выходе из левого желудочка
- растет продолжительность жизни пациента
- не развиваются нарушения ритма, обмороки, стенокардия
- не прогрессирует сердечная недостаточность
- улучшается качество жизни.
Таким образом, гипертрофия левого желудочка должна быть как можно раньше заподозрена, диагностирована и скорректирована. Это поможет избежать тяжелых осложнений со снижением качества жизни и внезапной смерти.
Источник
Распространенность среди населения
ГКМП встречается с частотой примерно 10 на 10 000 человек. Немного чаще она наблюдается в странах Южной Америки, Западной Европы, в Китае и Японии. Преимущественно страдают люди молодого возраста (25 – 35 лет). Мужчины болеют намного чаще женщин. Несмотря на небольшую распространенность, ГКМП остается одной из наиболее частых причин внезапной сердечной смерти у молодых людей.
Болезнь не стоит путать с гипертрофией левого желудочка при повышенном АД или пороках сердца. Вторая еще называется «гипертоническим сердцем» или «рабочей гипертрофией миокарда», она развивается как компенсаторная реакция мышцы в ответ на повышенную нагрузку. При гипертонии ЛЖ необходимо преодолеть высокое сосудистое сопротивление, поэтому ему приходится работать с большей силой. При некоторых сердечных пороках из-за неправильной работы клапанов в ЛЖ поступает увеличенный объем крови, который нужно «протолкнуть» в аорту и магистральные артерии.
Гипертрофия миокарда отличается от ГКМП тем, что утолщение стенок ЛЖ происходит постепенно и равномерно. При ГКМП же, в подавляющем большинстве случаев, такие изменения очень выражены и непропорциональны, им подвергаются только отдельные части ЛЖ – верхняя или нижняя треть межжелудочковой перегородки, верхушка и т. д.
Причины появления и механизм развития нарушений
Основной причиной гипертрофической кардиомиопатии является генетическая мутация. На сегодняшний день известно около 11 генов, изменение которых приводит к развитию описываемого заболевания. Они отвечают за выработку различных белков, входящих в состав мышечных волокон миокарда, – тропонинов, легких и тяжелых цепей миозина, актина и т. д. Нарушение синтеза одного из них приводит к утолщению миокарда.
Чаще всего гипертрофия развивается не равномерно, а только в одном участке ЛЖ. Особенно неблагоприятным является утолщение верхней части межжелудочковой перегородки, из-за чего сужается просвет выходного отдела ЛЖ. Вследствие патологического разрастания мышечные волокна начинают располагаться беспорядочно. Это создает условия для циркуляции нервного импульса, что способствует развитию нарушений ритма. Кроме того, происходит замещение миокарда соединительной тканью.
Еще одна большая проблема ГКМП – возникновение ишемии миокарда, т. е. ухудшение кровоснабжения сердечной мышцы. Этому есть две причины: сдавление сосудов гипертрофированным миокардом и нарушение расслабления органа (диастолическая дисфункция). А, как известно, само сердце наполняется кровью именно в фазу диастолы.
Также у гипертрофической кардиомиопатии есть более редкие причины:
- наследственные заболевания – болезнь Фабри, нейрофиброматоз;
- нейромышечные болезни – атаксия Фридрейха;
- эндокринные патологии – акромегалия, феохромоцитома;
- метаболические расстройства – амилоидоз;
- применение лекарственных препаратов – анаболических стероидов, такролимуса, гидроксихлорохина.
Симптомы
В клинической картине ГКМП выделяют типичную триаду симптомов:
- боли в грудной клетке;
- нарушения ритма;
- синкопальные состояния – обмороки.
Боль в области сердца очень напоминает таковую при стенокардии (тянущие/сжимающие боли за грудиной, усиливающиеся при физической нагрузке), потому что она обусловлена ишемией миокарда. Характерным ее отличием является то, что она не только не облегчается после приема Нитроглицерина, а может стать еще сильнее. Это объясняется тем, что препарат расширяет сосуды, из-за чего снижается артериальное давление. Это заставляет сердце биться чаще. Высокая частота сердечных сокращений уменьшает фазу диастолы, в которую как раз происходит кровоснабжение миокарда.
Обмороки или предобморочные состояния (головокружение, потемнение в глазах, чувство «дурноты») возникают из-за обструкции утолщенным миокардом выходного отдела левого желудочка, вследствие чего ухудшается кровоснабжение головного мозга. Также причиной обмороков выступают различные аритмии.
Нарушения ритма сердца больной чувствует как приступы учащенного сердцебиения и «перебои». При ГКМП довольно часто развиваются опасные аритмии: пароксизмальная желудочковая тахикардия, фибрилляция желудочков, предсердно-желудочковые блокады.
Из-за частого появления злокачественных нарушений ритма риск внезапной сердечной смерти у пациентов с ГКМП очень высок.
На поздних стадиях болезни появляются признаки хронической сердечной недостаточности:
- общая слабость, быстро наступающая утомляемость;
- одышка, которая усиливается при выполнении физической работы или в лежащем положении;
- ощущение тяжести или ноющей боли в правом боку под ребрами из-за увеличения печени;
- отечность ног, особенно заметная по вечерам.
Хочу отметить, что наличие симптоматики и ее выраженность зависят от степени утолщения стенок сердца и стремительности развития этого процесса, который у всех протекает по-разному. Иногда ГКМП быстро приводит к инвалидности, а у кого-то может наблюдаться абсолютно бессимптомное течение, что сопутствует хорошему прогнозу.
Есть ли ранние признаки
Человек с ГКМП может долгое время чувствовать себя вполне здоровым и не испытывать никаких неприятных ощущений. Первыми симптомами обычно становятся внезапное появление загрудинных болей или потеря сознания во время занятий спортом. Если кому-то из ваших родственников был поставлен диагноз ГКМП, и у вас резко возникли боли в сердце с головокружением, как можно скорее обратитесь к врачу.
Виды гипертрофической кардиомиопатии
Есть несколько классификаций гипертрофической кардиомиопатии, разделяющих ее по разным признакам. В первой из них выделяют семейную, наследственную и спорадическую формы. Последняя развивается на фоне других кардиологических либо системных заболеваний.
По локализации выделяют:
- асимметричную ГКМП с обструкцией и без нее – утолщаются верхняя и нижняя части межжелудочковой перегородки;
- верхушечную ГКМП – гипертрофируется миокард верхушки сердца;
- симметричную ГКМП – очень редкая форма, при которой увеличивается несколько стенок мышцы.
По уровню повышения давления в левом желудочке различают следующие виды:
- I степень – давление до 25 мм рт. ст.;
- II степень – давление от 25 до 36 мм рт. ст.;
- III степень – давление от 36 до 44 мм рт. ст.;
- IV степень – давление выше 45 мм рт. ст.
Так как основную опасность для жизни человека представляет гипертрофическая кардиомиопатия с обструкцией выносящего тракта, чаще всего применяется гемодинамическая классификация, описанная в таблице ниже.
| Разновидность ГКМП | Показатели давления в левом желудочке | Клиническая картина |
| Необструктивная форма | Давление менее 30 мм рт. ст. в покое и при выполнении нагрузочной пробы | Симптомов нет, либо есть незначительные боли в грудной клетке при физической работе, приступы учащенного сердцебиения |
| Латентная форма | Давление менее 30 мм рт. ст. в покое, более 30 мм рт. ст. при нагрузочной пробе< | Частые боли в сердце, неприятные ощущения перебоев, головокружения, предобморочные состояния |
| Обструктивная гипертрофическая кардиомиопатия | Давление превышает 30 мм рт. ст. в состоянии покоя | Выраженные боли в грудной клетке, частые потери сознания, признаки хронической сердечной недостаточности (ХСН). |
Как определить патологию и установить диагноз
Диагностика гипертрофической кардиомиопатии начинается с вопросов о «семейных» болезнях, так как ГКМП – это генетическое заболевание. Я уточняю, была ли подобная болезнь у кого-нибудь из близких родственников пациента, умер ли кто-то из членов семьи в молодом возрасте от сердечной патологии – диагноз наиболее вероятен, если больному от 20 до 40 лет.
Большое внимание во время осмотра я стараюсь уделять аускультации сердца. Довольно часто мне удается услышать систолический шум в III и IV межреберье по левому краю грудины. Его выраженность говорит о степени обструкции выходного отдела ЛЖ.
Затем я назначаю дополнительные исследования, в которые входят:
- электрокардиография (ЭКГ);
- эхокардиография (УЗИ сердца, Эхо-КГ);
- коронарная ангиография.
На электрокардиограмме больных с ГКМП можно увидеть:
- глубокий зубец Q в отведениях II, III, aVF;
- признаки ишемии миокарда: снижение сегмента ST ниже изолинии, отрицательный зубец T;
- признаки гипертрофии левого желудочка – высокие зубцы R в отведениях V4 – V6;
- различные нарушения ритма: фибрилляция, трепетание предсердий, предсердно-желудочковые блокады, суправентрикулярные и желудочковые тахикардии.
Многие аритмии могут быть незамечены во время снятия обычной пленки ЭКГ. Увидев нормальную кардиограмму у человека с жалобами на сбой ритма, я назначаю ему холтеровское (суточное) мониторирование ЭКГ.
Основной метод диагностики ГКМП – эхокардиография с режимом доплерографии. На ней можно обнаружить следующие изменения:
- толщина межжелудочковой перегородки будет более 15 мм, а задняя стенка ЛЖ – без патологии;
- высокое давление в выходном тракте ЛЖ (более 30 мм рт. ст.);
- соприкосновение створки митрального клапана с МЖП (феномен SAM);
- дрожание створок клапана аорты в момент систолы.
Иногда больного просят выполнить физическое упражнение (присесть 10 раз). Это позволяет выявить скрытую обструкцию выводящего тракта ЛЖ.
Коронарография проводится с целью оценки проходимости венечных артерий. Эту процедуру я назначаю тем, у кого высокая вероятность атеросклеротического сужения сосудов, питающих сердце (признаки ишемической болезни). В группе риска люди старше 45 лет, курящие, страдающие сахарным диабетом и гипертонией.
Генетическое исследование для выявления мутаций назначается, когда обычные тесты не позволяют с точностью поставить диагноз. Также данный метод обследования я рекомендую родственникам больного ГКМП.
Методы лечения и прогноз длительности жизни
Лечение гипертрофической кардиомиопатии включает медикаментозные и хирургические методы. Лекарства призваны поддержать состояние и убрать симптомы нарастающих осложнений. Полностью избавить человека от болезни может только пересадка сердца. Но существуют и другие оперативные вмешательства, облегчающие жизнь пациента:
- желудочковая септальная миоэктомия – эффективный и часто применяемый метод, который представляет собой удаление утолщенного участка межжелудочковой перегородки;
- септальная алкогольная абляция – обкалывание этиловым спиртом участков гипертрофированного миокарда, что приводит к их гибели и уменьшению толщины стенок левого желудочка;
- ресинхронизация – установка специальных электродов в сердце, которые подают соответствующие сигналы. Особенность состоит в том, что благодаря процедуре волна возбуждения идет с небольшой задержкой и захватывает сначала верхушку, затем перегородку органа, вследствие чего снижается давление в левом желудочке, и уменьшается степень обструкции его выходного отдела.
К хирургическому лечению гипертрофической кардиомиопатии есть строгие показания:
- высокое давление в выходном отделе ЛЖ в состоянии покоя (более 50 мм рт. ст.);
- выраженное утолщение стенки ЛЖ (больше 30 мм);
- яркая клиническая симптоматика (боли, обмороки).
При своевременном диагностировании, адекватном лечении продолжительность жизни пациента с ГКМП может не отличаться от таковой у здоровых людей. Частота смертности при гипертрофической кардиомиопатии в среднем составляет от 1 до 6 % в год.
Профилактика внезапной смерти и симптоматическая помощь
Для того чтобы облегчить симптомы гипертрофической кардиомиопатии, я назначаю следующие лекарственные препараты:
- бета-адреноблокаторы (Бисопролол, Метопролол) – эффективные медикаменты, уменьшающие выраженность клинических проявлений (одышки, болей в сердце, приступов сердцебиения) и замедляющие прогресс заболевания. Они снижают частоту сердечных сокращений и улучшают кровоснабжение миокарда. Однако всегда необходимо начинать их прием с малых доз. При замедлении ЧСС до 55 ударов в минуту и ниже нужно сразу же уменьшить количество потребляемого препарата;
- блокаторы кальциевых каналов (Верапамил, Дилтиазем) – их я назначаю, если у пациента есть противопоказания к приему бета-блокаторов (бронхиальная астма, хроническая бронхообструктивная болезнь легких, АВ-блокады II и III степени);
- калийсберегающие диуретики (Спиронолактон) – они используются при развитии хронической сердечной недостаточности для выведения лишней жидкости из организма;
- мочегонные (Торасемид, Гидрохлортиазид) я использую при тяжелых явлениях застоя крови: постоянной одышке, выраженных отеках ног, скоплении жидкости в грудной и брюшной полостях;
- антикоагулянты – у многих больных ГКМП довольно часто развивается фибрилляция предсердий, при которой повышен риск тромбообразования и инсульта, поэтому им необходим прием лекарственных средств, разжижающих кровь (Варфарин, Дабигатран, Ривароксабан);
- антиаритмические препараты – почти у всех пациентов с ГКМП возникают жизнеугрожающие нарушения ритма, с целью контроля которых могут быть назначены Дизопирамид, Амиодарон, Соталол.
Больным с ГКМП ни в коем случае нельзя применять вазодилататоры (лекарства, вызывающие расширение сосудов). К ним относятся нитраты, ингибиторы АФП, сартаны, а также блокаторы кальциевых каналов: Амлодипин и Нифедипин. Эти медикаменты вызывают рефлекторную тахикардию, т. е. в буквальном смысле «заставляют» сердце биться чаще, что только усугубляет заболевание, поэтому я стараюсь избегать их назначения.
Есть пациенты, у которых очень высок риск внезапной сердечной смерти – у них в семье уже были подобные случаи, они падают в обморок и имеют на ЭКГ тяжелые нарушения ритма (частые экстрасистолы, постоянные суправентрикулярные и желудочковые тахикардии и т. д.). Таким больным могут быть показаны:
- имплантация кардиовертера-дефибриллятора – вшивание под кожу грудной клетки специального устройства, способного сразу же купировать возникшее нарушение ритма. Оно позволяет свести риски смерти от аритмии практически к нулю;
- радиочастотная катетерная абляция – разрушение лазером участков патологической импульсации.
Click here to view the video on YouTube.
Источник
