Параллельный ход сосудов сердца

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Важной задачей внутриутробной эхокардиографии является диагностика сложных пороков развития конотрункуса у плода. Цель нашего исследования – проанализировать основные моменты внутриутробной эхокардиографической диагностики пороков конотрункуса. С помощью комплексной эхокардиографии с 1995 по 1999 г. было обследовано 430 беременных женщин из группы риска по врожденным порокам сердца. Внутриутробно диагностировано 11 различных врожденных пороков сердца, обусловленных дефектами формирования конотрункуса. У 2 плодов врожденный порок сердца сочетался с экстракардиальной и хромосомной патологией. На основании аутопсии верифицировано 4 порока, по данным постнатальной эхокардиографии – 6 конотрункальных аномалий. В 1 случае допущена неточность в постановке топического диагноза.
Метод комплексной эхокардиографии позволяет диагностировать с достаточно высокой степенью точности пороки развития конотрункуса у плода. Основным фактором точной пренатальной диагностики пороков данной группы служит качество ультразвукового окна. При плохой визуализации главной проблемой исследования является определение желудочко-сосудистых соединений.
Внутриутробное выявление конотрункальной патологии позволяет оценить возможность адекватной хирургической коррекции порока в постнатальный период.
Введение
Морфологической основой аномалий конотрункуса является нарушение морфогенеза сердца плода на 27±1-37±1 день гестации и как следствие – сбой в сложном ряду постепенных преобразований в формировании перегородки артериального ствола и разделении его проксимальной части на аортальную и легочную ветви [1]. К порокам развития конотрункуса следует относить тетраду Фалло, различные варианты транспозиции магистральных артерий, двойное отхождение магистральных сосудов от правого желудочка, общий артериальный ствол.
Настоящее исследование основано на пятилетнем опыте внутриутробной диагностики врожденных пороков сердца, в частности, аномалий конотрункуса, с помощью метода эхокардиографии.
Материалы и методы
В период 1995-1999 гг. обследовано 430 беременных женщин. Отбор беременных на пренатальную эхокардиографию проводился на основании следующих факторов риска: семейный фактор риска, материнский фактор риска (врожденный порок сердца у матери, сахарный диабет, возраст старше 40 лет), влияние тератогенов (вирусная инфекция, прием медикаментозных препаратов) на ранних сроках гестации, фетальная аритмия, наличие экстракардиальных аномалий у плода. В остальных случаях прицельное изучение сердечно-сосудистой системы плода проводилось при подозрении на сердечную патологию или увеличении размеров сердца во время рутинного обследования в женской консультации.
Всем беременным выполнялось полное эхокардиографическое обследование по разработанной для каждого врожденного порока сердца программе, включающей установление топического диагноза, анатомическую детализацию порока, функциональную оценку желудочков сердца, оценку гемодинамических нарушений в фетоплацентарной системе, выявление сопутствующей патологии. Пренатальное и постнатальное ультразвуковое исследование проводилось на УЗ сканерах SSA-140А (Toshiba), Sonos-1000 (Hewlett Packard), SA-8800 “GAIA” (Medison) с использованием дуплексных и секторальных датчиков 3,5 и 5 Мгц в одномерном, двухмерном эхорежимах; применялось допплеровское исследование в импульсном и цветном режимах.
В первой части нашего анализа осуществлялась диагностика порока сердца, исключение экстракардиальной патологии, динамический контроль с целью уточнения диагноза и наблюдения за функциональными показателями сердечно-сосудистой системы плода. Во второй части – проводилась верификация пренатальных данных с помощью постнатальной прекардиальной, трансэзофагиальной эхокардиографии, ангиографии и аутопсии.
Результаты исследований
Из 430 обследованных беременных женщин у 11 были диагностированы пороки конотрункуса у плода, в том числе у двух плодов врожденный порок сердца сочетался с экстракардиальной и хромосомной патологией (таблица).
Таблица. Пороки конотрункуса, выявленные пренатально.
| Порок | Количество |
|---|---|
| Тетрада Фалло | 3 |
| Транспозиция магистральных артерий | 4 |
| Отхождение аорты и легочной артерии от правого желудочка | 2 |
| Общий артериальный ствол | 2 |
Топический диагноз основного порока оказался правильным в 10 случаях. В 1 случае была допущена диагностическая ошибка. У 4 женщин диагноз был подтвержден данными аутопсии в связи с прерыванием беременности по пороку сердца. В 6 случаях пренатальный диагноз подтвержден на основании прекардиальной и трансэзофагиальной постнатальной эхокардиографии, ангиографии и операционных данных. Ошибка в диагнозе у 1 плода установлена сразу после рождения ребенка.
По нашим данным, качественное изображение внутрисердечных структур плода позволяет точно диагностировать тетраду Фалло уже на 19-20-й неделе гестации. В нашей серии наблюдений 1 беременность была прервана на 24-й неделе. Диагноз верифицирован на основании аутопсии, 2 остальные беременности сохранены. После рождения детей диагноз подтвержден данными постнатальной прекардиальной эхокардиогарфии, а анатомические нюансы порока были уточнены с помощью интраоперационной трансэзофагиальной эхокардиографии (рис. 1).
Рис. 1. В-сканирование сердца плода на 20-й неделе гестации.
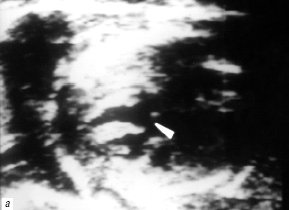
а) Проекция 5 камер сердца. Тетрада Фалло. Стрелкой обозначен подаортальный дефект мезжелудочковой перегородки.
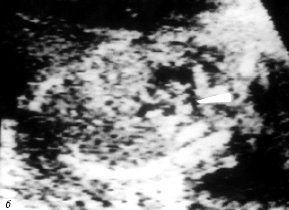
б) Проекция выводного отдела правого желудочка. Стрелкой обозначен стеноз легочной артерии с выраженной гипоплазией ствола и ветвей.
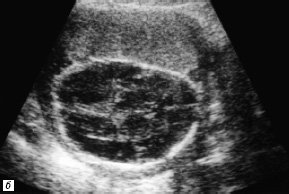
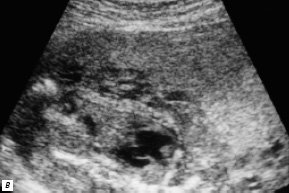
Другой порок развития конотрункуса – транспозиция магистральных артерий – был правильно диагностирован у 3 из 4 изученных плодов. В 1 случае беременность была прервана на 24-й неделе гестации. Диагноз – транспозиция магистральных артерий с дефектом мезжелудочковой перегородки верифицирован на аутопсии. Другая пациентка решила сохранить беременность. Пренатально на 24-й неделе нами выявлена простая полная транспозиция магистральных артерий (рис. 2). Диагноз подтвержден с помощью прекардиальной эхокардиографии через 24 ч после рождения ребенка во время проведения процедуры атриосептостомии – разрыва межпредсердной перегородки с помощью баллона Рашкинда (рис. 3).
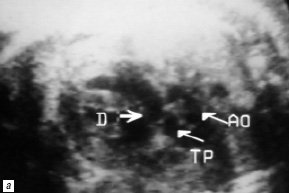
Рис. 2. В-сканирование сердца плода на 20-й неделе гестации.
а) Проекция выводного отдела ЛЖ. Параллельный ход сосудов (TP – легочная артерия, Ao – аорта).
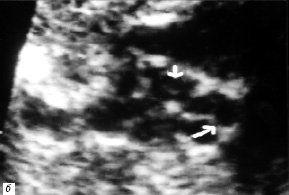
б) Проекция магистральных сосудов по короткой оси. Стрелками обозначены клапаны аорты и легочной артерии. Аорта расположена кпереди и слева от легочной артерии.
Рис. 3. Процедура атриосептостомии, 2-е сутки жизни (RA – правое предсердие, LA – левое предсердие).
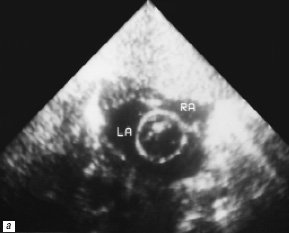
а) Под эхокардиографическим контролем.
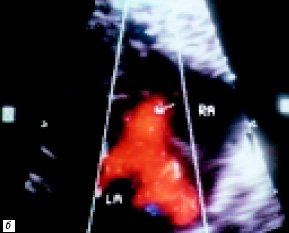
б) Прекардиальная эхокардиограмма. Стрелкой обозначено вторичное межпредсердное сообщение после процедуры атриосептостомии.
У следующего плода на 35-й неделе гестации была диагностирована транспозиция магистральных артерий с выраженным стенозом легочной артерии в сочетании с общим желудочком сердца (рис. 4). Сразу после рождения ребенок переведен в НЦССХ им. А. Н. Бакулева РАМН, где порок сердца был подтвержден по данным постнатальной эхокардиографии.
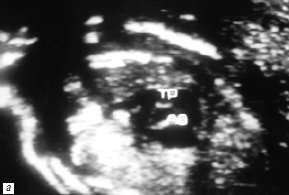
Рис. 4. В-сканирование сердца плода на 26-й неделе гестации.
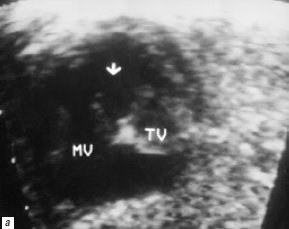
а) Проекция 4 камер сердца. Стрелкой обозначено отсутствие межжелудочковой перегородки (MV – митральный клапан, TV – трикуспидальный клапан).
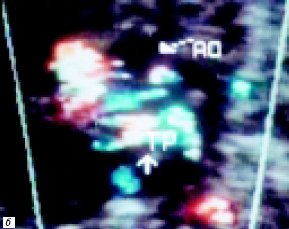
б) Параллельный ход магистральных сосудов. Стрелкой обозначен измененный кровоток в легочной артерии (TP – легочная артерия, Ao – аорта).
У 4-й пациентки визуализация внутрисердечных структур плода даже в проекции 4 камер сердца была крайне затруднена, определить ориентацию магистральных сосудов не удалось и, как следствие, была допущена диагностическая ошибка. Мы заподозрили полную форму открытого атриовентрикулярного канала. Однако после рождения была определена транспозиция магистральных артерий, дефект мезжелудочковой перегородки, гипоплазия кольца митрального клапана, атрезия легочной артерии.
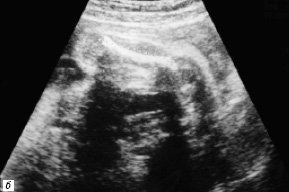
У 2 плодов при ультразвуковом исследовании на 23-й и 27-й неделях беременности заподозрено отхождение магистральных сосудов от правого желудочка в сочетании с дефектом мезжелудочковой перегородки. Дополнительно у одного из плодов выявлены гидроцефалия и хондродисплазия бедренных костей (рис. 5). В данном случае будущая мама решила прервать беременность и диагноз был верифицирован на аутопсии.
Рис. 5. В-сканирование сердца плода на на 23-й неделе гестации.

а) Проекция выводного отдела правого желудочка. Отхождение аорты и легочной артерии от правого желудочка (TP – легочная артерия, Ao – аорта, D – подартериальный дефект мезжелудочковой перегородки).
б) Хондродисплазия. Укорочение и деформация бедренной кости.
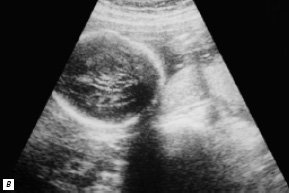
в) Гидроцефалия.
Другая женщина сохранила беременность. Диагноз двойное отхождение магистральных сосудов от правого желудочка с подаортальным дефектом мезжелудочковой перегородки был подтвержден на основании постнатальной эхокардиографии и ангиокардиографии.
Эхокардиография плода позволила выявить в 2 случаях такой сложный порок, как общий артериальный ствол 1-го типа на 25-й и 30-й неделях беременности. В первом случае общий артериальный ствол сочетался с множественными пороками развития. Череп плода деформирован, структуры головного мозга изменены, определяется асимметрия полушарий мозга, деформация полости прозрачной перегородки, изменение формы боковых желудочков и их выраженная асимметрия.
Грудная клетка гипоплазирована. Выявлена выраженная асимметричная гипоплазия легких. Отмечается омфалоцеле, содержащее печень плода (рис. 6). Кроме того, имела место и фетальная хромосомная патология – трисомия 13. Диагноз был подтвержден на аутопсии после прерывания беременности. Во втором случае женщина приняла решение сохранить беременность. На 38-й неделе ей сделана операция кесарева сечения. Диагноз – общий артериальный ствол 1 тип – подтвержден на основании прекардиальной эхокардиографии и на операции.
Рис. 6. В-сканирование сердца плода на 25-й неделе гестации.
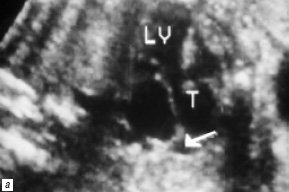
а) Проекция 5 камер сердца (LV – левый желудочек, T – трункус). Стрелкой обозначено отхождение устья легочной артерии от боковой поверхности трункуса.
б) Деформация черепа плода, изменение структур головного мозга.
в) Омфалоцеле, содержащее печень плода.
Обсуждение
Диагностическая точность. Результаты нашего исследования, как и данные других авторов [2, 3], демонстрируют возможность выявления аномалий конотрункуса у плода с достаточно высокой степенью точности. В нашей серии наблюдений врожденная патология сердца этой группы чаще встречалась в семьях, уже имеющих детей с врожденным пороком сердца, в 6 случаях из 11, что еще раз подтверждает мнение некоторых авторов [4, 5], отмечающих широкий диапазон колебаний рецидива врожденного порока сердца в семье – от 2-5 до 8-9%.
Основным принципом диагностики аномалий конотрункуса у плода, как и у новорожденного, должна быть ориентация на прямые анатомические признаки порока [6]. Однако в отличие от постнатального исследования главным лимитирующим фактором в диагностике пороков конотрункуса служит плохая визуализация сердца плода в связи с избыточным весом матери (более 85-95 кг), выраженными периферическими отеками или выраженным маловодием.
При плохом ультразвуковом окне возникают проблемы в определении желудочкососудистых соединений. Особенно сложно дифференцировать аорту и легочную артерию при стенозе последней [7, 8], так как узкий сосуд накладывается на сосуд более широкого диаметра, что может создать ложное впечатление о том, от какого желудочка сердца он отходит. В некоторых случаях сложно определить ориентацию магистральных сосудов при двойном отхождении магистральных сосудов от правого желудочка, так как у плода признаки нарушения митрально-полулунного контакта видны нечетко.
Обязательным моментом исследования является определение соотношения диаметров аорты и легочной артерии, что поможет заподозрить пороки конотрункуса со стенозом одного из сосудов [9].
Высока степень совершения ошибки при простой транспозиции магистральных сосудов. В этом случае 4-камерная проекция сердца соответствует норме и следует особое внимание уделять изучению желудочко-сосудистых соединений [10 ]. Необходимо помнить, что основным анатомическим признаком аорты является локация створок и коронарных артерий в поперечном сечении, отхождение брахиоцефальных сосудов в проекции дуги аорты и кривая скорости кровотока в режиме импульсного допплера. Основным анатомическим признаком легочной артерии служит визуализация бифуркации ствола на правую и левую легочные артерии и кривая скорости кровотока в режиме импульсного допплера.
При недостаточно четкой видимости сердца плода в некоторых случаях сложно дифференцировать общий артериальный ствол и тетраду Фалло с выраженной гипоплазией ствола и легочных артерий [11], поэтому чрезвычайно важно проводить пренатальную эхокардиографию на сроках гестации, оптимальных для детального сканирования. Полагаем, что для исключения пороков конотрункуса оптимальными сроками фетальной эхокардиографии являются 22-25 нед гестации.
Выводы
- Пренатальная эхокардиография позволяет диагностировать аномалии конотрункуса у плода с достаточно высокой степенью точности.
- Исследование сердца плода на предмет конотрункальной патологии оптимально проводить на 22-25-й неделях гестации.
- Основным принципом диагностики пороков конотрункуса у плода служит ориентация на прямые анатомические признаки порока.
- Определяющим фактором точного выявления врожденного порока сердца этой группы является качество визуализации внутрисердечных структур плода.
- Основные проблемы в диагностике аномалий конотрункуса связаны с определением ориентации магистральных сосудов.
- Внутриутробное выявление аномалий конотрункуса позволяет оценить возможность адекватной хирургической коррекции порока в постнатальный период.
Литература
- Банкл Г. Врожденные пороки сердца и крупных сосудов. М.: Медицина, 1980. – 37-39 с.
- Davis G.K., Farguhar C.M., Allan L.D. et al. Structural cardiac abnormalities in the fetus: reliability of prenatal diagnosis and outcome. Br J Obstet Gynaecol, 1990; 97:27-31.
- Allan L.D., Sharland G.K., Milburn A. et al. Prospective diagnosis of 1,006 consecutive cases of congenital heart disease in the fetus. J Am Coll Cardiol, 1994;23:1452-58.
- Allan L.D., Crawford D.C., Chita S.K. et al. Familian reccurence of congenital heart disease in a prospective series of mothers reffered for fetal echocardiography. Am J Cardiol, 1986;58:334.
- Nora J.J. Etiologic aspects of heart diseases. Heart disease in infants, children and adolescents, 3rd ed. Williams-Wilkins, 1983:2-10.
- Зубкова Г.А. Двухмерная и допплерэхокардиография в диагностике врожденных пороков сердца у новорожденных и детей первого года жизни /Дис. д-ра мед. наук. – М., 1992.
- Allan L.D., Crawford D.C., Tynan M.J. Pulmonary atresia in prenatal life. J Am Coll Cardiol, 1986;8:1131.
- Fyler D.C. D-Transposition of the great arteries. In: Fyler DC, ed. Nadas Pediatric Cardiology. Philadelphia: Hanely-Belfus, 1992:557-76.
- Comstock C.H., Riggs T., Lee W. et al. Pulmonary-to-aorta diameter ratio in the normal and abnormal fetal heart. Am J Obstet Gynecol, 1991;165:1038-44.
- Kirklin J.M., Colvan E.V., Mc Connell M.E., Bargeron L.M. Complete transposition of the great arteries: treatment in the current era. Pediatr Clin North Am, 1990;37:171-77.
- Ohba T., Matsui K., Nakamura S. et al. Tetragy of Fallot wich absent pulmonaly valve detected by fetal echocardiography. Int J Gynecol Obstet 1990; 32:71-74.

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Источник
© Автор: А. Олеся Валерьевна, к.м.н., практикующий врач, преподаватель медицинского ВУЗа, специально для СосудИнфо.ру (об авторах)
Транспозицией магистральных сосудов (ТМС) называют тяжелую аномалию сердца, когда аорта выходит из правого желудочка (ПЖ), а легочный ствол – из левого. На долю ТМС приходится до 15-20 % всех врожденных пороков сердца (ВПС), среди больных втрое больше мальчиков. ТМС входит в число самых частых форм ВПС наряду с тетрадой Фалло, коарктацией аорты, дефектом межжелудочковой перегородки (ДМЖП) и др.
При транспозиции магистральных артерий не происходит обогащения кислородом артериальной крови, так как она движется по замкнутому кругу, минуя легкие. Маленький пациент становится цианотичным сразу после рождения, на лицо явные признаки сердечной недостаточности. ТМС – «синий» порок с выраженной гипоксией тканей, требующий оперативного лечения в первые дни и недели жизни.
Причины ТМС
Точные причины появления патологии у конкретного малыша обычно установить невозможно, ведь мама в период беременности могла подвергаться самым разным неблагоприятным воздействиям. Определенную роль в возникновении этой аномалии могут сыграть:
- Вирусные заболевания в период беременности (краснуха, ветрянка, герпес, респираторные инфекции);
- Тяжелые гестозы;
- Ионизирующее излучение;
- Употребление алкоголя, лекарственных препаратов с тератогенным или мутагенным действием;
- Сопутствующая патология у беременной (диабет, например);
- Возраст мамы старше 35 лет, особенно, если беременность первая.
Замечено, что ТМС чаще возникает у детей с синдромом Дауна, причинами которого становятся хромосомные аномалии, вызываемые перечисленными выше причинами в том числе. У детей с ТМC могут быть диагностированы также пороки и других органов.
Возможно влияние наследственности, хотя точный ген, отвечающий за неправильное развитие сердца, пока не найден. В части случаев причиной становится спонтанная мутация, при этом мама отрицает вероятность внешнего воздействия в виде рентгена, лекарств или инфекций.
Закладка органов и систем происходит в первые два месяца развития эмбриона, поэтому в этот период необходимо оберегать очень чувствительный зародыш от всевозможных токсических факторов. Если сердце начало формироваться неправильно, то потом оно уже не изменится, а признаки порока проявятся сразу же после появления на свет.
Движение крови при ТМС
Хочется подробнее остановиться на том, каким образом кровь движется по полостям сердца и сосудам при их транспозиции, потому что без понимания этих механизмов сложно представить себе суть порока и его проявления.
Особенности кровотока при ТМС определяет наличие двух замкнутых, не связанных между собой кругов кровообращения. Из курса биологии все знают, что сердце «перекачивает» кровь по двум кругам. Эти потоки разделены, но представляют единое целое. Венозная кровь уходит из ПЖ в легкие, возвращаясь в виде артериальной, обогащенной кислородом, в левое предсердие. Из ЛЖ в аорту поступает артериальная кровь с кислородом, направляющаяся к органам и тканям.
При ТМС аорта начинается не в левом, а в правом желудочке, а легочный ствол отходит от левого. Таким образом, получаются два круга, один из который «прогоняет» венозную кровь сквозь органы, а второй – отправляет ее в легкие и получает, по сути, ее же обратно. В этой ситуации об адекватном обмене речи быть не может, так как оксигенированная кровь не достигает других органов, помимо легких. Такой тип порока называют полной ТМС.
Полную транспозицию у плода обнаружить довольно сложно. При УЗИ сердце будет выглядеть нормальным, четырехкамерным, от него будут отходить два сосуда. Диагностическим критерием порока в данном случае может стать параллельный ход главных артерий, в норме перекрещивающихся, а также визуализация крупного сосуда, который берет начало в левом желудочке и делится на 2 ветви – легочные артерии.
Понятно, что кровообращение нарушается до критического уровня, и без хоть какой-то возможности отправить артериальную кровь к органам не обойтись. На помощь больному маленькому сердцу могут прийти, как ни странно это звучит, другие ВПС. В частности, пользу окажут дефект в перегородках между предсердиями или желудочками, открытый артериальный проток. Наличие таких дополнительных путей сообщения позволяет соединить оба круга и обеспечить, хоть и минимальную, но все же доставку кислорода к тканям. Дополнительные пути обеспечивают жизнедеятельность до операции и имеются у 80% больных ТМС.
патологические для взрослого человека пути прохождения крови частично компенсируют порок и имеются у большинства пациентов
Немаловажное значение в отношении клиники и прогноза имеет состояние легочного круга кровотока, наличие или отсутствие его перегрузки кровью. С этой позиции принято выделять разновидности ТМС:
- С перегрузкой или нормальным давлением в легких;
- Со сниженным легочным кровообращением.
У девяти из десяти пациентов находят перегрузку малого круга «лишней» кровью. Причинами этого могут быть дефекты в перегородках, открытый артериальный проток, наличие дополнительных путей сообщения. Обеднение малого круга наступает при сужении выходного отверстия ЛЖ, которое бывает в изолированном виде либо в комбинации с дефектом перегородки желудочков.
Анатомически более сложный порок – корригированная транспозиция магистральных сосудов. В сердце «перепутаны» и камеры, и сосуды, но это позволяет скомпенсировать нарушения кровотока и привести его до приемлемого уровня. При корригированной ТМС местами меняются оба желудочка с отходящими от них сосудами: левое предсердие переходит в правый желудочек, далее следует аорта, а из правого предсердия кровь движется в ЛЖ и легочный ствол. Такая «путаница», тем не менее, обеспечивает движение жидкости в нужном направлении и обогащение тканей кислородом.
Полная ТМС (слева) и корригированный порок (справа), фото: vps-transpl.ru
В случае корригированного порока, кровь будет двигаться в физиологическом направлении, поэтому наличия дополнительного сообщения между предсердиями или желудочками не требуется, а если оно есть, то будет играть отрицательную роль, приводя к гемодинамическим нарушениям.
Видео: ТМС – медицинская анимация (eng)
Проявления ТМС
В период внутриутробного развития этот порок сердца никак себя не проявляет, ведь у плода легочный круг не работает. После рождения, когда сердце малыша начинает самостоятельно перекачивать кровь в легкие, проявляется в полной мере и ТМС. Если транспозиция корригирована, то клиника скудная, если порок полный – признаки его не заставят себя ждать.
Степень нарушений при полной ТМС зависит от путей сообщения и их размеров. Чем больше крови смешивается в сердце у новорожденных, тем больше кислорода получат ткани. Оптимальным считается вариант, когда имеются достаточные отверстия в перегородках, а легочная артерия несколько сужена, что предупреждает перегрузку объемом легочного круга. Полная транспозиция без дополнительных аномалий с жизнью несовместима.
Малыши с транспозицией главных сосудов рождаются в срок, с нормальной массой или даже крупные, и уже в первые часы жизни заметны признаки ВПС:
- Сильный цианоз всего тела;
- Одышка;
- Увеличение частоты сердечных сокращений.
Далее стремительно нарастают явления сердечной недостаточности:
- Сердце увеличивается в размерах;
- Появляется жидкость в полостях (асцит, гидроторакс);
- Увеличивается печень;
- Возникают отеки.
Обращают на себя внимание и другие признаки нарушения работы сердца. Так называемый «сердечный горб» (деформация грудной клетки) вызван увеличением сердца, ногтевые фаланги пальцев утолщаются, малыш отстает в развитии, плохо набирает вес. Определенные трудности возникают при кормлении, так как ребенку сложно сосать грудь при выраженной одышке. Любое движение и даже плач могут быть невыполнимой задачей для такого младенца.
Если в легкие попадает избыточный объем крови, то появляется склонность к инфекционно-воспалительным процессам, частым пневмониям.
Корригированная форма ТМС протекает куда более благоприятно. В отсутствие других сердечных дефектов клиники транспозиции может не быть вовсе, ведь кровь движется правильно. Ребенок будет правильно расти и развиваться соответственно возрасту, а порок может быть обнаружен случайно по наличию тахикардии, шума в сердце, нарушений проводимоости.
Если корригированная транспозиция сочетается с другими нарушениями, то и симптоматика будет определена ими. Например, при отверстии в межжелудочковой перегородке появится одышка, участится пульс, возникнут признаки недостаточности сердца в виде отеков, увеличения печени. Такие дети страдают пневмониями.
Способы коррекции ТМС
Учитывая наличие анатомических изменений сердца, единственно возможным вариантом лечения порока становится хирургическая операция, и чем раньше она будет проведена, тем меньше необратимых последствий принесет заболевание.
Экстренное вмешательство показано больным с полной ТМС, а перед операцией назначаются препараты простагландинов, препятствующие закрытию артериального протока, позволяющего «смешивать» кровь.
В первые дни жизни малыша возможно проведение операций, обеспечивающих связь кругов кровообращения. Если есть отверстия в перегородках – их расширяют, при отсутствии дефектов – создают. Операция Рашкинда проводится эндоваскулярно, без проникновения в грудную полость и состоит во введении специального баллона, расширяющего овальное окно. Это вмешательство дает лишь временный эффект на несколько недель, в течение которых должен быть решен вопрос о радикальном лечении.
Самым правильным и эффективным лечением считают операцию, при которой аорта возвращается в левый желудочек, а легочный ствол – в правый, как они и находились бы в норме. Вмешательство проводят открытым способом, под общим наркозом, продолжительность – от полутора-двух часов и более, в зависимости от сложности порока.
пример операции при ТМС
После того, как малыш погружен в наркоз, хирург рассекает ткани грудной клетки и достигает сердца. К этому моменту налаживается искусственный кровоток, когда роль сердца выполняет аппарат, а кровь дополнительно охлаждается, чтобы предупредить осложнения.
Открыв путь к магистральным артериям и сердцу, врач отсекает оба сосуда несколько выше их прикрепления, примерно посередине длины. В устье легочной артерии подшиваются коронарные, затем сюда же «возвращают» аорту. Легочную артерию фиксируют к участку аорты, оставшемуся на выходе из правого желудочка, с помощью фрагмента перикарда.
Результат операции – нормальное расположение сосудистых трактов, когда аорта выходит из левого желудочка, от нее же начинаются и коронарные артерии сердца, а легочный ствол берет начало в правой половине органа.
Оптимальным сроком для проведения лечения считается первый месяц жизни. Конечно, прожить в ее ожидании можно и дольше, но тогда само вмешательство станет нецелесообразным. Как известно, левый желудочек толще правого и рассчитан на большую нагрузку давлением. При пороке он атрофируется, так как кровь толкает в малый круг. Если операцию произвести позже положенного срока, то левый желудочек будет не готов к тому, что придется перекачивать кровь в большой круг кровообращения.
Когда время упущено, и провести восстановление анатомии сердца уже нельзя, есть другой способ скорректировать кровоток. Это так называемая внутрипредсердная коррекция, которая применяется более 25 лет и зарекомендовала себя как эффективный способ лечения ТМС. Она показана детям, которым не была вовремя проведена вышеописанная операция.
Суть внутрипредсердной коррекции состоит в рассечении правого предсердия, удалении его перегородки и вшивании «заплаты», которая направляет венозную кровь из большого круга в левый желудочек,откуда она уходит в легкие, при этом легочные вены возвращают оксигенированную кровь в “правое” сердце и затем – в аномально расположенную аорту. Таким образом, не меняя расположения главных артерий, достигается движение крови в нужном направлении.
Прогноз и результаты лечения
Когда появляется на свет малыш с транспозицией сосудов, его родителей очень волнует вопрос не только проведения операции, но и что будет после, как ребенок станет развиваться и что его ждет в будущем. При своевременном хирургическом лечении прогноз вполне благоприятен: до 90% и более пациентов живут обычной жизнью, периодически посещая кардиолога и проходя минимум обследований для контроля работы органа.
При сложных пороках ситуация может быть хуже, но все-таки у большинства больных качество жизни приемлемое. После операции внутрипредсердной коррекции около половины пациентов не испытывают ограничений в жизни, и ее продолжительность довольно высокая. Другая половина может страдать аритмиями, явлениями сердечной недостаточности, из-за чего рекомендуется ограничить физические нагрузки, а женщин предупреждают о рисках при беременности и родах.
На сегодняшний день, ТМС – вполне излечимая аномалия, и сотни детей и взрослых, благополучно перенесших операцию – тому подтверждение. Многое зависит от родителей, их веры в успех и желания помочь своему малышу.
Видео: ТМС – репортаж 1 канала
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос в форму ниже ответит один из ведущих авторов сайта.
На вопросы данного раздела в текущий момент отвечает: Сазыкина Оксана Юрьевна, кардиолог, терапевт
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным платежом по ссылке.
Источник
