Поражение сосудов при гипергликемии
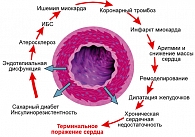
Целое поколение врачей хорошо помнит то недалекое время, когда лечение сахарного диабета типа 2 сводилось к смягчению клинических симптомов (сухость, жажда, полиурия, зуд) и предупреждению грозного метаболического осложнения – комы. В течение последних десятилетий, когда опасность острых осложнений сахарного диабета была преодолена, акценты сместились в сторону предупреждения поздних осложнений, включая сосудистые и невропатию. Естественно, что возрос интерес к пониманию механизмов развития сосудистых осложнений СД типа 2. Сердечно-сосудистые осложнения на сегодня являются основной причиной смерти пациентов СД типа 2.
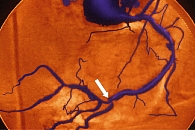
Рисунок 1. Стеноз правой коронарной артерии у больного сахарным диабетом типа 2 на коронарной ангиограмме
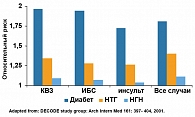
Рисунок 2. Роль нарушений углеводного обмена в развитии кардиоваскулярных осложнений
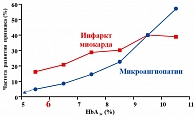
Рисунок 3. Уровень гликированного гемоглобина и сосудистые осложнения при СД типа 2

Рисунок 4. Основные этапы развития ССЗ у больных СД типа 2
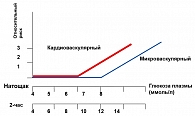
Рисунок 5. Гликемический порог макро- и микрососудистого риска
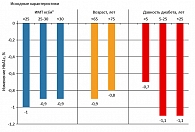
Рисунок 6. Снижение уровней гликемии в группе Диабетона МВ в зависимости от индекса массы тела, возраста пациента и давности диабета
Уместно отметить, что поражаются как крупные артерии, так и капилляры, чьи рарефикации и снижение тканевой перфузии приводят к нарушению микроциркуляции. Ограничение коронарного кровотока может быть обусловлено атеросклеротической бляшкой, стенозирующей просвет артерии. Если диаметр коронарной артерии сужен более чем на 50%, развивается ишемия, которая приводит к ощущению либо напряжения, либо боли (стенокардия) за грудиной (рисунок 1).
Однако боль не всегда сопровождает ишемию миокарда (немая ишемия). Разрыв и эрозия коронарной бляшки приводят к формированию тромба в коронарной артерии и развитию инфаркта миокарда. В зависимости от величины или области поражения миокарда может нарушаться частота и ритм сердечной деятельности, в результате которой развивается застойная сердечная недостаточность или внезапная смерть. По сообщению ВОЗ, ежегодно сердечно-сосудистая патология становится причиной 16,6 млн смертей (1). А каждый пятый с клинически подтвержденной ишемической болезнью сердца (ИБС) страдает сахарным диабетом и практически те же 20% от всех больных, подвергающихся хирургическим вмешательствам на коронарных сосудах сердца, – лица с диабетом (2, 3). Риск возникновения острого инфаркта миокарда, а также острого нарушения мозгового кровообращения в 3-5 раз выше при сахарном диабете типа 2, чем у людей такого же возраста без диабета. Риск смертности от ИБС у больного СД типа 2 соответствует риску больного без диабета, уже перенесшего инфаркт миокарда. Для диабета характерно системное поражение сосудов. Сахарный диабет типа 2 – одна из основных причин конечной стадии хронической почечной недостаточности (ХПН). Один из трех пациентов на постоянном гемодиализе – это больной с СД. Естественно, напрашивается вопрос: «Что вызывает столь серьезные изменения со стороны сердечно-сосудистой системы больных СД типа 2?». Исследование DECODE (4) однозначно называет фактором риска макроваскулярных осложнений нарушение углеводного обмена с периода нарушения толерантности к углеводам (НТГ) (рисунок 2).
Ставшее хрестоматийным исследование UKPDS выявило тесную корреляцию между уровнем HbA1c и микро- и макрососудистыми осложнениями (5) при СД типа 2 (рисунок 3).
Цепь событий, которые начинаются с действия такого фактора риска, как сахарный диабет, сопровождается нарушением функции эндотелия, что всегда приводит к развитию атеросклероза с последующим формированием клинических проявлений ИБС. Этому способствуют и такие, ассоциированные с нарушением углеводного обмена факторы риска, как артериальная гипертензия, дислипидемия. Этот процесс или прерывается внезапной смертью, или неизбежно приводит к необратимым изменениям миокарда, формированию хронической сердечной недостаточности и терминальному поражению сердца (рисунок 4). Распространенность нарушений углеводного обмена в период острого инфаркта миокарда (ОИМ) очень высокая и составляет 66% (6). При этом доля НТГ среди этих лиц составляет 35%. Через 3 месяца ОИМ ситуация мало в чем изменяется. Общее число лиц с нарушением углеводного обмена остается прежним, лишь доля НТГ возрастает до 40%. Из этого вытекает дерзкая мысль о том, что самой частой причиной развития инфаркта миокарда, видимо, является нарушение углеводного обмена, часто протекающее латентно.
Влияние фактора гипергликемии на сосуды весьма многогранно
Подавляет регенерацию эндотелиальных клеток и замедляет восстановление эндотелия после повреждения. (Эксперимент А. Ceriello (7) по изучению степени повреждения клеток эндотелия в условиях гипергликемии при концентрации 5,0 ммоль/л, 20,0 ммоль/л и 5-20 ммоль/л в течение 14 дней). Из трех экспериментальных режимов (in vitro) наибольшее повреждающее воздействие на стенку сосудов оказывал режим прерывистой гликемии, то есть чередование нормального и резко повышенного уровней глюкозы (от 5 до 20 ммоль/л). Данный режим максимально соответствует реальности in vivo.
Повышает продукцию эндотелина – возможного маркера атеросклеротического поражения.
Гликирует белки, в том числе апопротеин В-100, входящий в состав липопротеинов низкой плотности (гликированные ЛНП легко окисляются и, имея большое сродство к рецепторам макрофагов, приводят к образованию «пенистых» клеток внутри артериальной стенки).
Нарушает систему гемостаза (повышение агрегации тромбоцитов, уровня фибриногена и факторов V, VII и VIII, нарушение фибринолиза).
Активизирует полиоловый путь утилизации глюкозы.
Таким образом, глюкозозависимые механизмы (инсулинорезистентность, активация полиолового пути утилизации глюкозы, неферментативное гликирование белков) лежат в основе сосудистой патологии при СД типа 2, ибо они изменяют осмотический, энергетический и электролитный статус в клетках, а также нарушают окислительный процесс, тем самым, изменяя структуру и функцию магистральных сосудов. На фоне хронической гипергликемии происходит снижение природных антиоксидантов организма и накопление свободных радикалов, повреждающих сосудистую стенку. Природные антиоксиданты организма распределены как во внеклеточной жидкости, так и в цитоплазме и в клеточной мембране. К ним относятся α-токоферол, убихиноны, α-липоевая кислота, витамин С, супероксиддисмутаза, трансферрин, лактоферрин, глютатион, пероксиддисмутаза и др. Оксидативный стресс индуцируется хронической гипергликемией и в свою очередь способствует развитию так называемого «активированного эндотелия». Активированный эндотелий продуцирует провоспалительные цитокины (IL-1, TNF-α), хемокины (моноцитарный хемосвязывающий фактор-MCP-1, IL-8), факторы роста (ф-р роста тромбоцитов-PDGF, ф-р роста фибробластов-FGF), являющиеся молекулами клеточной адгезии. Они стимулируют клеточную пролиферацию и тромбообразование, вызывают адгезию моноцитов и Т-лимфоцитов с эндотелиальными клетками (8). Все это приводит к снижению биодоступности оксида азота (NO), в связи с чем снижается вазорелаксация и повышается вазоконстрикция.
Существует ли гликемический порог для сердечно-сосудистых заболеваний? Этот вопрос не только гликемического порога, но и причинно-следственных взаимоотношений. На рисунке 5 представлен гликемический порог макро- и микрососудистого риска, как натощак, так и через 2 часа после еды.
Таким образом, значительная доля заболеваемости и смертности среди пациентов сахарным диабетом типа 2 связана не с прямыми последствиями этого заболевания, а с развитием сопутствующих сердечно-сосудистых осложнений. В эпидемиологических и обсервационных исследованиях были получены многочисленные доказательства наличия корреляции между хронически повышенными уровнями глюкозы крови и риском неблагоприятных сердечно-сосудистых исходов. Достижение нормогликемии – необходимое условие профилактики и лечения сосудистых осложнений сахарного диабета типа 2.
На конгрессе Американской диабетической ассоциации (ADA) в Сан-Франциско и Европейской Ассоциации по изучению диабета (EASD) в Риме (2008) были представлены результаты исследования ADVANCE (9), крупнейшего исследования в области изучения сахарного диабета типа 2.
Осенью 2009 года на Конгрессе Международной Федерации Диабета (IDF) в Монреале обнародованы новые важные данные, касающиеся результатов сахароснижающей ветви проекта (10).
Результаты сахароснижающей ветви исследования ADVANCE, касающиеся применения интенсивной стратегии гликемического контроля, основанной на Диабетоне МВ, по сравнению со стандартной терапией, были получены в наиболее активный период публикаций данных других крупных исследований заболеваемости и смертности у пациентов СД типа 2. Итоги исследования ACCORD (Action to Control Cardiovascular Risk in Diabetes) поставили под сомнение пользу интенсификации контроля гликемии. Данное исследование было преждевременно остановлено в связи с обнаружением более высоких уровней смертности в группе интенсивного контроля гликемии по сравнению со стандартной группой: произошло увеличение относительного риска общей и сердечно-сосудистой смертности в группе интенсивного контроля на 22% и 35% соответственно.
В отличие от исследования ACCORD, результаты ADVANCE не подтвердили повышения смертности, а наоборот, они указывают на обнадеживающую тенденцию к снижению сердечно-сосудистой смертности в группе более строгого контроля гликемии. При этом в исследовании ACCORD и ADVANCE снижение среднего уровня HbA1c было примерно одинаковым. Кроме того, при сравнении этих исследований не было установлено значимых различий по характеристикам включенных пациентов, в том числе и среднему уровню HbA1c на исходном этапе. Эти исследования существенно различались по стратегиям лечения, что позволяет объяснить расхождения в результатах, особенно по уровням сердечно-сосудистой смертности. В исследовании ACCORD использовали значительно более агрессивную стратегию гипогликемической терапии, которая приводила не только к более быстрому снижению уровней HbA1c, но и намного более высокой частоте развития эпизодов гипогликемии и прибавки массы тела.
Кроме того, имелись существенные различия и по применяемым сахароснижающим препаратам: в исследовании ACCORD намного больше пациентов получали тиазолидиндионы (глитазоны) или комбинацию инсулина и производного сульфонилмочевины (глимепирид).
С другой стороны, в ADVANCE была применена стратегия контроля гликемии, характерная для повседневной практики и основанная на применении гликлазида модифицированного высвобождения (Диабетон МВ), с целью достижения постепенной нормализации уровней гликемии, что привело к значительному улучшению первичных показателей. Таким образом, благодаря эффективности, простоте и безопасности, эта стратегия позволяет практикующим врачам наилучшим образом решить вопрос о тактике ведения пациентов с сахарным диабетом типа 2.
Интенсивный контроль гликемии, по сравнению со стандартным контролем, ассоциировался со снижением относительного риска комбинированной конечной точки, включавшей макро- и микрососудистые осложнения, на 10% (p = 0,01). Кроме того, интенсивный контроль гликемии улучшал почечные исходы: он приводил к достоверному снижению риска развития и прогрессирования нефропатии на 21% (p = 0,006), а также появления макроальбуминурии на 30% (p
Эти эффекты проявлялись независимо от характеристик пациентов и были очевидными даже у лиц пожилого возраста (старше 70 лет) и пациентов с нарушением функции почек (скорость клубочковой фильтрации
Исследование ADVANCE подтверждает целесообразность и возможность достижения целевого уровня HbA1c 6,5% в сочетании с низким уровнем побочных эффектов у пациентов с СД 2 типа, в том числе при наличии высокого сердечно-сосудистого риска, включая пожилой возраст, стаж заболевания, исходный уровень гликированного гемоглобина и индекс массы тела (рисунок 6).
Несмотря на то, что снижение риска макрососудистых осложнений, а также общей и сердечно-сосудистой смертности не достигало уровня статистической значимости, отмечалось четкое расхождение кривых выживаемости, начиная с 5-го года терапии и далее, которое указывало на пользу интенсивного снижения гликемии. Данное наблюдение позволяет предполагать, что интенсивный контроль гликемии связан с отложенными, отдаленными благоприятными эффектами, обусловливающими пользу лечения даже спустя многие годы после прекращения лечения, и объясняет, почему в группе интенсивного контроля гликемии благоприятные эффекты лечения на риск макрососудистых осложнений и смертности могут проявляться спустя несколько лет лечения.
В рамках дискуссии о том, почему в исследовании ADVANCE позднее расхождение кривых Каплан-Мейера для основных сердечно-сосудистых событий и общей смертности не было достоверным в течение периода основного исследования, можно использовать результаты проспективного исследования
UKPDS, демонстрирующие снижение риска фатальных и нефатальных макрососудистых осложнений. Учитывая длительный период наблюдения в этом исследовании, позднее расхождение кривых выживаемости свидетельствует о том, что на отдаленных этапах наблюдения влияние лечения на риски неблагоприятных событий может становиться статистически значимым. В этой связи, как и в исследовании UKPDS, было решено продолжить наблюдение пациентов из исследования ADVANCE в течение дополнительной обсервационной фазы – исследования ADVANCE ON. В эту фазу включены все пациенты, рандомизированные в исследование ADVANCE и наблюдавшиеся в течение 5 лет после их завершающего визита. Цель исследования ADVANCE ON с участием 11140 пациентов с СД 2 типа и высоким сердечно-сосудистым риском (популяция исследования ADVANCE) заключается в изучении отдаленных эффектов интенсивного снижения гликемии с помощью стратегии, основанной на Диабетоне МВ.
Таким образом, результаты исследования ADVANCE демонстрируют благоприятное соотношение пользы и риска при лечении Диабетоном МВ, а также прокладывают путь для нового прагматического подхода к ведению пациентов с СД 2 типа, направленного на снижение риска тяжелых осложнений у этой сложной категории пациентов.
Источник
Известно, что неблагоприятное воздействие гипергликемии отражается на работе практически всех органов. Тем не менее, правильный подход к лечению сахарного диабета, а также своевременное выявление первых признаков его осложнений позволяет избежать дальнейшего их прогрессирования и надолго сохранить функции жизненно важных систем организма полноценными.
Принципиально все осложнения сахарного диабета подразделяются на острые (развивающиеся быстро, в течение нескольких часов) и хронические (возникающие позднее, через несколько лет от начала заболевания, в случае длительно существующей декомпенсации заболевания).
Острые осложнения сахарного диабета | Хронические осложнения сахарного диабета |
– диабетические кетоацидоз и кетоацидотическая кома – гипогликемия – гиперосмолярное состояние – лактат-ацидоз | – диабетическая ретинопатия – диабетическая нефропатия – диабетическая полинейропатия – диабетическая стопа – осложнения со стороны сердечно-сосудистой системы (инфаркт миокарда, инсульт, гангрена) |
Острые осложнения
Диабетический кетоацидоз (от нем. aketon – «ацетон», лат. acidus – «кислый») – это жизнеугрожающее состояние, возникающее по причине накопления в крови большого количества ядовитых продуктов обмена жиров – кетонов. Это происходит в отсутствии инсулина, когда клетки не могут использовать глюкозу в качестве «топлива», даже если ее количество в крови чрезвычайно велико. Поскольку энергия крайне необходима клеткам для выполнения их функций, они начинают использовать альтернативный источник, а именно молекулы жира. В процессе расщепления жиров и формируются кетоны. Избыток кетонов в крови чрезвычайно опасен и может вызвать кому. Это осложнение более характерно для пациентов с сахарным диабетом 1 типа с абсолютной недостаточностью инсулина. Чаще всего кетоацидоз возникает в случае, когда инсулин не был введен или потребность тканей в нем значительно возросла (например, во время болезни).
Гипогликемия (от лат. hypo – «мало», греч. glykys – «сладкий») представляет собой значительное снижение уровня глюкозы в крови (ниже или равно 3,9 ммоль/л). Поскольку глюкоза является универсальным источником энергии для всех клеток, ее недостаток не позволяет им работать. Наибольшую чувствительность к гипогликемии проявляет головной мозг, который может использовать для своей работы только глюкозу. Гипогликемия может возникнуть, например, при передозировке инсулина или во время физической нагрузки.
Гиперосмолярное состояние (гиперосмолярный гипергликемический некетоацидотический синдром – от лат. hyper – «много», греч. osmos – «давление») – еще одно неотложное состояние у пациентов с сахарным диабетом, которое заключается в дегидратации (обезвоживании организма) на фоне крайне высокой концентрации глюкозы в крови. Причина гиперосмолярного состояния заключается в том, что организм, пытаясь вывести избыток глюкозы с мочой, параллельно теряет большое количество жидкости. Такое осложнение более характерно для пациентов со 2 типом сахарного диабета, чаще у пожилых. Особенностью его является постепенное развитие в течение нескольких дней или недель.
Лактат-ацидоз (от лат. lac – «молоко», acidus – «кислый») – чрезвычайно редкое осложнение сахарного диабета, при котором в условиях недостатка инсулина происходит чрезмерное образование молочной кислоты. Накопление ее изменяет рН крови и нарушает работу белков, что также пагубно отражается на функционировании всех систем органов и может приводить к коме. Случаи лактат-ацидоза, как правило, связаны с передозировкой сахароснижающих препаратов группы бигуанидов (Метформин).
Хронические осложнения сахарного диабета
Отдаленные последствия сахарного диабета в целом связаны с негативным воздействием на различные структуры организма избытка глюкозы. Основным, хоть и не единственным, механизмом такого воздействия является повреждение сосудов различного калибра. Поражение тонких сосудов небольшого диаметра (микроангиопатия – от греч. micro – «маленький», angeion – «кровеносный сосуд») – приводит к нарушению функций сетчатки, почек, нервных волокон. В случае же патологического изменения строения более крупных сосудов (макроангиопатии – от греч. macro – «большой», angeion – «кровеносный сосуд») страдают сердечно-сосудистая система, сосуды нижних конечностей, головного мозга.
Диабетическая ретинопатия (от лат. retina – «сеть», греч. pathos – «болезнь»)- повреждение тонких сосудов сетчатки глаза за счет избытка глюкозы, а также в результате повышения давления в их просвете, что приводит к истончению сосудистой стенки, ее разрушению, появлению отека и кровоизлияний. Все это существенно сказывается на зрительной функции и при прогрессировании может привести к слепоте.
Диабетическая нефропатия (от лат. nephros – «почка», греч. pathos – «болезнь») представляет собой поражение почек, приводящее к нарушению фильтрационной функции этих жизненно важных органов. В норме через маленькие сосуды, входящие в структуру почки, происходит фильтрация плазмы крови: полезные вещества (в том числе белки) остаются в кровеносном русле, вредные выводятся из организма вместе с мочой. Гипергликемия оказывает повреждающее действие на стенку сосудов почки и, таким образом, нарушает строение этого фильтра, что приводит к потере «полезных» молекул (особенно белковых). С течением времени почки практически полностью теряют способность к фильтрации и выведению вредных продуктов обмена веществ, в результате чего развивается почечная недостаточность.
Диабетическая нейропатия (от греч. polys – «много», neuron – «нерв», pathos – «болезнь») – это заболевание периферических нервов, возникающее из-за изменения их структуры под действием избытка глюкозы, а также нарушения кровоснабжения. В итоге такого воздействия нервы теряют способность в полной мере передавать нервные импульсы. Так, например, кожа нижних конечностей теряет чувствительность, и вы не ощущаете боли, когда происходит ее повреждение. Нарушение передачи нервных импульсов сказывается также на функционировании внутренних органов: пациент с нейропатией может не почувствовать болей в сердце во время инфаркта или длительное время наблюдаться у уролога по поводу расстройств мочеиспускания, хотя причина на самом деле кроется в недостаточном внимании к лечению сахарного диабета.
Диабетическая стопа – это осложнение, вызванное комплексом причин: нарушением кровообращения в нижних конечностях из-за повреждения сосудов мелкого калибра, ухудшением чувствительности из-за нейропатии, в результате чего пациент может не почувствовать, что повредил кожу. Все это может приводить к формированию плохо заживающих язв, которые быстро подвергаются инфицированию на фоне снижения иммунитета.
Осложнения со стороны сердечно-сосудистой системы связаны с макроангиопатией, то есть с повреждением сосудов крупного калибра. Одним из патологических механизмов при сахарном диабете является изменение соотношения «полезных» и «вредных» жировых молекул (липопротеинов – от греч. lipos – «жир», фр. protéine – «жизненно необходимое вещество», «белок»), что способствует развитию атеросклероза. «Вредных» липопротеинов становится существенно больше, и они в большом количестве откладываются в стенках крупных сосудов с формированием бляшек. Эти бляшки закрывают просвет сосудов, мешая кровотоку. Если такой процесс возник в коронарных сосудах, это будет приводить к ишемической болезни сердца, инфаркту миокарда. В случае локализации бляшки в области сонных артерий или любых других сосудов, участвующих в кровоснабжении головного мозга, может возникнуть ишемический инсульт. Атеросклеротические бляшки, закрывающие просвет сосудов нижних конечностей, могут нарушать кровоснабжение стоп, что с высокой вероятностью может привести к гангрене и ампутации. Стоит отметить, что именно макрососудистые осложнения являются основной причиной смерти у пациентов со 2 типом сахарного диабета.
Какими бы страшными не казались осложнения сахарного диабета, всех их можно избежать, удерживая концентрацию глюкозы крови, а так же уровень артериального давления и холестерина в пределах целевых значений. Да, это требует не только приема соответствующих лекарственных препаратов, но и изменения образа жизни. Тем не менее, приложив определённое количество усилий для лучшего контроля над уровнем глюкозы крови, вы сможете оградить себя от развития всех осложнений сахарного диабета.
Источник
