Повреждения сосуда в легком
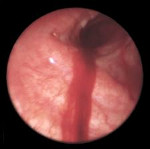
Повреждения легких – травмы легких, сопровождающиеся анатомическими или функциональными нарушениями. Повреждения легких различаются по этиологии, тяжести, клиническим проявлениям и последствиям. Типичными признаками травм легкого служат резкая боль в груди, подкожная эмфизема, одышка, кровохарканье, легочное или внутриплевральное кровотечение. Повреждения легких диагностируются с помощью рентгенографии грудной клетки, томографии, бронхоскопии, плевральной пункции, диагностической торакоскопии. Тактика устранения повреждений легких варьирует от консервативных мероприятий (блокады, физиотерапия, ЛФК) до оперативного вмешательства (ушивание раны, резекция легкого и т. д.).
Общие сведения
Повреждения легких – нарушение целостности либо функции легких, вызванное воздействием механических или физических факторов и сопровождающееся расстройствами дыхания и кровообращения. Распространенность повреждений легких чрезвычайно велика, что связано, прежде всего, с большой частотой торакальной травмы в структуре травматизма мирного времени. В этой группе травм высок уровень летальности, длительной нетрудоспособности и инвалидности. Повреждения легких при травмах груди встречаются в 80 % случаев и в 2 раза чаще распознаются на вскрытиях, чем при жизни пациента. Проблема диагностики и лечебной тактики при повреждениях легких остается сложной и актуальной для травматологии и торакальной хирургии.
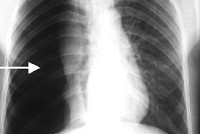
Повреждения легких
Причины
Закрытые повреждения легких могут являться следствием удара о твердую поверхность, сдавления грудной клетки, воздействия взрывной волны. Наиболее частыми обстоятельствами, в которых люди получают подобные травмы, служат дорожно-транспортные аварии, неудачные падения на грудь или спину, удары в грудь тупыми предметами, попадание под завал в результате обрушений и т. д. Открытые травмы обычно сопряжены с проникающими ранениями грудной клетки ножом, стрелой, заточкой, военным или охотничьим оружием, осколками снарядов.
Кроме травматических повреждений легких, возможно их поражение физическими факторами, например, ионизирующим излучением. Лучевые повреждения легких обычно возникают у пациентов, получающих лучевую терапию по поводу рака пищевода, легких, молочной железы. Участки поражения легочной ткани в этом случае топографически соответствуют применявшимся полям облучения.
Причиной повреждений легких могут являться заболевания, сопровождающиеся разрывом ослабленной ткани легких при кашле или физическом усилии. В некоторых случаях травмирующим агентом выступают инородные тела бронхов, которые могут вызывать перфорацию бронхиальной стенки. Еще один вид повреждений, о котором следует упомянуть особо, это вентилятор-индуцированное повреждение легких, возникающее у больных, находящихся на ИВЛ. Эти повреждения могут быть вызваны токсичностью кислорода, волюмотравмой, баротравмой, ателектотравмой, биотравмой.
Классификация
Общепринято деление всех повреждений легких на закрытые (с отсутствием дефекта грудной стенки) и открытые (с наличием раневого отверстия). Группа закрытых повреждений легких включает в себя:
- ушибы легкого (ограниченные и обширные)
- разрывы легкого (одиночные, множественные; линейные, лоскутные, многоугольные)
- размозжение легкого
Открытые повреждения легких сопровождаются нарушением целостности париетальной, висцеральной плевры и грудной клетки. По виду ранящего оружия они делятся на колото-резаные и огнестрельные. Ранения легких могут протекать с закрытым, открытым или клапанным пневмотораксом, с гемотораксом, с гемопневмотораксом, с разрывом трахеи и бронхов, с эмфиземой средостения или без них. Повреждения легких могут сопровождаться переломом ребер и других костей грудной клетки; быть изолированными или сочетаться с травмами живота, головы, конечностей, таза.
Для оценки тяжести повреждения в легком принято выделять безопасную, угрожаемую и опасную зоны. В понятие «безопасной зоны» входит периферия легких с мелкими сосудами и бронхиолами (так называемый «плащ легкого»). «Угрожаемой» считается центральная зона легкого с расположенными в ней сегментарными бронхами и сосудами. Опасной для травм является прикорневая зона и корень легкого, включающая бронхи первого-второго порядка и магистральные сосуды – повреждение этой зоны легкого приводит к развитию напряженного пневмоторакса и профузного кровотечения.
Посттравматический период, следующий за повреждением легких, делится на острый (первые сутки), подострый (вторые-третьи сутки), отдаленный (четвертые-пятые сутки) и поздний (начиная с шестых суток и т. д.). Наибольшая летальность отмечается в острый и подострый периоды, тогда как отдаленный и поздний периоды опасны развитием инфекционных осложнений.
Симптомы повреждений легких
Закрытые повреждения легкого
Ушиб, или контузия легкого возникает при сильном ударе или сдавлении грудной клетки в отсутствие повреждения висцеральной плевры. В зависимости от силы механического воздействия такие повреждения могут протекать с внутрилегочными кровоизлияниями различного объема, разрывом бронхов и размозжением легкого.
Незначительные ушибы нередко остаются нераспознанными; более сильные сопровождаются кровохарканьем, болью при дыхании, тахикардией, одышкой. При осмотре часто выявляются гематомы мягких тканей грудной стенки. В случае обширной геморрагической инфильтрации легочной ткани или размозжения легкого возникают явления шока, респираторный дистресс-синдром. Осложнениями ушиба легкого могут стать посттравматическая пневмония, ателектаз, воздушные кисты легкого. Гематомы в легочной ткани обычно рассасываются на протяжении нескольких недель, однако при их инфицировании возможно формирование абсцесса легкого.
К разрыву легкого относятся травмы, сопровождающиеся ранением легочной паренхимы и висцеральной плевры. «Спутниками» разрыва легкого служат пневмоторакс, гемоторакс, кашель с кровянистой мокротой, подкожная эмфизема. На произошедший разрыв бронха может указывать шоковое состояние пациента, подкожная и медиастинальная эмфизема, кровохарканье, напряженный пневмоторакс, выраженная дыхательная недостаточность.
Открытые повреждения легких
Своеобразие клиники открытых повреждения легких обусловлено кровотечением, пневмотораксом (закрытым, открытым, клапанным) и подкожной эмфиземой. Следствием кровопотери служит бледность кожи, холодный пот, тахикардия, падение АД. Признаки дыхательной недостаточности, вызванные коллапсом легкого, включают затруднение дыхания, синюшность, плевро-пульмональный шок. При открытом пневмотораксе в процессе дыхания воздух входит и выходит из плевральной полости с характерным «хлюпающим» звуком.
Травматическая эмфизема развивается в результате инфильтрирования воздухом околораневой подкожной клетчатки. Она распознается по характерному хрусту, возникающему при надавливании на кожу, увеличению объемов мягких тканей лица, шеи, грудной клетки, иногда всего туловища. Особо опасно проникновение воздуха в клетчатку средостения, которое может вызвать компрессионный медиастинальный синдром, глубокие нарушения дыхания и кровообращения.
В позднем периоде проникающие ранения легкого осложняются нагноением раневого канала, бронхиальными свищами, эмпиемой плевры, легочным абсцессом, гангреной легкого. Гибель больных может произойти от острой кровопотери, асфиксии и инфекционных осложнений.
Вентилятор-индуцированные повреждения легких
Баротравма у интубированных пациентов возникает вследствие разрыва тканей легких или бронхов в процессе ИВЛ с высоким давлением. Данное состояние может сопровождаться развитием подкожной эмфиземы, пневмоторакса, коллапса легкого, эмфиземы средостения, воздушной эмболии и угрозы жизни больного.
Механизм волюмотравмы основан не на разрыве, а на перерастяжении легочной ткани, влекущем за собой повышение проницаемости альвеолярно-капиллярных мембран с возникновением некардиогенного отека легких. Ателектотравма является результатом нарушения эвакуации бронхиального секрета, а также вторичных воспалительных процессов. Вследствие снижения эластических свойств легких на выдохе происходит коллабирование альвеол, а на вдохе – их разлипание. Последствиями такого повреждения легких может стать альвеолит, некротический бронхиолит и другие пневмопатии.
Биотравма представляет собой повреждение легких, вызванное усилением продукции факторов системной воспалительной реакции. Биотравма может возникать при сепсисе, ДВС-синдроме, травматическом шоке, синдроме длительного сдавления и других тяжелых состояниях. Выброс указанных веществ повреждает не только легкие, но становится причиной полиорганной недостаточности.
Лучевые повреждения легких
Лучевые повреждения легких протекают по типу пневмонии (пульмонита) с последующим развитием постлучевого пневмофиброза и пневмосклероза. В зависимости от срока развития могут быть ранними (до 3-х месяцев от начала лучевого лечения) и поздними (спустя 3 месяца и позднее).
Лучевая пневмония характеризуется лихорадкой, слабостью, экспираторной одышкой разной степени выраженности, кашлем. Типичны жалобы на боль в груди, возникающую при форсированном вдохе. Лучевые повреждения легких следует дифференцировать с метастазами в легкое, бактериальной пневмонией, грибковой пневмонией, туберкулезом.
В зависимости от выраженности респираторных нарушений различают 4 степени тяжести лучевых повреждений легких:
- беспокоит небольшой сухой кашель или одышка при нагрузке;
- беспокоит постоянный надсадный кашель, для купирования которого требуется применение противокашлевых препаратов; одышка возникает при незначительной нагрузке;
- беспокоит изнуряющий кашель, который не купируется противокашлевыми препаратами, одышка выражена в покое, больной нуждается в периодической кислородной поддержке и применении глюкокортикостероидов;
- развивается тяжелая дыхательная недостаточность, требующая постоянной кислородотерапии или ИВЛ.
Диагностика
На вероятное повреждение легкого могут указывать внешние признаки травмы: наличие гематом, ран в области груди, наружное кровотечение, подсасывание воздуха через раневой канал и т. д. Физикальные данные разнятся в зависимости от вида травмы, однако чаще всего определяется ослабление дыхания на стороне пораженного легкого.
Для правильной оценки характера повреждений обязательна рентгенография грудной клетки в двух проекциях. Рентгенологическое исследование позволяет выявить смещение средостения и коллапс легкого (при гемо- и пневмотораксе), пятнистые очаговые тени и ателектазы (при ушибах легкого), пневматоцеле (при разрыве мелких бронхов), эмфизема средостения (при разрыве крупных бронхов) и другие характерные признаки различных повреждений легких. Если позволяют состояние пациента и технические возможности, желательно уточнение рентгеновских данных с помощью компьютерной томографии.
Проведение бронхоскопии особенно информативно для выявления и локализации разрыва бронхов, обнаружения источника кровотечения, инородного тела и т. д. При получении данных, указывающих на наличие воздуха или крови в плевральной полости (по результатам рентгеноскопии легких, УЗИ плевральной полости) может выполняться лечебно-диагностическая плевральная пункция. При сочетанных травмах часто требуются дополнительные исследования: обзорная рентгенография органов брюшной полости, ребер, грудины, рентгеноскопия пищевода с бариевой взвесью и др.
В случае неуточненного характера и объема повреждений легких прибегают к диагностической торакоскопии, медиастиноскопии или торакотомии. На этапе диагностики больной с повреждением легких должен быть осмотрен торакальным хирургом и травматологом.
Лечение повреждений легких
Тактические подходы к лечению повреждений легких зависят от вида и характера травмы, сопутствующих повреждений, тяжести дыхательных и гемодинамических нарушений. Во всех случаях необходима госпитализация пациентов в специализированное отделение для проведения всестороннего обследования и динамического наблюдения. С целью устранения явлений дыхательной недостаточности больным показана подача увлажненного кислорода; при выраженных расстройствах газообмена осуществляется переход на ИВЛ. При необходимости проводится противошоковая терапия, восполнение кровопотери (переливание кровезаменителей, гемотрансфузия).
При ушибах легких обычно ограничиваются консервативным лечением: производится адекватное обезболивание (анальгетики, спирто-новокаиновые блокады), бронхоскопическая санация дыхательных путей для удаления мокроты и крови, рекомендуется дыхательная гимнастика. С целью профилактики нагноительных осложнений назначается антибиотикотерапия. Для скорейшего рассасывания экхимозов и гематом используются физиотерапевтические методы воздействия.
В случае повреждений легких, сопровождающихся возникновением гемопневмоторакса, первоочередной задачей является аспирация воздуха/крови и расправление легкого посредством лечебного торакоцентеза или дренирования плевральной полости. При повреждении бронхов и крупных сосудов, сохранении коллапса легкого показана торакотомия с ревизией органов грудной полости. Дальнейший объем вмешательства зависит от характера повреждений легкого. Поверхностные раны, расположенные на периферии легкого, могут быть ушиты. В случае выявления обширного разрушения и размозжения ткани легкого производится резекция в пределах здоровых тканей (клиновидная резекция, сегментэктомия, лобэктомия, пульмонэктомия). При разрыве бронхов возможно как реконструктивное вмешательство, так и резекционное.
Прогноз
Прогноз определяется характером повреждения легочной ткани, своевременностью оказания неотложной помощи и адекватностью последующей терапии. В неосложненных случаях исход чаще всего благоприятный. Факторами, отягощающими прогноз, являются открытые повреждения легких, сочетанная травма, массивная кровопотеря, инфекционные осложнения.
Источник
Легочное кровотечение – опасное осложнение различных заболеваний органов дыхания, сопровождающееся истечением крови из бронхиальных или легочных сосудов и ее выделением через воздухоносные пути. Легочное кровотечение проявляется кашлем с выделением жидкой алой крови или сгустков, слабостью, головокружением, гипотонией, обморочным состоянием. С диагностической целью при легочном кровотечении проводится рентгенография легких, томография, бронхоскопия, бронхография, ангиопульмонография, селективная ангиография бронхиальных артерий. Остановка легочного кровотечения может включать проведение консервативной гемостатической терапии, эндоскопический гемостаз, эндоваскулярную эмболизацию бронхиальных артерий. В дальнейшем для устранения источника легочного кровотечения, показано хирургическое лечение с учетом этиологических и патогенетических факторов.
Общие сведения
Легочное кровотечение относится к числу наиболее опасных состояний, осложняющих течение широкого круга заболеваний бронхо-легочной и сердечно-сосудистой систем, болезней системы крови и гемостаза. Поэтому проблема оказания неотложной помощи при легочном кровотечении актуальна для специалистов в области пульмонологии, фтизиатрии, онкологии, кардиологии, гематологии, ревматологии. Промедление с проведением экстренных гемостатических мероприятий может вызвать быструю гибель больных. В зависимости от выраженности кровопотери и состояния, ее обусловившего, летальность от легочного кровотечения варьирует от 5-15% до 60-80%. Среди пациентов с легочным кровотечением преобладают лица зрелого возраста (50-55 лет) с отягощенной соматической патологией.
Легочное кровотечение
Причины легочного кровотечения
Частая встречаемость кровохарканья и легочного кровотечения определяется полиэтиологичностью данных состояний. Первое место в структуре причин легочного кровотечения принадлежит туберкулезу легких (свыше 60% наблюдений). Значительная роль в этиологии легочных кровотечений отводится неспецифическим и гнойно-деструктивным заболеваниям – бронхиту, хронической пневмонии, бронхоэктазам, пневмосклерозу, абсцессу и гангрене легкого.
Нередко причинами легочного кровотечения выступают аденома бронха, злокачественные опухоли легких и бронхов, паразитарные и грибковые поражения (аскаридоз, эхинококкоз, шистозоматоз, актиномикоз легких), пневмокониозы (силикатоз, силикоз). Легочные кровотечения могут быть обусловлены неадекватным местным гемостазом после эндоскопической или трансторакальной биопсии, хирургического вмешательства на легких и бронхах. К легочному кровотечению могут приводить инородные тела бронхов, травмы грудной клетки (перелом ребер и др.).
Кроме болезней органов дыхания, кровохарканье и легочное кровотечение могут возникать при заболеваниях сердца и сосудов: ТЭЛА, митральном стенозе, аневризме аорты, артериальной гипертензии, атеросклеротическом кардиосклерозе, инфаркте миокарда. К числу относительно редких причин легочного кровотечения относятся легочный эндометриоз, гранулематоз Вегенера, системный капиллярит (синдром Гудпасчера), наследственная телеангиэктазия кожи и слизистых оболочек (синдром Рендю-Ослера), геморрагические диатезы и др. Легочное кровотечение может быть обусловлено нарушением свертываемости крови при длительной и плохо контролируемой терапии антикоагулянтами.
Факторами, провоцирующими легочное кровотечение, могут выступать физическая или эмоциональная нагрузка, инфекции, инсоляция, расстройства гемодинамики, легочная гипертензия, менструация (у женщин) и др.
Патогенез
Морфологическую основу для легочного кровотечения составляют истонченные и аневризматически расширенные ветви легочной артерии или бронхиальные артерии, а также легочные вены. Разрыв или аррозия измененных сосудов могут сопровождаться легочным кровотечением различной степени тяжести. При этом величину легочного кровотечения в значительной степени определяет калибр поврежденного сосуда, а выраженность происходящих в организме нарушений – темп и интенсивность кровопотери.
Развивающиеся в дальнейшие расстройства связаны с обтурацией дыхательных путей излившейся кровью и собственно величиной кровопотери. Попадая в бронхи даже в небольших количествах, кровь вызывает развитие обтурационных ателектазов и аспирационной пневмонии. В свою очередь, это приводит к уменьшению объема функционирующей легочной ткани, расстройствам газообмена, прогрессирующему нарастанию дыхательной недостаточности, гипоксемии.
Гиповолемия и анемия, сопровождающие острую и хроническую (при рецидивирующих легочных кровотечениях) кровопотерю, приводят к общему нарушению гомеостаза. Это, прежде всего, выражается в активизации фибринолитических и антикоагулянтных механизмов, что вызывает усиление склонности к гипокоагуляции, повышение проницаемости сосудистых стенок. Совокупный результат подобных изменений определяет патологическую готовность организма к возобновлению легочного кровотечения в любой момент.
Классификация
В клиническом аспекте важно разграничить легочное кровотечение и другое, менее опасное, но более часто встречающееся состояние – кровохарканье. Кровохарканье отличается по объему и темпу выделения крови из воздухоносных путей. В ряде случаев кровохарканье предшествует массивному легочному кровотечению, поэтому также требует проведения полного клинико-рентгенологического обследования и неотложных мер по его купированию. Обычно под кровохарканьем понимают выделение при кашле мокроты с прожилками или примесью крови; при этом количество выделяемой крови не превышает 50 мл в сутки. Увеличение объема откашливаемой крови расценивается как легочное кровотечение.
В зависимости от объема выделяемой при кашле крови различают малое легочное кровотечение (50-100 мл в сутки), среднее (100-500 мл в сутки), обильное или тяжелое легочное кровотечение (свыше 500 мл крови в сутки). Особенно опасны «молниеносные» обильные кровотечения, возникающие одномоментно или в течение короткого отрезка времени. Как правило, они приводят к острой асфиксии и летальному исходу.
В отличие от гемоторакса, легочное кровотечение относится к наружным кровотечениям. Также встречается смешанное легочно-плевральное кровотечение.
Симптомы легочного кровотечения
Клиника легочного кровотечения складывается из симптомокомплекса, обусловленного общей кровопотерей, наружным кровотечением и легочно-сердечной недостаточностью. Началу легочного кровотечения предшествует появление сильного упорного кашля, вначале сухого, а затем – с отделением слизистой мокроты и алой крови или откашливанием сгустков крови. Иногда незадолго до легочного кровотечения в горле возникает ощущение бульканья или щекотания, чувство жжения в грудной клетке на стороне поражения. В начальный период легочного кровотечения отделяющаяся кровь имеет ярко-красный цвет, позднее становится более темной, ржаво-коричневой. При обтурации бронха сгустком крови, легочное кровотечение может прекратиться самостоятельно.
Общее состояние определяется выраженностью кровопотери. Для пациентов с легочным кровотечением характерны испуганный вид, адинамия, бледность кожного покрова лица, холодный липкий пот, акроцианоз, снижение АД, тахикардия, головокружение, шум в ушах и голове, одышка. При обильном легочном кровотечении может возникать нарушение зрения (амавроз), обморочное состояние, иногда рвота и судороги, асфиксия. На 2-3 сутки после легочного кровотечения может развиваться картина аспирационной пневмонии.
Диагностика
Для установления причины легочного кровотечения нередко требуется проведение диагностического консилиума с участием специалистов пульмонологов, фтизиатров, торакальных хирургов, онкологов, рентгенологов, сосудистых хирургов, кардиологов, отоларингологов, ревматологов, гематологов. При аускультативном обследовании определяются влажные среднепузырчатые хрипы в легких и булькающие хрипы в области грудины. При аспирации крови отмечается укорочение перкуторного звука, шум трения плевры, ослабление дыхания и голосового дрожания.
Источник кровотечения предположительно можно определить по цвету крови. Выделение алой, пенистой крови, как правило, указывает на легочное кровотечение; крови темно-красного, кофейного цвета – на желудочно-кишечное кровотечение. Иногда клинику кровохарканья может симулировать носовое кровотечение, поэтому с целью дифференциальной диагностики важно проведение консультации отоларинголога и риноскопии. В сомнительных случаях, с целью исключения кровотечения из ЖКТ, может потребоваться проведение ЭГДС.
Для подтверждения источника кровотечения в легких выполняется рентгенологическое обследование: полипозиционная рентгенография легких, линейная и компьютерная томография, МРТ легких. При необходимости прибегают к углубленному рентгенологическому обследованию: бронхографии, бронхиальной артериографии, ангиопульмонографии.
Ведущими методом инструментальной диагностики при легочном кровотечении является бронхоскопия. Эндоскопическое исследование позволяет визуализировать источник кровотечения в бронхиальном дереве, выполнить аспирацию промывных вод, щипцовую и скарификационную биопсию из зоны патологических изменений.
В периферической крови при легочном кровотечении выявляется гипохромная анемия, пойкилоцитоз, анизоцитоз, снижение гематокритного числа. С целью оценки выраженности изменений в свертывающей и противосвертывающей системах крови исследуется коагулограмма и количество тромбоцитов. В анализах мокроты (микроскопическом, ПЦР, на кислоустойчивые микобактерии) могут определяться атипичные клетки, микобактерии туберкулеза, указывающие на этиологию легочного кровотечения.
Лечение легочного кровотечения
В лечении легочного кровотечения используются консервативные методы, местный гемостаз, паллиативные и радикальные хирургические вмешательства. Терапевтические мероприятия применяются при легочных кровотечениях малого и среднего объема. Пациенту назначается покой, придается полусидячее положение, накладываются венозные жгуты на конечности. Для удаления крови из просвета трахеи проводится трахеальная аспирация. При асфиксии требуется экстренная интубация, отсасывание крови и ИВЛ.
Медикаментозная терапия включает введение гемостатических препаратов (аминокапроновой кислоты, кальция хлорида, викасола, этамзилата натрия и др.), гипотензивных средств (азаметония бромида, гексаметония бензосульфонат, триметафан камсилата). С целью борьбы с постгеморрагической анемией производится заместительная трансфузия эритроцитной массы; для устранения гиповолемии вводится нативная плазма, реополиглюкин, декстран или раствор желатина.
При неэффективности консервативных мер прибегают к инструментальной остановке легочного кровотечения с помощью местного эндоскопического гемостаза. Лечебная бронхоскопия должна выполняться в операционной, в условиях готовности перехода к экстренной торакотомии. Для эндоскопического гемостаза могут использоваться местные аппликации с адреналином, этамзилатом, р-ром перекиси водорода; установка гемостатической губки, электрокоагуляция сосуда в месте истечения крови, кратковременная окклюзия надувным баллончиком типа Фогарти или временная обтурация бронха поролоновой пломбой. В ряде случаев эффективной оказывается эндоваскулярная эмболизация бронхиальных артерий, проводимая под контролем рентгена.
В большинстве случаев, перечисленные методы позволяют временно остановить легочное кровотечение и избежать неотложного оперативного вмешательства. Окончательный и надежный гемостаз возможен только при хирургическом устранении источника кровотечения.
Паллиативные вмешательства при легочном кровотечении могут включать оперативную коллапсотерапию при туберкулезе легких (торакопластику, экстраплевральную пломбировку), перевязку легочной артерии или сочетание этого хирургического приема с пневмотомией. К паллиативным вмешательствам прибегают лишь в вынужденных ситуациях, когда радикальная операция по каким-либо причинам невыполнима.
Радикальные операции по поводу легочного кровотечения предполагают удаление всех патологически измененных участков легкого. Они могут заключаться в частичной резекции легкого в пределах здоровых тканей (краевой резекции, сегментэктомии, лобэктомии, билобэктомии) или удалении всего легкого (пневмонэктомии).
Прогноз
Даже однократное и самостоятельно остановившееся легочное кровотечение всегда потенциально опасно в плане возобновления. Обильное легочное кровотечение угрожает жизни больного. В тяжелых случаях смерть наступает в результате асфиксии, вызванной закупоркой воздухоносных путей сгустками крови и одновременным спастическим сокращением бронхов. Процент послеоперационных осложнений и летальности при операциях, выполняемых на высоте легочного кровотечения, более чем в 10 раз превышает аналогичные показатели при плановых операциях.
Источник
