При беременности у ребенка сосуды

Беременность – это особое состояние каждой женщины. Однако период вынашивания протекает со значительными изменениями в организме. В первую очередь они затрагивают сердечно-сосудистую систему.
Сердце и сосуды трудятся с повышенной нагрузкой, что обусловлено ускорением метаболизма, ростом общего объема циркулирующей крови, а также ростом ребенка и веса у женщины.
Основные изменения в сердечно-сосудистой системе у беременных
- Усиление циркуляции крови. Одно из наиболее значительных изменений в организме беременной – повышение объема циркулирующей крови. Рост происходит с начала беременности и длится до 36-й недели. У будущей мамы объем крови может увеличиться на половину, по сравнению с начальными цифрами.
- Снижение уровня гемоглобина. Количество красных кровяных тел увеличивается в среднем на четверть. Такие изменения приводят к физиологическому снижению гемоглобина.
- Скачки давления. Второй триместр обуславливается, как правило, уменьшением вязкости крови, слегка может понизиться артериальное давление.
Все эти изменения повышают вероятность развития сосудистых патологий у беременной. У будущей мамы могут появляться сосудистые звездочки на теле и краснеть руки. После родов они обычно исчезают, но у некоторых женщин могут остаться навсегда.
Какие болезни сосудов бывают при беременности
Варикозное расширение вен – это частая проблема с сосудами у беременных женщин. Возникает варикоз не у всех. В-основном, ему подвержены роженицы, имеющие генетическую предрасположенность. Также те, кто мало двигается и те, у кого есть избыточная масса тела.
Варикоз зачастую появляется на ногах, но также может быть и на животе, ягодицах и половых губах. Осложнение этой болезни – тромбофлебит – воспаление венозных стенок, сопровождающееся образованием тромбов.
Чтобы варикоз не омрачил протекание беременности, необходимо соблюдать профилактические меры. Если у женщины до беременности были капиллярная сетка и выступающие вены, то необходимо с 8 недели беременности носить компрессионный трикотаж, делать контрастный душ на ноги, приподнимать ноги на 15 см, подкладывая под них валик.
Если проблема прогрессирует, то подбираются лечебные препараты врачом-флебологом.
Также наиболее часто у беременных встречаются приобретенные пороки сердца (от 75-90 % рожениц).
Наиболее частая форма порока сердца – митральный стеноз, когда происходит сужение левого предсердно-желудочного отверстия. Признаки данного заболевания – одышка, быстрая утомляемость, дискомфорт в груди.
Следующее по частоте заболевание – недостаточность митрального клапана. При данном заболевание происходит несмыкание створок митрального клапана, что вызывает заброс крови из левого желудочка в левое предсердие.
Намного реже встречаются такие заболевания как аортальный стеноз, недостаточность трехстворчатого клапана.
Вегетососудистая дистония у беременных
Частая патология у беременных – дистония сосудов. Считается что это не заболевание, а системное нарушение органов и систем в целом. Жизни оно не угрожает, но доставляет множество неудобств.
Бывает ВСД с повышенным, пониженным и смешанным давлением. При дистонии с повышенным АД у роженицы может темнеть в глазах и появляться мушки, возникают отеки. Такой тип ВСД может вызвать преждевременное отслоение плаценты, поздний токсикоз. Профилактикой в данной ситуации является отдых, расслабление, диета.
При дистонии с пониженным давлением беременная женщина ощущает затрудненное дыхание, у нее наблюдается бледность кожи. При таком типе может начаться гипоксия и развиться плацентарная недостаточность. Если у будущей мамы была такая вегетососудистая дистония, то дети обычно рождаются недостаточно здоровые и плохо набирают вес.
Наиболее часто встречающийся тип ВСД – смешанный. При таком течении давление скачет то вниз, то вверх. Могут неметь конечности, быть судороги. Беременная постоянно чувствует вялость, недомогание и все время хочет спать. Для стабилизации состояния требуется хорошо питаться, соблюдать режим дня, много отдыхать.
Исходя из всего сказанного, можно сделать вывод, что беременной необходимо тщательным образом следить за своим питание, режимом сна и отдыха, принимать профилактические меры для облегчения неприятных симптомов и проблем со здоровьем.
Но самое важное – не заниматься самолечением. При любых симптомах нужно обратиться в гинекологию к акушеру-гинекологу.
Поделиться ссылкой:
Источник
Пуповина представляет собой спиралевидно закрученную трубку, которая соединяет плод с плацентой. Снаружи пуповина покрыта плодными оболочками. Она содержит две артерии и одну вену.
По вене пуповины течет артериальная кровь, несущая кислород к органам плода. По пупочным артериям течет венозная кровь от плода к плаценте, эта кровь содержит продукты обмена веществ плода. Сосуды пуповины находятся в особом студнеобразном веществе, которое фиксирует их и предохраняет от травм, а также осуществляет обмен веществ между кровью плода и амниотической жидкостью. Пуповина начинает формироваться с 2-3 недели беременности и растет вместе с малышом. К моменту рождения ее длина составляет 45-60 см (длина пуповины в среднем соответствует росту ребенка), а диаметр – 1,5-2 см.
Пуповина может по-разному прикрепляться к плаценте. В одних случаях прикрепление происходит в центре плаценты (центральное прикрепление), в других – сбоку (боковое прикрепление). Иногда пуповина прикрепляется к плодным оболочкам, не доходя до самой плаценты (оболочечное прикрепление). В этих случаях сосуды пуповины подходят к плаценте между плодными оболочками. Такое прикрепление плаценты является фактором риска по возникновению плодово-плацентарной недостаточности.
У пуповины могут быть и такие особенности, как истинные и ложные узлы. Ложные узлы представляют собой местные утолщения пуповины вследствие варикозного расширения вены пуповины или скопления вартонова студня. Они не влияют на развитие плода и процесс родов. Истинные узлы пуповины образуются на ранних сроках беременности, когда плод еще мал, что позволяет ему проскочить через петлю пуповины. Истинные узлы пуповины могут повлиять на исход родов. При натяжении пуповины узел затягивается, прекращаются поступление и отток крови по сосудам. В этом случае возникает острая гипоксия плода.
Патологией развития пуповины является также состояние, при котором сформирована только одна артерия пуповины вместо двух, у некоторых плодов с одной артерией пуповины наблюдаются различные пороки развития. Причиной такого формирования пуповины могут стать факторы, вызывающие пороки развития плода – так называемые тератогенные факторы (химические вещества, некоторые лекарственные препараты, ионизирующая радиация, генетические заболевания родителей).
Некоторые проблемы могут возникнуть и в связи с укорочением пуповины. Укорочение пуповины можно подразделить на абсолютное и относительное. При абсолютном укорочении пуповины длина пуповины составляет менее 45 см. В течение беременности это состояние никак не сказывается на развитии малыша. Во время родов как при относительной, так и при абсолютной короткости пуповины из-за ее натяжения преждевременно может отслоиться плацента, которую пуповина тянет за собой, что создает прямую угрозу жизни плода.
Ложное укорочение пуповины возникает при обвитии пуповины вокруг шеи и туловища плода. Причиной обвития пуповины может являться чрезмерно большая ее длина (более 70 см), а также повышенная двигательная активность плода, которая может быть связана с хронической внутриутробной гипоксией плода. Причины хронической нехватки кислорода различны – это и заболевания матери, и заболевания плода, и патология плаценты. Обвитие пуповины может быть однократным, двукратным и даже трехкратным. Во время беременности это состояние, как правило, не влияет на плод, но во время родов могут возникнуть проблемы. Натяжение или пережатие сосудов пуповины приводит к нарушению тока крови.
Такие состояния, как укорочение пуповины (абсолютное и относительное) и истинные узлы пуповины, во время родов могут привести к острой внутриутробной гипоксии плода. Она проявляется изменением числа сердцебиений. (В норме сердцебиение плода составляет 120-160 ударов в минуту). При возникновении острой внутриутробной гипоксии плода в околоплодных водах появляется первородный кал (меконий), воды окрашиваются в зеленый цвет. Появление всех этих симптомов требует неотложной терапии. В первую очередь необходимо устранить причину гипоксии, что достигается путем скорейшего родоразрешения. Метод родоразрешения зависит от периода родов и оттого, как далеко продвинулась предлежащая часть плода (головка или тазовый конец) по родовым путям. Если острая гипоксия возникла во время беременности или в первый период родов, женщине делают кесарево сечение. Во втором периоде родов, когда головка или тазовый конец уже близко к выходу из малого таза, применяют различные акушерские пособия, ускоряющие завершение второго периода родов.
К счастью, подобное состояние возникает не часто. Поэтому обвитие пуповины и узлы пуповины не являются абсолютным показанием к плановой операции кесарева сечения (абсолютную короткость пуповины диагностировать до родов невозможно). Эти состояния являются относительным показанием к операции, т.е. кесарево сечение делают лишь в тех случаях, когда кроме них, имеются еще и другие относительные показания к операции (возраст женщины старше 30 лет, нетяжёлые формы гестоза и т.п.).
Единственным методом, позволяющим предположить патологию пуповины, является ультразвуковое сканирование. С помощью УЗИ можно выявить аномалии пуповины, такие, как неправильное развитие сосудов (единственная артерия пуповины), истинные и ложные узлы пуповины, обвитие пуповиной. А вот длину пуповины во время беременности определить практически невозможно.
Особо надо сказать о диагностике обвития пуповины. Порой при исследовании видны только петли пуповины в области шеи, но определить, обвивают ли они шею, невозможно. В этих случаях помогает допплерометрическое исследование, в ходе которого можно изучить движение крови по сосудам – в том числе и пуповины. Кроме того во время родов используют метод кардиотокографии, который позволяет следить за числом сердечных сокращений, или выслушивают сердце¬биение плода при помощи стетоскопа.
Таким образом, во время беременности патологию пуповины можно лишь заподозрить. Однако своевременно проведенные ультразвуковые исследования помогут врачам сделать ваши роды безопасными.
Источник
Оглавление темы “Система нижней полой вены.”:
1. Система нижней полой вены. Нижняя полая вена ( v. cava inferior ).
2. Воротная вена ( v. portae ). Вены образующие воротную вену.
3. Общие подвздошные вены ( Vv. iliacae communes ).
4. Внутренняя подвздошная вена ( v. iliaca interna ).
5. Портокавальные и каво-кавальные анастомозы. “Голова медузы.”
6. Наружная подвздошная вена ( v. iliaca externa ).
7. Вены нижней конечности ( ноги ). Глубокие и поверхностные вены ноги.
8. Закономерности распределения вен.
9. Особенности кровообращения плода. Плацентарное кровообращение.
10. Рентгенологическое исследование кровеносных сосудов.
Особенности кровообращения плода. Плацентарное кровообращение
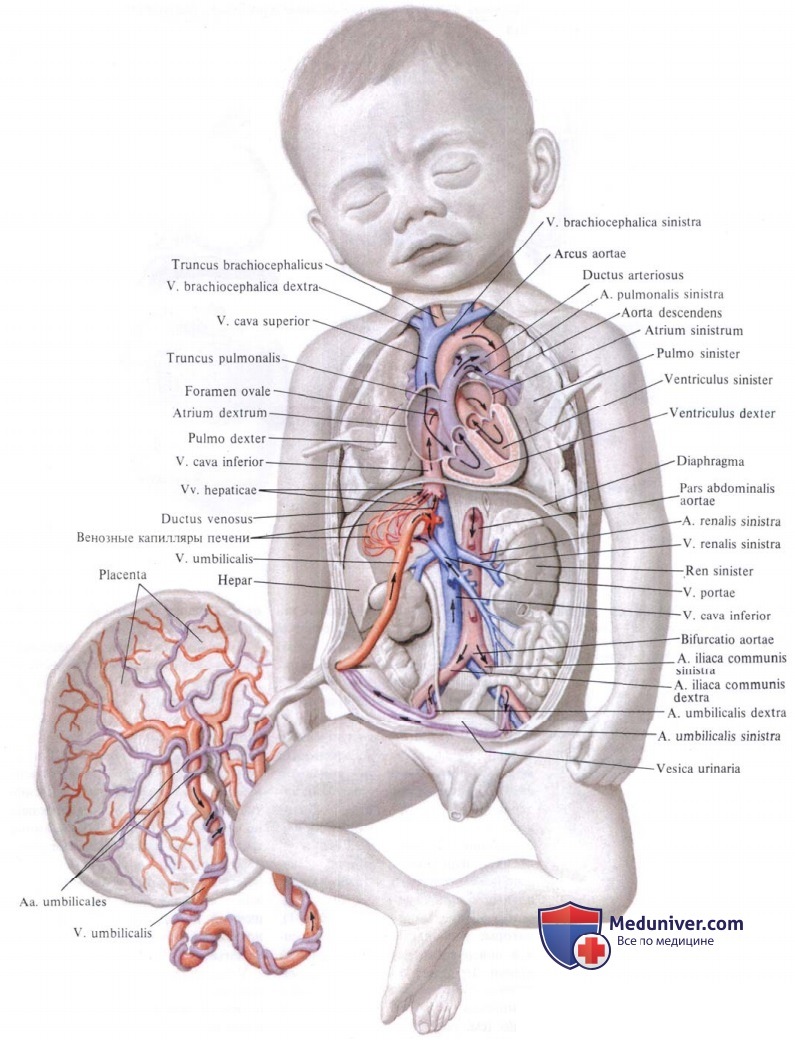
Кислород и питательные вещества доставляются плоду из крови матери при помощи плаценты – плацентарное кровообращение. Оно происходит следующим образом. Обогащенная кислородом и питательными веществами артериальная кровь поступает из плаценты матери в пупочную вену, которая входит в тело плода в области пупка и направляется вверх к печени, ложась в ее левую продольную борозду. На уровне ворот печени v. umbilicalis делится на две ветви, из которых одна тотчас впадает в воротную вену, а другая, называемая ductus venosus, дроходит по нижней поверхности печени до ее заднего края, где впадает в ствол нижней полой вены.
Тот факт, что одна из ветвей пупочной вены доставляет печени через воротную вену чистую артериальную кровь, обусловливает относительно большую величину печени; последнее обстоятельство связано с необходимой для развивающегося организма функцией кроветворения печени, которая преобладает у плода и уменьшается после рождения. Пройдя через печень, кровь по печеночным венам вливается в нижнюю полую вену.
Таким образом, вся кровь из v. umbilicalis или непосредственно (через ductus venosus), или опосредованно (через печень) попадает в нижнюю полую вену, где примешивается к венозной крови, оттекающей по vena cava inferior от нижней половины тела плода.
Смешанная (артериальная и венозная) кровь по нижней полой вене течет в правое предсердие. Из правого предсердия она направляется заслонкой нижней полой вены, valvula venae cavae inferioris, через foramen ovale (расположенно в перегородке предсердий) в левое предсердие. Из левого предсердия смешанная кровь попадает в левый желудочек, затем в аорту, минуя не функционирующий еще легочный круг кровообращения.

В правое предсердие впадают, кроме нижней полой вены, еще верхняя полая вена и венозный (венечный) синус сердца. Венозная кровь, поступающая в верхнюю полую вену от верхней половины тела, далее попадает в правый желудочек, а из последнего в легочный ствол. Однако, вследствие того что легкие еще не функционируют как дыхательный орган, только незначительная часть крови поступает в паренхиму легких и оттуда по легочным венам в левое предсердие. Большая часть крови из легочного ствола по ductus arteriosus переходит в нисходящую аорту и оттуда к внутренностям и нижним конечностям.
Таким образом, несмотря на то что вообще по сосудам плода течет смешанная кровь (за исключением v. umbilicalis и ductus venosus до его впадения в нижнюю полую вену), качество ее ниже места впадения ductus arteriosus значительно ухудшается. Следовательно, верхняя часть тела (голова) получает кровь, более богатую кислородом и питательными веществами. Нижняя же половина тела питается хуже, чем верхняя, и отстает в своем развитии. Этим объясняются относительно малые размеры таза и нижних конечностей новорожденного.
Акт рождения представляет скачок в развитии организма, при котором происходят коренные качественные изменения жизненно важных процессов. Развивающийся плод переходит из одной среды (полость матки с ее относительно постоянными условиями: температура, влажность и пр.) в другую (внешний мир с его меняющимися условиями), в результате чего коренным образом изменяются обмен веществ, а также способы питания и дыхания. Вместо питательных веществ, получаемых ранее через кровь, пища поступает в пищеварительный тракт, где она подвергается пищеварению и всасыванию, а кислород начинает поступать не из крови матери, а из наружного воздуха благодаря включению органов дыхания. Все это отражается и на кровообращении.
При рождении происходит резкий переход от плацентарного кровообращения к легочному. При первом вдохе и растяжении легких воздухом легочные сосуды сильно расширяются и наполняются кровью. Тогда ductus arteriosus спадается и в течение первых 8 – 10 дней облитерируется, превращаясь в ligamentum arteriosum.
>Пупочные артерии зарастают в течение первых 2 – 3 дней жизни, пупочная вена – несколько позднее (6 – 7 дней). Поступление крови из правого предсердия в левое через овальное отверстие прекращается тотчас после рождения, так как левое предсердие наполняется кровью, поступающей сюда из легких, и различие в давлении крови между правым и левым предсердиями выравнивается. Закрытие овального отверстия происходит значительно позднее, чем облитерация ductus arteriosus, и часто отверстие сохраняется в течение первого года жизни, а в 1/3 случаев – всю жизнь. Описанные изменения подтверждены исследованием на живом с помощью рентгеновских лучей.
Учебное видео анатомия кровообращения у плода
N!B! На видео – 4:02 ОШИБКА: “Лёгочные вены несут артериальную кровь из лёгких в правое предсердие.”
ВЕРНО: Лёгочные вены несут артериальную кровь из лёгких в ЛЕВОЕ предсердие.
На видео всё правильно, но комментатор перепутал. Другие видео уроки по данной теме находятся: Здесь
– Также рекомендуем “Рентгенологическое исследование кровеносных сосудов.”
Источник
21.10.2020
Период беременности является временем существенных изменений в организме женщины. Особенно это касается сердечно-сосудистой системы, которая начинает работать в режиме существенного увеличения нагрузки, что обусловлено следующими факторами:
- увеличение объема циркулирующей крови;
- развитие круга плацентарно-маточного кровообращения в дополнение к основному;
- существенное ускорение метаболизма;
- увеличение массы тела;
- рост плода.
Причины сосудистых заболеваний
Стремительное повышение объема циркулирующей крови является главной причиной сосудистых заболеваний. Это явление можно наблюдать уже с первого триместра. Объем крови в организме беременной женщины увеличивается на 40-50% относительно показателей, существующих в обычной жизни. Объем эритроцитов – на 20-25%. При наличии таких показателей, часто возникает анемия – понижение уровня гемоглобина в крови, снижается вязкость крови, возможно понижение артериального давления. Все эти показатели в совокупности способствуют возникновению сосудистых заболеваний различных форм.
Распространенные заболевания сосудов
Существенные изменения в организме часто приводят к развитию различных сосудистых патологий. Наиболее уязвимыми становятся кожные сосуды – появляются сосудистые «звездочки» (невусы). Обычно их можно заметить на лице или руках. Чаще всего они исчезают после родов, но у некоторых женщин остаются на всю жизнь.
Еще одним заболеванием, получившим широкое распространение, является варикозное расширение вен. Чаще всего варикоз проявляется у женщин, имеющих наследственную предрасположенность. Наибольшему риску подвержены те женщины, у которых его проявления появились задолго до беременности, а также ведущие малоподвижный образ жизни и страдающие избыточным весом. Наиболее часто варикоз возникает на ногах, в более редких случаях – поражает внешние половые органы.
Часто такой косметический дефект, как варикоз, перерастает в серьезное заболевание. Первым признаком этого является болезненность в области выступающих вен. Наиболее серьезным осложнением этого заболевания является тромбофлебит – воспаление стенок сосудов, которое сопровождается образованием тромбов. При первых признаках развития болезни следует срочно обратиться к флебологу. Возникший в третьем триместре тромбофлебит может быть очень опасен во время родов из-за высокой вероятности закупорки сосудов тромбами, что может создать угрозу жизни как матери, так и ребенка.
Профилактика сосудистых заболеваний
Профилактике заболеваний сосудов необходимо уделить внимание еще во время планирования беременности. Главным принципом профилактики является укрепление стенок сосудов. С этой целью следует включить в свой распорядок дня меры по предупреждению варикоза.
1. Массаж ног
Выполняется в виде легких растираний и поглаживаний по направлению от голеностопных суставов к бедрам. Постепенно сила нажатий увеличивается.
2. Контрастный душ
Поочередная смена температуры воды от горячей к холодной помогает сосудам быть более устойчивыми к изменению температуры и укрепляет их. Рекомендуется к применению каждый день.
3. Физические нагрузки для икроножных мышц
Полезны будут любые упражнения, где задействованы мышцы икр (поднятие на носочки из положения стоя, поочередное вытягивание носка и пятки).
4. Компрессы и ножные ванночки из отвара конского каштана
Как известно, конский каштан очень полезен для укрепления стенок сосудов. Отваром следует натирать голени или использовать в качестве ванночки для ног.
Кроме вышеуказанных мер профилактики сосудистых патологий, необходимо тщательно следить за равномерностью увеличения массы тела. Резкое прибавление веса недопустимо, так как это может спровоцировать стремительное развитие недуга. Также не следует принимать горячие ванны, так как это увеличивает нагрузку на сосуды. На ночь следует подкладывать под ноги подушку или специальный валик для того, чтобы обеспечить отток застоявшейся крови от ног. На последних неделях беременности и во время родов следует надевать компрессионные чулки либо применять обмотку ног эластичным бинтом, что способствует улучшению кровотока, снижения риска венозных тромбов и отеков.
Для предупреждения возникновения осложнений на протяжении всей беременности следует периодически посещать врача-флеболога. Это позволит вовремя среагировать на ухудшение состояния сосудов и вовремя начать необходимое лечение.
Навигация по записям
Источник
