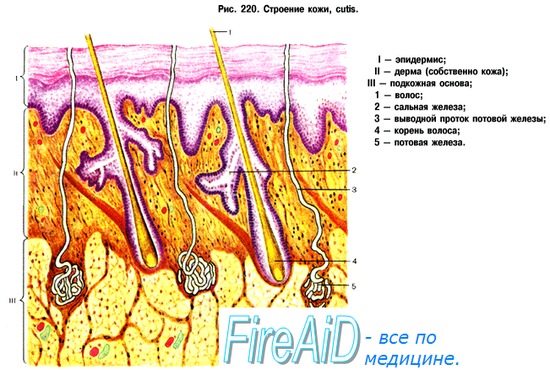
При чем расширяются кровеносные сосуды кожи человека расширяются
В нашей коже присутствуют тысячи рецепторов, следящих за общей температурой тела.
Эти датчики определяют изменения в окружающей среде и предупреждают об этом мозг, который, в свою очередь, стимулирует дрожь или потение тела для поддержания гомеостаза.
Механизм охлаждения

Температура тела обычно выше температуры окружающего воздуха. Таким образом, тепло уходит в окружающую среду в результате излучения и конвекции, когда потоки воздуха проходят над поверхностью кожи.
Однако если тело становится слишком теплым благодаря высокой наружной температуре или внутреннего жара, тепловые датчики отправляют нервные импульсы в гипоталамус, и мозг инициирует меры по охлаждению.
Кровяные капилляры вблизи поверхности кожи расширяются, поток крови увеличивается, и больше тепла уходит через кожу наружу.
Потовыделение также увеличивает теплоотдачу: по мере того как жидкость, выделяемая потовыми железами, испаряется, это создает охлаждающий эффект для кожи. В сухом воздухе потовыделение работает очень эффективно: в условиях сухого воздуха человек может выдерживать температуру до 65° С в течение нескольких часов. Однако если воздух влажный, пот не может легко испаряться, и тело перегревается гораздо быстрее.
Расширение сосудов
Расширение сосудов – ключевой механизм для удержания и выделения тепла.
При высокой температуре кровеносные сосуды расширяются, позволяя теплу выделяться, в результате чего на коже проступает румянец. Степень расширения кровеносных сосудов контролируется нервами, которые называются вазомоторными волокнами и контролируются мозгом.
Сужение сосудов
В холодных условиях сфинктерные мышцы сокращаются, в результате чего кровь обходит капилляры, и это предотвращает ее приток к поверхности. Кожа при этом выглядит бледнее, чем обычно.
При низкой температуре предкапиллярные артериолы в верхних слоях кожи могут сужаться. Это уменьшает кровообмен и снижает потери тепла.
Жар и гипотермия
Жар, поднимающий температуру тела, может возникать в результате инфекции. Химические вещества, называемые цитокинами, выделяются белыми клетками крови и разрушают тканевые клетки. Эти химические вещества побуждают гипоталамус вырабатывать простагландины (гормоны, расширяющие кровеносные сосуды), которые, в свою очередь, «заново запускают» механизм термостатического контроля гипоталамуса для более высокой температуры.
В результате включаются вырабатывающие тепло механизмы; даже при температуре тела 40° С пациент может испытывать озноб. Температура тела остается высокой до очищения организма от инфекции.
В этот момент восстанавливаются обычные «настройки» гипоталамуса и включаются охлаждающие механизмы.
Пациент потеет и покрывается румянцем в результате расширения кровеносных сосудов в коже. Исследования показывают, что жар одновременно усиливает действие иммунной системы тела и замедляет рост микроорганизмов.
В этот момент восстанавливаются обычные «настройки» гипоталамуса и включаются охлаждающие механизмы.
Гипотермия возникает, когда температура внутри тела опускается ниже 35° С. Это происходит в результате воздействия на тело холода, и оно теряет способность поддерживать нормальную температуру. Ей более всего подвержены младенцы, пожилые и больные люди. Гипотермия обычно является результатом сочетания плохого питания и недостатка одежды в холодных условиях.
Разнообразные методики массажа от высококлассных специалистов. СПб.
← вернуться назад
Источник
| Оглавление темы “Кровоснабжение органов и тканей. Сопряженные функции сосудов. Микроциркуляция ( микрогемодинамика ).”: 1. Кровоснабжение легких. Малый круг кровообращения. Интенсивность кровотока в сосудах легкого. Миогенная, гуморальная регуляция кровотока в легочных сосудах. 2. Кровоснабжение желудочно-кишечного тракта (ЖКТ). Интенсивность кровотока в сосудах желудочно-кишечного тракта (ЖКТ). Миогенная, гуморальная регуляция кровотока в сосудах желудочно-кишечного тракта (ЖКТ). 3. Кровоснабжение cлюной железы ( слюных желез ). Кровоснабжение поджелудочной железы. Регуляция кровотока в сосудах желез. 4. Кровоснабжение печени. Интенсивность кровотока в сосудах печени. Миогенная, гуморальная регуляция кровотока в печени. 5. Кровоснабжение кожи. Интенсивность кровотока в сосудах кожи. Миогенная, гуморальная регуляция кровотока в коже. 6. Кровоснабжение почки ( почек ). Интенсивность кровотока в сосудах почки ( почек ). Миогенная, гуморальная регуляция кровотока в почке ( почках ). 7. Кровоснабжение мышц. Интенсивность кровотока в сосудах мышц. Миогенная, гуморальная регуляция кровотока в мышцах. 8. Сопряженные функции сосудов. Резистентная функция сосудов. Емкостная функция сосудов. Обменная функция сосудов. 9. Микроциркуляция ( микрогемодинамика ). Проницаемость капилляров. Стенки капилляров. Типы капиляров. 10. Гидростатическое давление в капиляре. Транскапиллярный обмен веществ. Линейная скорость кровотока в микроциркуляторном русле. Шунтирующие сосуды ( шунтирование ). Кровоснабжение кожи. Интенсивность кровотока в сосудах кожи. Миогенная, гуморальная регуляция кровотока в коже.Кожа в большей степени, чем другие органы, подвержена прямому действию высоких и низких температур, ультрафиолетовых лучей, механических факторов и т. д. Кровоток по ее сосудам значительно превышает собственные нутритивные потребности. Это объясняется тем, что выполнение важнейшей функции кожи человека – участие в терморегуляции – определяется не активностью метаболических процессов в ней, а теплопереносящей функцией кровотока. В покое при нейтральной температуре внешней среды кожа получает от 5 до 10 % сердечного выброса. Суммарный кожный кровоток взрослого человека при этом составляет 200-500 мл/мин. В различных частях поверхности тела кожный кровоток значительно отличается. Например, в коже спины он составляет 9,5 мл/100 г/мин, на передней поверхности тела 15,5 мл/100 г/мин. Наиболее интенсивный кровоток отмечается в коже пальцев рук и ног, где находится большое количество артериовенозных анастомозов. Диапазон возможного возрастания кровотока в коже велик: отношение объемной скорости кровотока в покое к максимальной его величине составляет 1:8. Максимальной величины кожный кровоток у человека достигает при тепловом стрессе. В условиях высокой внешней температуры он может возрастать с 200-500 мл/мин до 2,5-3 л/мин, а при продолжительном нагревании организма человека (температура кожи 42 °С) увеличивается до 8 л/мин, составляя 50-70 % сердечного выброса.
Нервная регуляция кровоснабжения кожи обеспечивается широко представленной иннервацией ее сосудов (особенно артериовенозных анастомозов) симпатическими адренергическими сосудосуживающими волокнами. Повышение их активности обусловливает сужение кожных сосудов, а торможение – приводит к вазодилатации. Главным фактором в регуляции кожного кровотока является температура тела, снижение которой приводит к рефлекторному сужению как артериальных, так и венозных сосудов кожи, что способствует перемещению крови в глубокие вены и сохранению тепла. При общем охлаждении снижается кровоток как через артериовенозные анастомозы, так и через капилляры кожи. Эта реакция опосредована через гипоталамус, а эффектор-ными ее путями являются адренергические нервные волокна. При общем воздействии на организм высоких температур происходит увеличение кожного кровотока за счет, главным образом, раскрытия артериовенозных анастомозов, кровоток через которые увеличивается в 3-3,5 раза. Раскрытие анастомозов является следствием угнетения сосудосуживающей им-пульсации к кожным сосудам по симпатическим адренергическим волокнам, обусловливающим стимуляцию В-адренорецепторов. Медиаторами активной кожной вазодилатации являются гистамин и допамин. Гуморальная регуляция. В коже имеется большое количество тучных клеток – источника вазоактивных веществ. Дегрануляция тучных клеток и выделение вазоактивных веществ (гистамина, серотонина и др.) происходит при непосредственном воздействии на кожу ультрафиолетового облучения, механических и других факторов. В сосудах кожи имеются Н,-и Н2-гистаминовые рецепторы, опосредующие вазодилататорное действие эндогенного и экзогенного гистамина. Расширение сосудов кожи вызывает субстанция Р, оказывая при этом как прямое влияние на гладкую мышцу сосудов, так и опосредованное – через гистамин, выделяющийся из тучных клеток. В коже происходит биосинтез простагландинов. Внутрикожное введение простагландинов Е2 и Н2 вызывает расширение кожных сосудов, а простагландина F2a – сужение их.
Температура самой крови является фактором, играющим важную роль в локально действующих механизмах контроля сосудистых функций в коже. При локальном нагревании кожи имеет место увеличение капиллярного кровотока без существенных изменений кровотока через артериовенозные анастомозы. В механизме вазодилатации при локальном нагревании кожи большую роль играет освобождение вазоактивных веществ (АТФ, субстанция Р, гистамин) и накопление метаболитов. Однако большее значение в развитии гиперемии в этом случае имеет прямое действие тепла на гладко-мышечные элементы кожных сосудов. При повышении температуры крови снижается миогенный тонус и уменьшаются реакции гладких мышц сосудов кожи на симпатическую импульсацию и вазоконстрикторные вещества, в частности на норадреналин. Снижение адренореактивности гладких мышц кожных сосудов под влиянием гипертермии связано с уменьшением чувствительности их альфа-адренорецепторов. При локальном действии на кожу низких температур имеют место вазоконстрикции и снижение кожного кровотока, что обусловлено как повышением сосудистого тонуса, так и увеличением вязкости крови. Видео физиология гуморальной регуляции и ее отличие от гормональной – профессор, д.м.н. П.Е. Умрюхин– Также рекомендуем “Кровоснабжение почки ( почек ). Интенсивность кровотока в сосудах почки ( почек ). Миогенная, гуморальная регуляция кровотока в почке ( почках ).” |
Источник
Расширенные сосуды – не только эстетический дефект, который проявляется в виде сосудистой сетки на лице и ногах. Расширение вен или артерий – характерный симптом заболевания сосудов.
Сосуды и их функции
Сосуды кровеносной системы: вены, артерии и капилляры – доставляют кровь ко всем органам и тканям организма человека. Вместе они представляют собой замкнутую систему, где все взаимосвязано. Артерии доставляют к органам обогащенную кислородом и необходимыми веществами кровь, капилляры обеспечивают их доставку в органы, а вены отводят оксигенерированную кровь. Органы и ткани страдают, когда возникают заболевания сосудов. В результате некоторых болезней, неправильного образа жизни и других факторов теряется гибкость и эластичность сосудов, в них возникают окклюзии и стенозы.
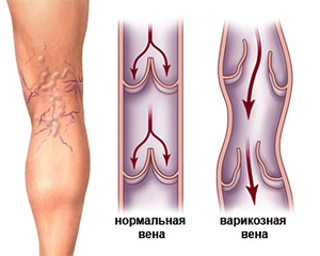
Расширенные вены
Распространенная проблема, которая свидетельствует о нарушении функций сосудов, – расширение вен. Оно возникает на любом участке венозной системы, однако чаще страдают сосуды на ногах. Варикозное расширение вен – не только эстетическая проблема. Часто варикоз сопровождается болями и тяжестью в ногах, отеками и судорогами – характерными симптомами заболевания сосудов конечностей. В результате осложнений болезни существует угроза тромбоза и появления трофических язв. При наличии вышеперечисленных симптомов обратитесь в специализированный сосудистый центр или запишитесь на консультацию к флебологу.
Диагностика варикозного расширения вен:
- Осмотр и сбор анамнеза;
- Дуплексное сканирование вен;
- Ультразвуковое исследование;
- Флебография вен конечностей;
- Флебоманометрия.
После осмотра пациента врачом определяется необходимость того или иного вида диагностики сосудов. Когда заболевание диагностировано, больному предлагаются следующие методы лечения варикоза:
- Удаление пораженных вен (флебоэктомия)
- Лазерная фотокоагуляция;
- Склеротерапия (с помощью специального вещества поврежденные вены как бы склеиваются и исчезают);
- Радиочастотная коагуляция вен.
Расширенные артерии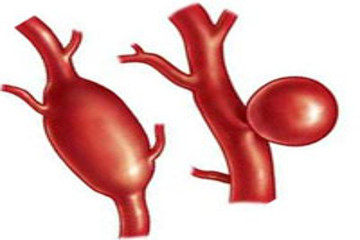
Расширенные артерии – первый признак заболевания, которое носит название аневризматическое расширение артерии. По одной из версий, вследствие отложения холестерина стенки сосудов истончаются и растягиваются, образуется выпячивание – аневризма.
Причины
Причины расширения сосудов – гипертония, тяжелые травмы, последние стадии сифилиса, атеросклероз. При этом атеросклероз – наиболее распространенная из них. Отложение холестерина с формирование бляшек в стенках артерий обуславливает причины атеросклероза сосудов. Из-за этого эластичность сосудов снижается, стенки становятся ослабленными. Под действием давления крови они расслаиваются и образуются аневризмы. Они не только мешают нормальному кровоснабжению органов: разрыв аневризмы чрезвычайно опасен из-за угрозы кровоизлияния.
Диагностика
О том, что сосуд расширен, пациент порой не догадывается, поскольку зачастую заболевание не проявляет явных симптомов. Выявить патологию врачу помогают современные методы диагностики – УЗДГ артерий, КТ сосудов и ангиографию. Чтобы увидеть все патологические изменения в артериях, спрогнозировать дальнейшее течение болезни и определить наиболее оптимальную тактику лечения используют рентгеноконтрастные методы исследования, такие как ангиография.
Лечение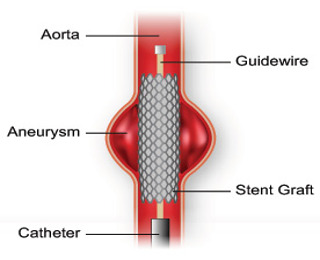
Исходя из особенностей протекания болезни подбирается тот или иной метод лечения аневризмы. В случаях, когда нет угрозы жизни и здоровью, пациенту рекомендуется лишь регулярное наблюдение в сочетании с профилактикой сосудистых заболеваний: в первую очередь в таких случаях показано придерживаться строгой диеты, вести активный образ жизни с умеренными физическими нагрузками и полностью отказаться от курения.
При высоком риске осложнений расширенные истонченные артерии лечат хирургическим путем. Показания к проведению операции определяет врач. В ряде случаев выполняется открытая хирургическая операция по удалению аневризмы и замене удаленного участка сосуда эндопротезом. Современные и безопасные пути оперативного лечения предлагает эндоваскулярная хирургия. Для лечения аневризм используется внутрисосудистый вид вмешательства – стентирование. Суть метода заключается в установке стент-графта. Специальная конструкция исключает расширенный участок сосуда из общего кровотока, препятствует дальнейшему росту аневризмы и ее разрыву. Преимущество стенирования в том, что вмешательство выполняется без разрезов под местным наркозом. О стоимости операции по установке стента узнайте, перейдя по ссылке.
Источник
Дата публикации 25 ноября 2020Обновлено 22 апреля 2021
Определение болезни. Причины заболевания
Купероз – это заболевание кожи, которое развивается из-за хрупкости капиллярных стенок и локального нарушения кровообращения. Сопровождается нарушением цвета кожи, потерей её эластичности и появлением телеангиэктазий – сосудистых звёздочек или сеточек [1].
Как правило, купероз не является самостоятельной болезнью. Это симптом, который сопутствует основному заболеванию.
Расширение и ломкость сосудов сосудов происходят по ряду причин. Ими могут быть как внутренние, так и внешние факторы.
Внутренние факторы:
- розацеа – основная причина развития купероза;
- физиологические гормональные изменения – в подростковом возрасте, во время беременности, климакса или при приёме гормональных контрацептивов;
- заболевания яичников, щитовидной и поджелудочной железы;
- заместительная терапия эндокринной патологии [5];
- сердечно-сосудистые заболевания (артериальная гипертензия и атеросклероз);
- заболевания пищеварительной системы (гастрит, дисбактериоз кишечника, болезни печени и поджелудочной железы);
- склеродермия и наследственные аутоиммунные заболевания (болезнь Стерджа – Вебера, синдром Луи – Бар, болезнь Рандю – Ослера).
При гормональных нарушениях обособленные частички гормонов вступают во взаимодействие с рецепторными клетками, образуя биологически активные биологические соединения. Эти соединения влияют на стенки сосудов, уменьшают их упругость и эластичность, делая их ломкими.
Во время беременности происходит серьёзная гормональная перестройка организма. Сосуды могут не выдержать такую нагрузку и расшириться. Так как такая перестройка временная, в течение 2-3 месяцев после родов сосуды обычно восстанавливаются. Но из-за развития других заболеваний (например, гипертонии) сужение сосудов после родов может и не произойти.
При наследственных аутоиммунных заболеваниях количество нитевидного белка, придающего упругость и эластичность сосудистым стенкам, уменьшается и сосуды становятся ломкими. Склеродермия сопровождается отторжением соединительной ткани. Это также сказывается на сосудах.
При розацеа поражаются сальные железы, волосяные луковицы и капилляры кожи лица. За счёт стойкого расширения сосудов и прилива крови появляются телеангиэктазии.
Внешние факторы:
- вредные привычки (курение, злоупотребление алкоголем);
- неправильное питание (употребление большого количества кофе, шоколада, острой и горячей пищи);
- перепады температуры;
- ультрафиолетовое облучение.
Курение влияет на сосуды, разрушая баланс липидов в крови. Липиды – это жиры, которые влияют на обмен веществ у человека. Разрушенные частицы из липидного баланса оседают на сосудистых стенках, закупоривая их просвет. Сердце с возросшей нагрузкой проталкивает кровь по сосудам, в результате в сосудах с венозной и артериальной кровью образуется разное давление, что приводит к расширению капиллярной сети.
Чрезмерное употребление алкоголя также способствует скоплению жиров в сосудистых стенках, а этанол расширяет капилляры. Он снижает давление крови за счёт расслабления сосудистых стенок, тем самым эластичность сосудов теряется и они остаются расширенными.
Люди с чувствительной и светлой кожей наиболее подвержены развитию купероза, особенно под влиянием перепадов температуры и ультрафиолетового излучения. Такая кожа быстро реагирует на внешние факторы, что способствует повреждению стенок сосудов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы купероза
Купероз может проявляться на любых участках кожи, например на ногах, спине или грудной клетке, но чаще – на лице: в области крыльев носа, лба, подбородка и щёк [9]. Это обусловлено эластичностью и небольшой толщиной кожи.
Из-за нарушения целостности сосудистой стенки образуются небольшие кровоизлияния, которые становятся заметны невооружённым глазом. Вначале появляются розово-красные или тёмно-фиолетовые сосудистые звёздочки и сеточки. Их цвет зависит от степени поражения и диаметра сосудов (от 1-2 мм до 4-5 см).
Боль не характерна, но может возникнуть чувство жжения или зуда. При расширении вен на ногах появляется мышечная слабость, тяжесть в конечностях при ходьбе.
На фоне поражения печени может появится зуд. Такой печёночный зуд возникает под влиянием желчных кислот. Они формируются из холестерина в печёночных клетках, после транспортируются вместе с током желчи в желчный пузырь и двенадцатиперстную кишку. При нарушении транспортировки желчных кислот они попадают в кровоток. Кислоты накапливаются в организме, что и приводит к зуду кожи.
При наследственных аутоиммунных заболеваниях соединительной ткани расширение капилляров сопровождается поражением сосудов и неспецифическим воспалительным процессом, который возникает под влиянием множества внешних и внутренних факторов.
Если не заняться лечением, симптомы купероза начинают прогрессировать. Капилляры значительно расширяются, кровь в них застаивается, из-за чего сосуды становятся синюшно-фиолетового цвета. На других участках кожи нарушается приток крови и выработка коллагена, кожа тускнеет, теряет эластичность, становится более дряблой.
Патогенез купероза
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая – в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов – соединений между кровеносными сосудами [2].
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота [2]. Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз – покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон – их диаметр увеличивается в 10 раз.
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление – это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.
Классификация и стадии развития купероза
В рамках розацеа выделяют четыре стадии купероза:
- I стадия – начало болезни. Отмечается периодические ощущения “приливов”. Кожа краснеет на щеках, иногда на туловище, руках и кистях [6]. На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
Осложнения купероза
Единственное осложнение купероза – преждевременное старение кожи. Из-за нарушенного кровоснабжения она недополучает кислорода и питательных веществ [8]. В результате становится тусклой, дряблой, сухой, а видимые сосуды кожи вызывают эстетический дискомфорт.
Однако не стоит забывать, что купероз может быть проявлением сердечно-сосудистых, эндокринных, гастроэнтерологических или наследственных аутоиммунных заболеваний. Поэтому чтобы не допустить развития осложнений основной болезни, важно обратиться к врачу при первых признаках купероза.
Диагностика купероза
Распознать купероз по клиническим проявлениям не оставляет труда. Однако самостоятельно поставить правильный диагноз невозможно: купероз может быть проявлением начальной стадии наследственного аутоиммунного заболевания, патологии соединительной ткани и других болезней. Поэтому за помощью необходимо обратиться к врачу. Только доктор сможет установит причину купероза и подобрать правильное лечение.
При сборе анамнеза врач уточняет, какие факторы могли повлиять на развитие болезни: есть ли у пациента жалобы на щитовидную железу или яичники, были ли у него заболевания, связанные с нарушением гормонального фона [3].
Для лучшей визуализации поражения кожи во время осмотра используют дерматоскоп. Он позволяет разглядеть тонкие паутинки расширенных сосудов, которые не видны невооружённым глазом.
Далее врач назначает необходимые лабораторные и инструментальные исследования, чтобы выявить основное заболевание, ставшее причиной развития купероза:
- общий анализ мочи (ОАМ) – делается для определения функции почек;
- общий анализ крови (ОАК) с лейкоцитарной формулой – позволяет выяснить, какие нарушения есть в организме;
- биохимический анализ крови – также позволяет выявить изменения в организме, например в пищеварительном тракте или печени;
- анализы на свободный тироксин (Т4), тиреотропный гормон (ТТГ), прогестерон, тестостерон – обнаруживает гормональные нарушения;
- УЗИ щитовидной железы;
- УЗИ органов брюшной полости.
Все эти анализы обязательны, особенно для пациентов с тонкой чувствительной кожей. Они дают полную картину и позволяют назначить правильное лечение.
Лечение купероза
Лечение купероза должно быть направлено не только на устранение косметического дефекта, но и на борьбу с основным заболеванием, которое привело к поражению капилляров. Поэтому оно может потребовать участия не только дерматолога, но и других специалистов: эндокринолога, кардиолога, гастроэнтеролога или ревматолога.
В настоящее время существует много методов, которые помогают избавиться от купероза. Только врач может назначить то, что непосредственно подойдёт пациенту.
На ранних стадиях заболевания (I и II стадии) возможно амбулаторное лечение в виде мазей с флавоноидами (например, Троксевазин), таблеток Аскорутин, а также витаминов группы С, Р. Они укрепляют стенки сосудов и препятствуют развитию рецидива [5].
На III-IV стадиях болезни показано удаление расширенных сосудов при помощи аппаратных методов лечения. К ним относятся: электрокоагуляция, фототерапия, лазеротерапия и озонотерапия [10].
- Электрокоагуляция – удаление повреждённых сосудов под воздействием электрического тока. Процедура безболезненная, её повторяют от 3 до 5 раз.
- Фототерапия – восстановление сосудов при помощи фотовспышек. Процедура выполняется с помощью аппарата, излучающего интенсивный импульсный свет (IPL).
- Лазеротерапия – сужение сосудов под воздействием лазерного луча [4]. Наиболее эффективным при куперозе является неодимовый лазер. Не повреждая кожу, он нагревает гемоглобин крови, тем самым как бы “запаивает” сосуд, и сосудистые звёздочки буквально исчезают.
- Озонотерапия – введение озоно-кислородной смеси в просвет повреждённого сосуда. Данная смесь обладает выраженным лечебным действием, улучшает кровообращение и ускоряет восстановление тканей.
Во время беременности лечение купероза проводят при необходимости, но только после 12-й недели, так как до 12-й недели идёт формирование плода [1]. Опасность связана с внешним и психологическим состоянием будущей мамы. Из-за постоянных стрессов понижается и без того ослабленный иммунитет. На этом фоне обостряются хронические нарушения, которые могут повлиять на формирование и развитие плода.
Беременным и кормящим противопоказана электрокоагуляция, фото- и лазеротерапия. Если во время беременности купероз возник на фоне розацеа, то не рекомендуется принимать изотретиноин и тетрациклин, так как эти препараты негативно влияют на плод [11].
Прогноз. Профилактика
Обращая внимание на кожу, зная симптомы заболевания, можно на ранних стадиях обратиться к специалисту и вовремя устранить купероз.
Прогноз зависит от причин, вызвавших расширение и ломкость сосудов. Если развитие купероза связано с хроническими заболеваниями, особенно розацеа, лечение будет наиболее длительным. Оно требует постоянного наблюдения у специалиста. При прекращении лечения или воздействии любого фактора риска возможны периоды обострения.
Чтобы не допустить развитие купероза, необходимо придерживаться несложных правил:
- отказаться от вредных привычек;
- придерживаться правильного питания;
- пересмотреть свой образ жизни;
- правильно ухаживать за кожей;
- избегать прямых солнечных лучей;
- использовать кремы с солнцезащитным фактором;
- летом с 12:00 до 17:00 не находиться на солнце;
- зимой использовать питательные кремы, которые противостоят воздействию внешних неблагоприятных факторов [5].
При очищении кожи лица рекомендуется использовать специальные мягкие очищающие средства, которые предохраняют кожу от обезвоживания. Пользоваться мыльными пенками и мылом не желательно, так как они разрушают липидный слой, который защищает кожу от испарения молекул воды. Также нужно отказаться от использования губки, спонжа, щёточек, кисточек, пилингов, скрабов и средств, содержащих спирт. Они будут раздражать и сушить кожу [10].
Умываться нужно только тёплой водой. Для снятия декоративной косметики с сухой кожи желательно использовать специальные сливки или молочко. В их составе содержатся масла, которые питают и увлажняют кожу.
Крема, в которых есть ланолиновая кислота, витамины группы С, К, Е, также питают кожу и укрепляют стенки кровеносных сосудов. Перед сном можно обработать кожу успокаивающей сывороткой.
Немаловажную роль в профилактике купероза играет питание. Еда должна быть богата витаминами:
- витамин Р содержится в моркови, гречке, красном болгарском перце, спарже и петрушке;
- витамин К – в шпинате, белокочанной капусте, петрушке, спарже, брокколи, сушеных специях, водорослях и листьях одуванчика;
- витамин С – в луке, цитрусовых, чёрной смородине и квашеной капусте;
- витамин D – в молочных продуктах;
- Омега-3 – в рыбных продуктах, особенно в рыбьем жире.
Пищу желательно готовить на пару или запекать. Также рекомендуется соблюдать водный режим: выпивать 1,5-2,0 литра воды в день. Можно пить зеленый чай. Вода должна быть негазированной, так как газированная вода усиливает кислотность слизистой желудка и рефлекторное расширение сосудов лица. То же самое происходит и при употреблении острой, солёной пищи, кофе и шоколада [10].
Источник