При родах лопнул сосуд мозга
Консультация
Добрый день! Моему сыну месяц! На УЗИ обнаружили кисту в голове размером 1см. Доктор объяснила, что во время родов у него лопнул сосуд, на месте которого образовалась эта киста. Этому посодействовало то, что я рожала без вод 11 часов! Выписали лекарства Элькар и Энцефабол! Но у меня остается куча вопросов: на сколько это опасно? Что запрещается? Разрешены ли авиаперелеты? Ныряние с инструктором в ванне? Как отражается на ребенке? Да и в конце концов, точное название диагноза и варианты развития? Буду благодарна за помощь! Спасибо!
![]()
Екатерина Сергеевна
Дежурный врач
Здравствуйте. Я могу помочь вам с вашей ситуацией. Напишите ваш вопрос, сообщение должно быть не короче 100 символовТолько что
Ваш вопрос
– опишите вашу ситуацию;
Ответы врачей
Здравствуйте, Елена. У ребенка сохраняется угроза повышенной судорожной готовности. Таким детям противопоказаны до года авиаперелеты, резкие подъемы, вибрации, ныряние- все, что может спровоцировать повышение внутричерепного давления. Если киста будет расти и сдавливать определенные участки мозга, это может вызвать соответствующую неврологическую симптоматику(нарушение тонуса и др.)На клинические проявления так же влияет объем кисты, давление внутри нее. Диагноз, вероятно так и звучит- редукционная киста головного мозга, возможно гипоксически- ишемическое поражение ЦНС, ранний восстановительный период. Рекомендации даны правильно. Показано наблюдение неврологом в динамике. Если киста расти не будет(зачастую так и происходит)- прогноз благоприятный. Не лишними будут возрастные курсы массажа и гимнастики, грудничковое плавание, все без экстрима. Будьте здоровы.
Спасибо за оперативный ответ! Скажите, а какие должны быть действия при судорогах? И что считается вибрацией? Качание в кроватке, езда в коляске? Должны быть очень осторожными? Могут быть еще какие нибудь внешние проявления заболевания? Нарушение сна? Беспокойство? Может быть посоветуете, где лучше в Москве наблюдаться с таким диагнозом?
Елена – 2015-09-18 22:56:57
Елена
Появление судорог требует экстренной медпомощи. Качание в кроватке и коляске- это не та вибрация, которой нужно опасаться, а вот авиаперелет- да. Нарушение сна, беспокойство, тонусные нарушения, срыгивание- все это косвенно может указывать на данную патологию, но не повод для экстренного обращения к врачу. Избегайте провоцирующих факторов, соблюдайте рекомендации невролога и Вы сведете к минимуму вероятность данного симптома.
Здравствуйте. У подавляющего большинства детей такие кисты абсолютно ничем себя не проявляют и к году исчезают. Если нет неврологической симптоматики (снижение тонуса, патологические рефлексы и т. д. – об этом судит невропатолог при очном осмотре), то прогноз благоприятный и киста на развитие ребенка практически никакого влияния не оказывает. Как уже было сказано выше, ведите спокойный образ жизни, с полетами, подводным плаванием и т. д. необходимо подождать. Учитывая, размер кисты Вашего ребенка необходимо контрольное УЗИ головного мозга через месяц после лечения для выяснения, растет киста или уменьшается. Наблюдаться Вы можете у любого невропатолога, лечение назначено адекватное, какая- то специфическая терапия не требуется.
![]()
Онлайн консультант
i
Провожу онлайн консультации в чате, по телефону, в мессенджерах. Расшифровка анализов и снимков.
врач онлайн
Елена, хотелось бы вас немного успокоить. Дело в том, что большинство кист, которые обнаруживаются у новорожденных проходят самостоятельно к 1 году. Поэтому рекомендуется узи в динамике.
При родах лопнул сосуд у ребенка образовалась не большая шишка , после узи сказали все хорошо расасеться шишка не внутри черепа , сказали через 10 дней после родов сходить к хирургу .
Алена – 2016-11-07 19:14:37
Алена
Я так понимаю, вопрос о кефалогематоме. Действительно необходим осмотр хирурга после 10-12 дня жизни малыша. Если гематома большая и может привести к выраженому косметическому деффекту, то ее рекомендуют удалять, но, в таком случае возрастает риск инфецирования полости, которая остается после аспирации гематомы. Поэтому, оценить необходимость аспирации гематомы, пользу и возможный риск может только доктор после личного осмотра.
Здравствуйте, были на УЗИ. И нам сказали что у нас с двух сторон головы лопнул сосуды, направила к невропатологу он приписал на 12уколов чтобы они рассосались
Юлия – 2018-08-14 16:44:06
По данному вопросу консультацию проводят практикующие врачи. Медицинское образование проверено администрацией сайта. Сервис несёт полную моральную и юридическую ответственность за качество консультаций. Лопнул сосуд в голове у ребенка консультация врача на тему дается в справочных целях. По итогам полученной консультации, пожалуйста, обратитесь к врачу, в том числе для выявления возможных противопоказаний. По возможности, будьте готовы ответить на дополнительные вопросы. В противном случае консультация будет дана на основе указанной в вопросе информации и иметь предположительный характер. Не занимайтесь самолечением, консультация врача онлайн не заменяет очный осмотр.
Оставьте отзыв о нашем сервисе
Нам важно знать ваше мнение. Оставьте отзыв о нашем сервисе
Источник
Длительность прочтения: 2 мин.
Кефалогематома – это родовая травма мягких тканей черепа. В результате повреждения между костью и надкостницей скапливается кровь. Так как кровеносные сосуды у младенца очень хрупкие, любое механическое воздействие вызывает кровотечение. Для того, чтобы оно остановилось, и сформировался тромб, необходимо длительное время.
Кефалогематома при рождении ребенка – распространенная патология. Она диагностируется у 2-5 из 1000 младенцев. Гематома быстро разрастается, и уже на 2-3 день жизни достигает максимальных размеров. Она похожа на опухоль. Ее границы совпадают с краями кости: новообразование располагается в районе затылочной и теменной костей.
Причины кефалогематомы у детей
Патология возникает в результате повреждения кровеносных сосудов надкостницы во время родов. Плод, проходя по родовым каналам, неизбежно сдавливается костями малого таза женщины. Череп младенца – это две лобные, две теменные, две височные и одна затылочная кости. Они соединяются друг с другом швами. Кости подвижны и могут смещаться, в результате чего размер черепа немного уменьшается. Благодаря этому облегчается выход ребенка по родовым путям. Кефалогематома образуется, когда кожа с надкостницей сильно смещаются относительно черепа. В результате кровеносные сосуды разрываются. В образовавшемся пустом пространстве начинает скапливаться кровь – появляется гематома.
Причины патологии связаны с матерью, ребенком и нарушениями родового процесса. Со стороны матери выделяют следующие факторы появления кефалогематомы на голове у ребенка:
- анатомические дефекты таза (узкий или плоскорахитический таз, костные или хрящевые наросты на тазовых костях);
- перенесенные травмы таза;
- заболевания дыхательной и сердечно-сосудистой системы;
- тяжелые инфекционные заболевания;
- сильный токсикоз;
- прием во время беременности некоторых лекарственных препаратов, которые оказывают влияние на способность крови к свертываемости.
Со стороны ребенка выделяют такие факторы риска, как:
- большие размеры плода или его неправильное положение;
- переношенная беременность;
- кислородное голодание плода;
- внутриутробная патология черепа и головного мозга;
- врожденные гемофилия и вазопатия (заболевание кровеносных сосудов).
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Нарушения родового процесса также повышают риск появления кефалогематомы. К ним относятся:
- стремительные или, наоборот, затяжные роды;
- отсутствие координирования родовой деятельности;
- стимуляция родовой активности;
- использование акушерами родовых щипцов или вакуум-экстракции.
Симптомы кефалогематомы у ребенка при родах
Признаки патологии появляются не сразу, а примерно на 2-3 день жизни младенца. Голова приобретает асимметричную форму, контуры припухлости совпадают с границами плоских костей черепа. Кожа над гематомой при этом не изменяется. Она остается упругой, но при пальпации чувствуется скопление жидкости и ее движение. Объем крови под надкостницей может составлять 5-150 мл. При благоприятных условиях и малой выраженности патология проходит сама через 7-8 дней. В более тяжелых случаях ребенок становится вялым, он плохо реагирует на раздражители, выраженность рефлексов падает.
Последствия кефалогематомы у детей
Если малыш теряет 100-150 мл крови, у него может развиться анемия постгеморрагического характера. Последствием патологии бывает возникновение желтухи, так как в области кефалогематомы происходит массовое разрушение красных кровяных телец.
Если в течение месяца содержимое гематомы не рассасывается, вокруг нее появляется капсула с плотными стенками. Этот процесс приводит к костным дефектам. Череп приобретает неправильную форму, а выпячивания костей создают давление на головной мозг. Это, в свою очередь, провоцирует неврологические заболевания.
Самые тяжелые последствия кефалогематомы в будущем у ребенка возникают, если в зону поражения попадает инфекция. Появляется реальная угроза здоровью ребенка, так как его иммунитет еще не может дать полноценный отпор вредоносному микроорганизму. Воспаление может затронуть центральную нервную систему и стать причиной менингита или энцефалита, а также поразить весь организм, вызвав заражение крови или инфекционно-бактериальный шок.
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Комментарии к статье
Источник
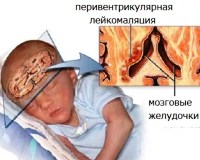
Перивентрикулярная лейкомаляция – это гипоксически-ишемическая энцефалопатия, характеризующаяся поражением белого вещества головного мозга новорожденных. Состояние чаще возникает у недоношенных, провоцируется патологиями течения беременности и родов, неадекватной респираторной поддержкой в постнатальном периоде. Заболевание проявляется мышечной дистонией, судорожным синдромом, задержкой психомоторного развития. Для диагностики болезни назначается КТ или МРТ мозга, ЭЭГ, допплерография церебральных сосудов. Лечение лейкомаляции включает медикаменты (нейропротекторы, инфузионные растворы, антиконвульсанты), индивидуальный комплекс физиотерапии, массажа, ЛФК.
Общие сведения
По разным данным, перивентрикулярная лейкомаляция (ПВЛ) встречается у 4,8-9% младенцев, причем среди больных преобладают недоношенные новорожденные (78%). Наибольшая вероятность появления болезни у детей, родившихся на сроке 27-32 недели. По данным аутопсии умерших младенцев, признаки ПВЛ регистрируются чаще – у 50-75%. Заболевание имеет большую значимость в детской неврологии, поскольку может вызывать тяжелые отдаленные последствия, считается ведущей причиной ДЦП.

Перивентрикулярная лейкомаляция
Причины
Основной этиологический фактор перивентрикулярной лейкомаляции – внутриутробная гипоксия, которая выступает следствием осложнений протекания беременности, материнских факторов риска либо негативного экзогенного воздействия. Также состояние может возникать при перинатальной гипоксии, которая развивается во время родов, в первые дни жизни младенца (при синдроме дыхательных расстройств, врожденных аномалиях сердца и легких, неонатальном сепсисе).
В группе риска наибольшую по численности категорию составляют недоношенные младенцы. Зачастую лейкомаляция выявляется у детей, которое были рождены от матерей с сахарным диабетом, хронической анемией, гипертиреозом либо страдавших от преэклампсии и эклампсии. Состояние возникает при выполнении экстренного кесарева сечения, неадекватном родовспоможении (травмирующие акушерские пособия). Высокая частота лейкомаляции (до 22%) отмечается при сочетании длительного безводного периода с хориоамнионитом у матери.
Патогенез
Поражение головного мозга связано со снижением кровотока в церебральных сосудах, недостаточным поступлением кислорода и питательных ингредиентов. Перивентрикулярная область наиболее чувствительна к этим изменениям, что обусловлено особенностями кровоснабжения, несовершенством процессов ауторегуляции, нейроонтогенетическими особенностями головного мозга у младенцев.
Недоношенные намного чаще страдают лейкомаляцией, поскольку у них на фоне гипоксии не увеличивается церебральный кровоток, как это бывает у рожденных в срок младенцев. В результате этого резко уменьшается кровоток в зоне между вентрикулофугальными и вентрикулопетальными артериями, быстро формируется гиперкапния и ацидоз. Расстройства микроциркуляции проявляются стазом, тромбозом, вне- и внутриклеточным отеком белого вещества.
При перивентрикулярной лейкомаляции в конечном итоге происходит некроз отельных участков мозгового вещества, образование кист, избыточное накопление медиаторов воспаления. Поскольку на 28-32 неделях в норме происходит активная миелинизация белого вещества, а в условиях гипоксии этот процесс не может происходить, недоношенные новорожденные впоследствии имеют серьезные органические поражения ЦНС.
Формирование ПВЛ возможно не только при недостатке кислорода, но и при гипероксии – при проведении ИВЛ, оказании других видов респираторной поддержки. При избыточном поступлении кислорода повышается рН крови в мозговой ткани, что вызывает рефлекторный спазм сосудов, затруднение венозного оттока. Также кислород активизирует процессы свободнорадикального церебрального повреждения.
Симптомы
Как правило, перивентрикулярная лейкомаляция формируется антенатально или на протяжении первых часов после рождения ребенка, поэтому начальные признаки заметны уже в родильном доме, особенно если младенец рожден недоношенным. При обширном повреждении белого вещества происходят нарушения сознания по типу летаргии или комы, однако возможна обратная симптоматика – повышенная возбудимость, оживление безусловных рефлексов, судорожный синдром.
Типичным проявлением патологии являются изменения тонуса мышц. На первом месяце жизни преобладает слабость мускулатуры ног в сочетании с нормальным формированием мышц верхних конечностей. У недоношенных новорожденных часто отмечается тотальная мышечная гипотония. Такие нарушения сохраняются в среднем до 6 месяцев, после чего они сменяются спастическими явлениями – повышением тонуса мускулатуры нижних конечностей, оживлением коленных рефлексов.
Течение перивентрикулярной лейкомаляции имеет неравномерный характер: периоды обострения симптоматики сменяются «мнимым благополучием», когда ребенок развивается относительно нормально. Затем происходит задержка формирования моторных навыков, развиваются различные сенсорные нарушения, дизартрия. 66% детей, особенно недоношенные, страдают от снижения остроты зрения вплоть до полной слепоты вследствие атрофии зрительных нервов.
Осложнения
Перивентрикулярные поражения белого вещества – крайне тяжелое состояние. Недоношенные дети с ПВЛ умирают в 50% случаев еще в период новорожденности, у выживших обычно наступает инвалидность с полной дезадаптацией. Пациенты с длительно сохраняющимся судорожными приступами в 85% случаев имеют грубую задержку психомоторного развития. У перенесших ПВЛ в будущем в 1,5 раза чаще встречаются фебрильные судороги, в 27 раз чаще формируется эпилепсия.
При множественных кистах в перивентрикулярной зоне у 80-97% больных (чаще – недоношенных) возникает детский церебральный паралич (ДЦП), который сопровождается глубоким психоречевым отставанием. Развитие заболевания связано с повреждением центральной части внутренней капсулы, средне- и заднелобных сегментов белого вещества полушарий. Также лейкомаляция вызывает микроцефалию (у 42% пациентов), нейросенсорную тугоухость (у 28% больных).
Диагностика
Постановка правильного диагноза в неонатальном периоде затруднена, что объясняется полиморфностью клинической картины, отсутствием патогномоничных симптомов. При физикальном осмотре выявляется асимметрия мышечного тонуса, патологическое усиление рефлексов, на более поздних этапах – спастическая диплегия. Особую настороженность следует проявлять в отношении детей, родившихся недоношенными. В план обследования новорожденных с подозрением на ПВЛ включаются:
- Нейровизуализация. При КТ и МРТ головного мозга определяются множественные очаги атрофии белого вещества, зачастую визуализируются кисты перивентрикулярной области размером более 4 мм, что коррелирует с тяжелым неврологическим дефицитом.
- Дуплексное сканирование сосудов. Исследование артерий головы и шеи с помощью допплерографии имеет важное значение для уточнения параметров кровотока, исключения сосудистых аномалий, которые могли быть причиной постнатальной гипоксии. По показаниям исследование дополняется реоэнцефалографией.
- ЭЭГ. При судорожном синдроме электроэнцефалография необходима для обнаружения зон мозга с повышенной электрической активностью. Недоношенным новорожденным требуются повторные исследования в разные возрастные периоды для оценки динамики морфофункционального созревания мозга.
- Консультации специалистов. При подозрении на патологию зрения, рекомендуется обследование у офтальмолога с осмотром глазного дна. Больным со сниженным слухом необходима консультация ЛОР-врача. Иногда требуется визит к детскому психологу, психиатру.
Лечение перивентрикулярной лейкомаляции
Терапия перивентрикулярной лейкомаляции представляет собой сложную задачу, учитывая необратимый характер повреждений белого вещества, частое сочетание гипоксически-ишемической энцефалопатии с поражениями других систем организма у недоношенных. Медикаментозное лечение подбирается на основе ведущих синдромов болезни и включает следующие группы препаратов:
- Инфузионная терапия. Растворы глюкозы, электролитов, витаминов оказывают положительное влияние на церебральный метаболизм, повышают устойчивость перивентрикулярных зон к гипоксии.
- Нейрометаболиты. Препараты улучшают кровоток и стимулируют доставку питательных веществ в головной мозг, а также выполняют функцию нейропротекторов, способствуют формированию когнитивных навыков.
- Антиконвульсанты. Для купирования судорог используются медикаменты из группы бензодиазепиновых транквилизаторов, а при их неэффективности применяются барбитураты, препараты для наркоза.
- Глюкокортикоиды. Лекарства показаны в случае осложнения заболевания внутричерепной гипертензией. В таком случае они дополняются осмотическими диуретиками.
Учитывая высокую частоту резидуальных неврологических явлений, рекомендовано восстановительное лечение. Чтобы улучшить двигательные способности, назначаются курсы массажа, физиотерапии, лечебной физкультуры. Для развития речевых навыков требуются коррекционные занятия у логопеда, дефектолога. Детям с поражением органов чувств нужна помощь тифлопедагога, сурдопедагога. Пациентам с ДЦП необходимы специальные ходунки, костыли, инвалидные коляски.
Прогноз и профилактика
В большинстве случаев лейкомаляция отличается неблагоприятным течением, отличается высоким уровнем смертности во время младенчества. Для выживших детей прогноз напрямую зависит от тяжести органического дефекта перивентрикулярной зоны, своевременности и полноты проведенного лечения. Профилактика ПВЛ включает рациональное ведение беременности, предупреждение родового травматизма, соблюдение протоколов при респираторной поддержке в роддоме, усиленный контроль за развитием недоношенных.
Источник
