Проба на ломкость сосудов
Из методов оценки ломкости
капилляров чаще всего используется
манжеточная проба Румпель-Лееде-Кончаловского
(рис. 712051024).
Манжету для измерения АД
накладывают на плечо, создавая в ней
постоянное давление, равное 100 мм рт.
ст. Через 5 минут оценивают результаты
пробы. При отсутствии нарушений
сосудисто-тромбоцитарного гемостаза
ниже манжеты появляется лишь небольшое
количество петехиальных (мелкоточечных)
кровоизлияний (менее 10 петехий в
зоне, ограниченной окружностью диаметром
5 см). При повышении проницаемости
сосудов или тромбоцитопении число
петехий в этой зоне превышает 10
(положительная проба).
Метод Дьюка
Предварительно мочку уха
согревают между пальцами.
Стерильным скарификатором
или плоским ланцетом прокалывают нижний
валик мочки уха (глубина прокола
3,5—4,0 мм) и включают секундомер.
Выступающие капли крови
каждые 30 с промокают фильтровальной
бумагой, не прикасаясь к ранке. Как
только наступит момент, когда новые
капли крови не образуются, выключают
секундомер и определяют общую длительность
кровотечения, а также оценивают размеры
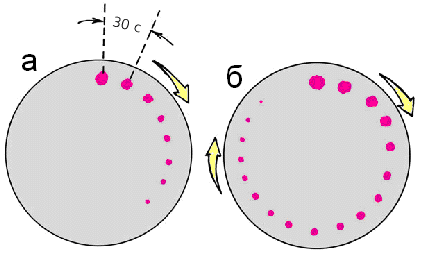
капель (рис. 712051042).
Рис. 712051042. Определение
времени кровотечения по Дьюку (а) у
здорового человека (время кровотечения
3,5 мин.) и (б) у больного с выраженной
тромбоцитопенией (время кровотечения
20 мин.)
Запомните
В норме время кровотечения
по Дьюку не превышает 4 мин. Его увеличение
наблюдается при выраженных тромбоцитопениях
или/и тяжелых нарушениях их функции
(тромбоцитопатиях).
Следует
помнить также, что у 60 % больных с этой
патологией тест оказывается отрицательным,
и время кровотечения нормально.
Метод Айви
Несколько более чувствительным
является тест Айви, когда оценивают
время кровотечения из надрезов на коже
ладонной поверхности верхней трети
предплечья на фоне искусственного
повышения венозного давления с помощью
манжеты для определения АД, в которой
поддерживают давление 40 мм рт. ст.
(рис. 1.87).
В норме время кровотечения
по Айви не превышает 8 минут.
Подсчет числа тромбоцитов
Наибольшее распространение
в настоящее время получили три метода
подсчета тромбоцитов в крови:
Подсчет в камере Горяева;
Подсчет в мазках крови;
Электронно-автоматический
метод.
Подсчет в камере Горяева
Метод
подсчета тромбоцитов в камере Горяева
является самым точным, но достаточно
трудоемким.
Подсчет тромбоцитов в 1 л
проводится по стандартной методике с
учетом разведения крови и объема большого
квадрата счетной сетки Горяева с
применением фазово-контрастного
микроскопа для лучшего контрастирования
тромбоцитов.
Заполняют
камеру Горяева и подсчитывают тромбоциты
в 25 больших квадратах. Практически для
расчета количества тромбоцитов в 1 л
крови число сосчитанных в 25 больших
квадратах кровяных пластинах умножают
на 2х106.
Метод подсчета тромбоцитов в окрашенных мазках крови
Метод
подсчета тромбоцитов в окрашенных
мазках кровиоснован на подсчете
числа тромбоцитов на 1000 эритроцитов с
последующим пересчетом на 1 л крови.
Зная число эритроцитов в 1 л
крови, рассчитывают количество тромбоцитов
в этом объеме.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Данная информация не может использоваться при самолечении!
Обязательно необходима консультация со специалистом!
Для чего проводят эти исследования?
Время кровотечения и тест на резистентность капилляров – способы исследования тромбоцитарного звена гемостаза. Посредством этих проб оценивают эффективность взаимодействия стенки кровеносного сосуда (капилляра) с тромбоцитами.
Принцип измерения времени кровотечения основан на нанесении поверхностных повреждений кожи с последующим определением времени, в течение которого из поврежденных сосудов продолжает течь кровь.
Тест на ломкость капилляров позволяет оценить состояние сосудистой стенки и ее взаимодействие с тромбоцитами при некоторых заболеваниях. Актуальна эта проба при диагностике тромбоцитопатий и ангиопатий.
Кто назначает данные пробы, где их выполняют?
Определение времени кровотечения назначают врачи-гематологи, терапевты, хирурги, акушеры-гинекологи. Тест на ломкость капилляров больше актуален для гематологов.
Определяет продолжительность кровотечения лаборант в процедурном кабинете или в условиях больницы. Тест на резистентность может провести врач самостоятельно в кабинете, так как специального оборудования для этого не требуется.
Когда врачи назначают эти пробы
Основанием для назначения этих исследований являются признаки повышенной кровоточивости, имеющие место у пациента, подозрение на нарушение тромбоцитарного звена гемостаза. Их используют для диагностики тромбоцитопатий, болезни Виллебранда. Исследование длительности кровотечения часто назначают пациентам, перенесшим крупное хирургическое вмешательство.
Как определяют длительность кровотечения и исследуют ломкость капилляров
Для выполнения первой пробы необходимо нарушить целостность кожи. Чаще всего применяют модифицированную пробу Дьюка. С помощью скарификатора делают прокол мочки уха после ее предварительного согревания и обработки спиртом. Прокол длиной 2–3 мм выполняют на глубину 3–3,5 мм. Немедленно включают секундомер. Каждые 30 секунд выступающую кровь промокают марлевой салфеткой или фильтровальной бумагой, не касаясь при этом кожи. Фиксируют время, когда на материале перестает оставаться след от крови.
Тест на резистентность капилляров выполняют следующим образом. На внутренней части предплечья отмечают круг диаметром 5 см, на плечо накладывают манжету тонометра и накачивают в нее воздух до достижения давления в 90 мм рт. ст. Давление поддерживают на этом уровне в течение 5 минут. После этого манжету снимают и на отмеченном круге подсчитывают количество появившихся петехий (микрокровоизлияний). В норме их не должно быть более 10 штук, а их диаметр не должен превышать 1 мм.
Простейшей модификацией теста на резистентность является щипковая проба. Провести ее может сам пациент. Возле ключицы собирают кожу в складку и прищипывают ее пальцами. В норме никаких изменений не возникает. При повышенной ломкости капилляров или повышенной их проницаемости возникает кровоподтек или появляются петехии сразу или в течение 24 часов.
Клиническое значение проб, интерпретация результатов
Время кровотечения в норме составляет 2–5 минут. Увеличение его отмечается при тяжелой тромбоцитопении (уменьшение количества тромбоцитов), причинами которой могут быть массивное кровотечение, врожденное заболевание. На фоне лечения гепарином также отмечается увеличение этого показателя.
При тромбоцитопении и выраженной ангиопатии проба на резистентность капилляров выглядит следующим образом: на очерченной площади проявляется 20 и более петехий, а их диаметр нередко достигает нескольких миллиметров.
Вышеуказанные пробы являются скорее ориентировочными. При отклонении их от нормы врач непременно назначит лабораторное исследование гемостаза – обычную или расширенную коагулограмму, подсчет числа тромбоцитов.
Источник
Для диагностики повышенной ломкости кровеносных сосудов применяются следующие пробы (симптомы): (симптом «щипка», проба Юргенса), проба (симптом) жгута (Румпель-Лееде-Кончаловского), молоточковый симптом.
Для выполнения пробы щипка большим и указательным пальцами обеих рук захватывается кожная складка на передней (на уровне 2-3 ребра) или боковой поверхности грудной клетки так, чтобы расстояние между пальцами было около 2-3 мм, затем проводится смещение кожной складки. Появление на месте щипка петехиальных элементов расценивается как положительный симптом. «Молоточковый» симптом: при умеренном постукивании перкуссионным молоточком в области грудины на коже появляются геморрагии. Симптом «жгута» (Румпель-Лееде-Кончаловского) используют при подозрении на повышенную ломкость сосудов кожи. Резиновый жгут накладывают на среднюю треть плеча до прекращения венозного оттока, не нарушая артериального притока, т.е. пульс на лучевой артерии должен быть сохранен. Симптом считается положительным, если через 3-5 мин в области локтевого сгиба появляется петехиальная сыпь.
К дополнительным методам исследования относится оценка дермографизма,который позволяет оценить вегетативную регуляцию сосудов. С этой целью по коже передней поверхности грудной клетки или живота рукояткой перкуссионного молоточка проводится несколько линий в противоположных направлениях. Через 5-20 сек в норме на месте механического раздражения кожи появляются белые (белый дермографизм) или красные (красный дермографизм) полосы. Отмечают скорость его появления и исчезновения, размеры. По времени появления кожной реакции выделяют ранний дермографизм (менее 30 сек от раздражения) и поздний (более 50 сек). По цвету различают белый, красный, розовый и смешанный дермографизм. По выраженности и распространенности дермографизм может локализованным и разлитым, по продолжительности сохранения — нестойкий (до трех минут) и стойкий, более 5 минут. Дермографизм быстрый, белый и нестойкий указывает на преобладание симпатической регуляции сосудистого тонуса, красный, разлитой и стойкий свидетельствует о преобладающем влиянии вагуса на тонус сосудистого русла.
Исследование подкожного жирового слоя.При общем осмотре ребенка можно получить представление о количестве подкожного жирового слоя и его распределении.
Количественная оценка жировой ткани проводится на основании индекса упитанности Чулицкой детям раннего возраста, индекса массы тела (индекс Кетле II) и соотношения массы и роста.
Для более точной оценки подкожного жирового слоя требуется более глубокая пальпация, чем при исследовании кожи. В настоящее время выраженность подкожно-жирового слоя оценивается по сумме четырех кожных складок по Brook (1971) с помощью калипера (специального измерительного циркуля). Возможно измерять без калипера, для этого большим и указательным пальцами захватывают в складку не только кожу, но и подкожную клетчатку, при этом толщина подкожного жирового слоя приблизительно определяется в см. Толщина подкожно-жирового слоя измеряется в 4 точках:
над бицепсом, над трицепсом , под лопаткой и над подвздошной костью (кожная складка параллельно пупартовой связке, под линией, проходящей горизонтально через пупок и над линией, соединяющей передневерхние гребешки подвздошных костей). Сумму четырех кожных складок сравнивают с соответствующими нормативами, разработанными для детей и подростков соответственно возрасту и полу или оценивают с помощью центильных таблиц.
Уплотнение подкожного жирового слоя в виде небольших участков называется склеродерма, уплотнение всей подкожной клетчатки называется склерема. Отечность подкожного жирового слоя наряду с уплотнением называется склередема. Отечность подкожного жирового слоя выявляется, если при надавливании остается небольшое углубление. Отечность нижних конечностей выявляется при надавливании указательным пальцем в области голени над большой берцовой костью. Отечность лица легко определяется при осмотре.
Исследование тургора мягких тканей.Тургор тканей – это активное сопротивление подлежащих тканей пальпаторному воздействию. Тургор тканей может быть нормальным, дряблым, повышенным и каменистой плотности.
Оценка тургора мягких тканей проводится путем сдавливания большим и указательным пальцем кожи и всех мягких тканей на внутренней поверхности бедра и плеча, при этом определяется сопротивление или упругость исследуемых тканей, что и называется тургором. Если тургор тканей снижен, то при сдавлении мягких тканей появляется ощущение вялости и дряблости.
Источник
Резистентность капилляров — способность капилляров сохранять целость сосудистой стенки при механическом воздействии иногда нарушается и тогда может наблюдаться «хрупкость или ломкость» капилляров.
Гемостазом называется совокупность процессов, происходящих в организме, которые направлены на поддержание жидкого состояния крови, а также остановку кровотечения при повреждении сосуда.
Выделяется первичный и вторичный гемостаз.
Первичный гемостаз также носит название микроциркуляторного или сосудисто-тромбоцитарного. Этот механизм задействуется при повреждении мелких сосудов, обеспечивая остановку кровотечения.
Вторичный гемостаз носит название макроциркуляторного или гемокоагуляционного. Это сложный многоуровневый процесс, задействующий ряд биологически активных веществ организма, клетки крови и т.д.
Показатели сосудисто-тромбоцитарного (первичного) гемостаза
Исследования первичного гемостаза включает в себя определение количества кровяных пластинок – тромбоцитов, некоторых их отдельных свойств, а также время кровотечения и устойчивость капилляров к механическим воздействиям.
В зависимости от того, насколько широкий анализ показателей гемостаза необходим, врач может назначить исследование лишь одного или нескольких показателей.
Резистентность капилляров
Под резистентностью (устойчивостью) капилляров понимают их сопротивление механическому воздействию и сохранению целостности сосуда.
В норме стенка капилляра имеет некоторую эластичность которая, до определенной степени, позволяет сопротивляться внешнему воздействию сохраняя целостность сосуда. Для исследования резистентности капилляров применяют следующие пробы:
- Симптом щипка – если ущипнуть складку кожи непосредственно под ключицей, то при снижении резистентности капилляров на коже образуются мелкие кровоизлияния или кровоподтеки; в норме кожа остается не измененной, или слегка покрасневшей.
- Симптом жгута – на плечо накладывается манжетка тонометра, давление в которой поднимается до необходимого уровня в течение пяти минут. В норме после снятия манжетки возможно появление не более десяти точечных кровоизлияний.
- Баночная проба – основана на накладывании на кожу емкостей определенного диаметра с последующим разрежением воздуха в них на три минуты; в норме может появиться до двадцати мелких кровоизлияний.
- Пробы Гесса и Коха – обе пробы основаны на оценке кровоподтека в месте внутримышечной или подкожной инъекции.
Повышение ломкости капилляров возможно в таких случаях:
- Инфекционно-токсические состояния (сыпной тиф, сепсис и др.).
- Дефицит витамина С.
- Изменение гормонального фона (менструация, климакс).
- Нарушение функции тромбоцитов.
- Синдром ДВС.
- Передозировка противосвертывающих лекарственных препаратов.
- Недостаток некоторых биологически активных веществ.
Длительность кровотечения
Длительность кровотечения или время кровотечения – это одна из наиболее широко используемых методик определение состояния гемостаза.
Чаще всего используются методы Дюке и Анви.
Метод Дюке подразумевает собой нанесение неглубокой раны на кончике пальца или мочке уха и промакивание выступающей крови фильтровальной бумагой через каждые 30 секунд. Как только кровотечение прекращается – время фиксируют. В норме кровь останавливается за 2-4 минуты.
При исследовании длительности кровотечения по Анви небольшая ранка наносится на кожу предплечья, причем на плечо той же руки накладывается манжетка тонометра. Таким образом оценивается время кровотечения в условиях повышенного давления. В норме этот показатель находится в промежутке от 2,5 до 7 минут.
Уменьшения длительности кровотечения может быть вызвано:
- Технической ошибкой при проведении пробы (недостаточная глубина повреждения, неправильная оценка результата).
- Спазмом капилляров.
Увеличение времени кровотечения дает право заподозрить следующие состояния:
- Врожденное или приобретенное уменьшение количества тромбоцитов в крови (тромбоцитопения).
- Дефицит витамина С.
- Прием лекарственных средств, разжижающих кровь.
- Патология стенки капилляров.
- Синдром ДВС.
Для уточнения результатов вышеописанных проб иногда проводится тест толерантности к аспирину по Квику. Длительность кровотечения определяется дважды – до и после приема аспирина. В норме второй результат будет отличаться от первого в полтора раза или не отличаться вовсе. В ином случае велика вероятность наличия гемофилии, болезни Виллебранда, некоторых других нарушений свертываемости.
Источник
Лекция 7.
МЕТОДЫ ИССЛЕДОВАНИЯ СИСТЕМЫ КРОВИ
Болезни системы крови можно условно разделить на три большие группы: анемии, гемобластозы и геморрагические диатезы.
Анемии—это клинико-гематологический синдром, характеризующийся уменьшением количества эритроцитов и гемоглобина и проявляющийся определенной симптоматикой. Наиболее часто встречаются анемии: железодефицитные,В12-фолиеводефицитные(связаны с недостатком в организме факторов эритропоэза) и гемолитические (в основе — укорочение продолжительности жизни и усиленный распад эритроцитов).
Лейкозы (гемобластозы) — это опухолевое заболевание кроветворной ткани.
Геморрагические диатезы — это группа заболеваний, основным клиническим проявлением которых является склонность к кровоточивости. Чаще всего встречаются такие заболевания этой группы, как гемофилия, тромбоцитопении и геморрагические васкулиты.
Расспрос.
Жалобы.
1. Довольно часто больные с заболеваниями крови предъявляют неспецифические жалобы (общего характера), которые связаны с нарушениями в различных органах и системах вследствие изменения в них процессов окисления, питания и кровообращения:
ü со стороны нервной системы — общая слабость, сонливость, головные боли, головокружение, обмороки;
ü со стороны сердечно-сосудистой системы — сердцебиение, одышка.
Эти изменения в основном обусловлены анемией как таковой, а также анемией на почве лейкозов и геморрагических диатезов. Недостаток в крови гемоглобина и эритроцитов (переносчиков кислорода) приводит к кислородному голоданию (гипоксии) органов и тканей, которое в определенной мере компенсируется учащенным дыханием и сердечными сокращениями. Поэтому больные с анемией жалуются на одышку и сердцебиение.
ü Лихорадка может быть связана: при анемиях — с компенсаторным увеличением основного обмена, пирогенным действием продуктов распада эритроцитов, при лейкозах — с высвобождением пирогенных веществ при распаде лейкоцитов. Кроме того, у больных с патологией крови снижен иммунитет и имеется склонность к различным воспалительным заболеваниям, сопровождающимся повышением температуры тела.
ü К неспецифическим можно отнести и жалобы на потерю аппетита, похудание.
2. Наряду с неспецифическими жалобами больные могут предъявлять жалобы, довольно характерные для определенной гематологической патологии. Например:
ü извращение вкуса (потребность есть мел, землю, уголь, глину, известь, сырую крупу) и обоняния (желание вдыхать пары бензина, ацетона, эфира и др.) развивается при железоде-фицитной анемии;
ü чувство жжения языка при В12 дефицитной анемии связано с воспалительными изменениями слизистой (глоссит);
ü ощущение онемения, «ползанья мурашек», зябкость пальцев рук и ног встречаются при хронических анемиях и связаны с трофическими нарушениями нервной системы из-за недостатка кислорода;
ü кожный зуд может быть признаком гематологического заболевания (лейкоза, лимфогранулематоза, эритремии);
ü боли в костях встречаются при лейкозах и связаны с усиленной пролиферацией клеток костного мозга и его гиперплазией;
боль в горле при глотании (некротическая ангина) бывает при остром лейкозе;
ü кровоточивость десен, «синяки» на теле, кровотечения из носа, ЖКТ, матки и других органов — жалоба, характерная для больных с геморрагическим диатезом;
ü тяжесть, боли в левом и правом подреберьях возникают при вовлечении в патологический процесс селезенки и печени.
АНАМНЕЗ ЗАБОЛЕВАНИЯ
Установить начало и особенности течения гематологического заболевания трудно в связи с тем, что симптомы часто бывают неспецифическими. Помощь в диагностике оказывает выявление в анамнезе предполагаемого провоцирующего фактора: употребления лекарств и пищевых продуктов, вызывающих агранулоцитоз; контакт с радиоактивными препаратами или рентгеновским излучением, который может привести к лейкозу, и др.
Необходимо поинтересоваться, проводились ли больному в прошлом исследования крови, каковы их результаты. При этом желательно изучить медицинскую документацию (выписки из истории болезни, справки, результаты анализов и т. д.).
Расспрашивая больного, нужно установить динамику симптомов, о которых сообщает больной, и таким образом составить представление о течении заболевания.
Следует выяснить, чем и с каким эффектом лечился больной раньше.
АНАМНЕЗ ЖИЗНИ
Определенное диагностическое значение имеет расспрос больного об условиях жизни (недостаточное пребывание на воздухе, воздействие солнечного света), питании (неправильное однообразное питание с недостаточным содержанием витаминов), а также условия труда (действие промышленных ядов — свинца, мышьяка, бензола, ртути, фосфора и др.; работа с радиоактивными препаратами, лучевые воздействия).
Полезную информацию можно получить, собирая сведения о перенесенных ранее заболеваниях, которые могут осложняться болезнями крови. Например, рак, атрофический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, туберкулез могут явиться причиной развития анемии. Большое значение имеют указания в анамнезе на заболевания печени, почек, глистные инвазии. Длительный бесконтрольный прием некоторых лекарственных препаратов (нестероидные противовоспалительные средства, цитостатики, левомицетин, сульфаниламиды и др.) способствует развитию анемического и геморрагического синдромов.
Вопрос о наследственности имеет большое значение в постановке диагноза гемофилии, наследственной гемолитической анемии и др.
ОБЩИЙ ОСМОТР
1.Общее состояние и сознание нарушаются, как правило, в терминальных стадиях лейкозов, анемий.
2.Изменения кожи и слизистых наблюдаются при болезнях крови:
ü бледность кожных покровов разных оттенков в сочетании с бледностью слизистых оболочек — ведущий симптом анемий:
♦ «алебастровая бледность» бывает при раннем хлорозе;
♦ восковидная бледность — при В12дефицитной анемии;
♦ бледность с желтушным оттенком — при гемолитической анемии;
ü «полнокровный», вишнево-красный цвет кожи характерен для эритремии;
ü кровоизлияния различной величины и формы — от мелкоточечных (петехий) до более крупных (пурпура, экхимозы) и очень крупных (кровоподтеки) — появляются на коже и слизистых при геморрагических диатезах;
ü сухость, шелушение кожи — признак трофических нарушений кожи при железодефицитной анемии.
3.Поражения волос и ногтей, возникающие при дефиците железа:
волосы истонченные, ломкие, секущиеся, выпадающие;
ü ногти ломкие, тусклые, вогнутые, с поперечными складками («корявые» ногти — койлонихии)
4.Изменения полости рта и зева могут обнаруживаться при за-
болеваниях крови, например:
ü розовый со сглаженными вследствие атрофии сосочками «лакированный» язык (гунтеровский глоссит) — при железо- и В12 дефицитной анемиях;
ü стоматиты, гингивиты, быстро разрушающиеся зубы — при В!2 дефицитной анемии.
ü некротическая ангина с дурным запахом изо рта — при остром лейкозе.
5. Увеличение множества лимфатических узлов (системность поражения) характерно для лимфолейкоза, лимфогранулематоза, лимфосаркоматоза. Однако следует иметь в виду, что лимфатические узлы могут быть увеличены не только при заболеваниях крови.
ПАЛЬПАЦИЯ
Пальпация при исследовании гематологических больных применяется для оценки болезненности костей, состояния лимфатических узлов, селезенки и печени.
Некоторые симптомы, обнаруживаемые при пальпации этих органов, могут свидетельствовать о патологии системы кроветворения, например:
ü болезненность при поколачиваныы или надавливании в области грудины, других плоских, а также трубчатах костей наблюдается при лейкозах, некоторых видах анемий;
ü значительно увеличенные, плотные, безболезненные, спаянные между собой, но не спаянные с окружающими тканями лимфатичесике узлы с неизмененной кожей над ними характерны для лимфогранулематоза и лимфосаркоматоза;
ü увеличенные, мягкие, безболезненные, легко смещаемые лимфоузлы бывают при лимфолейкозе, злокачественной лимфоме;
ü увеличение печени (гепатомегалия) наблюдается при лейкозах, анемиях в сочетании со спленомегалией (гепатолиенальный синдром).
ПАЛЬПАЦИЯ СЕЛЕЗЕНКИ (бимануальная)
Методика пальпации селезенки принципиально не отличается от методики пальпации печени.
1.Необходимо соблюдение общих правил пальпации и техники глубокой скользящей пальпации.
2.Положение больного — на спине или на правом боку, руки под головой, левая нога согнута в тазобедренном и коленном суставах, правая нога вытянута.
3.Установить II—V пальцы правой (пальпирующей) руки на передней брюшной стенке в области левого подреберья напротив X ребра параллельно реберной дуге, на 3—5 см ниже ее.
4.Левой рукой охватить нижнюю часть левой половины грудной клетки (ограничивается движение грудной клетки в сторону при вдохе и усиливается движение диафрагмы и селезенки вниз, навстречу пальпирующей руке).
5.Пальцами правой руки собрать кожную складку вниз по направлению к пупку.
6.Погрузить пальцы правой руки в глубину брюшной полости по направлению к левому подреберью на выдохе (создается искусственный карман).
7.Пальпировать селезенку во время медленного и глубокого вдоха (в результате движения диафрагмы и селезенки вниз в образованный карман).
В норме селезенка не прощупывается. Если селезенка пальпируется у края реберной дуги, это свидетельствует о ее значительном увеличении (в 1,5-2 раза). В этом случае следует оценить ее консистенцию, характер поверхности, наличие болезненности.
ОЦЕНКА РЕЗУЛЬТАТОВ
Увеличение селезенки (спленомегалия) возможно при многих заболеваниях, а именно:
♦ болезнях кроветворной системы (лейкозы, гемолитическая анемия),
♦ болезнях печени (гепатиты, циррозы),
♦ инфекционных заболеваниях (сепсис, бруцеллез, малярия, сыпной и брюшной тиф и др.),
♦ нарушениях обмена веществ (сахарный диабет и др.),
♦ поражениях селезенки (воспалительный процесс, травма, опухоль, эхинококкоз),
♦ тромбозе селезеночной или воротной вен).
ü Плотная консистенция селезенки определяется при хронических инфекционных процессах, болезнях крови, раке, портальной гипертензии.
ü Мягкая консистенция — при острых инфекциях.
ü Неровная поверхность селезенки выявляется при кистах, сифилисе, инфаркте селезенки.
ü Болезненность селезенки при пальпации может выявляться при воспалительных процессах, инфекциях, тромбозе селезеночной вены.
перкуссия
При исследовании больного с гематологической патологией перкуссия применяется ограниченно и проводится с целью определения размеров селезенки и печени.
ПЕРКУССИЯ СЕЛЕЗЕНКИ
1.Положение больного лежа на правом боку.
2.Перкуссия проводится с соблюдением уже известных вам общих правил топографической перкуссии.
3.Определение перкуторных размеров селезенки проводится в следующем порядке: вначале определяют поперечный размер по левой средней подмышечной линии, затем продольный размер спереди и сзади на уровне X ребра .
Перкуссия селезенки: a — направление перкуссии при определении верхней, нижней и передней границ селезенки; б — задней границы селезенки
В норме верхняя граница селезенки соответствует IX ребру по левой средней подмышечной линии, нижняя граница проходит по XI ребру. Поперечный размер селезенки равен 4-6 см, продольный размер составляет 6-8 см(рис. 121).
Аускультация.
Этот метод применяется для исследования селезенки — можно прослушивать шум трения брюшины при перисплените.
Систолический шум при аускультации сердца и сосудов может выявляться при анемии, что связано с уменьшением вязкости крови и увеличением скорости движения крови в сосудах.
Дополнительными методами, нашедшими наиболее широкое применение в клинической практике при исследовании системы крови, являются:
1. OAK (количественное и качественное исследование форменных элементов крови).
2.Биохимический анализ крови (содержание железа в сыворотке).
3.Исследование системы гемостаза.
4.Исследование пунктатов костного мозга, лимфатических узлов, селезенки.
1. OAK — одно из самых распространенных исследований, которое заключается в изучении количественного и качественного состава форменных элементов крови. Изменения клеточного состава крови имеют диагностическую ценность.
2.Из биохимических методов исследования крови чаще всего используют определение содержания железа в сыворотке. Увеличение этого показателя наблюдается при усиленном гемолизе эритроцитов, уменьшение —при железодефицитных состояниях.
3.Исследование геморрагического статуса обычно включает характеристику системы гемостаза и фибринолизиса. В организме существует физиологическое динамическое равновесие свертывающей и противосвертывающей систем. При его нарушении возникает либо склонность к кровоточивости (геморрагический диатез), либо, напротив, склонность к повышенной свертываемости крови и тромбообразованию.
4. Цитологическое или гистологическое исследование костного мозга, получаемого методом стернальной пункции или трепано-
биопсии, позволяет оценить его клеточный состав, что помогает в диагностике лейкозов и некоторых анемий. Процентное соотношение клеточных элементов, подсчитанных в мазках из пунктатов костного мозга, называется миелогроммой.
5.Исследование лимфатических узлов и селезенки при их увеличении путем пункции и последующего цитологического анализа пунктата важно в диагностике многих заболеваний крови. Повторите материал о методах пункционной диагностики, изложенный в гл. 3.
6.Радиоизотопное исследование селезенки позволяет установить размеры селезенки, выявить в ней очаговые изменения.
ПРОБА НА РЕЗИСТЕНТНОСТЬ (ЛОМКОСТЬ) КАПИЛЛЯРОВ
Наиболее известна манжетная проба Румпеля — Лееде — Кончаловского (симптом жгута): на коже ладонной поверхности пред плечья очерчивают круг диаметром 5 см, накладывают на плечо манжету тонометра и поддерживают в ней в течение 5 мин давление 90 мм рт. ст. Снимают манжету и еще через 5 мин подсчитывают число петехий в очерченном круге. Обращают внимание на размеры кровоизлияний.
В норме (при хорошей резистентности капилляров) число кровоизлияний не > 10, а их диаметр не > 1 мм.
Симптом жгута определяют так же, накладывая манжету тонометра на 3 мин и удерживая в ней давление 50 мм рт. ст. Пробу считают положительной, если на коже предплечья возникает не менее одной петехий на 1 см2 кожи. Соответственно, нормой считается количество петехий меньше 1 на 1 см2 кожи.
Положительная манжетная проба наблюдается при различных васкулитах, септических состояниях.
Дата добавления: 2016-04-03; просмотров: 2336 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org – Контакты – Последнее добавление
Источник
