Проницаемость сосудов и дерматит
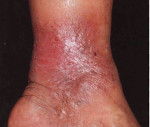

Варикозный дерматит – это локальное воспалительное поражение кожи нижних конечностей, встречающееся у людей с хронической венозной недостаточностью. Дерматит при варикозе представлен зудящими экзематозными очагами на голенях в виде мокнущих бляшек, везикул, корочек. Воспалительные изменения сочетаются с варикозными венами, гиперпигментацией, липодерматосклерозом и трофическими язвами. Диагноз устанавливают по клиническим данным, в трудных случаях проводят УЗДС вен, биопсию кожи с гистологическим анализом. Лечение предполагает медикаментозную коррекцию (системную, местную), компрессионную терапию, инвазивные вмешательства.
Общие сведения
Варикозный дерматит (застойный, гравитационный дерматит, варикозная экзема) характерен для 2,7–10% пациентов с венозной недостаточностью нижних конечностей. Обычно с ним сталкиваются люди после 50 лет – в этой группе распространенность патологии составляет 6–7%, но увеличивается с каждым десятилетием. В пожилом и старческом возрасте изменения на коже встречаются уже в 20–22% случаев. Гендерные и географические различия неоднозначны: имея относительный перевес у женщин-европеек, застойная экзема показывает значительную распространенность среди мужчин индийской национальности.
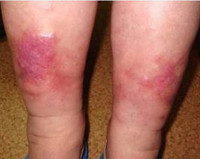
Варикозный дерматит
Причины
Главной причиной кожной патологии при гравитационном дерматите признана хроническая венозная недостаточность. Она вызывает комплекс нарушений, которые у ряда пациентов провоцируют воспалительный экзематозный процесс. На развитие болезни влияют следующие факторы:
- Трофические язвы. Вокруг язвенных дефектов возникает вторичный периульцерозный дерматит. Его развитию способствуют гиперчувствительность к препаратам местного действия, мацерация кожи при наложении мазевых повязок.
- Травмы и хирургические вмешательства. В условиях венозного застоя повреждение кожных покровов при травмах и хирургических вмешательствах ухудшает защитные свойства эпителия, ускоряет развитие воспалительного процесса, углубляет трофические расстройства.
- Сенсибилизация к микробам. Варикозную экзему называют разновидностью микробной, указывая на этиологическую связь с аллергизацией организма к антигенам резидентной и транзиторной флоры (золотистого стафилококка, бета-гемолитического стрептококка, дрожжеподобных грибков).
- Глубокие тромбозы и тромбофлебиты. Частота дерматита возрастает при указании в анамнезе на случаи глубоких тромбозов и тромбофлебита. Заболевания сопровождаются клапанной деструкцией, поддерживающей венозную гипертензию даже после реканализации стеноза.
К немодифицируемым факторам риска дерматита относят женский пол, наследственную предрасположенность (ассоциацию с антигенами HLA-B22HLA-Cw1). Неблагоприятное влияние оказывают ожирение, а также особенности образа жизни: гиподинамия, работа, связанная с длительным стоянием.
Патогенез
Механизм развития варикозного дерматита изучен достаточно хорошо. Дерматологические расстройства во многом объясняются эндотелиальной дисфункцией и воспалением. Важнейшая роль отводится венозной гипертензии с повышением гидростатического давления, усилением капиллярной проницаемости, экстравазацией эритроцитов и плазменных белков. Это провоцирует отек периваскулярных тканей, отложение в них гемосидерина, образование гиалиновых манжет. Так формируется микроангиопатия, нарушающая диффузию кислорода и питательных веществ.
Замедление кровотока сопровождается лейкоцитарной адгезией, активацией нейтрофилов и макрофагов. Проникая в ткани, клеточные элементы высвобождают провоспалительные медиаторы, протеазы, активные формы кислорода, инициируя перикапиллярное воспаление. Ионы железа из отложений гемосидерина усиливают перекисное окисление липидов, активируют матриксные металлопротеиназы, создавая своеобразный порочный круг. Накопление в микроциркуляторном русле тромбоцитов с нарушением баланса коагуляции и фибринолиза запускают процесс локального тромбоза.
Последующий дисбаланс в капиллярной сети провоцирует фиброз и ремоделирование тканей, липодерматосклероз. Наблюдается дисфункция лимфатических сосудов, образуются звездчатые склеротические зоны, обедненные капиллярами (белая атрофия). Эти же процессы позже инициируют формирование язвенных дефектов. Кожному воспалению свойственна эпидермальная дисфункция (нарушение барьерных свойств, гиперпролиферация, десквамация), что ведет к развитию астеотической (сухой) экземы и присоединению микробной флоры.
Классификация
Застойный дерматит входит в структуру хронических венозных заболеваний по международной классификации CEAP, учитывающей клинические, этиологические, анатомические и патофизиологические критерии. Патологию относят к группе C4 (кожные изменения), состоящей из двух подгрупп – C4a (гиперпигментация, экзема) и C4b (белая атрофия, дерматосклероз). В практической флебологии различают несколько форм варикозного дерматита:
- Острый и хронический. Согласно клинической стадийности, во многих случаях патология протекает остро, с развернутой симптоматикой. Абортивные варианты встречаются реже. Переходя в хроническую стадию, процесс характеризуется периодическими обострениями и ремиссиями.
- Первичный и вторичный. Возникая на внешне неизмененной коже либо с признаками гемосидероза (но без трофических язв), экзема считается первичной. Вторичный дерматит называют периульцерозным, формирующимся вокруг участков активного язвообразования.
- Неосложненный и осложненный. Гладкое течение патологии наблюдается на ранних стадиях воспалительного процесса. Осложнения обусловлены прогрессированием застойных и воспалительных явлений при несвоевременной и неадекватной терапии.
В дополнение к перечисленному, учитывается степень выраженности кожных проявлений (локализованные, распространенные). Представленная классификация способствует более четкому формулированию клинического диагноза, и, как следствие, выбору правильной лечебной тактики.
Симптомы варикозного дерматита
Признаки заболевания обычно возникают на коже внутренней поверхности нижней трети голени. Иногда процесс распространяется на латеральные участки, голеностопный сустав, стопу. Как симптом венозной недостаточности сначала появляется мягкий отек, более выраженный в вечернее время. Застойные явления сопровождаются пятнистой коричневой пигментацией, возникающей из-за отложения гемосидерина. Кожа выглядит сухой и чешуйчатой, появляется зуд.
Хотя дерматит носит диффузный характер, в ряде случаев он проявляется изолированными бляшками. Интенсивный зуд приводит к многочисленным расчесам, за которыми следуют мокнутие и корки. Высыпания носят полиморфный характер, когда на одном участке концентрируются различные элементы с четкими границами, серозной или серозно-геморрагической экссудацией. Эритематозные очаги покрываются пластинчатыми чешуйко-корками, на периферии образуются микровезикулы.
Острые формы сопровождаются зудящими бляшками с ярко выраженным экссудативным компонентом и пузырьками. Иногда на этом фоне появляются импетигинозные корки и пустулы вследствие бактериальной суперинфекции. Воспаление может переходить на подкожную клетчатку, проникая субфасциально и сопровождаясь болью. Сенсибилизация тканей к компонентам местной терапии у многих пациентов запускает вторичную диссеминацию: пятна приобретают симметричный характер, особенно на передней поверхности противоположной голени, бедрах. Такая экзема может охватывать верхние конечности, туловище, лицо.
Для хронического варикозного дерматита характерна выраженная лихенификация. В слабо васкуляризованных участках возникают красно-цианотичные бляшки. Покрываясь грубыми чешуйками, кожа утолщается и становится неровной. Постепенно наблюдается уплотнение подкожной клетчатки и глубокой фасции – округлая манжета, сдавливающая дистальную часть голени, делает ее похожей на перевернутую бутылку шампанского. Кожа интенсивно пигментирована с белыми рубцами звездчатой формы.
Осложнения
Запоздалое или неадекватное лечение застойной экземы способствует появлению длительно не заживающих трофических язв. Нарушение целостности эпидермального барьера способствует вторичному микробному обсеменению экзематозных очагов с развитием поверхностной (импетиго) или глубокой (целлюлит, рожа) суперинфекции. К прямым следствиям варикозного дерматита относят липодерматосклероз (хронический вариант панникулита), лимфедему, белую атрофию. У 60% пациентов наблюдают аутосенсибилизацию и контактный аллергический дерматит. Патология повышает риск кератоакантомы и плоскоклеточного рака, ухудшает качество жизни, приводя к психологическим проблемам и депрессии.
Диагностика
Заболевание выявляют на основании клинической картины с достаточно характерными кожными симптомами, возникающими на фоне явлений венозной недостаточности. При нетипичных вариантах варикозного дерматита в диагностике могут использоваться дополнительные методы:
- УЗДС вен нижних конечностей. Применяется для оценки гемодинамики или диагностики глубокого тромбоза при наличии кожных изменений без явной несостоятельности оттока. Чтобы выявить рефлюксы, ультразвуковое ангиосканирование проводят в горизонтальном и вертикальном положении пациента. При трофических нарушениях параллельно исследуют артериальную гемодинамику.
- Гистологический анализ кожных биоптатов. Показывает признаки воспалительного процесса с явлениями акантоза и гиперкератоза эпидермиса, отложением гемосидерина в дерме. О микроангиопатии свидетельствуют расширение и удлинение капилляров, увеличение количества коллагена IV типа в базальной мембране, образование фибриновых манжет.
Определенную информацию дает дерматоскопия, обнаруживающая групповые или распределенные по всему очагу клубочковые сосуды. Если симптоматика усугубляется, несмотря на активную терапию, то для выявления вероятной сенсибилизации назначают аллергические пробы. Оценку течения раневого процесса при сопутствующих язвах проводят с помощью микроскопического и культурального анализа мазков.
Иногда у хирурга-флеболога могут возникнуть трудности при дифференциальной диагностике заболевания с истинной или сухой экземой, поверхностными дерматомикозами, аллергическим контактным дерматитом. Приходится исключать и другие заболевания – B-клеточную лимфому, саркому Капоши. В этом помогают смежные специалисты (дерматолог, онколог) и результаты дополнительных исследований.
Лечение варикозного дерматита
Терапевтическая коррекция варикозной экземы предполагает воздействие на первичный процесс (хроническое заболевание вен) и кожные проявления. Пациентам показано комплексное лечение, состоящее из нескольких аспектов:
- Медикаментозная терапия. Системное лечение осуществляется венотониками, антибиотиками (в случае вторичного инфицирования), кортикостероидами (при затяжном течении и аутосенсибилизации). Местное лечение заключается в очистке очагов, наложении влажно-высыхающих повязок с антисептиками. При зуде эффективны топические глюкокортикоиды (в форме крема), ингибиторы кальциневрина.
- Эластическая компрессия. При выраженном отеке применяются эластические бинты короткой растяжимости. В дальнейшем показано использование трикотажных изделий (носки, чулки, колготы) с номинальным давлением 20–30 мм. рт. ст. Но при сопутствующей артериальной недостаточности компрессионная терапия противопоказана.
- Инвазивные методы. Наличие язвенных поражений является показанием для раннего оперативного лечения. Применяются эндоваскулярные техники (склеротерапия, лазерная коагуляция, радиочастотная абляция) или флебэктомия поверхностных участков. Отсроченная коррекция выполняется после ликвидации дерматологических проявлений.
Для улучшения венозного оттока рекомендуют поднимать ноги во время сна на 15 см выше уровня сердца, выполнять упражнения лечебной гимнастики. В устранении застойной пигментации отмечена эффективность фототерапии. Отдельное внимание уделяется уходу за кожей ног – мытью с мягкими средствами, увлажнению эмолентами.
Прогноз и профилактика
Прогноз определяется причиной варикозного дерматита и его течением. Обычно заболевание принимает хроническую форму и плохо поддается излечению. Но запаздывание с активной коррекцией может стать причиной осложнений и сопутствующих расстройств, среди которых есть достаточно серьезные состояния. Общие превентивные мероприятия включают нормализацию массы тела, поддержание физической активности, ношение удобной обуви и одежды. Вторичная профилактика предполагает прием венотоников и эластическую компрессию.
Источник
Венозный дерматит — воспалительный процесс кожных тканей, расположенных над венами, полностью или частично утратившими свои функции. Обычно проявляется в области голеней и лодыжек у людей старше 50 лет. Заболевание формируется на фоне проблем с кровообращением и из-за различных патологических процессов в венах. В запущенных случаях на коже образуются язвы.
Другие названия заболевания — варикозный или застойный дерматит, варикозная экзема. Далее — об особенностях и стадиях венозного дерматита на ногах, лечение, фото и списки рекомендаций.
Венозный дерматит на фото 8 штук с описанием
Причины возникновения венозного дерматита
Обычно данное заболевание настигает людей, у которых проблемы с кровообращением.
Вены в ногах имеют некое подобие односторонних клапанов, которые вызывают движение крови и «подталкивают» ее к сердцу.
При венозной недостаточности эти клапаны перестают нормально выполнять свои функции. В результате кровь становится гуще и частично застаивается, образуются тромбы, а ткани начинают недополучать кислород и другие полезные элементы. При этом венозные стенки истончаются, способствуя проникновению жидкой части крови в ткани. Начинается воспалительный процесс.
Появлению венозного дерматита способствуют следующие факторы:
- повышенное кровяное давление;
- варикоз (хорошо видно на фото венозного дерматита);
- сахарный диабет;
- венозный сосудный тромбоз сосудов (или тромбофлебит);
- лишний вес;
- сердечная недостаточность;
- почечная недостаточность;
- сгущение крови;
- множество беременностей;
- прошлые операции или травмы ног.
Кроме того, шансы получить дерматит возрастают у тех, кто ведет малоподвижный образ жизни и имеет сидячую работу. Не в пользу пациента также играют вредные привычки вроде курения и алкоголя.
Узнать подробнее
Симптоматика венозного дерматита
Заболевание проявляется не сразу. Явные симптомы формируются уже тогда, когда через износившиеся стенки сосудов в ткани начинает выходить жидкая кровяная составляющая. Один из первых симптомов начала этого процесса — отек голени.
Другие признаки такие:
- тяжесть в ногах и их повышенная усталость;
- красноватый, желтоватый или коричневый оттенок кожи;
- набухание вен (как выглядит венозный дерматит и варикоз на ногах, фото демонстрируют очень наглядно);
- зуд и болеощущения;
- красноватые пузырчатые бляшки, наполненные прозрачной жидкостью (возможно образование корок);
- белые образования с красным ободком (редко);
- шелушения и трещины;
- утолщение кожи (в этих областях ее температура ниже);
- выпадение волос на голени.
Патология имеет хронический характер. Поэтому при появлении однажды, она будет приходить снова и снова. По этой причине после первого обнаружения болезни придется тщательно заботиться о своих ногах. В противном случае есть риск формирования трофических язв, которые плохо поддаются лечению.
Стратегии лечения венозного дерматита
Основные задачи терапии — заставить кровь в ногах двигаться, улучшить состояние вен и облегчить симптомы.
В целом, при венозном дерматите на ногах лечение имеет четыре направления:
- Медикаментозная терапия. Включает таблетки и инъекции, а также специальные мази.
- Ношение компрессионного белья. Оно улучшает кровообращение и снижает отечность, способствует меньшей усталости ног. Белье подбирает специалист-флеболог либо ангиохирург — после обследования состояния сосудов. Подобное белье облегчает проявления болезни и снижает степень варикозных нарушений. Благодаря этому также уменьшается вероятность формирования тромбов.
- Уход за ногами и упражнения. Уход включает использование наружных увлажняющих средств. В случае венозного дерматита на ногах с этой целью обычно проводят лечение мазями. Упражнения призваны «разогнать» кровь. Одно из рекомендуемых врачами — лежа, поднять ноги на уровень выше сердца. Делают по 15 минут каждые 2 часа.
- Оперативное вмешательство. Иногда хирургическое вмешательство назначается в самом начале — когда тяжелых осложнений еще нет. Поскольку основной проблемой является кровообращение, доктор может предложить операцию по восстановлению вен. Однако чаще такой выход предлагают на последней, третьей, стадии патологии.
Терапия разнится в зависимости от стадии болезни.
Помощь народными средствами при венозном дерматите
При венозном дерматите лечение народными рецептами может быть лишь дополнением к основной терапии. Самостоятельно они не помогут.
Наиболее известные рецепты:
- Компресс из картофеля. Берется свежий клубень и измельчается на терке. Получившуюся массу кладут на стерильную марлю. Накрывают ей больные области и держат 4 часа. Периодичность и продолжительность процедуры — 2 раза в день на протяжении 14 суток. Состав заживляет образования и трофические язвы.
- Капустный компресс. Крупный лист свежей капусты отбивается (чтобы стал мягче и дал немного сока), а затем оборачивается вокруг ноги. Закрепляют и не снимают двое суток подряд. Затем можно сменить его на новый.
- Березовый настой. Бутылку на пол-литра на 3/4 заполняют почками березы, которые до предела заливают водкой. Смесь настаивают 7 суток. Полученным составом смазывают больные области по 2-3 раза в день.
- Компресс из полыни. Берут 1 столовую ложку листьев полыни и перетирают в миске или ступке. После добавляют 3 столовые ложки простокваши. Полученный состав кладут на стерильную ткань или марлю, которую прикладывают к больным участкам. Держать от 15 до 20 минут. Делать ежедневно на протяжении 2-3 недель.
Стоит отметить, что прежде чем прибегать к народным советам, рекомендуется проконсультироваться с доктором. Кроме того, натуральные ингредиенты чаще вызывают аллергические реакции.
Лечение венозного дерматита медикаментами
В терапии дерматита применяют разные типы медикаментов. То, какие лекарства назначит врач, зависит от стадии развития патологии и особенностей частного случая.
Как правило, но 1 стадии препараты следующие:
- Лекарства на базе диосмина. Это активно действующее вещество, которая улучшает мышечный тонус (в том числе у сосудов). Прописывают для стимуляции оттока крови.
- Средства-антигистамины. Могут предназначаться для внутреннего приема или иметь форму мази. Нужны для ослабления зуда, устранения отечности и воспалений, а также для предупреждения инфицирования.
- Увлажняющие кремы. Либо гели и лосьоны. Успокаивают кожу и предотвращают ее растрескивание. Иногда можно воспользоваться детским кремом с нейтральным pH. При образовании пузырьков могут назначить болтушку с содержанием цинка или талька. Делается по рецепту от дерматолога.
- Защитные кремы. Призваны предотвратить заражение. Как правило, включают в состав цинк.
Обычно на первых этапах болезни этих средств бывает достаточно. Однако возможно дополнить лечение венозного дерматита на ногах народными средствами.
Медикаментозные средства на 2 стадии:
- Средства-венотоники. То же, что и лекарства на базе диосмина из предыдущего списка. Улучшают кровяное движение.
- Антигистамины. На второй стадии используют исключительно препараты внутреннего приема.
- Гормональные препараты. Обычно имеют форму мази, которая наносится на пораженные области. Назначаются короткими курсами.
- Мази-антисептики. Назначают при наличии нагноений. Помимо антибактериальной составляющей обычно содержат гормоны.
- Успокоительные. Средства легкой степени действия. Например, валериана, пустырник или некоторые транквилизаторы.
- Антибиотики. Показаны в случае инфицирования.
Препараты на 3 стадии используются для подготовки к операции по удалению больных вен. Обычно используются перед удалением трофических язв. В это время пациенту показан постельный режим. Лекарства следующие:
- Средства для улучшения сосудистой проходимости. Вводятся в вену или в мышцу.
- Антигистамины. Также в форме инъекций.
- Средства для контроля уровня глюкозы в крови. В случае необходимости этот уровень снижают.
Выше изложена только общая картина. Нюансы терапии определяет врач.
Профилактические меры
Формирование варикозного дерматита можно предупредить. Главное — следить за своим образом жизни и вовремя обращаться в больницу для диагностики.
Основные профилактические мероприятия следующие:
- активный образ жизни и регулярное выполнение гимнастики;
- ежедневные пешие прогулки;
- качественная одежда свободного кроя и из натуральных материалов;
- удобная качественная обувь с низким каблуком и с наличием супинатора;
- соблюдение гигиены (регулярное очищение ног, контрастный душ, массажные процедуры);
- внимание к своему весу, который не должен превышать норму;
- грамотно подобранный рацион, состоящий преимущественно из молочного и продуктов растительного происхождения (особенно бобовые и овощи);
- исключение из питания вредного, к чему относятся алкоголь, мучное, сладости, жареное и слишком жирное (особенно бульоны);
- избегание длительного стояния или сидения;
- использование смягчающих и увлажняющих кремов для ног;
- избегание агрессивных чистящих средств, жестких полотенец и косметики с парфюмерной отдушкой;
- отказ от мыла и других агрессивных иссушающих кожу составов.
Соблюдая все вышеизложенные рекомендации, патологии возможно избежать.
Загрузка…
Источник
