Птфс сосудов нижних конечностей код по мкб 10
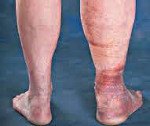
Посттромбофлебитический синдром нижних конечностей (ПТФС) встречается у 5% населения мира. Возникает это заболевание после развития тромбоза, тромбофлебита на ногах и трудно поддается лечению. Однако трудно – не значит невозможно.
Что такое ПТФС
Посттромбофлебитический синдром, что это? Это негативное изменение вен нижних конечностей, характеризующееся их сужением и ухудшением кровоснабжения.
При определенных нарушениях в организме, если кровь обладает повышенной свертываемостью, могут возникнуть тромбы – кровяные сгустки.
Такой сгусток из слипшихся эритроцитов образуется обычно в местах травмирования, чтобы остановить кровотечение. Но в результате сбоя возникает внутри вены. Следуя с кровотоком, тромб, как правило, прикрепляется на каком-нибудь участке вены и начинает обрастать новыми эритроцитами.
Русло вены в результате сужается, кровоток ухудшается и замедляется. Это создает давление на стенки сосудов, они растягиваются, становятся узловатыми. Это же ухудшает и лимфоток, что вызывает отеки.
Можно сказать о ПТФС нижних конечностей, что такое заболевание приводит к нежелательным изменениям кровообращения организма в целом. Жидкость застаивается в нижних конечностях, а в другие части тела поступает замедленно и не в полном объеме.
Классификация и код по МКБ
Код ПТФС по МКБ 10 – I 87.0. Эта международная классификация болезней была придумана и разработана, чтобы врачи из разных стран мира, не зная языка, могли понимать друг друга и знать, от чего лечить больного.
Это особенно ценно, когда заболевший в одном государстве человек отправляется на лечение в другое. Таким образом, увидев код по МКБ 10 ПТФС, врач сразу же поймет, о каком заболевании идет речь.
Помимо МКБ 10, для посттромбофлебитического синдрома используются и другие классификации. Так, классифицировали формы и течение болезни ученые В.С. Савельев, Л.И. Клионер, В.И. Русин.
Чаще всего применяется классификация, придуманная профессором М.И. Кузиным.
По ней ПТФС делится на четыре формы:
- отечно-болевая;
- варикозная;
- язвенная;
- смешанная.
Для каждой формы характерны некоторые особенности протекания и специфические симптомы. Также классификация посттромбофлебитического синдрома подразумевает его разделение по стадиям – от начальной до крайне тяжелой.
Симптомы
Наиболее характерными симптомами этого заболевания являются следующие:
- Боли и тяжесть в нижних конечностях. Особенно усиливаются к концу дня, уменьшаются или пропадают к утру, при принятии горизонтального положения тела с поднятием ног на возвышенность наступает облегчение.
- Судороги в пораженной ноге или обеих ногах в ночное время.
- Расширение подкожных вен, усиление венозного рисунка, их бугристость, узловатость, сосудистая сеточка.
- Отеки разной степени интенсивности, которая зависит от формы и стадии заболевания, от степени нагрузки на конечности и других внешних факторов.
- Уплотнения под кожей, возникающие после установления стойкой отечности, неподвижность кожи, сращение ее с жировой клетчаткой.
- Темные кольца на коже внизу голени.
- Появление кожных заболеваний на пораженной конечности – дерматит, язвочки, экзема.
- Образование трофических, практически не поддающихся лечению язв на пораженных конечностях на финальной стадии заболевания.
Не обязательно все симптомы должны присутствовать одновременно, их наличие или отсутствие зависит от формы и степени тяжести заболевания.
Если обратиться к врачу на ранней стадии и провести грамотное лечение, то дело может ограничиться лишь небольшими отеками и тяжестью в ногах. Потемнение и уплотнение кожи, язвы – это признаки запущенности заболевания.
Формы ПТФС
Принято различать четыре формы этой патологии. От формы во многом будет зависеть симптоматика и лечение ПТФС нижних конечностей.
- Варикозная. Для этой формы характерны признаки, связанные с варикозным расширением вен. Это усиление сосудистого рисунка, «сеточка» и «звездочки», выпирание вен. Они растягиваются, становятся видны под кожей невооруженным глазом, затем начинают выпирать, становятся бугристыми и узловатыми. Ощущается болезненность вен, в особенности при движении, а также их жжение.
- Отечная. Здесь основной симптом – это отеки. На начальной стадии они возникают к концу дня и проходят за ночь, при тяжелой стадии практически не проходят даже после полноценного отдыха. Отеки сопровождаются болью и тяжестью в ногах, слабостью, усталостью конечностей, при длительном движении или, наоборот, при долгом нахождении в одной позе может возникнуть онемение. Ночами возникают судороги.
- Язвенная. При этой форме происходят изменения кожных покровов. На начальной стадии возникают пигментные пятна по ходу пораженной вены, они могут сильно зудеть. Характерны также покраснения и припухлости, а также белесые пятна – в результате нарушения кровоснабжения тканей. Со временем атрофированные участки разрастаются, возникает экзема, трещины, язвы. Для финальной стадии характерны большие гнойные язвы, не поддающиеся лечению.
Также существует смешанная форма ПТФС, для которой характерно наличие нескольких различных признаков, а также появление новых по мере развития болезни.
Диагностика
Диагноз ПТФС ставится на основе первичного внешнего осмотра и проведения некоторых исследований. Чаще всего для этого используется УЗИ, оно считается наиболее достоверным и точным методом диагностики.
Позволяет определить точные места локализации тромбов, степень тяжести заболевания, степень поражения и повреждения сосудов и их клапанов, оценить их функциональность и состояние окружающих тканей.
Кроме этого, используются следующие методы:
- ультразвуковое ангиосканирование с цветным картированием;
- допплерография;
- окклюзионная плетизмография;
- флебография;
- радиоизотопная флебосцинтиграфия с контрастным веществом.
Кроме того, проводится дифференциальная диагностика, чтобы понять, первичным или вторичным является варикозное расширение вен (для ПТФС характерно вторичное).
Лечение
Есть консервативное и оперативное лечение посттромбофлебитического синдрома нижних конечностей. Ко второму прибегают в крайне тяжелых случаях или если традиционные методы не приносят результатов.
К консервативному в первую очередь относится изменение образа жизни, без которого полное выздоровление невозможно. Это отказ от вредных привычек, изменение рациона питания, увеличение двигательной активности.
Рекомендуемая физическая нагрузка назначается врачом в зависимости от индивидуальных особенностей пациента. Ее переизбыток тоже негативно скажется на состоянии здоровья.
Кроме того, назначается ношение компрессионного белья или бинтов, а также прием медицинских препаратов. Выписываются фибринолитики или дезагреганты – лекарства, предотвращающие образование тромбов, антикоагулянты, антиоксиданты, спазмолитики, противовоспалительные, тонизирующие сосуды препараты, ферменты, витамины. В дополнение к ним идут средства наружного применения – гели и мази.
К оперативным методам относятся удаление или ушивание больных вен, шунтирование, создание искусственных клапанов.
Важно! Изменение образа жизни – неотъемлемая часть лечения. Продолжая злоупотреблять алкоголем, курением, вредной пищей и ведя малоподвижный образ жизни, пациент не может рассчитывать на выздоровление.
Заключение
Посттромбофлебитический синдром – трудно поддающееся лечению заболевание. Но трудно – не значит невозможно. Даже в запущенных случаях у пациента есть все шансы на возвращение к нормальной, здоровой жизни. Однако лучше, все-таки, не допускать подобного, следить за своим организмом и вовремя обращаться к врачу.
Флеболог-хирург со стажем более 6 лет.
Образование: Диплом по специальности «Лечебное дело», Омская государственная медицинская академия (2013 г.) Интернатура по специальности «Хирургия», Омский государственный медицинский университет (2014 г.)
Курсы повышения квалификации:
- «Ультразвуковая диагностика», Омская государственная медицинская академия (2015 г.)
- «Актуальные вопросы флебологии», Российский национальный исследовательский медицинский университет имени Н. И. Пирогова (2015 г.)
- «Ультразвуковое исследование сосудов», Омская государственная медицинская академия (2016 г.)
- «Эндовазальная лазерная облитерация» (2017 г.)
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Посттромбофлебитическая болезнь.

Посттромбофлебитическая болезнь
Описание
Посттромбофлебитическая болезнь. Хроническое затруднение венозного оттока из нижних конечностей, развивающееся после перенесенного тромбоза глубоких вен. Клинически посттромбофлебитическая болезнь может проявиться через несколько лет после перенесенного острого тромбоза. У пациентов возникает распирающее чувство в пораженной конечности и мучительные ночные судороги, образуется кольцевидная пигментация и отечность, которая со временем приобретает фиброзную плотность. Диагностика посттромбофлебитической болезни основывается на анамнестических данных и результатах УЗДГ вен нижних конечностей. Нарастающая декомпенсация венозного кровообращения служит показанием к хирургическому лечению.
Дополнительные факты
Посттромбофлебитическая болезнь. Хроническое затруднение венозного оттока из нижних конечностей, развивающееся после перенесенного тромбоза глубоких вен.
Причины
При тромбозе в просвете сосуда образуется тромб. После стихания острого процесса тромботические массы частично подвергаются лизированию, частично замещаются соединительной тканью. Если преобладает лизис, происходит реканализация (восстановление просвета вены). При замещении соединительнотканными элементами наступает окклюзия (исчезновение просвета сосуда).
Восстановление просвета вены всегда сопровождается разрушением клапанного аппарата в месте локализации тромба. Поэтому, независимо от преобладания того или иного процесса, исходом флеботромбоза становится стойкое нарушение кровотока в системе глубоких вен.
Повышение давления в глубоких венах приводит к расширению (эктазии) и несостоятельности перфорантных вен. Кровь из системы глубоких вен сбрасывается в поверхностные сосуды. Подкожные вены расширяются и тоже становятся несостоятельными. В результате в процесс вовлекаются все вены нижних конечностей.
Депонирование крови в нижних конечностях вызывает микроциркуляторные нарушения. Нарушение питания кожи приводит к образованию трофических язв. Движение крови по венам в значительной степени обеспечивается сокращением мышц. В результате ишемии сократительная способность мышц ослабевает, что приводит к дальнейшему прогрессированию венозной недостаточности.
Классификация
Выделяют два варианта течения (отечная и отечно-варикозная формы) и три стадии посттромбофлебитической болезни.
• преходящие отеки, «синдром тяжелых ног»;
• стойкие отеки, трофические расстройства (нарушения пигментации кожи, экзема, липодерматосклероз);
• трофические язвы.
Симптомы
Первые признаки посттромбофлебитической болезни могут появиться через несколько месяцев или даже лет после острого тромбоза. На ранних стадиях пациенты предъявляют жалобы на боли, чувство распирания, тяжести в пораженной ноге при ходьбе или стоянии. При лежании, придании конечности возвышенного положения симптомы быстро уменьшаются. Характерным признаком посттромбофлебитической болезни являются мучительные судороги в мышцах больной конечности по ночам.
Современные исследования в области флебологии показывают, что в 25% случаев посттромбофлебитическая болезнь сопровождается варикозным расширением поверхностных вен пораженной конечности. Отеки различной степени выраженности наблюдаются у всех больных. Через несколько месяцев после развития стойких отеков появляются индуративные изменения мягких тканей. В коже и подкожной клетчатке развивается фиброзная ткань. Мягкие ткани становятся плотными, кожа спаивается с подкожной клетчаткой и утрачивает подвижность.
Характерным признаком посттромбофлебитической болезни является кольцевидная пигментация, которая начинается над лодыжками и охватывает нижнюю треть голени. В последующем в этой области часто развиваются дерматиты, сухая или мокнущая экзема, а в поздние периоды болезни возникают плохо заживающие трофические язвы.
Судороги.
Диагностика
При подозрении на посттромбофлебитическую болезнь врач выясняет, страдал ли пациент тромбофлебитом. Некоторые пациенты с тромбофлебитом не обращаются к флебологу, поэтому при сборе анамнеза необходимо обращать внимание на эпизоды выраженного продолжительного отека и чувства распирания пораженной конечности.
Для подтверждения диагноза проводится УЗДГ вен нижних конечностей. Для определения формы, локализации поражения и степени гемодинамических нарушений применяется радионуклеоидная флебография, ультразвуковое ангиосканирование и реовазография нижних конечностей.
Лечение
В течение адаптационного периода (первый год после перенесенного тромбофлебита) пациентам назначается консервативная терапия. Показанием для оперативного вмешательства является ранняя прогрессирующая декомпенсация кровообращения в пораженной конечности.
По окончании адаптационного периода тактика лечения зависит от формы и стадии посттромбофлебитической болезни. В стадии компенсации и субкомпенсации нарушений кровообращения (ХВН 0-1) рекомендовано постоянное ношение средств эластической компрессии, физиотерапия. Даже при отсутствии признаков нарушения кровообращения больным противопоказан тяжелый труд, работа в горячих цехах и на холоде, труд, связанный с длительным пребыванием на ногах.
При декомпенсации кровообращения пациенту назначают антиагреганты (дипиридамол, пентоксифиллин, ацетилсалициловая кислота), фибринолитики, препараты, уменьшающие воспаление стенки вены (экстракт конского каштана, гидроксиэтилрутозид, троксерутин, трибенозид). При трофических расстройствах показан пиридоксин, поливитамины, десенсибилизирующие средства.
Хирургическое вмешательство не может полностью излечить больного с посттромбофлебитической болезнью. Операция лишь помогает отсрочить развитие патологических изменений в венозной системе. Поэтому хирургическое лечение проводится лишь при неэффективности консервативной терапии.
Выделяют следующие виды операций при посттромбофлебитической болезни:
• реконструктивные вмешательства (резекция и пластика вен, обходное шунтирование);
• корригирующие операции (флебэктомия и минифлебэктомия – удаление расширенных подкожных вен, перевязка коммуникантных вен).
На сегодняшний день ни один вид лечения, включая оперативные вмешательства, не может остановить дальнейшее развитие болезни при ее неблагоприятном течении. В течение 10 лет с момента диагностирования посттромбофлебитической болезни инвалидность наступает у 38% пациентов.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Посттромбофлебический синдром (ПТФС) — это патологическое состояние, при котором развивается венозная недостаточность нижних конечностей.
Частота встречаемости ПТФС составляет 4 % всей популяции взрослого населения по всему миру. Среди пациентов с диагнозом тромбофлебита ПТФС выявляется у 90-95% больных.
Что представляет собой ПТФС?
Посттромбофлебический синдром, что это такое, какие причины его вызывают? ПТФС является заболеванием, при котором происходит окклюзия (перекрытие просвета) вены тромбом. Этиологической причиной этой болезни считается употребление недостаточного количества жидкости, повышенная свертывающая способность крови.
При повышенной вязкости и увеличенной свертываемости крови происходит склеивание эритроцитов, что способствует тромбообразованию.
Тромб закрепляется на стенке сосуда, начинает расти, за счет прикрепления новых эритроцитов.
В результате просвет сосуда полностью закрывается.
Тромб может рассосаться или остаться в неизменном виде, что приводит к нарушению трофики тканей.
Как классифицируют
Разновидностей классификаций венозной недостаточности несколько: по В. С. Савельеву, по Л. И. Клионеру, В. И. Русину, М.И.Кузину. Наиболее удобную классификацию постромбофлебического синдрома предложил профессор М.И.Кузин.
Он разделяет ПТФС на 4 формы:
- отечно-болевую;
- варикозную;
- язвенную;
- смешанную форму.
| По течению | По степени нарушения кровотока |
|
|
Любое заболевание имеет код по международной классификации болезней. По МКБ 10 посттромбофлебический синдром имеет свой специальный код.
| Код по МКБ 10 ПТФС | I87.0 |
| Периферическая венозная недостаточность | I87.2 |
Код ПТФС по МКБ 10 необходим для того, чтобы врачи всех стран могли четко понимать друг друга и поставить точный диагноз. Это особенно важно, если пациент переводится на лечение из России в другую страну или наоборот.
Симптомы ПТФС
Чаще ПТФС наблюдается при окклюзии вен ног. Как проявляется и что такое ПТФС нижних конечностей?
Клиническими признаками посттромбофлебического синдрома ног являются ощущение тяжести, отечность голеней ног, тянущие и ноющие боли в нижней конечности.
Симптомы появляются, когда пациент длительное время ходит или стоит на ногах.
По мере прогрессирования роста сгустка крови, перекрывающего кровоток в ногах, боли усиливаются, наблюдается усиление отека, а также разрастание венозных сетей. Врач может увидеть утолщение, выбухание поверхностных вен.
В положении лежа болевой синдром ослабевает. В утренние часы визуальные проявления менее выражены, чем вечером. Пациенты жалуются на усиление боли и судороги ночью. При самостоятельном рассасывании тромба все клинические проявления исчезают.
Если организм не справляется с разрушением тромба, наблюдается дальнейший его рост, полная закупорка просвета вены. Нарушается работа клапанного аппарата, что приводит к сильному застою крови в нижних частях конечности.
Формы ПТФС
При отечно-болевой форме заболевания из всех клинических симптомов преобладает отек и боль. Распространенность отечности и болевого синдрома зависит от местоположения тромба.
При наличии сгустка в подвздошной или бедренной вене отечность и боль будут распространяться по всей ноге, до паховой складки.
Если закупорка произошла на уровне разветвления бедренной вены, то отек будет нарастать ниже колена.
Поражение одной из веток глубоких вен голени вызовет отек и онемение от середины голени и ниже.
Варикозная форма отличается появлением венозного рисунка (звездочки, мелкие и крупные разветвления), выбуханием поверхностных вен над уровнем кожи. Эта разновидность заболевания может легко перейти в язвенную форму, вследствие плохого оттока крови.
На поверхности кожи сначала образуются области потемнения, уплотнения, атрофии, а затем язвы, вызывающие сильный зуд. Смешанная форма включает все симптомы.
Диагностические мероприятия
Диагноз ПТФС ставят на основе жалоб больного, анамнестических и клинических данных, полученных при осмотре пациента, проведении дополнительных методов обследования. Диагностика включает лабораторные исследования на свертываемость крови, общий клинический минимум (ОАК, ОАМ).
Для обследования состояния кровотока в глубоких венах нижних конечностей применяют:
- флебографию;
- флебосцинтиграфию;
- рентгенконтрасное обследование;
- ультразвуковое ангиосканирование при помощи цветного картирования кровотока.
УЗИ позволяет зарегистрировать наличие тромба, измерить скорость кровотока в сосуде и его просвет, оценить состояние стенок, клапанов вен. Метод позволяет вовремя диагностировать полную закупорку просвета сосуда, а также зарегистрировать начало реканализации (рассасывания кровяного сгустка). Ультразвуковое обследование является самым востребованным и неинвазивным методом. Его можно проводить несколько раз, в том числе во время беременности.
Рентгенконтрастное исследование венозного русла осуществляется в рентген-кабинете.
Пациенту вводят внутривенно контрастное вещество, делают снимок пораженной области. На снимке будет четко видно, где находится тромб.
При флебосцинтиграфии применяют радиоизотопный контраст, который вводится в вену. Обследование проводят на гамма-камере.
По результатам метода можно оценить скорость кровотока, способность стенок вен к сокращению, посмотреть работу клапанов, а также место окклюзии сосуда. Этот метод разрешен не всем. У некоторых пациентов наблюдается плохая переносимость контрастного вещества, а также аллергическая реакция.
Флебография применяется для оценки работы клапанов вен. В качестве контраста используют йодсодержащие препараты. Для введения вещества проводят разрез в области бедренной вены и ее пункцию. Большинство больных плохо переносят введение йодсодержащих веществ.
Лечение посттромбофлебического синдрома
Лечебные мероприятия ПТФС включают консервативные методы (изменение образа жизни, компрессионные методики восстановления кровотока, медикаментозную терапию), оперативные способы лечения.
Консервативная терапия
Лечение посттромбофлебитического синдрома нижних конечностей начинается с увеличения двигательной активности, правильного режима питания и питья. Врачи рекомендуют снизить лишний вес, чтобы уменьшить нагрузку на венозную систему ног.
Компрессионные мероприятия улучшения оттока венозной крови осуществляются при помощи эластичных бинтов (чулок).
Постоянное ношение компрессионных приспособлений устраняет развитие язв, а также снижает болевой синдром.
Если язвы уже присутствуют на коже пациента, то компрессионный метод лечения стимулирует их заживление.
Очень важно правильно подобрать чулки и бинты. Они не должны сваливаться с ноги, вызывать ощущения онемения. В ходе терапии необходимо увеличивать время ношения компрессионных бинтов, а также силу давления на конечность.
Медикаментозное лечение
Лекарственная терапия используется в целях улучшения реологических показателей крови, укрепления стенок вен. В первом этапе лекарственной терапии активно используют препараты для разжижения крови, пациентам назначают внутривенно Реополиглюкин.
Его сочетают с антибиотиками широкого спектра действия (снижение риска присоединения бактериальной флоры), а также токоферолом (стимуляция иммунной системы). Кроме этого используют Гепарин, Фраксипарин. Лечение проводят в условиях стационара.
Второй этап терапии включает прием пероральных препаратов, таких как Детралекс, Эндотелон, Рутозид. Они выпускаются в виде таблеток, капсул. Наиболее эффективным лекарственным средством считается Детралекс. Длительность лечения составляет 14-30 суток.
Кроме таблетированных и капсулированных форм, хирурги назначают наружные препараты в виде мазей, гелей.
К ним относятся:
- Лиотон 1000 гель;
- Гепариновая мазь;
- Мисвенгал;
- Гинкор-гель;
- Рутозид;
- Троксерутин;
- Индовазин.
Лечение ПТФС нижних конечностей местными лекарственными препаратами проводится курсом по 2-3 месяца.
Для снижения вероятности тромбообразования назначают Гепарин, Фраксипарин, Фондапаринукс, Варфарин.
Внимание! Не стоит принимать лекарственные средства без консультации врача.
Оперативное лечение
Оперативное вмешательство проводят при неэффективности консервативного лечения, а также ухудшения качества жизни пациента. Лечение проводят после восстановления кровотока в венозном русле. Наиболее распространены операции на поверхностных и коммуникантных венах.
Существует несколько способов хирургического лечения:
- перевязка пораженной вены;
- удаление сильно расширенных подкожных вен при отсутствии нарушения кровотока в глубоком венозном русле;
- развитие коллатералей (обходного типа) при нарушении оттока крови по глубоким или поверхностным венам;
- восстановление функции клапанного аппарата вен (установка искусственных клапанов или перенос их из одной вены в другую);
- шунтирование сосудов (проводится при полной закупорке вены).
Важно! После операции пациенту показано ношение компрессионных бинтов круглосуточно.
По мере заживления ран бинты (чулки) можно надевать на весь день, снимать на ночь. Назначают курс антибактериальной терапии (профилактика инфицирования) на 10 дней. После завершения периода восстановления необходимо 2 раза в год принимать лекарственные препараты, укрепляющие стенку сосудов, соблюдать режим труда и отдыха.
Заключение
Посттромбофлебитический синдром нижних конечностей требует комплексного подхода к лечению. При легких степенях заболеваниях и самопроизвольной ликвидации закупорки сосудов достаточно консервативного лечения. Нормализация питьевого режима, а также ношение компрессионных бинтов и чулок поможет устранить возникновение заболевания.
При частых рецидивах болезни необходимо обратиться к хирургу, который назначит адекватное лечение, в том числе оперативное. Соблюдение всех рекомендаций врача позволит полностью избежать обострений болезни.
Источник
