Расширение сосудов 2 степени

Повышение давления является самой первой жалобой, которую слышит врач от пациента, подозреваемого в заболевании гипертонией. Давление, отличающееся от нормы выше среднего, указывает на начинающуюся патологию. Эффективное и своевременное лечение поможет избежать развитие осложнений.

Причины возникновения
Гипертоническая болезнь 2 степени является одной из самых распространенных сердечно-сосудистых болезней. По данным Всемирной организации здравоохранения, ею болеет каждый третий взрослый.
Заболеванию свойственно прогрессировать незаметно, из-за этого диагноз часто становится неприятным сюрпризом для пациента. Перед тем как узнать о заболевании, человек обращает внимание на периодические перепады настроения, раздражительность, усталость с утра. Частое головокружение и ухудшение памяти свидетельствует о развитии гипертонии. После небольшого отдыха они пропадают на небольшое время, после чего могут принять постоянный характер.
Несмотря на то, что изначально гипертония представляет собой нарушение работы регулирования давления сосудов, со временем она способствует развитию заболеваний внутренних органов, позже может появится портальная гипертензия. Среди заболеваний, приводящих к скорому летальному исходу, гипертония занимает лидирующие позиции. Она провоцирует стенокардию, инсульт.
Причины возникновения гипертонии 2 степени многие связывают с фактом старения организма. Многие люди в пожилом возрасте действительно сталкиваются с такой проблемой, однако встречаться она может не только у людей преклонного возраста, но и у достаточно молодых. Повышенное артериальное давление может появляться в результате:
- генетической предрасположенности;
- снижения эластичности стенок сосудов, сосудистой системы;
- малоподвижного образа жизни;
- употребление алкоголя, табакокурения и других вредных привычек;
- ожирения, наличия излишнего веса;
- несбалансированного питания;

- нарушений, связанных с мочеполовой системой;
- нарушений, связанных с работой эндокринной системы;
- патологий во время беременности;
- разных опухолей;
- чрезмерного употребления соли;
- нарушение работы сосудистой системы;
- заболеваний почек;
- сбоев гормональной системы;
- низкой стрессоустойчивости.
Легкая форма заболевания встречается у многих жителей индустриальных городов-миллионников, где ускоренный ритм жизни приводит к повышенному артериальному давлению. Допустимо лечение гипертонии 2 степени лекарственными препаратами-ингибиторами АПФ, поскольку при повышенном артериальном давлении стрессу подвергается нервная система и большая часть внутренних органов, которые на себе чувствуют нехватку или излишек притока крови. Это способствует лечению симптомов гипертония 2 степени. Невнимательность к признакам, несвоевременно начатое лечение могут привести к плачевным состояниям, таким как отек мозга, легких. Также велика вероятность развития инсульта или инфаркта у пациента. В связи с этим многие интересуются: как лечить гипертонию 2 степени? Метод терапии является идентичным тому, что применяется при лечении 1 степени, однако отличается дозировкой и количеством применяемых медикаментов в день.
Врачи разделят гипертонию по степеням риска. К критерием оценки относят:
- наличие факторов пагубного влияния на здоровье пациента;
- вероятность безвозвратной потери функционирования головного мозга;
- возможность проявления дисфункций в работе внутренних органов пациента при смене артериального давления.
Однако есть ряд других факторов, провоцирующих развитие гипертонии у человека. Это возраст пациента, количество содержащегося холестерина в крови, курение.
Диагностика
Для диагностирования гипертонии 2 степени прибегают к инструментальному и физикальному методам. Лечащий врач внимательно выслушивает все жалобы пациента по поводу самочувствия, после чего проводит ряд обследований, направленных на измерение и артериального давления. После фиксирования показателей артериального давления в течении нескольких недель, врач делает вывод о степени гипертонии и о дальнейшем назначении лечения пациента. Если изначально у него была выявлена гипертония 2 степени тяжести, то диагностировать поздние степени становится легче, исходя из ухудшающихся показателей артериального давления.
К методам физикальной диагностики гипертонии 2 степени относят такие:
- обследование функционирования сосудов периферии;
- систематическое измерение артериального давления пациента;
- проведение перкуссии сосудистого пучка;
- осмотр кожи пациента на наличие гиперемии и отечности.
К инструментальным методам диагностики гипертонии 2 степени относят:
- УЗИ печени, почек, железы поджелудочной, железы эндокринной системы;
- ультразвуковую диагностику сердца;
- эхокардиограмму для выявления гипертрофии желудочка сердца;
- электрокардиограмму;
- допплерографию.
Такие методики помогают выявить основные симптомы и причины появления заболевания.
Гипертония имеет три степени тяжести:
- Гипертония 1 степени. Является начальной стадией заболевания, имеет легкую форму, симптомы слабовыраженные. Артериальное давление на этом этапе гипертонии составляет в среднем 150-95 мм рт.ст.
- Гипертония 2 степени. Симптомы становятся достаточно выраженными, появляются головные боли, головокружения, боли в груди, проблемы со сном. Артериальное давление в среднем составляет 170-105 мм рт.ст.
- Гипертония 3 степени. Гипертония 3 степени является тяжелой формой гипертонии, артериальное давление в среднем составляет 180-120 мм.рт.ст. Зачастую сопровождается такими заболеваниями как аритмия, хроническая сердечная и почечная недостаточность. Появляется портальная гипертензия.
Симптомы
При 1 степени гипертонии артериальное давление усиливается до 150-95 мм рт.ст., имеет свойство быть постоянным на протяжении достаточно продолжительного периода времени. Для снижения показателей пациенту требуется создать благоприятные условия для улучшения самочувствия.
Первые симптомы гипертонии 1 степени зачастую не воспринимаются пациентами  как основной фактор риска развития гипертонии 2 степени, но большая часть пациентов обращается к врачам с жалобами на постоянные головные боли, плохой сон, боли в груди, периодическое ухудшение зрения. Отмечается наличие небольших гипертонических кризов. Работоспособность сердца и почек остается в пределах нормы. Они не имеют никаких повреждений, связанных с гипертонией.
как основной фактор риска развития гипертонии 2 степени, но большая часть пациентов обращается к врачам с жалобами на постоянные головные боли, плохой сон, боли в груди, периодическое ухудшение зрения. Отмечается наличие небольших гипертонических кризов. Работоспособность сердца и почек остается в пределах нормы. Они не имеют никаких повреждений, связанных с гипертонией.
Неоднозначность симптомов гипертонии второй стадии затрудняет диагностирование заболевания у пациента, поскольку повышенное давление может быть связанно с большим количеством других проблем организма. При диагностировании заболевания специалисты обращают внимание на главные симптомы гипертонической болезни 2 степени. Это:
- Появление отеков лица и отеков век, глаз.
- Возникновение сосудистой сеточки на поверхности кожи лица.
- Болезненное пульсирование в висках.
- Появление ноющих болей в затылочной части головы.
- Недостаточность бодрости и притока сил после ночного сна.
- Апатия и раздражительность.
- Отеки рук.
- Периодическое потемнение в глазах, невозможность сфокусировать зрение.
- Повышенное сердцебиение при низких физических нагрузках.
- Проблемы с памятью.
Лечение гипертонии
Гипертония 1 стадии является самой благоприятной для лечения, поскольку слаборазвитая болезнь еще не оказала сильного воздействия на здоровье пациента. Соблюдение элементарных правил здорового питания и соответствующего образа жизни могут оказать эффективное воздействие на предотвращение первых симптомов.
К лечению гипертонии 1 степени относят два метода лечения:
- традиционное, медикаментозное лечение;
- лечение средствами народной медицины.
Можно ли вылечить гипертонию? Лечение гипертонической болезни 2 степени не только способствует повышению качества жизни пациента, но препятствует вероятности повеления гипертонического криза, инсульта или инфаркта миокарда.
К применению медикаментозного метода лечения гипертонии 2 степени относится прием таких лекарств, которые помогут бороться с первыми причинными гипертонии. Для этого специалисты рекомендуют прием нейростимуляторов или психотропных средств для снижения стресса и артериального давления; седативные препараты для нормализации обмена веществ тканей. К таким относятся антидепрессанты и транквилизаторы. Нередко прибегают к использованию успокаивающих препаратов (валерьянка), лекарств, содержащих бром, снотворного, препаратов, содержащих магний.
Еще одной группой для медикаментозного лечения гипертонии 1 степени являются мочегонные препараты. Они способствуют снижению задерживаемой жидкости в организме, выводу солей из него.
Поскольку основной проблемой, связанной с гипертонией первой степени, является повышенное артериальное давление, нередко приходится использовать группу препаратов, рассчитанную на эффективное снижение показателей. Они относятся к группе сосудорасширяющих лекарств и имеют периферическое воздействие, предотвращая прогрессирование заболевания, которые вывала портальная гипертензия.
При недостатке эффективного применение вышеперечисленных лекарственных препаратов, врачи прибегают к использованию гипотензивных средств. Они назначаются для стабилизации артериального давления и для предотвращения прогрессирования заболеваний сердечно-сосудистой системы. К таким относятся:
- бета-адреноблокаторы;
- тиазидные диуретики;
- блокаторы кальциевых каналов;
- ингибиторы АПФ.
Применение тиазидных диуретиков предупреждает риск развитие сердечно-сосудистых заболеваний. Врачи часто прописывают такие тиазидные диуретики, как медикаменты «Торасемид», «Фуросемид», «Амилорид», «Хлорталидон», «Индапамид», «Гидрохлортиазид».
Использование бета-адреноблокаторов уменьшает давление за счет снижения частоты сердечных сокращений и выброса крови. Обычно приписываются при наличии ишемического заболевания. Эти препараты способны нормализовать артериальное давление при аритмии сердца, сердечной недостаточности, тахикардии, стенокардии. К ним относят:
- «Лабеталол»;
- «Ацебутолол»;
- «Соталол»;
- «Пондолол»;
- «Бисопролол»;
- «Небиволол».
 К функциям ингибиторов АПФ относят уменьшение ангиотензинпревращающих ферментов. Такое лечение назначают при перенесении пациентом инфаркта миокарда, при сердечной недостаточности, проблемах организма, сопровождающих диабет, при патологии сосудов, которые вызывают портальную гипертензию. Особо рекомендуемы эти препараты при наличии 3 степени гипертонии у пациента.
К функциям ингибиторов АПФ относят уменьшение ангиотензинпревращающих ферментов. Такое лечение назначают при перенесении пациентом инфаркта миокарда, при сердечной недостаточности, проблемах организма, сопровождающих диабет, при патологии сосудов, которые вызывают портальную гипертензию. Особо рекомендуемы эти препараты при наличии 3 степени гипертонии у пациента.
Перед приемом лекарств, относящихся к любой из данных групп, обязательно пройдите консультацию у специалиста для назначения правильной дозировки. Врачи советуют применять комплексную терапию при постоянном контроле артериального давления.
Соблюдение диеты является одним из основных принципов лечения гипертонии 1 степени, поскольку схема лечения требует, как минимум, снизить уровень соли в крови.
Исходя из этого, врачи-диетологи рекомендуют наотрез отказаться от употребления соленой, жирной и жареной еды, а так же пищи, содержащей легкие углеводы.
Лечение не подразумевает собой снижения активного образа жизни пациента. Легкие физические нагрузки, применимые в лечебной физкультуре, способствуют лучшему усвоению медикаментозных препаратов организмом. Стоит придерживается правильного режима сна, избегать стрессовых ситуаций и отказаться от вредных привычек.
Народные методы лечения, к использованию которых прибегали наши предки, представляют собой средства на основе трав с седативным эффектом, помогающих бороться с высоким давлением. Применяется большое количество настоев с мятой, боярышником, тысячелистником, с добавлением зеленного чая, плодов шиповника и лимона, которые представляют собой отличные средства от гипертонии.
Группы риска
Артериальная гипертензия 2 степени делится на 4 группы риска. Они увеличиваются по мере прогрессирования симптомов. Патология может привести к гипертоническому кризу, способствующему быстрому поражению внутренних органов, попавших под влияние гипертонии. Не меньше страдает и нервна система, которая даже в период ночного сна не может полностью восстановиться по причине стрессов, вызванных скачками давления при артериальной гипертензии 2 степени.
Также выделяют доброкачественную гипертонию и злокачественную, что, в основном, зависит от активности преобразования гипертонии с одной стадии в другую. При наличии злокачественной формы с активным развитием, заболевание может привести к летальному исходу, что связывают с утолщением стенок сосуда из-за повышенного давления в артериях и быстрой перекачки крови по ним.
Гипертония 2 степени, риск 2. Появляется при атеросклерозе сосудов, который сопровождается частыми болями в районе груди. Это возникает в результате нехватки поступающей крови в коронарную артерию.
Данная патология артериальной гипертензии 2 степени (риск 2) относится к сердечным заболеваниям средней степени проявления, поскольку со временем меньше четверти пациентов имеют риск формирования сердечно-сосудистого нарушения с большой опасностью для жизни.
Возможность установления диагноза гипертония 2 степени (риск 2) у больного вероятна только при условии, что на момент диагностирования у пациента не был выявлен сахарный диабет, инсульт, эндокринная система не терпела изменений. Избыточный вес пациента может нести опасные и необратимые последствия для организма.
Гипертония 2 степени, риск 3. Обычно диагностируется у пациента параллельно с атеросклерозом, сахарным диабетом, деформированными сосудами, к которым обычно и провидит развитая форма гипертонии. На фоне этих заболеваний часто выявляется прогрессирующая патология почек. При гипертонии 2 степени (риск 3) ухудшается коронарное давление, что в результате приводит к ишемии или гипертоническому кризу, который на фоне патологии приводит к эмоциональной нестабильности пациента. Зачастую гипертония второго типа (3) может привести к инвалидности.
 Гипертония 2 степени, риск 4. При наличии комплекса заболеваний, в который входит диабет, ишемия и атеросклероз, пациенту диагностируют гипертонию 2 степени (риск 4). Так же этот диагноз ставят людям, пережившим инфаркт, вне зависимости от зоны поражения.
Гипертония 2 степени, риск 4. При наличии комплекса заболеваний, в который входит диабет, ишемия и атеросклероз, пациенту диагностируют гипертонию 2 степени (риск 4). Так же этот диагноз ставят людям, пережившим инфаркт, вне зависимости от зоны поражения.
В любом случае, специалисты в силах спрогнозировать степень развития гипертонии, что, в свою очередь, приводит к предотвращению прогрессирования заболевания при наличии эффективного лечения. Вовремя проведенная диагностика уменьшает регулярность появления гипертонических кризов, возникающих на фоне патологии.
Инвалидность при гипертонии 2 степени
Гипертоническая болезнь 2 стадии может послужить поводом дать человеку группу инвалидности. При наличии стойкого нарушения работоспособности организма пациента, болеющего гипертонией 2 стадии, пациента направляют на осмотр к экспертам, для уточнения всех показателей. На степень инвалидности влияют такие факторы как:
- стадия заболевания;
- количество гипертонических кризов;
- условия работы больного.
Установление группы инвалидности требуется пациенту для благополучного трудоустройства с особыми условиями работы. Пациенты, получившие инвалидность с диагнозом гипертония 2 степени, должны допускаться к труду при учете определенных ограничений, в которые входят:
- сильная вибрация и шум;
- физические нагрузки;
- эмоциональное истощение;
- большая высота;
- длинный рабочий день.
При диагностировании злокачественной гипертонической болезни 2 стадии пациент получает инвалидность второй группы, в связи с неработоспособностью. Чтобы подтвердить заключение, медицинская экспертиза проводится раз в год. Присвоение группы инвалидности пациенту, больному гипертонией 2 и 3 степени связано с требованием социальной защиты больных, поскольку она имеет ограниченность в работоспособности.
Источник
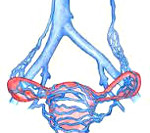
Варикозное расширение вен малого таза – эктазия сосудов венозной системы малого таза, приводящая к нарушению кровооттока от внутренних и наружных половых органов. Проявляется видимым расширением промежностных и вульварных вен, сопровождающимся местным отеком, чувством тяжести и распирающих болей, кровотечениями. Характерны тазовые боли, дисменорея, диспареуния и др. симптомы. Варикозное расширение вен малого таза диагностируется посредством гинекологического осмотра и УЗИ с ЦДК, флебографии, КТ, лапароскопии. Лечение синдрома может быть консервативным (прием венотоников, ЛФК) или хирургическим (склерооблитерация/эмболизация гонадных вен, флебэктомия и др.).
Общие сведения
Варикозное расширение вен малого таза (ВРВМТ) – заболевание тазовых вен, связанное с нарушением их архитектоники и застоем венозной крови в малом тазу. В литературе варикозное расширение вен малого таза также обозначается терминами «синдром тазового венозного полнокровия», «варикоцеле у женщин», «синдром хронических тазовых болей». Распространенность варикозного расширения вен малого таза увеличивается пропорционально возрасту: от 19,4% у девушек младше 17 лет до 80% у женщин в перименопаузе. Наиболее часто патология тазовых вен диагностируется в репродуктивном периоде у пациенток в возрастной группе 25-45 лет. В подавляющем большинстве случаев (80%) варикозная трансформация затрагивает яичниковые вены и крайне редко (1%) наблюдается в венах широкой связки матки. Согласно современным медицинским подходам, лечение ВРВМТ должно осуществляться не столько с позиций гинекологии, но, прежде всего, с позиций флебологии.
Варикозное расширение вен малого таза
Причины ВРВМТ
Патоморфологической основой варикозного расширения вен малого таза считается дисплазия соединительной ткани, которая имеет место у 35% практически здоровых людей. Данное состояние является врожденным и характеризуется уменьшением содержания некоторых типов коллагена, обусловливающим снижение прочности соединительной ткани, в т. ч. составляющей стенку сосуда. Крайним проявлением такой патологии может служить недоразвитие или отсутствие какого-либо морфологического компонента сосудистой стенки. Системным поражением соединительной ткани объясняется нередкое сочетание ВРВМТ с варикозом вен нижних конечностей и геморроем. Кроме соединительнотканной дисплазии, определенное «ослабляющее» влияние на тонус венозной системы малого таза у женщин оказывают половые гормоны (главным образом, прогестерон), ВЗОМТ, тромбоз тазовых вен.
Факторами, увеличивающими риск варикозного расширения вен малого таза, служат тяжелые физические нагрузки; работа, сопряженная с вынужденным длительным нахождением в положении стоя или сидя; беременность и роды, травмы таза, отсутствие оргазма у женщины. Из гинекологических заболеваний наиболее существенное влияние на развитие ВРВМТ оказывают эндометриоз, опущение влагалища и матки, опухоли матки и яичников, ретрофлексия матки и др. Не исключается пусковая роль гормональной контрацепции и заместительной гормональной терапии.
Классификация ВРВМТ
Варикозное расширение вен малого таза может проявляться в двух формах: варикоза вен вульвы и промежности и синдрома венозного полнокровия. Более чем в половине случаев обе этих формы обусловливают и поддерживают течение друг друга. Изолированный вульварный и промежностный варикоз часто возникает в результате рефлюкса крови через сафенофеморальное соустье с поражением наружной половой вены и притока большой подкожной вены. Встречается у 30% беременных, после родов сохраняется у 2-10% женщин. Главным провоцирующим фактором варикоза вен промежности и вульвы служит давление растущей матки на подвздошную и нижнюю полую вены. Патоморфологической предпосылкой для варикозного расширения вен малого таза выступает рефлюкс крови по яичниковой вене.
Выделяют 3 степени выраженности варикозного расширения вен малого таза с учетом диаметра и локализации венозной эктазии:
- 1 степень – дилатированные сосуды имеют диаметр до 0,5 см и извитой ход; поражение может затрагивать любое из венозных сплетений малого таза;
- 2 степень – дилатированные сосуды имеют диаметр 0,6-1 см; поражение может носить тотальный характер или затрагивать яичниковое сплетение, или параметральные вены, или аркуатные вены миометрия;
- 3 степень – дилатированные сосуды имеют диаметр более 1 см при варикозе тотального типа или магистрального типа (параметральная локализация).
Симптомы ВРВМТ
Основу клинической картины вульварного и промежностного варикоза составляет видимое глазом расширение венозных сосудов в данной области. Субъективные жалобы могут включать ощущения зуда, дискомфорта, тяжести и распирающих болей в области наружных гениталий. При осмотре может выявляться отек половых губ. Возможно присоединение спонтанного или посттравматического кровотечения, чаще спровоцированного половым актом или родами. Ввиду истончения венозной стенки и высокого давления в варикозных венах остановка такого кровотечения сопряжена с определенными трудностями. Еще одним осложнением варикоза данной локализации может стать острый тромбофлебит вен промежности. В этом случае возникают интенсивные боли, гиперемия и отек кожи промежности. Пораженные варикозом вены становятся плотными и болезненными на ощупь. Развивается гипертермический синдром – повышение температуры тела до 37,5-38,0 °С.
Другая форма варикозного расширения вен малого таза – синдром венозного полнокровия – может давать полиморфную клиническую картину, в связи с чем часто принимается за воспалительную гинекологическую патологию, колит, цистит, пояснично-крестцовый радикулит и др. Наиболее постоянный признак – боли в нижней части живота, имеющие различную интенсивность, характер и иррадиацию. Чаще пациентки описывают свои ощущения как ноющие боли, отдающие в пояснично-крестцовую область, пах или промежность. Почти половина женщин с варикозным расширением вен малого таза отмечает усиление болевого синдрома во вторую фазу менструального цикла. Зачастую боли провоцируются половым актом, длительным сидением или стоянием, физической нагрузкой. Для синдрома венозного полнокровия малого таза типично наличие выраженного предменструального синдрома, альгодисменореи, диспареунии, дизурических расстройств.
Диагностика ВРВМТ
Диагностика варикозного расширения вен малого таза складывается из стандартного гинекологического осмотра, ультразвукового сканирования ОМТ и вен нижних конечностей, тазовой флебографии, КТ малого таза, лапароскопии. В обследовании пациенток с подозрением на ВРВМТ должны участвовать гинеколог и флеболог.
При осмотре наружных гениталий обнаруживаются расширенные поверхностные вены в области вульвы и промежности; при влагалищном исследовании определяется цианоз стенок влагалища, болезненность при пальпации живота. Подтвердить ВРВМТ позволяет сонография органов малого таза, при этом наиболее информативным является комбинированное УЗИ ТА+ТВ доступом. Исследование не только дает возможность выявить органическую патологию, но и с помощью режима ЦДК обнаружить конгломераты варикозно-расширенных вен с измененным кровотоком, патологический рефлюкс крови. По данным УЗДГ сосудов определяется снижение пиковой скорости кровотока в маточных, яичниковых и внутренних подвздошных венах. В рамках оценки флебологического статуса пациента целесообразно провести ультразвуковое ангиосканирование вен нижних конечностей.
С целью изучения локализации и распространенности варикозного расширения вен малого таза, состояния клапанной системы и венозных анастомозов, а также обнаружения тромбов производится чрезматочная флебография. При синдроме венозного полнокровия может быть показана селективная оварикография, предполагающая введение контраста непосредственно в яичниковые вены. При изолированном вульварно-промежностном варикозе используется варикография – контрастирование вен промежности. В настоящее время на смену рентгенконтрастным исследованием приходит КТ органов малого таза, не уступающая им по диагностической значимости. В рамках дифференциальной диагностики, а также при недостаточной информативности перечисленных методов, прибегают к диагностической лапароскопии.
Лечение ВРВМТ
Во время беременности возможно только симптоматическая терапия варикозного расширения вен малого таза. Рекомендуется ношение компрессионных колгот, прием флеботоников ( диосмин, гесперидин) по рекомендации сосудистого хирурга. Во II-III триместре может осуществляться флебосклерозирование варикозных вен промежности. Если в связи с варикозом существует высокий риск кровотечения во время самостоятельных родов, выбор делается в пользу оперативного родоразрешения.
Консервативная тактика может быть эффективной при ВРВМТ 1-2 степени. Курсовой прием веноактивных и антиагрегантных препаратов, НПВС, занятия лечебной физкультурой, восходящий контрастный душ, нормализация условий труда и физической активности, подбор компрессионного трикотажа и другие меры способны замедлить прогрессирование варикоза и значительно улучшить самочувствие. При возникновении дисфункциональных маточных кровотечений назначается гемостатическая терапия. В ряде случаев пациентке может потребоваться помощь психотерапевта.
Некупируемый болевой синдром, а также варикозное расширение вен малого таза 3 степени служат показанием для хирургического лечения патологии. К современным методам малоинвазивной хирургии относятся склерооблитерация или эмболизация яичниковых вен, которые выполняются под ангиографическим контролем. В ходе вмешательства под местной анестезией в просвет сосуда вводится склерозант или устанавливается эмболизационная спираль, в результате чего достигается облитерация/окклюзия гонадной вены. Возможной альтернативой может служить резекция яичниковых вен лапаротомным или забрюшинным доступом либо их эндоскопическое клиппирование. Если причиной ВРВМТ служит ретрофлексия матки, производится пластика ее связочного аппарата.
При изолированном вульварном и промежностном варикозе может быть осуществлена минифлебэктомия или флебэктомия в промежности. Операция нередко дополняется резекцией малых или больших половых губ. В случае сочетания варикоза вен промежности и нижних конечностей показана кроссэктомия.
Профилактика ВРВМТ
Превентивные меры, направленные на снижение риска возникновения и прогрессирования варикозного расширения вен малого таза, сводятся, главным образом, к нормализации образа жизни. В этом ряду ведущая роль принадлежит исключению длительных статических и тяжелых физических нагрузок, коррекции рациона питания (включение большого количества фруктов и овощей), отказу от алкоголя и курения. При начальных признаках варикоза рекомендуется лечебная и дыхательная гимнастика, ношение компрессионного трикотажа, проведение профилактических и противорецидивных курсов консервативной терапии. В этом случаев возможно достижение длительной ремиссии и улучшение качества жизни пациенток.
Источник
