Расширение сосудов под сердцем

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Одной из методик, применяемой в эндоваскулярной хирургии для расширения просвета коронарных артерий при их атеросклеротическом стенозе или окклюзии, является стентирование сердца, точнее – стентирование сосудов сердца.
Это реваскуляризация миокарда путем установки внутри коронарных артерий специального каркаса – стента, который представляет собой цилиндрическую сетчатую конструкцию из биосовместимых и не поддающихся коррозии металлов, сплавов или полимерных материалов. Оказывая механическое давление на сосудистую стенку, стент поддерживает ее, восстанавливая внутренний диаметр сосуда и гемодинамику. В результате нормализуется коронарный кровоток и обеспечивается полноценная трофика миокарда.
[1], [2], [3], [4], [5], [6]
Показания
Основные показания к проведению данного эндоваскулярного вмешательства – сужение сосудов из-за свойственных атеросклерозу атероматозных отложений на их внутренних стенках. Это приводит к недостаточному снабжению миокарда кровью и кислородному голоданию его клеток (ишемии). Для решения этой проблемы осуществляется стентирование сердца при ишемической болезни и стабильной стенокардии, артериосклерозе венечных артерий сердца, а также в случаях атеросклеротического поражения коронарных сосудов при системных васкулитах. Но стентирование проводят, если с помощью медикаментозной терапии снизить интенсивность симптомов ишемии и стабилизировать состояние не удается.
Выполняют коронарное стентирование сосудов сердца – то есть стентирование коронарных артерий – пациентам с высоким риском инфаркта миокарда. Внутрисосудистый стент может быть имплантирован ургентно: непосредственно во время инфаркта (в первые несколько часов после его начала). А для минимизации вероятности развития повторной острой ишемии с угрозой кардиогенного шока и для восстановления функций сердечной мышцы проводится стентирование сердца после инфаркта.
Кроме того, к стентированию прибегают, когда у пациента с ранее произведенной баллонной ангиопластикой коронарной артерии или ее шунтированием вновь происходит сужение сосуда.
Как отмечают специалисты, в случаях коарктации аорты (врожденного порока сердца) стентирование аорты проводится даже младенцам.
[7], [8], [9], [10], [11], [12], [13], [14], [15], [16], [17]
Подготовка
В процессе подготовки к стентированию сосудов сердца пациенты с соответствующими диагнозами сдают анализы крови: клинический, биохимический, коагулограмму; проходят рентген грудной клетки, электрокардиографию, УЗИ сердца.
Чтобы решить вопрос о необходимости стентирования, обязательно проводится коронарография: по данным этого обследования выявляются индивидуальные анатомические особенности сосудистой системы сердца, определяется точная локализация стеноза сосуда и его степень.
Но без содержащих йод рентгеноконтрастных средств коронарографию сердца провести невозможно, и данное обследование может давать осложнения в виде реакции на контрастное вещество (более чем в 10% случаев), сердечной аритмии и фибрилляции желудочков сердца с летальным исходом (в 0,1% случаев).
Следует иметь в виду, что проводить коронарографию не рекомендуется при лихорадочных состояниях, при наличии в анамнезе гипертонической болезни, почечной недостаточности, сахарного диабета, гипертиреоза, серповидно-клеточной анемии, миеломной болезни, тромбоцитоза или гипокалиемии; данная процедура нежелательна для пожилых людей.
В сложных случаях проводят внутрисосудистое УЗИ (визуализирующее стенку сосуда и дающее представление относительно размеров, количества и морфологии атеросклеротических бляшек) или оптическую когерентную томографию.
Иногда, чаще всего в экстренных ситуациях, коронарография сердца и стентирование проводится в процессе одной манипуляции. Тогда перед операцией внутривенно вводятся антикоагулянты.
[18], [19], [20], [21], [22], [23], [24], [25]
Техника проведения стентирования коронарных сосудов
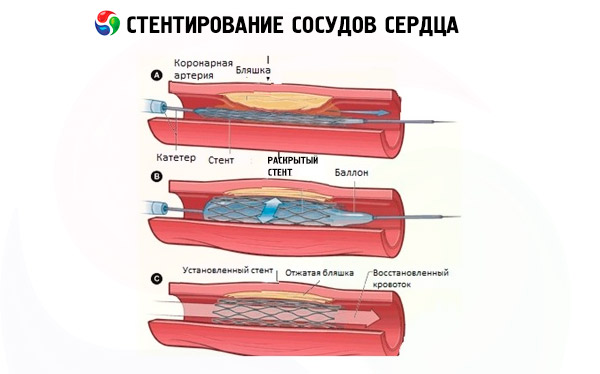
Коронарная баллонная ангиопластика и стентирование сосудов сердца относятся к чрезкожными (перкутанным) коронарным вмешательствам по дилатации сосудов с использованием баллонного катетера, и установка стента в просвете сосуда фактически происходит после его расширения методом баллонной ангиопластики.
Обычно техника проведения стентирования сосудов сердца – с основными этапами процесса – в общих чертах описывается так. После общей седации и местного обезболивания небольшого участка кожи хирург производит ее прокол с одновременной пункцией стенки сосуда. Может выполняться стентирование сосудов сердца через руку – трансрадиальным доступом (пункцией лучевой артерии предплечья), а также через бедренную артерию в области паха (трансфеморальным доступом). Вся процедура проходит при рентгеноскопической визуализации ангиографом с введением в кровь контрастного препарата.
Через прокол в сосуде в артериальное русло вводят катетер – до устья коронарного сосуда, в котором выявлен стеноз. Затем вводится проводник, по которому продвигается катетер с баллончиком и закрепленным на нем стентом; как только баллон оказывается точно в месте сужения, его надувают, отчего стенки сосуда расширяются. При этом стент расправляется и под давлением баллона плотно прилегает к эндотелию, вжимаясь в сосудистые стенки и образуя прочный каркас, который становится преградой для сужения просвета.
После извлечения всех вспомогательных приспособлений, место прокола сосуда обрабатывают антисептиками и закрывают давящей повязкой. Весь процесс коронарного стентирования сосудов сердца может длиться от полутора до трех часов.
Противопоказания к проведению
Коронарное стентирование сосудов сердца противопоказано при:
- остром нарушении церебрального кровообращения (инсульте);
- диффузном кардиосклерозе;
- застойной (декомпенсированной) сердечной недостаточности различной этиологии (коронарной недостаточности метаболического происхождения);
- наличии острых инфекционных заболеваний, в том числе бактериального эндокардита;
- выраженной функциональной недостаточности печени, почек или легких;
В случае локальных внутренних кровотечений и пациентам с нарушениями свертывания крови установка стента тоже противопоказана.
Не проводят реваскуляризацию миокарда методом стентирования:
- если пациент не переносит йод, и содержащие его препараты вызывают аллергию;
- когда просвет коронарных артерий сужен менее чем наполовину, и степень гемодинамических нарушений незначительна;
- при наличии обширных диффузных стенозов в одном сосуде;
- если сужены сосуды сердца малого диаметра (обычно это промежуточные артерии или дистальные ветви коронарных артерий).
Существуют риски стентирования сосудов сердца, которые связаны с повреждением сосудистой стенки, занесением инфекции, неправильной имплантацией стента, развитием инфаркта и остановкой сердца.
Специалисты подчеркивают риск развития аллергической или анафилактоидной реакции (доходящей до шока) на содержащие йод рентгеноконтрастные средства, вводимые в кровь при стентировании. При этом повышается уровень натрия и глюкозы в крови, вызывая ее гиперосмолярность и сгущение, что может спровоцировать сосудистый тромбоз. Помимо этого, данные вещества оказывают токсическое действие на почки.
Все эти факторы учитываются кардиологами, когда пациенту с нарушениями коронарного кровообращения предлагается установка стента. Однако следует проконсультироваться со специалистами в области сосудистой хирургии. Где можно получить консультацию по стентированию сердца? В областных клинических больницах, многие из которых (например, в Киеве, Днепре, Львове, Харькове, Запорожье, Одессе, Черкассах) имеют кардиохирургические центры или отделения эндоваскулярной хирургии; в специализированных медицинских центрах сосудистой и кардиохирургии, крупнейшими из которых является Институт сердца МОЗ Украины и Национальный институт сердечно-сосудистой хирургии им. Н. Амосова.
[26], [27], [28], [29], [30]
Последствия после процедуры
Возможные осложнения после процедуры включают:
- образование в зоне пункции сосуда гематомы;
- кровотечение после извлечения катетера из артерии – в первые 12-15 часов после установки стента (по некоторым данным наблюдается в у 0,2-6% пациентов);
- временное, в течение первых 48 часов, нарушение сердечного ритма (более чем в 80% случаев);
- диссекцию интимы (внутренней оболочки) сосуда;
- выраженную недостаточность почек.
Смертельные последствия после процедуры связаны с развитие инфаркта миокарда (статистика колеблется в разных источниках от 0,1 до 3,7% случаев).
Одно из ключевых осложнений стентирования – рестеноз, то есть повторное сужение просвета через несколько месяцев после коронарного вмешательства; отмечается в 18-25% случаев, а по информации экспертов American Society for Cardiovascular Angiography and Interventions – более чем у трети пациентов.
Это связано с тем, что после установки стента – вследствие его давления на сосудистую стенку и развития воспалительной реакции – на внутренней поверхности конструкции могут оседать и скапливаться тромбоциты крови, провоцируя образование тромба – тромбоз стента, а гиперплазия клеток эндотелия приводит к фиброзу интимы.
В результате у пациентов появляется одышка после стентирования сосудов сердца, ощущение давления и сжатия за грудиной. По данным клинической статистики, примерно у 26% пациентов отмечаются покалывание и боли в сердце после стентирования, что свидетельствует о рецидивирующей стенокардии. В таких ситуациях, учитывая высокий риск развития ишемии миокарда, которая легко трансформируется в инфаркт, рекомендуется повторное стентирование сосудов сердца или шунтирование. Что лучше для конкретного пациента, решают кардиологи после УЗИ или КТ сердца.
Чем отличается шунтирование от стентирования сердца? В отличие от стентирования, аортокоронарное шунтирование – полноценное кардиохирургическое вмешательство под общим наркозом с торакальным доступом (вскрытием грудной клетки). В ходе операции берется часть другого сосуда (извлеченного из внутренней грудной артерии или бедренной подкожной вены) и из него формируется анамостоз, обходящий суженный участок коронарного сосуда.
Чтобы избежать тромбообразования и рестеноза, разработаны стенты с различными противотромботическими пассивными покрытиями (гепариновым, наноуглеродным, карбидно-кремниевым, фосфорилхолиновым), а также элюирующие стенты (элютинг-стенты, drug-eluting stents) с активным покрытием, содержащим медленно вымываемые препараты (группы иммуносупрессоров или цитостатиков). Клинические исследования показали, что риск повторного стеноза после имплантации таких конструкций значительно снижается (до 4,5-7,5%).
Чтобы предупредить тромбоз сосудов, всем пациентам положено длительное время принимать препараты после стентирования сосудов сердца:
- Аспирин (ацетилсалициловую кислоту);
- Клопидогрел, другие торговые названия – Плагрил, Лопирел, Тромбонет, Зилт или Плавикс после стентирования сосудов сердца;
- Тикагрелор (Брилинта).
Послеоперационный период
В ранний послеоперационный период, который включает пребывание в стационаре в течение двух-трех суток (в некоторых лечебных учреждениях несколько дольше), пациентам следует до 10-12 часов соблюдать постельный режим после стентирования сосудов сердца.
К концу первых суток, если самочувствие после стентирования сосудов сердца у пациентов нормальное, им можно ходить, но первые две недели физическая нагрузка должна быть максимально ограниченной. Обязательно выдается больничный лист после стентирования сосудов сердца.
Пациентов предупреждают, что нельзя после стентирования сосудов сердца принимать горячий душ или ванну, поднимать тяжести, также под строгим запретом курение после стентирования сосудов сердца.
Следует иметь в виду, что температура после стентирования сосудов сердца может незначительно повышаться из-за вводимого за полчаса до начала операции гепарина (его применяют, чтобы минимизировать риск образования тромбов). Но лихорадочное состояние может быть связано и с инфицированием при введении катетера.
Отмечается высокое давление после стентирования сосудов сердца, особенно у пациентов с артериальной гипертензией: ведь установкой стента в коронарном сосуде проблемы с артериальным давлением и атеросклерозом не решаются. Колебания АД после стентирования объясняют и вагусными сосудистыми реакциями, опосредуемыми тироксином: йодсодержащие рентгеноконтрастные средства повышают уровень этого гормона щитовидной железы в крови, а назначаемая в больших дозах ацетилсалициловая кислота (Аспирин) снижает.
Транзиторное снижение сосудистого тонуса и низкое давление после стентирования сосудов сердца также может быть одним из побочных эффектов контрастных веществ, содержащих йод. Кроме того, негативным фактором является воздействие на организм рентгеновского облучения, средняя доза которого во время установки коронарных стентов колеблется от 2 до 15 мЗв.
[31], [32], [33]
Реабилитация и восстановление
Как долго проходит кардиологическая реабилитация и восстановление после установки внутрисосудистого стента, зависит от многих факторов.
В первую очередь, следует добросовестно выполнять все медицинские рекомендации после стентирования сосудов сердца.
В частности, умеренные физические нагрузки и гимнастика после стентирования сердца должны стать неотъемлемой частью образа жизни. Специалисты утверждают, что лучше всего подходят аэробные упражнения – в виде регулярных прогулок пешком или на велосипеде, которые особых усилий не требуют, но напрягают большинство мышц и способствуют активизации кровообращения. Только нужно следить за состоянием пульса и не допускать тахикардии.
Любителям попариться в бане придется довольствовать душем в своей ванной комнате. Обычным автолюбителям необходимо воздержаться от вождения в течение двух-трех месяцев. А если стент был имплантирован при обострении коронарного синдрома, угрозе инфаркта или во время него, вряд ли будет возможна связанная со стрессами работа водителем после стентирования сосудов сердца. Как раз в таких случаях может быть установлена инвалидность после стентирования сердца.
Нужна ли диета после стентирования сердца? Да, поскольку нельзя допускать повышения уровня холестерина в крови, и пожизненные ограничения в рационе должны коснуться общей калорийности (в сторону ее снижения, чтобы избежать ожирения), а также употребления животных жиров, поваренной соли и ферментированных продуктов. О том, что можно есть после стентирования на сердце, подробнее читайте в публикации – Диета при повышенном холестерине и статье – Диета при атеросклерозе
О запрете на курение говорилось выше, а вот алкоголь после стентирования сосудов сердца – только качественное красное вино (сухое), и только один бокал – изредка можно.
В первые четыре-пять месяцев секс после стентирования сердца кардиологи приравнивают к сильным физическим нагрузкам, так что это нужно учитывать, чтобы не переусердствовать и не вызвать сердечный приступ.
В случае сильного приступа, когда загрудинные боли не снимает нитроглицерин, как себя вести после стентирования сосудов сердца? Вызывать неотложку, причем лучше кардиологическую!
Кроме того, ежедневно принимаемый Клопидогрел (Плавикс) снижает агрегацию тромбоцитов, то есть остановить любое случайное кровотечение будет сложно, и это нужно учитывать всем пациентам. Другие побочные эффекты данного лекарственного средства: повышенная кровоточивость и кровотечения (носовые, желудочные); церебральные кровоизлияния; проблемы с пищеварением; головные, суставные и мышечные боли.
В общем, несмотря на это, боли в сердце прекращаются в семи случаях из десяти, и пациенты с коронарным стентом чувствуют себя намного лучше.
Образ жизни после стентирования сердца
Как утверждают специалисты в области эндоваскулярной хирургии, а также свидетельствуют отзывы больных о стентировании коронарных сосудов, жизнь после стентирования сердца меняется в лучшую сторону.
Когда врачей спрашивают, а сколько живут после стентирования сердца, они уходят от прямого ответа: даже при безукоризненно проведенном эндоваскулярном вмешательстве существует немало факторов (в том числе иммунных), которые, так или иначе, сказываются на состоянии общего и коронарного кровообращения.
Но если вести здоровый образ жизни после стентирования сердца, оно прослужит дольше и даст возможность прожить до полутора десятков лет.
Источник

В целом, причины возникновения расширенных сосудов можно разделить на несколько групп. Эндогенная, и достаточно часто встречающаяся, – повышенный уровень эстрогенов – женских половых гормонов. Постепенное расширение сосудов происходит и вследствие избытка продуцирования гормона самим организмом (беременность), и вследствие его приема внутрь (противозачаточные таблетки), а может быть и результатом недостаточной переработки и распада эстрогенов в самой печени, когда она больна (гепатит, алкоголизм, наркомания). Вторая большая группа причин – это тот экзогенный пусковой фактор (физический, химический, биологический), который непосредственно предшествует появлению сосудиков: чрезмерное увлечение сауной и баней, массажами с антицеллюлитными кремами, содержащими кофеин, расширяющий кожные сосуды; злоупотребление солнцем и слепая любовь к солярию; повышенное артериальное давление, демодекоз и др.
Демодекоз, который не всегда своевременно диагностируют косметологи, идет нога в ногу с розовыми угрями. Постепенно наряду с гнойничками на подбородке, носу, носовой перегородке, иногда на веках, щеках и лбу появляются расширенные внутрикожные сосуды, а лицо легко краснеет. Косметологи нередко пытаются самостоятельно справиться с проблемой, назначая противовоспалительные гормональные кремы, дающие прекрасный немедленный результат. Но длительное (более месяца) применение этих препаратов вызывает привыкание и возврат болезни после отмены в гораздо более тяжелой форме. Кроме того, и местные гормональные препараты, и принимаемые внутрь приводят к постепенному истончению и атрофии эпидермиса и дермы кожи, провоцируя тем самым появление новых расширенных сосудов.
Естественный тон нашей кожи определяется многими факторами. Основными из них являются количество пигмента меланина в базальном слое эпидермиса, наличие кератина, толщина рогового слоя, а также количество и диаметр сосудов, пронизывающих кожу и питающих ее всеми необходимыми веществами. Именно на коже лица находится самая развитая сеть мельчайших кровеносных сосудов. Часто броский и яркий румянец на щеках оказывается избытком не косметики, а близко расположенных к поверхности кожи сосудов у людей с заболеваниями сердца. Нередко сосудистые звездочки появляются при опухолях внутренних органов, продуцирующих гормоны.
Еще одна группа заболеваний всего организма, проявляющихся телеангиэктазиями, – системные болезни соединительной ткани, когда кроме кожи в болезненный процесс вовлекаются внутренние органы. Чаще всего встречается склеродермия – кожа становится плотной, приобретает блеск и покрывается множественными расширенными внутрикожными сосудами.
Во всем мире растет заболеваемость раком молочной железы, рак становится “моложе”. Не зная симптомов, женщины поздно обнаруживают у себя опухоль и… продолжают умирать от этой болезни. А ведь тревогу должны вызвать крошечные, размером с булавочную головку, но яркие и заметные телеангиэктазии, появившиеся на молочной железе. Эта форма так и называется -телеангиэктатический рак.
Симптомы самого распространенного рака кожи – базальноклеточного – также включают в свой перечень телеангиэктазии. Здесь они “расцветают” на основании из перламутрово-розовых узелков или на измененной по типу рубца коже.
Особенного внимания заслуживают телеангиэктазии у детей. В большинстве случаев одна сосудистая звездочка не представляет ничего опасного для здоровья ребенка, но несколько сосудистых “паучков” в сочетании со случаями носовых кровотечений могут говорить о серьезном заболевании наследственной геморрагической телеангиэктазией. Такие же расширенные сосудики в желудке и кишечнике дадут о себе знать серьезным кровотечением.
Пороки развития сосудов кожи, “винные пятна”, бывают неправильной формы, от розово-красного до фиолетового цвета. А если красное или вишневое образование несколько приподнято над уровнем кожи, это, скорее всего, сосудистая опухоль кожи – гемангиома.
До недавнего времени врачи мало чем могли помочь таким маленьким пациентам, и все попытки лечения (склеротерапия, электрокоагуляция, криодеструкция, жидкость Ходоровича) основывались на принципе деструкции, или разрушении измененных сосудов, и заканчивались замещением красного цвета опухоли светлым рубцом. Такая сомнительная замена приводила к еще большему обезображиванию.
Достаточно часто расширение поверхностных сосудов сопутствует более глубокой патологии – венозной недостаточности, когда над поверхностью кожи выступают более толстые сосуды и большие извитые вены, появляются отеки, боль, судороги.
Если Вы сумели квалифицированно провести дифференциальную диагностику и уверены в том, что расширенный сосуд – лишь косметический дефект, можете его безболезненно удалить. Где искать помощи и как?
Методов лечения существует очень много. Одни из них бесспорно эффективны, другие – малоэффективны, третьи – небезопасны. Подробнее поговорим только о тех из них, которые дают хорошие результаты.
Электрокоагуляция
Многие десятки лет электрокоагуляция была, пожалуй, единственным эффективным методом лечения. В сосуд вводилась тонкая иголочка – электрод, по которой проходил разряд тока высокого напряжения. Сосудик сваривается. Недостатки метода: вызывает боль, занимает достаточно много времени, не является щадящим для кожи. Часто остаются ранки, корочки и рубчики в месте введения иглы. Серьезная проблема – электроды в наших салонах не одноразовые и, к сожалению, существует опасность получить инфекцию.
Склеротерапия
Процедуры склерозирования, после обследования, выполняет сосудистый хирург. С помощью шприца, как и при внутривенном уколе, в сосуд вводится препарат, “пломбирующий” его изнутри. Недостатки метода: болезненный, часто оставляет гиперпигментацию, втянутый атрофический рубец в месте инъекции. Возможны системные и местные аллергические реакции.
Лазер
Действие разных видов лазеров совершенно непохоже. Большинство применявшихся ранее лазеров неспецифичны для сосудов. Мишенью лазерного луча становятся все ткани, содержащие воду – и кожа, и сосуды под ней. В результате после лазерного воздействия образуются корки, появляется пигментация, иногда рубцевание. Хотя углеводородный, аргоновый и неодимовый лазер широко применялись для лечения расширенных сосудов, общепринято мнение, что высокий риск осложнений и побочных явлений не оправдывают их применение с этой целью.
Наиболее эффективным и безопасным методом лечения расширенных сосудов кожи сегодня является обработка кожи специальным сосудистым лазером на красителе. В отличие от других, этот лазер избирательно воздействует на сосуды, не “видя” и не повреждая при этом нормальную кожу. В результате на месте воздействия лазерного импульса образуется пурпура, сосуды склеиваются, прекращают функционировать, кровообращение в них прекращается и со временем макрофагальная система организма осуществляет их лизис путем нормального фагоцитоза. Процедура практически безболезненна, а какие-либо ощущения сводятся к минимуму специальной системой динамического местного охлаждения. Манипуляция длится всего несколько секунд, пурпура держится на коже 3-5 дней, а вот процесс рассасывания сосудов затягивается на 4-8 недель. Если сосуды расположены в несколько слоев – процедуру необходимо повторять с интервалом 1-2 месяца 2-3 раза. После окончания лечения даже при очень внимательном рассмотрении на месте обработки нельзя увидеть ни следов находившихся там сосудов, ни каких либо вторичных побочных эффектов.
Основным недостатком лазерного воздействия является на сегодняшний день лишь ограничение показаний к его применению. Наиболее эффективным является лечение звездчатых, сенильных паукообразных и древовидных ангиом. Обычно достаточно 1-2 процедур для полного рассасывания расширенных сосудов. Также после однократного воздействия значительно улучшается состояние кожи и у пациентов с диффузными фациальными телеангиэктазиями. Для удаления лазером расширенных венул нижних конечностей обычно возникает необходимость в проведении 2-3 сеансов с интервалом 6-8 недель. Доброкачественные сосудистые опухоли – гемангиомы – требуют для полного рассасывания 4-10 процедур с интервалом 4-6 недель, а сосудистые мальформации («винные» пятна) даже после 10 процедур могут рассосаться лишь частично. Эффективность лечения специальных сосудистых лазеров на красителе прямо пропорционально зависит от глубины залегания сосудов, площади их поперечного сечения, толщины кожи и наличия в ней меланина.
Но, удалив расширенные сосуды, рано облегченно вздыхать. Теперь надо позаботиться о “новой” коже так, чтобы старая проблема не напомнила о себе снова. Привычным средством ухода должна стать солнцезащитная косметика, ведь солнечные лучи приводят к дополнительному расширению сосудиков и беспощадно повреждают коллагеновые волокна кожи, служащие надежной опорой сосудистой сетке. Необходимо критически оценить все те процедуры, которые будут предложены в косметическом салоне, и отказаться от распаривания, нанесения горячего воска, слишком активной чистки лица, а также вакуумного массажа.
К сожалению, старая истина о том, что время лечит, неприменима к данному случаю. Чем раньше обработан сосудик, чем меньше он успел расшириться, тем лучше результат лечения.
И все-таки, на каком методе лечения расширенных капилляров лучше остановиться?
Если сосуды синевато-красные или сине-фиолетовые и диаметр их превышает 2-3 мм – лучше попробовать лечение с помощью лазера на парах меди или склерозирование. Несмотря на имеющийся риск образования корочек, это будет лучшим выбором. Наиболее эффективным для лечения мелких (диаметр не более 2-3 мм) расширенных внутрикожных капилляров является метод селективного фототермолизиса с использованием специального сосудистого лазера на красителе Sclero Plus с длиной волны 585-600 нм. Хотя лечение с помощью такого лазера практически не вызывает побочных явлений, а имеет множество достоинств, оно эффективно, к сожалению, только в случаях, когда сосудистая сетка достаточно поверхностная, розовато-красного или красно-фиолетового цвета.
В любом случае, какой бы метод Вы не выбрали, не поддавайтесь на рекламу небольших частных кабинетов и маленьких коммерческих центров. Доверяйтесь только профессионалам.
ПАУКООБРАЗНЫЕ АНГИОМЫ
Особенности лечения:
• интервал между процедурами не менее 8 недель
• могут использоваться две техники удаления: одноэтапная и двухэтапная
• при предшествующем применении электрокоагуляции возрастает риск развития гиперпигментации
МОНОЛАТЕРАЛЬНЫЕ НЕВОИДНЫЕ ТЕЛЕАНГИЭКТАЗИИ
Лечение:
• высокоэффективно, но не останавливает периферического роста
• высокий риск рецидивирования
• требует коррекции эндокринолога
РАСШИРЕННЫЕ ВНУТРИКОЖНЫЕ СОСУДЫ НА НОГАХ
• практически всегда связаны с патологией глубжележащих сосудов
• использование высоких мощностей чаще приводит к развитию гипопигментации
Источник
