Разрыв сосуда в пуповине
Vasa Previa (Предлежание Сосудов, ПС) может иметь катастрофические последствия для жизни плода и новорожденного. На самом деле существует всего несколько пренатальных ультразвуковых диагнозов, которые имеют настолько выраженное, прямое влияние на исход родов и так значительно повышают выживаемость среди тех, у кого было своевременно диагностировано данное состояние. Исключение ПС с помощью ультразвука занимает менее минуты и обязательно должно входить в стандартные скрининговые ультразвуковые исследования.
«Vasa Previa отняла у нас нашего прекрасного мальчика, нашего первого ребёнка, и мы никогда уже не будем такими, как прежде. Всё о чем мы можем мечтать, это чтобы хоть у кого-то одного из медицинского персонала хватило предусмотрительности сканировать нас на предмет наличия такого состояния.» – Natalie Samat, чей ребёнок Henry Cameron Samat умер врезультате не диагностированного предлежания сосудов в 2005 году.
Что такое Vasa Previa?
Vasa Previa (Предлежание Сосудов) – (от лат. vasa – сосуд, prеvia – находящийся перед, спереди от) – это состояние, характеризующееся наличием сосудов, имеющих связь с плодово-плацентарным кровотоком, проходящих свободно во внеплацентарных плодных оболочках, расположенных между предлежащей частью плода и шейкой матки.
Эти сосуды проходят незащищёнными ни Вартоновым студнем, ни тканью плаценты, вследствие чего легко ранимы и подвержены сдавлению на любом этапе беременности, хотя большинство осложнений происходит в родах.
Vasa Previa является патологическим состоянием, не имеющим клинических проявлений, приводящим в некоторых случаях к развитию плодного кровотечения во время беременности и родов, и как следствие, ведущее к смерти плода/новорожденного.
Различают два типа ПС
1-й тип – наличие над внутренним зевом свободных сосудов пуповины, не защищенных Вартоновым студнем при оболочечном прикреплении пуповины (ОПП) – состояние, при котором пуповина прикрепляется не к ткани плаценты, а к околоплодным оболочкам на некотором расстоянии от края плаценты. ОПП является одной из первых причин ПС, описанных в литературе. Диагностируется анте- или постнатально в среднем от 0,4 до 1,8% случаев всех беременностей, приводя при этом к ПС от 1 до 3% случаев, или в среднем один случай VP на 50 случаев ОПП. При многоплодной беременности частота ОПП намного увеличивается и встречается от 3,6 до 16% в случаях беременностью двойней. У моноамниональных монохориональных двоен ОПП наблюдается в 16%, у диамниональных монохориональных двоен – в 13%, а у дихориональных двоен – в 7% случаев. В случаях беременности тройней ОПП встречается в 28,2% случаев.
2-й тип – наличие над внутренним зевом незащищенных сосудов, соединяющих между собой доли плаценты при двудольной плаценте, или при наличии дополнительных долей, при возможно нормальном прикреплении пуповины к основной доле плаценты.
Из всех случаев ПС тип 1 встречается почти в 90% обнаружения ПС.
Частота встречаемости ПС примерно 1:2500 родов, но есть вероятность того, что на самом деле эта цифра недооценена, так как часть случаев могут проходить без осложнений и не попадать в отчёты. При этом есть работы показывающие, что частота ПС после ЭКО 1:300 беременностей.
В чём опасность?
Учитывая тот факт, что ПС является патологическим состоянием без каких-либо клинических проявлений, данная патология остается одной из опаснейших по развитию осложнений со стороны плода, таких как смерть в результате кровотечения при разрыве ПС либо внутриутробной асфиксии, при пережатии сосудов.
Одними из самых опасных осложнений ПС являются разрыв и возникающее плодное кровотечение. В большинстве случаев повреждение ПС происходит одномоментно с разрывом плодных оболочек, имея при этом «общую точку разрыва». Описаны случаи разрывов сосудов, проходящих свободно в оболочках, расположенных на расстоянии от места первоначального разрыва оболочек. В данных случаях сосуды повреждаются из-за продолжающегося разрыва плодных оболочек во время продвижения плода в процессе родов, что объясняет случаи кровотечения через 12 и более часов после момента разрыва плодных оболочек.
Учитывая тот факт, что объем циркулирующей крови плода к 38 неделям беременности составляет 80-110 мл/кг веса, то начавшееся кровотечение из ПС требует экстренной операции кесарева сечения, так как потеря уже 100 мл плодной крови может привести к развитию геморрагического шока и к смерти плода. Коварной чертой такого кровотечения является то, что состояние матери при этом не меняется, остаётся стабильным.
Перинатальная смертность при не диагностированном ПС составляет 55-75%.
История
Первым ПС при оболочечном прикреплении пуповины описал H. A. Wrisberg в 1773 году, он публиковал свои находки о «свободных сосудах в оболочках, выходящих из плаценты и связывающих ее с пуповиной плода в нижней части матки в месте ее расширения при родах».
В 1778 году E. Sandifort доложил о следующем случае обнаружения «прикрепления пуповины к краю плаценты» и о «свободных сосудах в оболочках, выходящих с противоположной месту прикрепления пуповины стороны плаценты и входящих в сеть сосудов пуповины плода».
В 1801 J.-F. Lobstein первым высказал предположение о «возможном разрыве свободных сосудов, проходящих в оболочках между пуповиной и плацентой, а также между плацентой и ее дополнительными долями, с возможным кровотечением, которое может привести к быстрой смерти плода» .
Но только в 1831 году R. Benckiser в своей «Dissertation inaugurale» сообщил о первом случае смерти новорожденного вследствие кровотечения, связанного с «разрывом венозной ветви, проходящей в 6 см от края плаценты над отверстием матки, во время разрыва амниотических оболочек». Именно после этого случая в европейской, в частности во франкоязычной, литературе за кровотечением, возникающим вследствие разрыва VP, закрепилось название «кровотечение Бенкизера»
Первое ультразвуковое описание ПС было в 1987 году. Gianopoulos и соавторы описали случай УЗ диагностики предлежания сосудов у беременной с добавочной долей плаценты.
В 1990г Nelson впервые сообщил об использовании цветового допплеровского картирования (ЦДК) для диагностики ПС.
И лишь в 1996 году описан первый случай выявления ПС во время скринингового УЗИ во втором триместре, благодаря чему на 35 неделе родился здоровый ребёнок путём операции кесарево сечение.
Но проблема Vasa Previa так и оставалась в разряде «отдельных научных статей, о которых мало кто знал» до очередной трагедии, которая случилась в семье адвокатов Natalie и Daren Samat, когда в 2005 году в результате не диагностированного ПС на 13-м дне жизни скончался их ребёнок Henry. Проблема получила широкую огласку именно благодаря стараниям этих людей, основанному ими благотворительному фонду https://vasaPrevia.co.uk/ и требованию к NHS National Screening Committee Великобритании включить исследование на предмет ПС в скрининг второго триместра.

Natalie и Daren Samat
В 2008 году National Screening Committee ответил, что на данный момент не достаточно доказательств необходимости включения данного обследования в программу скрининга и что есть обеспокоенность о гипердиагностике, которая повлечёт ненужные операции кесарево сечение.
Роль УЗИ в диагностике Предлежания Сосудов
В январе 2014 года в журнале Journal of Ultrasound in Medicine была опубликована статья «Natural History of Vasa Previa Across Geion Using a Screening Protocol», в которой описывается большое исследование, проводившееся с июня 2005 по июнь 2012гг, включившее в себя 27 573 беременных, которым целенаправленно проводилось УЗ исследование на предмет Vasa Previa во время скрининга второго и третьего триместров.
Показаниями для проведения исследования были:
Предлежание плаценты на более ранних сроках, которая «поднялась»
Vasa Previa в прошлые беременности
Оболочечное прикрепление сосудов в области нижнего сегмента матки
Добавочная доля плаценты в области нижнего сегмента матки
Беременность двойней
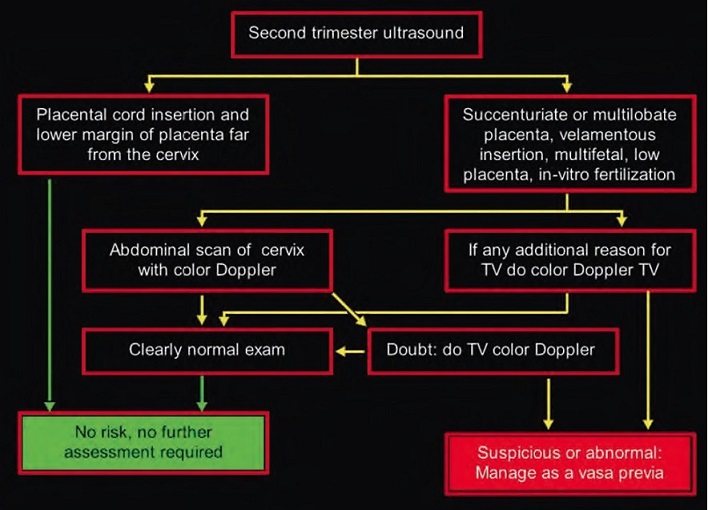
Диагноз Предлежание Сосудов выставлялся в случае обнаружения оболочечного прикрепления сосудов в пределах 2-х сантиметров от внутреннего зева при трансвагинальном исследовании с использованием серой шкалы, ЦДК и энергетического Доплера.
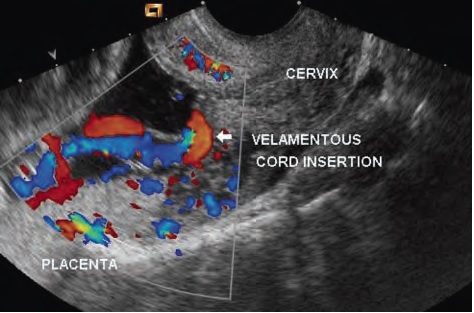
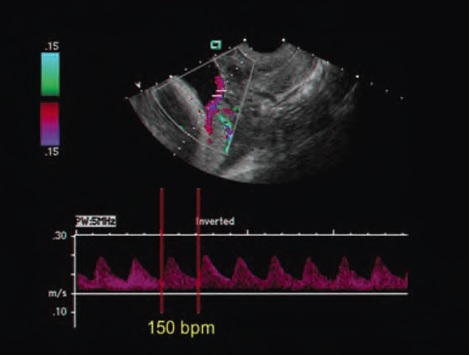
Был выявлен 31 случай ПС, что соответствовало частоте 1.1:1000 беременностей. У авторов нет информации о пропущенных случаях ПС.
В заключении сказано, что использование стандартизированного скрининга ПС является эффективным методом диагностики ПС, благодаря которому достигается 100% выживаемость. Было показано, что примерно в 24% случаев, ПС диагностированное во втором триместре (<26 недель) самостоятельно разрешается благодаря смещению сосудов вверх к третьему триместру, но не было ни одного случая смещения сосудов кверху при диагностике ПС в третьем триместре.
Вероятность ПС минимальна в случаях, когда корень пуповины выходит из ткани плаценты, и при отсутствии добавочной доли плаценты или билобарной плаценты. Учитывая, что описание плаценты уже включено в стандартный протокол УЗИ, необходимо сместить приоритет к исключению оболочечного прикрепления сосудов пуповины, так как такое состояние является предпосылкой для наиболее частого варианта ПС, тип 1. Диагностика нормального прикрепления пуповины к плаценте во время скрининга второго триместра сама по себе имеет большое значение. Помимо ПС существует ещё масса осложнений при оболочечном прикреплении пуповины: повышенный риск отслойки плаценты, задержки роста плода, низкой оценки Апгар при рождении, преждевременных родов. Это не значит, что если Вам поставили диагноз ОПП, то всё это непременно случится, но такая беременность требует повышенного внимания со стороны акушера-гинеколога и более осмотрительного поведения со стороны беременной.
Несколько исследований показали, что определение места прикрепления пуповины к плаценте во время скрининга первого или второго триместра занимает меньше минуты и не требует каких-то особых умений. До 11 недель данное исследование невозможно, так как трофобласт в это время покрывает значительную площадь полости матки.
Определение места прикрепления пуповины к плаценте во время скрининга первого триместра в 11-14 недель предпочтительно, так как на этом сроке это совсем не сложно сделать. При многоплодной беременности, а также при беременности после ЭКО следует рекомендовать трансвагинальное исследование в тех случаях, когда осмотр области внутреннего зева затруднён при трансабдоминальном доступе.
Важно подчеркнуть, что необходимо целенаправленно исключать ОПП, так как если не делать этого специально, то с большой долей вероятности ОПП будет пропущено.
Корень пуповины может располагаться в центре плаценты или эксцентрично, но в ткани плаценты (90%). Либо на краю плаценты (10%) , т.н. краевое прикрепление пуповины к плаценте, в этом случае бывает сложно с помощью УЗ однозначно утверждать, что часть сосудов не расположены оболочечно. И в 1% беременностей определяется оболочечное прикрепление пуповины в стороне от края плаценты. Важно убедиться, что определён именно корень пуповины, а не свободные петли пуповины на поверхности плаценты. В этом может помочь режим ЦДК, показывающий вход сосудов пуповины в хориальную пластину.
В случае, когда отчётливо определено место вхождения пуповины в плаценту, вероятность 1 типа ПС крайне мала и никаких дополнительных исследований не требуется.
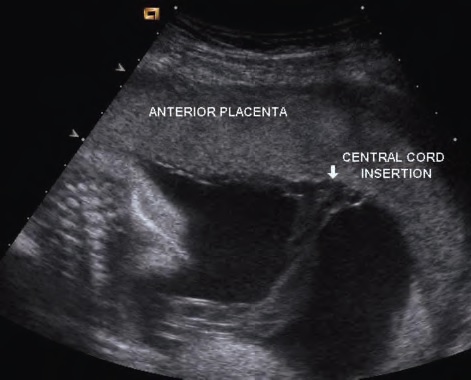
показан корень пуповины входящий в центр плаценты
И, наоборот, в случае, когда не удаётся отчётливо определить место вхождения пуповины, специалисту УЗД необходимо приложить дополнительные усилия, чтобы не пропустить ОПП. Когда не удаётся выявить ОПП в верхнем сегменте матки с помощью трансабдоминального датчика, необходимо провести трансвагинальное исследование с использованием ЦДК.
Кроме того не следует забывать о ПС 2 типа, и осматривать стенки полости матки на предмет добавочных долей плаценты.
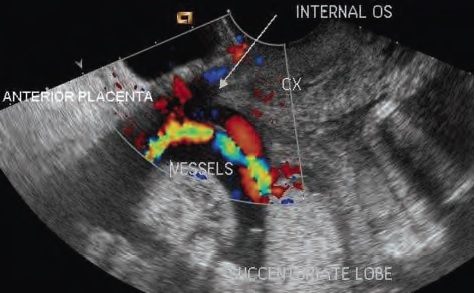
показана плацента по передней стенке матки, добавочная доля плаценты и ПС 2 тип
В случае низкой плацентации во втором триместре беременности, необходимо убедиться, что сосуды не определяются рядом с внутренним зевом, и если это так, то никаких дополнительных действий не требуется.
Низкая плацентация во втором триместре беременности – это состояние, когда край плаценты определяется на расстоянии менее 3-х сантиметров от внутреннего зева, но не перекрывает его. В этом случае не требуется каких-то дополнительных действий или лечения «на всякий» случай. Достаточно повторной оценки расположения плаценты в третьем триместре.
Во время скрининга первого триместра и тем более до 11 недель, не следует ставить диагноз Низкое расположение хориона, так как нижний сегмент матки ещё значительно растянется, и в подавляющем большинстве случаев к 20 неделям уже не будет низкой плацентации.
В настоящее время широко используется трансвагинальное исследование шейки матки с целью исключения истмико-цервикальной недостаточности (ИЦН). Не редко женщины сами, без назначения врача, приходят на цервикометрию просто на всякий случай, потому что им так спокойнее.
Врачу УЗД, проводящему данное исследование следует помнить о Vasa Previa и использовать эту уникальную возможность для того, чтобы, затратив меньше минуты своего времени, лишний раз посмотреть, включить режим ЦДК и, может быть, предотвратить трагедию.
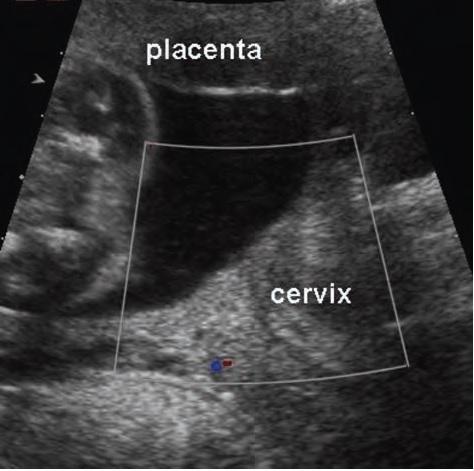
показано отсутствие предлежащих сосудов при трансвагинальном исследовании шейки матки
В заключении хочу предложить диагностический алгоритм для исключения Vasa Previa во время скрининга второго триместра, разработанный командой Philippe Jeanty:

Если Вам поставили диагноз Предлежание Сосудов во втором триместре, не нужно пугаться, но нужно понимать, что к такой беременности нужно относиться с ещё большим трепетом и выполнять все рекомендации наблюдающего Вас врача. Помните, что в 24 % случаев к третьему триместру сосуды могут сместиться кверху, и диагноза ПС уже не будет. Если же и в третьем триместре диагноз подтверждается, то Вам будет показана госпитализация в стационар ближе к 35 неделям беременности, проведение профилактики респираторного дистресс синдрома и родоразрешение путём операции кесарево сечение на сроке 35-36 недель беременности.
Источник
К., 25 лет, поступила в родильный дом 20.11.1984 г. в связи с начавшейся родовой деятельностью.
Данное клиническое наблюдение представляет значительный интерес. Действительно, у первородящей при совершенно благоприятном течении беременности и I периода родов внезапно одновременно с излитием околоплодных вод появляется кровотечение из половых путей. Кровотечение не сказывается отрицательно на состоянии роженицы, в то время-как у плода очень быстро развиваются симптомы нарастающей внутриутробной гипоксии, заканчивающиеся его антенатальной гибелью. Такая акушерская ситуация может сложиться только при ‘разрыве крупного сосуда при плевистом прикреплении пуповины. Как известно, пуповина прикрепляется к середине плаценты или у ее края. Иногда же пупочный канатик оканчивается не в плаценте, а в оболочках плода, при этом от места прикрепления его к оболочкам сосуды проходят между листками амниона и хориона и затем направляются к краю плаценты. Такая форма прикрепления пуповины известна под названием плевистого, или оболочечного. У места прикрепления к оболочкам сосуды пуповины распадаются на ветви, которые подходят к плаценте не по кратчайшему расстоянию, а окольным путем, образуя сосудистые дуги. Расстояние между местом прикрепления пупочного канатика к оболочкам и краем плаценты различно и колеблется обычно в пределах 5-20 см. Оболочечное прикрепление пуповины встречается в 0,5-1 %, чаше при повторных родах. Сосуды пуповины при этом отличаются рядом особенностей. Пуповина содержит мало вартонова студня, и в ней слабо развита волокнистая соединительная ткань, вследствие чего пуповина сравнительно легко рвется. Передки отклонения в положении и строении плаценты. Так, возможно сочетание плевистого прикрепления пуповины и предлежания плаценты. Описаны случаи под-ковообразной, седловидной и многодольчатой плацент. Причины развития этой аномалии изучены в настоящее время недостаточно. Полагают, что она обусловлена патологическим развитием и прикреплением сосудов аллантоиса. По-видимому, возникновению данной патологии способствует в первую очередь наличие хронического метроэндометрита, создающего неблагоприятные условия для процессов имплантации, плацентании и развития плодного яйца. Клиническое значение оболочечного прикрепления пуповины заключается в том, что если сосуды расположены в нижнем полюсе плодного пузыря, то в момент разрыва оболочек они также разрываются, вследствие чего возникает более или менее обильное кровотечение из половых путей, и плод очень быстро погибает от острого малокровия. Если же во время разрыва плодного пузыря сосуды пуповины остаются неповрежденными, то опустившаяся предлежащая часть плода может их прижать, что создаст условия для гибели плода от острой гипоксии. Данная аномалия не всегда имеет неблагоприятные последствия для плода. Известны такие счастливые случаи, когда сосуды располагались на нижнем полюсе плодного пузыря и при разрыве оболочек не повреждались. Предупредить разрыв сосудов и последующую смерть плода можно только благодаря своевременному распо-знаванию плевистого прикрепления пуповины. Здесь большую роль может сыграть метод амниоскопии, который ис-пользуют по каким-либо другим показаниям. Иногда правильный диагноз можно поставить при влагалищном исследовании, если введенным во влагалище пальцем удается, ощутить пульсацию оболочечно прикрепленных сосудов. Если диагноз плевистого прикрепления пуповины удалось поставить до излития околоплодных вод, то во избежание разрыва сосуда необходимо вскрыть плодный пузырь на участке, находящемся в отдалений от места расположения сосудов. При совершившемся разрыве сосудов плод удается спасти только путем немедленного родоразрешения. На основании каких данных можно предполагать о разрыве оболочечно прикрепленных сосудов у наблюдаемой нами роженицы?Ведущий симптом этой патологии – появление алой крови из половых путей одновременно с излитием около-плодных вод: Кровянистые выделения у больной продолжались в течение короткого промежутка времени и сопровождались очень быстрым развитием острой внутриутробной гипоксии плода и его антенатальной гибелью. Состояние роженицы все время оставалось хорошим, матка при пальпации была безболезненной. Весь этот симптомокомплекс очень характерен для разрыва оболочечно прикрепленных сосудов пуповины. Естественно, что окончательное уточнение диагноза возможно только после . тщательного осмотра плаценты, оболочек и пуповины. При разрыве оболочечно прикрепленных сосудов кровь теряет только плод. Поэтому кровотечение из половых путей матери не грозит ей развитием анемии. С какими заболеваниями надо дифференцировать разрыв оболочечно прикрепленных сосудов?Как уже было отмечено, ведущим симптомом данной патологии является кровотечение из половых путей во время I (реже II) периода родов. В связи с, этим дифференциальную диагностику следует провести с преждевременной отслойкой нормально расположенной плаценты, отслойкой низко прикрепленной” или предлежащей плаценты, разрывом матки и шейки, разрывом варикозного узла влагалища и т.д. Патологические изменения шейки матки и влагалища были исключены при обследовании роженицы с помощью зеркал. Преждевременная отслойка нормально расположенной плаценты развивается на фоне предшествующего позднего токсикоза беременности, гипертонической болезни или нефрита. В акушерской практике нередки случаи, когда эта патология не сопровождается выраженными симптомами. Однако если отслойка достигает значительной степени и ретроплаиентарная кровь пропитывает стенку матки, то роженица веды себя беспокойно, жалуется на сильные распирающие боли внизу живота. Обычно наблюдаются симптомы внутреннего кровотечения (бледность кожных покровов, учащение пульса, снижение артериального давления и пр.). Матка принимает асимметричную форму с выпячиванием стенки в области ретроплацентарной гематомы. Кровотечение из половых путей может отсутствовать, если кровь не находит себе выхода между стенкой матки и плодными оболочками. Внезапная смерть плода наступает только при значительной отслойке плаценты от стенок матки. Низкое прикрепление и предлежание плаценты значительно чаще возникают у женщин, в анамнезе которых были указания на роды и аборты, осложненные воспалительными заболеваниями. При предлежании плаценты кровотечение обычно начинается перед родами или с появлением первых схваток. Вскрытие плодного пузыря и опускание предлежащей части ведут к уменьшению или полному прекращению кровотечения. При предлежании плаценты, так же как и при преждевременной отслойке нормально расположенной плаценты, кровь теряет мать, поэтому признаки остро развивающегося малокровия будут всегда налицо. Плод испытывает состояние гипоксии в результате расстройства маточно-плацентарного кровообращения, однако асфиксия и внутриутробная смерть плода не наступают столь внезапно, как это было у данной больной. С помощью акушерского исследования удается установить относительно высокое расположение предлежащей части и наличие губчатой ткани за внутренним зевом (при раскрытии шейки матки). Разрыв матки обычно происходит при наличии признаков клинически узкого таза, родах при поперечном поло-жении плода, а также если в матке имеются дистрофические или рубцовые изменения после воспалительных заболеваний, операций и пр. Угрожающий разрыв матки клинически характеризуется болезненными спастическими схватками, при-знаками перерастяжения нижнего маточного сегмента, затрудненным мочеиспусканием, кровянистыми выделениями из половых путей. Гибель плода обычно наступает при совершившемся разрыве. Следовательно, на основании дифференциальной диагностики можно вполне обоснованно предположить наличие у данной роженицы разрыва оболочечно прикрепленных сосудов пуповины. Какова дальнейшая акушерская тактика?Она определяется тем, что у роженицы имеется I период нормальных родов и плод погиб внутриутробно. Показания к срочному родоразрешению отсутствуют. Поэтому следует придерживаться консервативной тактики ведения родов. Через 3 ч от момента гибели плода у женщины появилось желание тужиться. Через 1,5 ч родился мертвый плод мужского пола без сердцебиения и дыхания, масса 3400 г, рост 50 см. Через 20 мин самостоятельно отделился и выделился послед. При осмотре последа и оболочек отмечено оболочечное прикрепление сосудов пуповины. Один из крупных со-судов был разорван на расстоянии 8 см от края плаценты. Кровопотеря 300 мл. Матка после рождения последа хорошо сократилась. Таким образом, при осмотре последа подтвержден ранее предполагаемый диагноз о плевистом прикреплении пуповины. Акушерский семинар, Кирющенков А.П., Сабуров Х.С.,1992г. |
Источник
