Рефлекторный спазм поврежденных сосудов
Нарушения регулирования тонуса артерий представляет собой междисциплинарную проблему.
Диагностикой, лечением расстройств подобного рода занимаются специалисты по кардиологии, также прочие доктора по мере необходимости (а возникает она всегда, потому как происхождение болезни различно).
Спазм сосудов — это острое нарушение тонуса крупных артерий (другие в процесс не вовлекаются и в расчет их, соответственно, не берут при анализе ситуации), в результате которого происходит сужение просвета, нарушение нормального кровотока, падение качества трофики тканей и систем.
Локализация патологического процесса различна, в основном это глаза (сетчатка), органы брюшной полости, в первую очередь кишечник, шея, головной мозг, конечности и сердце.
Тяжесть разнится, варьируется от незначительного преходящего расстройства с минимумом симптомов до критического, неотложного состояния с высоким риском смерти или инвалидности.
Диагностика, лечение срочные. В условиях стационара или амбулатория. Применяются медикаментозные, реже оперативные методики.
Механизм развития
В основе процесса лежит один из трех патогенетических вариантов. Возможны сочетания факторов, но они встречаются редко.
Первый
Спазм сосудов (ангио- или вазоспазм) в результате биохимического сдвига, гормональной причины. В кровь выбрасывается большое количество специфических веществ коры надпочечников: кортизола, норадреналина.
Они провоцируют естественное сужение просвета артерий, спазм и нарушение кровотока, параллельно еще и рост давления.
Другой возможный вариант, симптоматическая выработка ангиотензина-2, альдостерона, ренина. Эти вещества отвечают за тонус сосудов.
При избыточном синтезе возникает стойкий критический стеноз, при недостаточном — расслабление мускулатуры, слабость кровотока.
Причин дисбаланса множество: от заболеваний поджелудочной железы, щитовидки, до патологий почек, печени, гипофиза, перенесенных травм головного мозга, неотложных состояний вроде инсульта, сердечной недостаточности на фоне гипертензии и прочих.
Второй
Нарушение адекватной иннервации сосудов. Регулирование тонуса артерий происходит не только гормональным путем. Хотя подобный механизм считается ключевым в деле контроля и спонтанной адаптации сердечнососудистой системы.
Также участвуют нервные структуры. Ангиоспазм (другое название острого сужения просвета артерии) может развиться в результате поступления хаотичного, избыточного по силе импульса на напряжение мускулатуры сосуда.
Отсюда выраженный стеноз, порой критический, приводящий к разрыву кровоснабжающей полой структуры.
Эта причина встречается реже. Может явиться итогом опухолей центральной нервной системы, перенесенных травм, инфекций головного мозга, аутоиммунных и генетических, хромосомных отклонений.
Третий
Ангиоспазм (это другое название состояния) развивается на фоне токсического поражения тканей. Как ответ на стимуляцию ядовитыми веществами. Стеноз артерий может развиться в результате курения, потребления спиртного.
Стаж не имеет большого значения. Пострадать способен как человек, сделавший затяжку в первый раз в жизни, так и заядлый любитель «посмолить». Так же влияет и спиртное. Зависит от индивидуальной реакции организма на отравляющие компоненты.
Грань между спазмом крвеносных сосудов и атеросклерозом тонкая. Потому как второй может включать в себя и резкое сужение артерий.
Терминологическая путаница порой усложняет постановку диагноза, а затем и понимание сути расстройства при посещении другого врача, работа над уточнением ведется.
Симптомы
Всего можно выделить 6 расположений патологического сужения просвета артерий:
- Церебральное. Как и следует из названия, страдает головной мозг.
- Глазное. В нарушение вовлекается сетчатка.
- Венечное. Отклонение, сопряженное с опасными последствиями для сердца.
- Брюшное.
- Шейное.
- Периферическое. Конечности, верхние и нижние.
Исходя из локализации, можно говорить о той или иной клинической картине.
Глазная локализакция
При вовлечении в процесс органов зрения разворачивается спазм сосудов сетчатки.
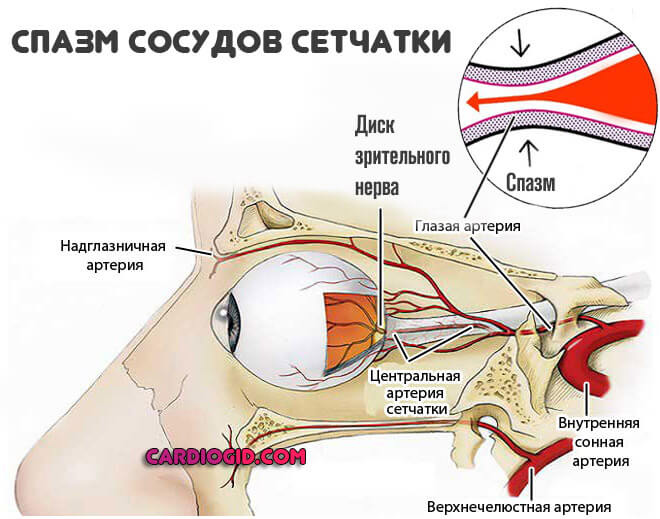
Проявления развиваются стремительно и видны сразу (в прямом смысле).
Обнаруживаются такие моменты:
- Появление ярких светящихся объектов, простейшие галлюцинации по типу вспыхивания точек, колец, кругов, геометрических фигур.
- Скотомы. Выпадение полей зрения. Обычно в одном глазу, поскольку сосуды с двух сторон в процесс вовлекаются сравнительно редко. Выглядят как большие черные пятна, закрывающие поле видимости.
- Нарушение остроты зрения. Туман, нечеткость очертаний даже близко находящихся предметов.
- Выраженная головная боль. С одно стороны, как раз локализованная в области поражения.
- Тошнота, редко рвота. Рефлекторный ответ на выраженное нарушение.
- Появление в поле видимости плавающих пятен темного оттенка. При разрыве сосуда и гемофтальме (кровоизлиянии), цвет меняется на красновато-бурый, что прямо указывает на наступление опасного осложнения.
Внимание:
Если срочно не «откачать» кровь из стекловидного тела, может начаться дегенерация, отслоение сетчатки с невозможностью восстановить зрение с пораженной стороны.
Симптомы спазма сосудов глаза специфичны, что делает диагностику нетрудной. Возможны дополнительные проявления, похожие на признаки глаукомы.
Резкая невыносимая боль в глазу, покраснение склеры (белка), слезотечение, непереносимость света.
Рост давления в органе возникает как ответ на неотложное состояние и требует немедленной коррекции. Обязательно в стационаре профильного типа.
Возможно быстрое отмирание глазного нерва и полная потеря способности видеть.
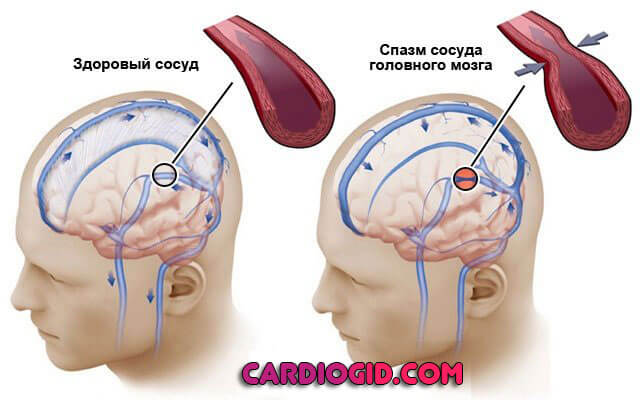
Церебральная локализация
Страдает питание головного мозга. Патологические процессы, которые развиваются в этой связи, неодинаковы.
От преходящей цереброваскулярной недостаточности до некроза тканей (инсульт). Симптоматика серьезно различается.

Если брать среднюю клиническую картину:
- Головная боль. Сильная, невыносимая. Тюкающая или стреляющая, распирающая. Локализуется в области затылка, темени. Может распространяться всюду (диффузная).
- Тошнота, рвота. Рефлекторные признаки. Не приносят облегчения даже после акта опорожнения желудка. Встречается проявление не всегда.
- Нарушение ориентации в пространстве в результате головокружения.
- Заторможенность, слабость, сонливость, астенические признаки.
- Очаговые симптомы, вроде нарушений чувствительности, параличей, парезов, зрительной, слуховой, речевой дисфункции и прочих моментов.
Вариантом множество, вплоть до слабоумия и поведенческого регресса, когда пострадавший в прямом смысле впадает в детство.
Стойкость признаков неодинакова, обычно по окончании острого периода, при грамотной медицинской помощи, удается добиться редукции проявлений.
Венечная локализация
Страдают коронарные артерии. Они питают сердце. При остром нарушении кровотока в кардиальных структурах частым последствием выступает инфаркт. Отмирание миокарда.
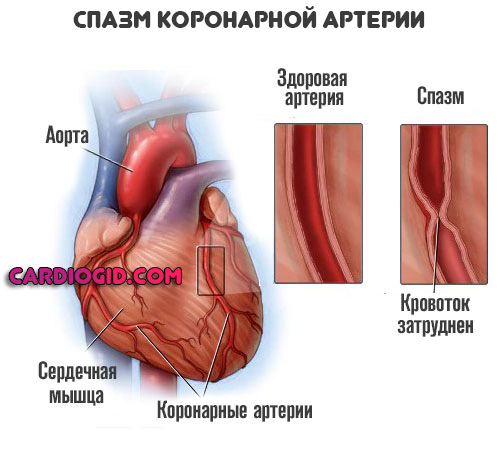
Коронарный спазм сопровождается типичными признаками (не всегда, потому нужно внимательно наблюдать за состоянием пациента).
- Боли в грудной клетке неясной локализации. Разлитые. Крайне выраженные.
- Коллаптоидные явления. Бледность кожных покровов, потливость, поверхностное дыхание, спутанность сознания или его потеря, обморок, цианоз носогубного треугольника, области вокруг рта, кожи конечностей, ногтей, слизистых оболочек, падение температуры тела и артериального давления, частоты сердечных сокращений. Несет большую опасность жизни и здоровью человека.
- Спазм кровоснабжающих сосудов сердца провоцирует аритмии по типу тахикардии (увеличение ЧСС), также возможны фибрилляции (хаотичная работа мышечного органа). Нередко встречается остановка сердца.
- Выраженная апатичность или моторное возбуждение с панической атакой.
- Одышка. Невозможность набрать воздуха.
Спазм коронарных артерий может привести к менее выраженному состоянию — cтенокардии.
Она сопровождается признаками, схожими с таковыми при инфаркте, но некроза тканей нет.
Подробнее о симптомах стенокардии, первой помощи и лечении читайте здесь.
Шейная локализация
Спазм сосудов шеи (речь о позвоночных артериях) приводит к явлениям сильной мигрени.
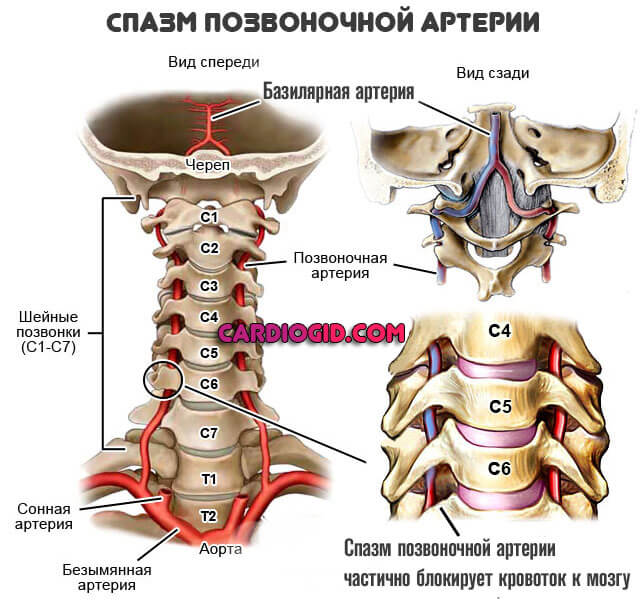
При дальнейшем прогрессировании встречаются нарушения работы экстрапирамидной системы, мозжечка, выраженные зрительные дисфункции по причине поражения затылочной доли головного мозга.
Симптомы спазма сосудов шеи схожи с таковыми при острой цереброваскулярной недостаточности, но основная тяжесть проявлений ложится на зрительную кору.
Брюшная локализация
Спазмирование сосудов брюшной полости (мезентериальных артерий) сопровождается клиникой острого живота. Развиваются сильные боли, тошнота, рвота, возможен понос, запор, чередование одного и другого в короткие сроки, метеоризм (повышенное образование кишечного газа).
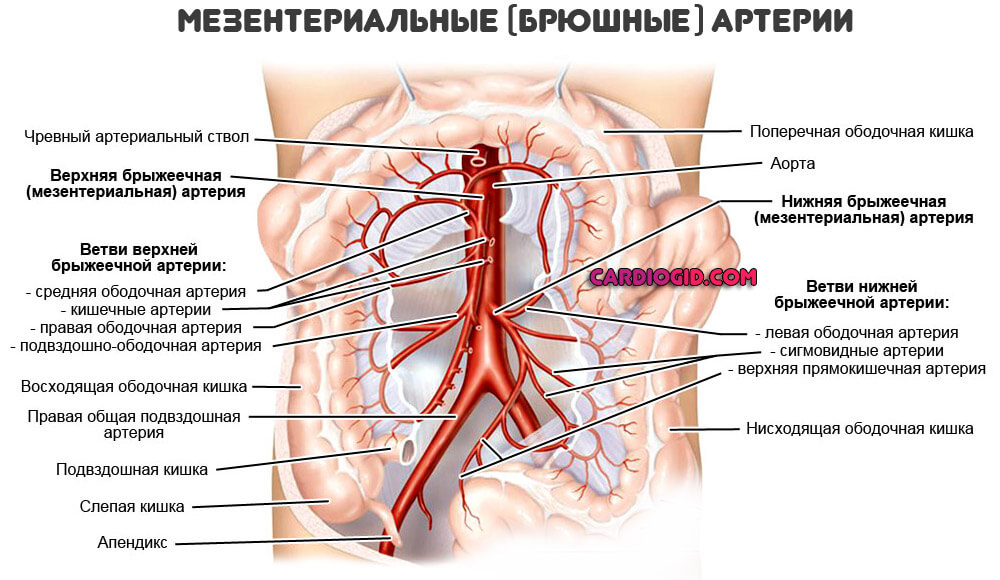
Выявить причину довольно сложно, сначала исключают распространенные заболевания, только потом берутся за проработку сосудистой гипотезы происхождения.
При несвоевременной помощи возможно развитие кишечной непроходимости, что потребует операции.
Периферическая локализация
Страдают нижние и верхние конечности. Среди симптомов: онемение, побледнение, затем посинение конечности, а по окончании приступа — покраснение.
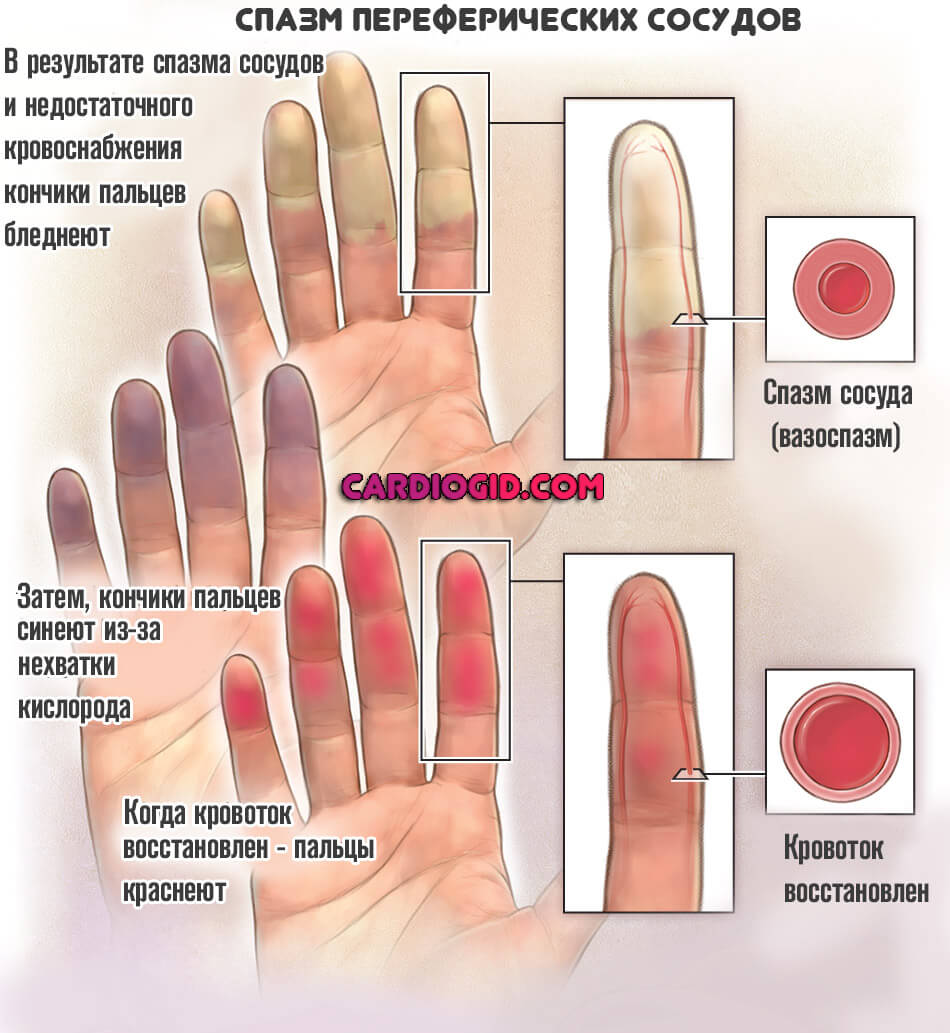
Дополнительно спазм периферических сосудов проявляется: ощущением бегания мурашек, нарушением мелкой моторики, непослушностью пальцев, невозможностью быстро и эффективно совершать произвольные движения, миоклоническими судорогами (по типу гиперкинеза, тика, сокращение мускулов слабые, безболезненные, сменяются расслаблением).
Симптомы многообразны, требуется диагностика и отграничение различных патологических процессов.
Причины
Факторы развития гетерогенны. Систематизировать их можно посредством группировки.
Заболевания эндокринные:
- Сахарный диабет. Нарушение синтеза инсулина или понижение чувствительности тканей тела к этому веществу.
- Гипо- и гипертиреоз. Отклонение выработки гормонов щитовидной железы (в первом случае речь о снижении, во втором — об избытке).
- Гипофизарная недостаточность, также называемая гиопитуитаризм. Угнетается синтез ТТГ, кортикотропина.
- Гиперкортицизм, нарушения работы надпочечников.
Патологии сердечнососудистой системы. Среди них:
- Артериальная гипертензия. Стойкий стабильный рост давления. Рано или поздно приводит к спазму сосудов, возможна геморрагия. Разрыв артерии и массивное излияние жидкой соединительной ткани со смертельным исходом.
- Сердечная недостаточность (намного реже).
Заболевания нервной системы. В том числе эпилепсия, опухоли церебральных структур, нейроинфекции, полученные травмы с вовлечением в патологический процесс лобной, височной долей.
Субъективные факторы, которые зависят от самого пациента.
К таковым относятся:
- Курение.
- Потребление спиртного, особенно в неумеренных количествах.
- Наркотическая зависимость.
- Гиподинамия. Преимущественное нахождение в одном положении. Малая двигательная активность.
- Избыток физических нагрузок.
- Беременность.
- Недосып.
- Неправильное питание с большим потреблением животного жира и соли, красного мяса.
- Стрессовые ситуации на регулярной основе.
Перечень неполный, но именно эти моменты встречаются чаще прочих.
Что можно сделать дома?
Немногое. Требуется вызвать скорую помощь. До приезда медиков важно меньше двигаться. Перемещение спровоцирует выброс кортизола, адреналина и прочих гормонов, что закончится еще большим спазмом артерий и усугублением состояния.
Алгоритм первой помощи таков:
- Открыть форточку или окно для обеспечения притока свежего воздуха.
- Сесть, успокоиться насколько это возможно в таком состоянии.
- Снять все украшения, особенно с шеи, ослабить воротник, чтобы не было давления на сонную артерию. Возможна компрессия и усложнение положения пострадавшего.
- Принимать таблетки не стоит, если не было рекомендации лечащего специалиста. В противном случае выпить препараты в обозначенной дозировке, строго придерживаясь схемы.
- Постараться не бояться. Негативные эмоции, стресс поспособствуют выбросу гормонов и дальнейшему ухудшению самочувствия.
Чего делать строго нельзя: двигаться, принимать пищу, неизвестные препараты и таблетки вообще без санкции доктора, у которого человек постоянно наблюдается, ходить в ванну, душ, паниковать.
По возможности нужно через каждые 5 минут измерять артериальное давление и частоту сокращений сердца. Это позволит контролировать объективные показатели.
По прибытии докторов кратко и четко объяснить суть жалоб, чтобы не терять драгоценное время.
Внимание:
От госпитализации не отказываться, это принципиальный вопрос, поскольку на месте невозможно не то что лечить, но и даже установить конкретный диагноз, требуется тщательное срочное обследование.
Диагностика
Проводится уже в больнице. Срочно. Первичные мероприятия включают в себя измерение артериального давления, частоты сердечных сокращений и дыхательных движений, краткий опрос больного, если он в сознании, на предмет жалоб и их характера.
Возможно проведение УЗИ брюшной полости, пальпация, физикальное исследование конечностей, оценка основных рефлексов.
Затем проводится стабилизация состояния медикаментозными или оперативными способами.
Только по окончании есть возможность тщательно оценить причины развития расстройства.
Среди мероприятий:
- Ультрасонография, дуплексное сканирование. Основа диагностики, позволяет выявить нарушения кровотока.
- Ангиографии. Золотой стандарт. Дает исчерпывающую информацию по состоянию артерий конкретной локализации. По сути, представляет собой рентген, способ детальной визуализации.
- Электрокардиография. Информативна только при наличии проблем с сердцем.
- Эхокардиография.
- Также проводится сбор анамнеза, устный опрос пациента уже после проведенного первичного лечения и осмотра. Для уточнения жалоб на текущий момент.
Лабораторные исследования не дают практически никакой информации. В большинстве случаев достаточно ангиографии.
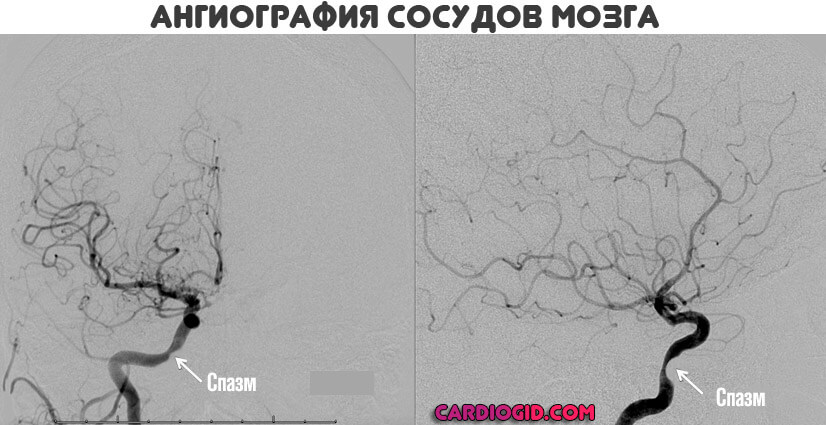
По необходимости проводится суточное мониторирование по Холтеру для регулярного замера артериального давления и частоты сердечных сокращений.
Лечение
Терапия консервативная, по потребностям — оперативная. Задачи всегда идентичны: устранить причину, купировать симптомы, предотвратить осложнения.
Примерный перечень медикаментов, которые используются на раннем этапе терапии и далее:
- Вазодилататоры периферического действия. Расширяют сосуды, нормализуют кровоток. В основном это Нитроглицерин и аналогичные ему средства.
- Спазмолитики. Расслабляют мускулатуру артерий, помогают быстро снять спазм сосудов восстанавливают питание тканей. Наименования: Папаверин, Дротаверин.
- Антагонисты кальция. Биохимическим путем предотвращают дальнейший вазоспазм, способствуют расширению просвета: Дилтиазем, Верапамил.
- Противотромбические. Не дают крови сгущаться, нормализуют ее текучесть. Например, Пентоксифиллин.
- Антиагреганты. Имеют схожий эффект, но иной механизм влияния. Аспирин Кардио, Гепарин.
- Ингибиторы серотонина. Кетансерин и аналоги.
Возможно использование диуретиков, цереброваскулярных препаратов вроде Актовегина, Пирацетама, но уже позже, для нормализации кровотока.
Хирургическая терапия представлена механическим расправлением и расширением просвета спазмированного сосуда (стентирование или баллонирование), также иссечением нервных волокон, проводящих аномально сильные сигналы.
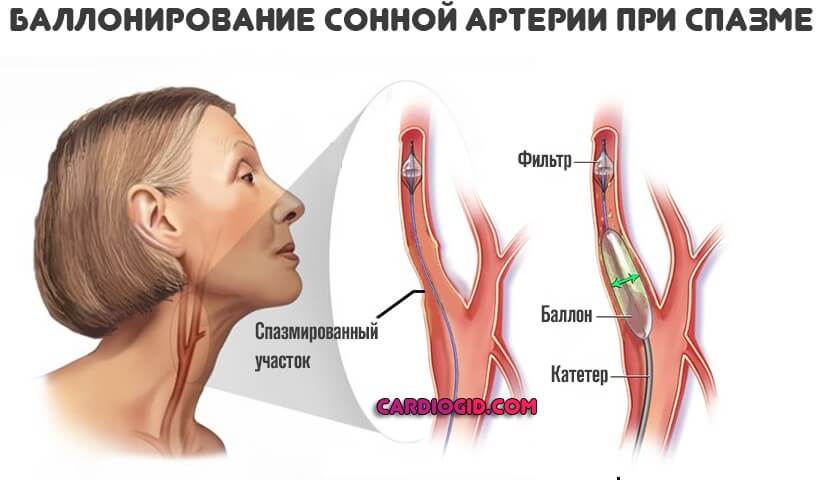
Операция — крайняя мера. Она может потребоваться также при развитии непроходимости на фоне брюшной локализации стеноза.
Экстренно снимают спазм сосудов препараты, описанные выше. Дальше дело за подбором схемы поддерживающей терапии. Обычно останавливаются на сочетании антагонист кальция + антиагрегант на короткие сроки.
Прогноз
В основном благоприятный, если нет неотложных состояний и необратимых изменений тканей. Выживаемость составляет 97-98%.
При развитии инсульта, инфаркта, вероятность смерти варьируется в пределах 40-60%, плюс-минус, зависит от тяжести расстройства.
Возможные осложнения
Таковые уже были названы. Помимо некроза тканей сердца и головного мозга, встречаются непроходимость кишечника, нарушения чувствительности конечностей.
Гибель больного и тяжелая инвалидность также относятся к вероятным вариантам. При купировании расстройства и первопричины вероятность последствий близится к нулю.
В заключение
Сосудистый спазм представляет собой неотложное состояние. Купируется оно только в стационарных условиях, под контролем группы специалистов. Основной — кардиолог.
При грамотном подходе и срочном проведении терапии, есть все шансы полного восстановления, возвращения в нормальное состояние без последствий для организма.
Источник
В этом процессе важную роль играют сосудистая стенка и тромбоцит.
Тромбоцитарная реакция – реакция тромбоцитов на нарушение целостности сосудистой стенки, реакция самих сосудов на повреждение – их сокращение в месте повреждения.
Эндотелий сосудов препятствует свертыванию крови путем секреции простациклина – ингибитора агрегации тромбоцитов, а также секреции антикоагулянта антитромбина-III. Важную роль при этом играет способность эндотелия адсорбировать на своей поверхности гепарин, являющийся мощным антикоагулянтом. Кроме того, эндотелий сосудов или интима, способен секретировать мощные активаторы фибринолиза. Антитромбогенная активность эндотелия обеспечивается также его отрицательным зарядом.
В отличие от эндотелия, субэндотелиальный слой сосуда, наоборот, способствует коагуляции, в том числе за счет наличия в этом слое коллагена – активатора тромбоцитов и факторов Хагемана (XII), от активности которого зависит процесс коагуляции. Тромбоциты являются постклеточными образованиями, производными мегаеариоцитов.
Концентрация тромбоцитов в крови достигает 180-320 х10 9/л.
Тромбоциты находятся в кровотоке в виде активированных и неактивированных форм. В крови они находятся в плазменном слое, часть из них вблизи эндотелия. Мембрана содержит многочисленные рецепторы (рис. 5.2).
В тромбоците различают две части – гиаломер и грануломер. Гиаломер – однородный, тонкозернистый, содержит по периферии спираль из микротрубочек и актиновые микрофиламенты, имеет инвагинации плазмолеммы с гликогаликсом в виде внутренней системы канальцев. По ней транспортируются ионы кальция.
В тромбоците различают 4 типа гранул:
1) a–гранулы содержат белки, b-тромбальбумин, факторы свертывания крови
2) Электронноплотные гранулы – содержат серотонин, который адсорбируется из плазмы крови
3) Лизосомы содержат лисосомальные формы.
4) Микропероксисомы содержат пероксидазу.
В тромбоцитах содержатся 11 факторов свертывания, которые обозначаются арабскими цифрами:
Фактор 1 – тромбоцитарный акцелератор-глобулин, идентичен фактору V
Фактор 2 – акцелератор тромбина, фибринопластический фактор (ускоряет превращение фибриногена)
Фактор 3 – тромбоцитарный тромбопластин, частичный тромбопластин
Фактор 4 – антигепариновый фактор
Фактор 5 – свертываемый фактор (иммунологически идентичен фибриногену)
Фактор 6 – тромбостенин
Фактор 7 – тромбоцитарный котромбопластин
Фактор 8 – антифибринолизин
Фактор 9 – фибринстабилизирующий фактор, по действию соответствует фактору VIII
Фактор 10 – 5-гидрокситриптамин, серотонин
Фактор 11 – аденозиндифиосфат (АДФ).
Рецепторы и антигены мембраны: HLO – антигены главного комплекса гистосовместимости 1 класса, А, В, Rh-антигены групповой совметсимости. Рецепторы: Fc- к иммуноглобулинам; С3 – к компоненту комплемента
Тромбоциты выполняют четыре основные функции:
-совершают ангиотрофику, т.е. питание сосудистой стенки;
-образуют тромбоцитарную пробку;
– поддерживают в спазмированном состоянии гладкие мышцы поврежденного сосуда;
-участвуют в свертывании крови и фибринолизе.
Ангиотрофическая функция проявляется в том, что тромбоциты «вливают» свое содержимое в эндотелий, «подпитывают» его. Основным компонентом этого содержимого является тромбоцитарный фактор роста. На эти нужды используются около 15% циркулирующих в крови тромбоцитов. При тромбоцитопении (снижении уровня тромбоцитов ниже 150 109/л), развивается дистрофия эндотелия, в результате чего эндотелий начинает пропускать через себя эритроциты, возникает диапедез, кровоизлияния, выход эритроцитов в лимфу.
Рис. 5.2.Схема строения тромбоцита
При травме кровеносного сосуда, из поврежденных тканей выделяется ряд веществ, обознаяаемых как фактор свертывания крови, которые вызывают прилипание – адгезию тромбоцитов.
Избыток тромбоцитов грозит тромбообразованием недостаток – кровотечением.
Поскольку сосудисто-тромбоцитарная реакция на повреждение первой обеспечивает остановку кровотечения, то ее называют сосудисто-тромбоцитарным или первичным гемостазом, а формирование и закрепление тромбов – вторичным коагуляционным гемостазом.
Сосудисто-тромбоцитарный гемостаз способен самостоятельно прекратить кровотечение из наиболее часто травмируемых микроциркуляторных сосудов с низким артериальным давлением. Он складывается из ряда последовательных процессов:
1. Рефлекторный спазм поврежденных сосудов. Эта реакция обеспечивается сосудосуживающими веществами, освобождающимися из тромбоцитов (серотонин, адреналин, норадреналин). Спазм приводит лишь к временной остановке или уменьшению кровотечения.
2. Адгезия тромбоцитов (приклеивание к месту травмы). Данная реакция связана с изменением отрицательного электрического заряда сосуда в месте повреждения на положительный. Отрицательно заряженные тромбоциты прилипают к обнажившимся волокнам коллагена базальной мембраны. Адгезия тромбоцитов обычно завершается за 3-10 с. Адгезия провоцирует освобождение из тромбоцитов плотных гранул, которое усиливает склеивание – агрегацию тромбоцитов, что приводит к образованию сгустка – тромба, блокирующего сосуд. Вещества, выделяемы тромбоцитами, называют внутренними факторами свертывания крови.
3. Обратимая агрегация (скучивание) тромбоцитов. Она начинается почти одновременно с адгезией. Главным стимулятором этого процесса являются «внешняя» АДФ, выделяющаяся из поврежденного сосуда, и «внутренняя» АДФ, освобождающаяся из тромбоцитов и эритроцитов. В результате образуется рыхлая тромбоцитарная пробка, которая пропускает через себя плазму крови.
4. Необратимая агрегация тромбоцитов (при которой тромбоцитарная пробка становится непроницаемой для крови). Эта реакция возникает под влиянием тромбина, изменяющего структуру тромбоцитов («вязкий метаморфоз» кровяных пластинок). Следы тромбина образуются под влиянием тканевой тромбиназы, которая появляется через 5-10 с после повреждения сосуда. Тромбоциты теряют свою структуру и сливаются в гомогенную массу. Тромбин разрушает мембрану тромбоцитов, и их содержимое освобождается в кровь. При этом выделяются все пластиночные факторы свертывания и новые количества АДФ, увеличивающие размеры тромбоцитарного тромба. Освобождение фактора 3 дает начало образованию тромбоцитарной протромбиназы – включению механизма тромбоцитарного гемостаза. На агрегатах тромбоцитов образуется большое количество нитей фибрина, в сетях которого задерживаются эритроциты и лейкоциты.
5. Ретракция тромбоцитарного тромба – его уплотнение и закрепление в поврежденных сосудах путем сокращения тромбостенина (за счет сокращения актиномиозинового комплекса тромбоцитов). В результате образования тромбоцитарной пробки кровотечение из микроциркуляторных сосудов, останавливается за несколько минут.
Гемокоагуляция
Сосудисто-тромбоцитарные реакции обеспечивают гемостаз лишь в микроциркуляторных сосудах с низким кровяным давлением. Они же начинают гемостаз и в крупных сосудах, однако тромбоцитарные тромбы не выдерживают кровяного давления и вымыаются. В таких сосудах гемостаз может быть достигнут путем образования фибринового тромба, представляющего собой более прочную пробку. Его образование осуществляется коагуляционным механизмом. Первые шаги по пути раскрытия механизмов свертывания крови сделал более 100 лет тому назад дерптский физиолог А.А. Шмидт. Он обнаружил некоторые факторы свертывания, признал ферментативную природу реакций, их фазность.
Процесс заключается в ферментативном превращении фибриноген в фибрин – нерастворимый белок, в результате чего образуется кровяной сгусток, или тромб, закупоривающий выход из сосуда. Для реализации коагуляции необходимо участие различных факторов, которые получили название факторов свертывания или факторов свертывающей системы крови. В настоящее время известно 15 таких факторов, каждый имеет название и нумерацию римскими цифрами (табл. 5.1). Эти факторы находятся в плазме крови в неактивном состоянии. Их активация происходит по типу каскада – когда один активированный фактор активирует следующий фактор и т. д. Такой каскад работает как биохимический усилитель, позволяющий образовываться сгустку быстро и в то же время обеспечивается порог безопасности, предотвращающий спонтанное свертывание внутри сосуда – аналогия с обычной электронной системой очевидна (рис.5.3., 5.4., 5.5.).
Таблица 5.1.
Плазменные факторы свертывания крови
| Название фактоа | Количество в 1 мл крови (активность) | Достаточный для гемостаза минимум | Период полужизни | Избыток |
| I Фибриноген | 300(170-450) мг | 50 мкг | 100 ч. | 3-6 раз |
| II Протромбин | 200 мкг/70-130% | 80 мкг/40% | 72-96 ч. | 2-3 раза |
| III Тромбопластин | – | – | – | |
| IV Ионы Са2+ | 0,8-1,32 ммоль/л | – | – | – |
| V АС-глобулин | 25 мкг/80-110% | 2,5-4 мкг/10-15% | 12-14 ч. | 8-10 раз |
| VII Проконвертин | 2 мкг/70-130% | 0,2 мгк/10% | 2-6 ч. | 10 раз |
| VIII Антигемофильный глобулин | 50 мкг/80-120% | 5-7 мкг/10-15% | ? | 3-5 раз |
| IX Кристмас-фактор | 3-4 мкг/70-130% | 4-6 мкг/20-30% | 20-30 ч. | 4-5 раз |
| X Фактор Стюарта-Пауєра | 6-8 мкг/70-140% | 0,15 мкг/20% | 20-40 ч. | 5 раз |
| XI Предшественник тромбопластина | 7 мкг/70-130 | 15 мкг/15-20% | 10-20 ч. | 4-5 раз |
| XII фактор Хагемана | 40 мкг | Не установлено | 50-70 ч. | Неизвестно |
| XIII Фибриназа | Не установлено | 10% | 100 ч. | 10 раз |
| XIV фактор Флетчера | ||||
| XV фактор Фитцжеральда |
Свертывание происходит в 4 фазы. В первой фазе образуется протромбиназа – сложный комплекс – фермент, способствующий переходу потромбина в тромбин (вторая фаза). Третья фаза – образование фибрина из фибриногена под влиянием тромбина. Затем происходит четвертая фаза – ретракция или уплотнение сгустка.
Первая фаза свертывания – это образование активного ферментного комплекса – протромбиназы. Это наиболее длительный процесс в коагуляции и он может протекать в тканях (внешний механизм образования портромбиназы) или внутри сосуда (внутренний механизм образования протромбиназы).
При внешнем пути из мембран клеток поврежденной ткани в плазму высвобождается комплекс фосфолипидов (тканевой тромбопластин или фактор III, вместе с фактором свертывания крови VII, действующий как протеолитический энзим на фактор Х. Активированный таким образом фактор Х в присутствии ионов кальция немедленно соединяется с тканевыми фосфолипидами и фактором V. Этот комплекс и составляет активную протромбиназу (рис. 5.3).
Внутренний механизм свертывания крови запускается появлением разрушенных тромбоцитов и эритроцитов и их контактом с субэндотелием, что активирует фактор XII. Фактор XIIa (a-активированный) действует энзиматически на фактор XI и при взаимодействии с тромбоцитарным фатором 3 и высокомолекулярным кининогеном плазмы превращает его в фактор XIa. XIa активирует фактор IX (антигемофильтный фактор В) после образования фактора IXа формируется комплекс: «фактор IXa+фактор VIII (антигемофильный глобулин А1) + тромбоцитарный фактор3 + ионы кальция». Этот комплекс активирует фактор X. Фактор Xa образует с фактором V и тромбоцитарным фактором 3 новый комплекс, называемый протромбиназой (рис.5.4).
Активация протромбиназы по внешнему пути занимает около 15 секунд, а по внутреннему – 2-10 минут.
Вторая фаза заключается в переходе протромбина в активный фермент тромбин. Для этого требуется протромбиназа. Процесс идет очень быстро и, как правило, лимитирующим является лишь появление в крови протромбиназы. Количество образующегося тромбина прямо пропорционально количеству активированной протромбиназы (рис. 5.5).
Третья фаза – образование фибрина. Под вляинием тромбина и ионов кальция от фибриногена отщепляются фибринопептиды В и А, и он превращается в растворимый белок – фибрин. Под влиянием XIII или фибринстабилизирующего фактора, происходит объединение фибрин-мономера в фибрин-полимер, т. е. образование нерастворимого в воде фибрина (фибрина I). В его сгустках оседают эритроциты и другие форменные элементы, в результате чего возникает кровяной тромб (рис.5.6.)
Четвертая фаза – под влиянием тромбостенина тромбоцитов происходит ретракция сгустка для эффективной закупорки ран. Ретракция связана с сокращением нитей актина и миозина тромбоцитов, а также сети фибрина под влиянием тромбина и ионов кальция, в результате сгусток сжимается в плотную массу, тромб уплотняется.
Система свертывания крови тесно связана с антисвертывающей системой.
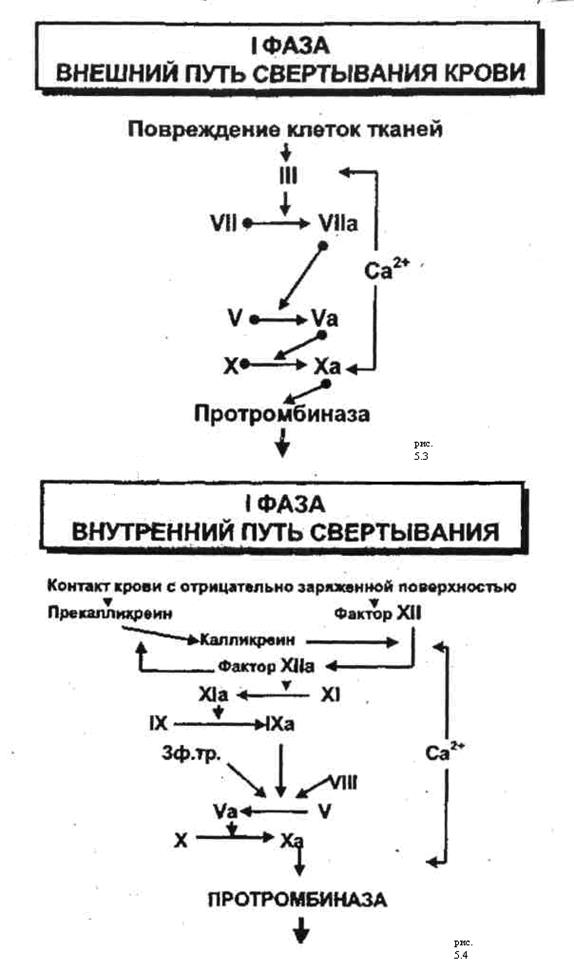
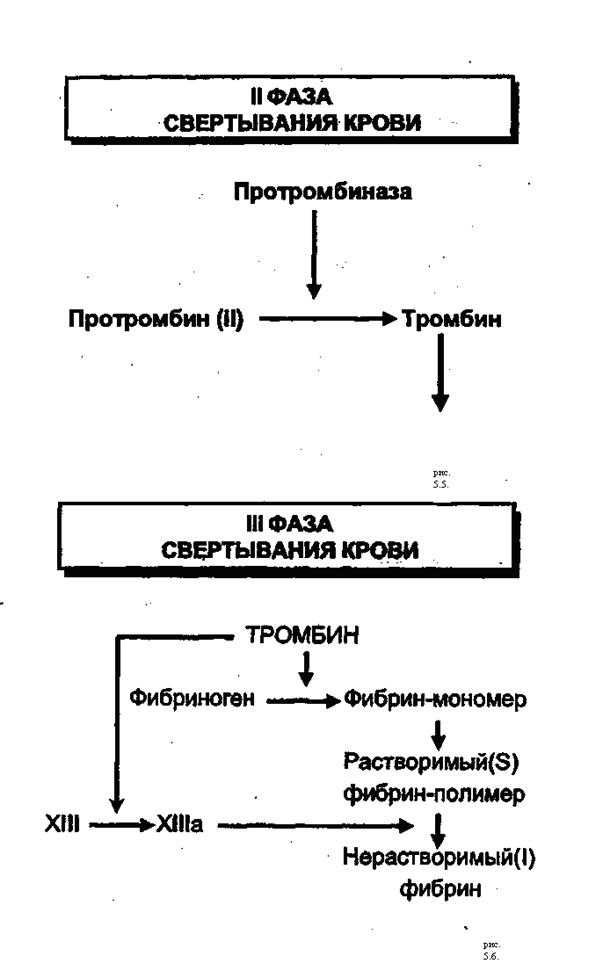



Рис. Схема последовательной активации факторов свертывания крови.
Источник
