Ренин действие на сосуды
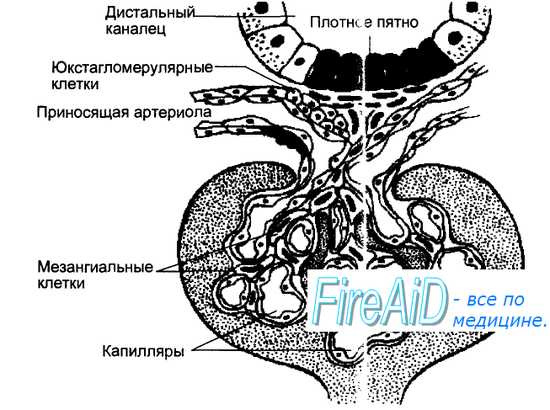
Оглавление темы “Гормоны почек. Гормоны сердца. Гормоны сосудов. Гормоны при стрессе. Выделение гормонов при повреждении тканей.”: Ренин. Ренин – ангиотензин – альдостероновая система. Образование ренина и основные функции ренин-ангиотензин-альдостероновой системы.Ренин образуется в виде г роренина и секретируется в юкстагломерулярном аппарате (ЮГА) (от латинских слов juxta — около, glomerulus — клубочек) почек миоэпителиоидными клетками приносящей артериолы клубочка, получившими название юкстагломерулярных (ЮГК). Структура ЮГА приведена на рис. 6.27. В ЮГА кроме ЮГК также входит прилегающая к приносящим артериолам часть дистального канальца нефрона, многослойный эпителий которого образует здесь плотное пятно — macula densa. Секреция ренина в ЮГК регулируется четырьмя основными влияниями. Во-первых, величиной давления крови в приносящей артериоле, т. е. степенью ее растяжения. Снижение растяжения активирует, а увеличение — подавляет секрецию ренина. Во-вторых, регуляция секреции ренина зависит от концентрации натрия в мочедистального канальца, которая воспринимается macula densa — своеобразным Na-рецептором. Чем больше натрия оказывается в моче дистального канальца, тем выше уровень секреции ренина. В-третьих, секреция ренина регулируется симпатическими нервами, ветви которых заканчиваются на ЮГК, медиатор норадреналин через бета-адре-норецепторы стимулирует секрецию ренина. В-четвертых, регуляция секреции ренина осуществляется по механизму отрицательной обратной связи, включаемой уровнем в крови других компонентов системы — ангиотен-зина и альдостерона, а также их эффектами — содержанием в крови натрия, калия, артериальным давлением, концентрацией простагландинов в почке, образующихся под влиянием ангиотензина.
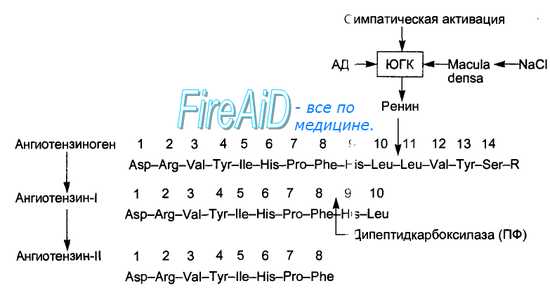
Кроме почек образование ренина происходит в эндотелии кровеносных сосудов многих тканей, миокарде, головном мозге, слюнных железах, клубочковой зоне коры надпочечников. Секретированный в кровь ренин вызывает расщепление альфа-глобулина плазмы крови — ангиотензиногена, образующегося в печени. При этом в крови образуется (рис. 6.1-8) малоактивный декапептид ангиотензин-I, который в сосудах почек, легких и других тканей подвергается действию превращающего фермента (карбоксикатепсин, кининаза-2), отщепляющего от ангиотензина-1 две аминокислоты. Образующийся октапептид ангиотензин-II обладает большим числом различных физиологических эффектов, в том числе стимуляцией клубочковой зоны коры надпочечников, секретирующей альдостерон, что и дало основание называть эту систему ренин-ангиотензин-альдостероновой.
Ангиотензин-II, кроме стимуляции продукции альдостерона, обладает следующими эффектами: • вызывает сужение артериальных сосудов, Таким образом, ренин-ангиотензин-альдостероновая система участвует в регуляции системного и почечного кровообращения, объема циркулирующей крови, водно-солевого обмена и поведения. – Также рекомендуем “Гормоны сердца. Предсердный натрийуретический гормон. Атриопептид. Релаксин.” |
Источник
 Ренин в крови – это первое звено, отвечающее за контроль над уровнем артериального давления (АД). Иными словами, ренин — это гормон, который в том числе отвечает за регулирование артериального давления.
Ренин в крови – это первое звено, отвечающее за контроль над уровнем артериального давления (АД). Иными словами, ренин — это гормон, который в том числе отвечает за регулирование артериального давления.
В организме человека непрерывно происходит выработка биологически активных веществ, с помощью которых происходит функционирование органов. Существует система, состоящая из гормонов и белков, которая регулирует кровяное давление. Осуществляется этот процесс по принципу обратной связи. То есть, если давление низкое – эти вещества вырабатываются, если нет – их синтез прекращается.
Что такое ренин
Ренин (ангиотензиногеназа) – это компонент ренин-ангиотензиновой системы, регулирующей кровяное давление. В отличие от остальных показателей гормонов, он не имеет клетки-мишени, а воздействует на белки крови, поэтому считается протеолитическим ферментом. Вырабатывается он по принципу обратной связи, то есть если его мало, происходит синтез внутри клубочков почек. Если много – продуцирование прекращается. Для того чтобы знать что такое ренин, необходимо обратиться к врачу.
При его выработке происходит активизация ангиотензина (из не активного переходит в активный). Он повышает выделение альдостерона (гормон надпочечников), сосуды сужаются, скорость циркуляции жидкости падает. Механизмы соотношения ренина и альдостерона приводят к повышению кровяного давления и называются ренин-ангиотензин-альдостероновая система (РААС). Это влияет на функцию гипофиза, который является одним из регуляторов гормонального состояния.
Существуют факторы, которые приводят к ее запуску:
- низкое артериальное давление;
- уменьшение количества микроэлементов (натрия) через потерю жидкости из организма (диарея, рвота);
- нарушение нервной системы, которое вызывает активизацию центра выделения ренина (югстагломерулярного аппарата почкек);
- уменьшение объема циркулирующей крови (травмы, кровопотери);
- стресс, вызывающий тахикардию (учащенное сердцебиение);
- патологическая гипотония (снижение артериального давления вследствие болезни).
Ренин-ангиотензин-альдостероновая система стимулирует повышение артериального давления (гипертензия) для того, чтобы к почкам поступало больше крови. Это вызывает активизацию надпочечников и увеличение их функционирования.
С возрастом ренин-ангиотензин-альдостероновая система может причинить вред здоровью человека. У людей старшего возраста (от 50 лет и выше) сосуды сужаются, уменьшается их просвет из-за скопления холестерина. Это приводит к активизации ренина и его системы, повышению артериального давления.
Виды исследования ренина в крови
Определяют показатель с помощью иммуноферментного анализа. Для этого кровь собирают с помощью прокола вены. Жидкость наливается внутрь стерильной пробирки со средством, препятствующим сворачиванию крови. Биоматериал помещают в морозилку. Делают это для того, чтобы в крови не произошли биохимические реакции, которые изменят результат исследования.
Само повышение или снижение гормона не говорит о наличии заболевания сердечно-сосудистой системы или почек. Для этого нужна соответствующая клиническая картина пациента и дополнительные исследования, которые подтвердят предполагаемый диагноз (МРТ, УЗИ, ангиография).
Поскольку действие ренина и альдостерона тесно взаимосвязано, то целесообразно определение уровней этих показателей одновременно.
Анализ определяет концентрацию ренина в плазме крови (мкМЕ/мл).
Подготовка к анализу крови на ренин и сбор биоматериала
 Существуют определенные правила для подготовки к исследованию крови на ренин. Им необходимо придерживаться для того, чтобы врач-лаборант правильно определил показатель, лечащий врач поставил точный диагноз.
Существуют определенные правила для подготовки к исследованию крови на ренин. Им необходимо придерживаться для того, чтобы врач-лаборант правильно определил показатель, лечащий врач поставил точный диагноз.
- За 3-4 дня до тестирования убрать из рациона питания пищу, которая оказывает влияние на сосуды (копчености, соленья, кофеин). Отказаться от употребления алкоголя.
- За неделю до исследования исключить все лекарственные препараты. Если это сделать нельзя по состоянию здоровья человека, пациент должен предупредить об этом врача, передать ему список препаратов.
- Кровь сдается на голодный желудок.
- В день сдачи крови избегать физической нагрузки, стрессов.
- Забор крови осуществляется только специалистом (медсестрой или врачом). Используются одноразовые предметы (шприца и пробирки). Происходить это должно в клинике, где производят анализ крови на ренин, так как пробирку в лабораторию передают немедленно, чтобы не произошла ферментативная реакция.
- На пробирке пишут имя, время и дату сбора.
- Если получен результат с отклонениями от нормы, тестирование повторяют, так как результат может быть ложным из-за нарушения подготовки или врачебной ошибки.
Важно! Если кровь на ренин сдает беременная женщина, результат будет завышен в 2-4 раза. Это объясняется активизацией гормональных и ферментативных функций организма.
Норма гормона в крови
Норма ренина одинакова у женщин и у мужчин. Колебание его количества зависит от положения тела пациента во время сдачи анализа. Когда человек лежит, сердечно-сосудистая система функционирует медленнее, поэтому кровь переносит гормон с менее низкой скоростью. При вертикальном положении скорость сердечных сокращений выше, кровь течет быстрее и показатели нормы изменяются.
Норма ренина в крови:
- в горизонтальном положении тела 0,5-2 мг/л за час;
- в вертикальном положении тела 0,7-2,5 мг/л за час.
Важно! При смене положения тела во время сдачи крови необходимо, чтобы прошло 20-30 минут после этого действия для сдачи крови. Иначе результат будет не корректным.
Степень нормы активности ренина в крови у здорового человека колеблется в пределах от 0,3 до 3,5 нг/мл за час.

Так как у беременных женщин количество гормона может возрастать в 4 раза, этот показатель берут во внимание только при появлении симптомов почечной патологии.
Значения нормы и метод исследования в разных лабораториях могут отличаться и указываются на бланке анализа.
Высокий уровень ренина в крови
Повышение концентрации вещества на один литр крови (уровня ренина в крови) говорит о появлении патологического состояния, которое необходимо лечить или о временном физиологическом изменении, которое пройдет со временем.
- Уменьшение количества крови, вызванное снижением объема жидкости организма (рвота, диарея, обезвоживание).
- Уменьшение объема плазмы внутри сосудов из-за перехода жидкости в органы. Появляются отеки конечностей (из-за этого большое количество жидкости задерживается), патологии почек с усиленным выделением жидкости из организма.
- Снижение давления только в почках, либо во всем организме в целом, что приводит к активизации ренин-ангиотензин-альдостероновой системы, увеличению уровня гормона, повышению давления.
- Кисты в почках, из-за которых происходит воспаление ткани, жидкость задерживается.
- Повышенное давление, приводящее к выведению микроэлементов из организма. Их потеря приводит к повышению ренина в плазме крови, чтобы вернуть равновесие.
- Нарушение функционирования места выделения ангиотензиногена (воспаление клубочков, называемое гломерулонефрит).
- Доброкачественное или злокачественное новообразование почек с выработкой какого то гормона выше пределов номы.
- Опухоль надпочечников. Заболевания, которые приводят к разрастанию ее ткани.
- Нарушение всасывания в клубочках почек и поражение нефронов.
- Нарушение щитовидной железы. Это может быть ее воспаление, приводящее к гиперфункции. Другие эндокринные нарушения желез внутренней секреции.
- Сердечная недостаточность, заболевание связанно с невозможностью органа качать кровь в полном объеме и доставлять гормоны до места назначения.
- Прием некоторых лекарственных средств, вызывающих активизацию действия гормона.
- Болезнь Аддисона.
- Заболевания гипофиза, вызывающие повышение показателей.
Низкий уровень ренина
К причинам снижения уровня ренина относят физиологические, являющиеся временными, и патологические, вызванные заболеваниями.
- Увеличение количества поваренной соли в рационе питания.
- Патологическое увеличение содержания гормона альдостерона (первичный гиперальдостеронизм может стать причиной повышенного выделения аенгиотензиногена). Это может быть вызвано патолгическим разрастанием коры надпочечников, в которой он образуется, появлением в ней опухоли.
- Аутоиммунные болезни (системная красная волчанка, ревматоидный артрит).
- Нарушение уровня протеолитического фермента из-за низкого его синтеза.
- Лекарственные препараты, вызывающие увеличение альдостерона.
- Почечная недостаточность.
- Болезни гипофиза.
Причины отклонения ренина от нормы
При отклонении в уровне гормона, нужно сдать повторный анализ крови. Если второе исследование показало нормальные значения, значит, была нарушена подготовка к исследованию. Существуют следующие факторы, из-за которых результат будет искажен и ренин окажется повышен:
- стресс перед исследованием;
- употребление продуктов, вызывающих изменение водно-солевого баланса (лакрица, соль, кофе);
- употребление лекарственных средств для лечения гипертонии (повышенного артериального давления) и других заболеваний, о которых пациент не предупредил врача (адреноблокаторы, кортикостероиды, мочегонные, аспирин, слабительные средства);
- применение гормонов мужчинами;
- состояние беременности у женщин;
- проведение других исследованием перед анализом крови (ангиография, УЗИ, МРТ).
Симптомы нарушения уровня ренина
Симптомы патологического процесса изменения протеолитического фермента в плазме крови зависят от концентрации этого гормона. Если ренин понижен, выделяют следующие признаки изменения самочувствия пациента:
- общие симптомы недомогания (слабость, вялость, усталость без физической нагрузки);
- симптомы поражения сердечно-сосудистой системы (одышка, бледность, синюшность, повышение сердцебиения, увеличение артериального давления (гипертония), изменение сердечного ритма);
- симптомы невралгии (головокружение, головная боль);
- признаки нарушения в мочеиспускательной системе и почках (боль в пояснице, частое мочеиспускание);
- запор.
Обычно состояние снижения ренина проходит бессимптомно, но при его концентрации ниже минимального значения появляются изменения в самочувствии пациента. К симптомам снижения протеолитического фермента до критических значений относят:
- недомогание;
- нарушения сердечно-сосудистой системы (падение артериального давления ниже 80, аритмия);
- невралгии (нарушенное сознание, судороги).
Нарушение уровня гормонов приводит к непоправимым последствиям для организма человека. Поэтому раз в год необходимо проходить профилактическое обследование, которое поможет определить начавшееся заболевание на ранних стадиях. В этот период коррекция гормонального фона поддается лечению, прогноз болезни благоприятный. Гормон ренин отвечает за уровень артериального давления, поэтому запущение состояния чревато инфарктами и инсультами. В разных случаях терапию определяют по ситуации повышения или понижения показателя.
Источник
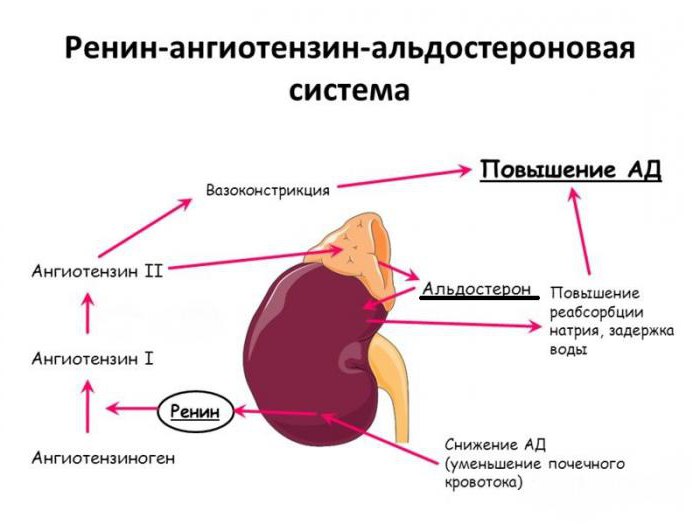
Ренин-ангиотензин-альдостероновая система является комплексом ферментов и гормонов, которые поддерживают гомеостаз. Регулирует равновесие соли и воды в организме и уровень артериального давления.
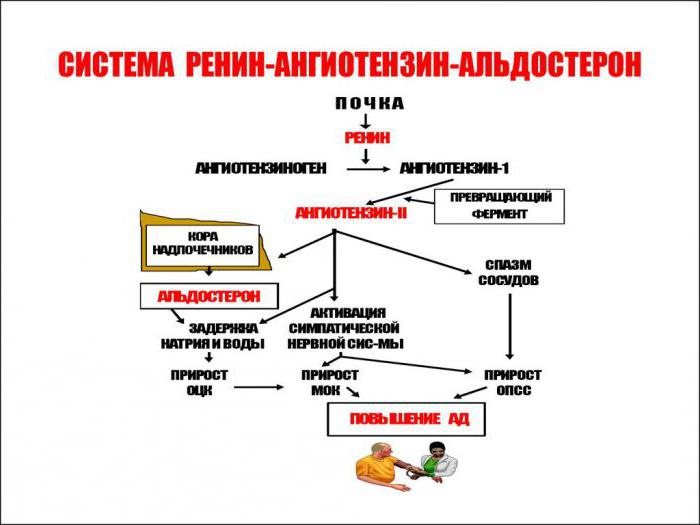
Механизм работы
Физиология ренин-ангиотензин-альдостероновой системы берет начало на границе коркового и мозгового вещества почки, где имеются юкстагломерулярные клетки, вырабатывающие пептидазу (фермент) – ренин.
Ренин является гормоном и начальным звеном РААС.
Ситуации, при которых ренин выделяется в кровь
Существует несколько состояний, при которых идет попадание гормона в кровеносное русло:
- Уменьшение кровотока в ткани почек – при воспалительных процессах (гломерулонефрит др.), при диабетической нефропатии, опухолях почек.
- Снижение объема циркулирующей крови (при кровотечении, многократной рвоте, поносах, ожогах).
- Падение уровня артериального давления. В артериях почек имеются барорецепторы, которые реагируют на изменение системного давления.
- Изменение концентрации ионов натрия. В организме человека имеются скопления клеток, которые отвечают на изменение ионного состава крови стимуляцией выработки ренина. Соль теряется при обильном потоотделении, а также при рвоте.
- Стрессы, психоэмоциональные нагрузки. Юкстагломерулярный аппарат почки иннервируется симпатическими нервами, которые активируются при негативных психологических влияниях.
В крови ренин встречается с белком – ангиотензиногеном, который вырабатывается клетками печени и забирает у него фрагмент. Образуется ангиотензин I, который является источником воздействия для ангиотензинпревращающего фермента (АПФ). В итоге получается ангиотензин II, который служит вторым звеном и является мощным вазоконстриктором артериальной системы (суживает сосуды).
Эффекты ангиотензина II
Цель: повысить артериальное давление.
- Способствует синтезу альдостерона в клубочковой зоне коры надпочечников.
- Воздействует на центр голода и жажды в головном мозге, вызывая “солевой” аппетит. Поведение человека становится мотивированным на поиск воды и соленой пищи.
- Влияет на симпатические нервы, способствуя высвобождению норадреналина, который тоже является вазоконстриктором, но менее слабым по действию.
- Воздействует на сосуды, вызывая их спазм.
- Участвует в развитии хронической сердечной недостаточности: способствует пролиферации, фиброзу сосудов и миокарда.
- Снижает скорость клубочковой фильтрации.
- Тормозит выработку брадикинина.
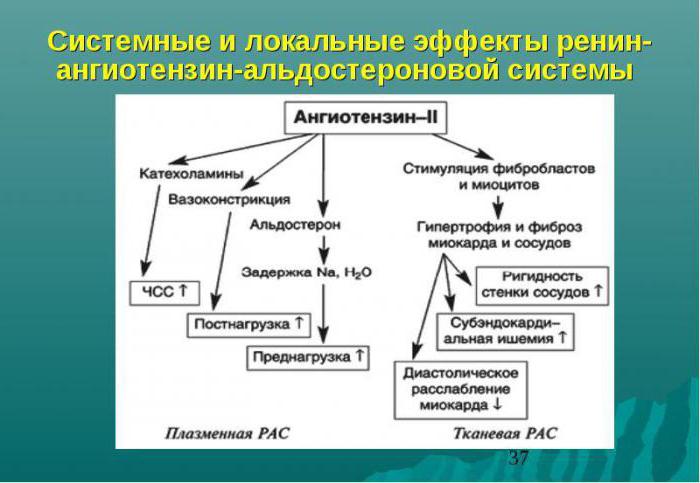
Альдостерон – третий компонент, который действует на конечные канальцы почек и способствует выделению из организма ионов калия, магния и обратному всасыванию (реабсорбции) натрия, хлора, воды. Благодаря этому возрастает объем циркулирующей жидкости, поднимаются цифры артериального давления, и усиливается почечный кровоток. Рецепторы к альдостерону имеются не только в почках, но и в сердце, сосудах.
Когда организм достигает гомеостаза, начинают вырабатываться вазодилататоры (вещества, расширяющие сосуды) – брадикинин и каллидин. А компоненты РААС разрушаются в печени.
Схема ренин-ангиотензин-альдостероновой системы

Как любая система, РААС может давать сбой. Патофизиология ренин-ангиотензин-альдостероновой системы проявляет при следующих состояниях:
- Поражение коры надпочечников (инфекция, кровоизлияние и травма). Развивается состояние нехватки альдостерона, и организм начинает терять натрий, хлор и воду, что приводит к уменьшению объема циркулирующей жидкости и снижению артериального давления. Состояние компенсируют введением солевых растворов и стимуляторов рецепторов к альдостерону.
- Опухоль коры надпочечников приводит к избытку альдостерона, который реализует свои эффекты и повышает давление. Также активизируются процессы деления клеток, возникает гипертрофия и фиброз миокарда, и развивается сердечная недостаточность.
- Патология печени, когда нарушается разрушение альдостерона и происходит его накопление. Патология лечится блокаторами рецепторов к альдостерону.
- Стеноз почечной артерии.
- Воспалительные заболевания почек.
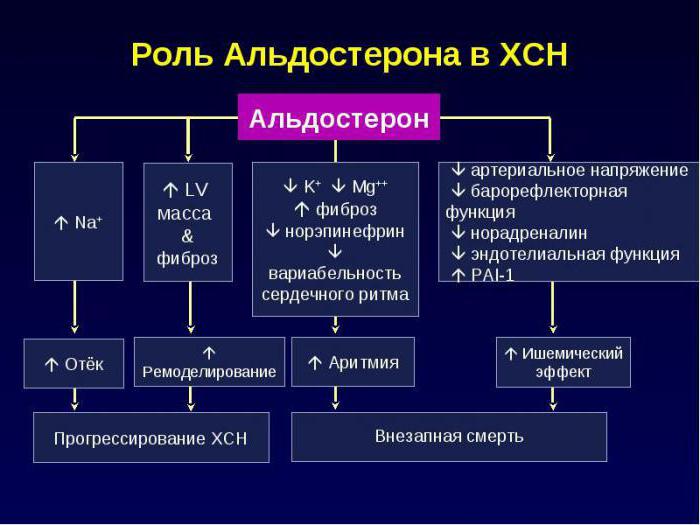
Значение РААС для жизни и медицины
Ренин-ангиотензин-альдостероновая система и ее роль в организме:
- принимает активное участие в поддержании нормального показателя артериального давления;
- обеспечивает равновесие воды и солей в организме;
- поддерживает кислотно-основной баланс крови.
Система может давать сбой. Воздействуя на ее компоненты, можно бороться с гипертонической болезнью. Механизм возникновения почечной гипертензии также тесно связан с РААС.
Высокоэффективные группы препаратов, которые синтезированы благодаря изучению РААС
- “Прилы”. Ингибиторы (блокаторы) АПФ. Ангиотензин I не переходит в ангиотензин II. Нет вазоконстрикции – нет повышения артериального давления. Препараты: Амприлан, Эналаприл, Каптоприл и др. Ингибиторы АПФ значительно улучшают качество жизни больных сахарным диабетом, обеспечивая профилактику почечной недостаточности. Препараты принимают в минимальной дозировке, которая не вызывает снижения давления, а лишь улучшает местный кровоток и клубочковую фильтрацию. Медикаменты незаменимы при почечной недостаточности, хронической болезни сердца и служат одним из средств лечения гипертонической болезни (если нет противопоказаний).
- “Сартаны”. Блокаторы рецепторов к ангиотензину II. Сосуды не реагируют на него и не сокращаются. Препараты: Лозартан, Эпросартан и др.
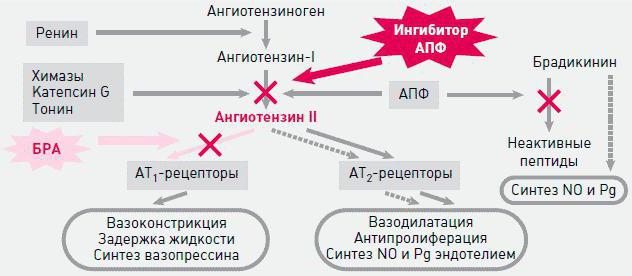
Противоположной ренин-ангиотензин-альдостероновой системе является кининовая. Поэтому блокирование РААС приводит к повышению в крови компонентов кининовой системы (брадикинин и др.), что благоприятно влияет на ткани сердца и стенки сосудов. Миокард не испытывает голодания, потому как брадикинин усиливает местный кровоток, стимулирует выработку естественных вазодилататоров в клетках мозгового вещества почек и микроцитах собирательных трубочек – простагландинов Е и И2. Они нейтрализуют прессорное действие ангиотензина II. Сосуды не спазмированы, что обеспечивает адекватное кровоснабжение органов и тканей организма, кровь не задерживается и снижается формирование атеросклеротических бляшек и тромбов. Кинины благоприятно воздействуют на почки, увеличивают диурез (суточное выделение мочи).
Источник