Сахарный диабет закупорка сосудов
Поражение сосудов при сахарном диабете. Атеросклероз сосудов при диабетеПатогенез поражений сосудов разного калибра, по-видимому, не одинаков. Все поражения сосудов при сахарном диабете можно свести к трем разновидностям: 1) поражения крупных артерий, чаще всего коронарных, и сосудов конечностей атеросклеротическим процессом; 2) изменения в мелких сосудах – артериолах (в частности, почечных) артериолосклеротического характера и 3) наиболее часто встречающееся при диабете – изменения со стороны капилляров и венул (преимущественно почечных и сосудов сетчатки глаза) -микроангиопатии. Поражение крупных артерий, по мнению Le Compt (1955), происходит в трех направлениях: 1) кальциноз медии; 2) диффузный фиброз медии и 3) развитие атеросклероза. Все три процесса не являются специфичными только для диабета, однако при диабете они наблюдаются гораздо чаще, чем у лиц, не болеющих диабетом. Кальциноз медии, патогенез которой остается до сих пор не выясненным, развивается преимущественно в сосудах нижних конечностей и, несмотря на распространенность и выраженность при диабете, не приводит к нарушению периферического кровообращения, так как не вызывает сужения и тромбоза сосудов. Эти изменения не связаны с развитием атеросклероза и могут наблюдаться у молодых диабетиков. Le Compt высказывает предположение о возможной связи кальциноза медии с изменениями основного вещества соединительной ткани, наблюдаемой у больных диабетом. Некоторые авторы считают, что этот процесс (эластокальциноз) предшествует развитию атеросклеротических бляшек, однако доказательств этому пока еще нет. Второй процесс, наблюдаемый в сосудах эластического типа диффузный фиброз интимы, также нельзя считать специфичным только для диабета. Некоторые авторы даже расценивают его как проявление возрастных изменений стенок сосудов, однако, несмотря на название, этот процесс не носит диффузного характера, а поражает преимущественно те сосуды, в которых чаще развивается атеросклеротический процесс.
Taylor (1953) показал, что фиброз интимы нередко сопровождается фрагментацией эластики и большими отложениями мукополисахаридов, что может способствовать последующей инфильтрации сосудистой стенки холестерином. Вполне вероятно, что фиброз интимы предрасполагает к развитию атеросклеротического процесса. О некоторой связи этих двух процессов свидетельствует также и общность предрасполагающих факторов. Так, установлено, что фиброз интимы чаще наблюдается у мужчин, чем у женщин, и значительно более выражен при наличии у больных гипертонической болезни. Что касается атеросклероза, то он развивается у больных диабетом гораздо чаще, чем у недиабетиков, и протекает особенно тяжело, давая ряд осложнений. По данным Н. Н. Аничкова (1956), М. Я. Брайтмана (1949), атеросклероз у больных диабетом встречается в 3,5-5 раз чаще, чем у не болеющих диабетом На секции у большинства больных находят распространенный атеросклероз в более молодом возрасте, чем у иедиабетиков. И. Н. Кошницкнй (1958), П. Е. Лукомский (1957), Warren (1952) и Le Compt (1955) указывают, что они не видели ни одного секционного случая диабета, длившегося более 5 лет, где не было бы выраженного атеросклероза. Многие авторы склонны связывать распространенность и выраженность атеросклероза при диабете со степенью пшерхолестеринемии. Так, White (1956) считает, что при диабете, протекающем с выраженной гиперхоле-стеринемией, атеросклероз развивается в 15 раз быстрее и чаще, чем у больных диабетом с нормальным уровнем холестерина в крови. Из всех сосудистых областей атеросклерозом у больных диабетом поражаются преимущественно коронарные артерии и сосуды нижних конечностей, приводя к сужению просвета и образованию тромбов в этих сосудах, что служит причиной таких тяжелых осложнений, как инфаркт миокарда и развитие гангрены нижних конечностей. Атеросклероз у больных диабетом чаще вызывает тяжелые осложнения и дает больший процент смертности, чем у недиабетиков (почти в 2 раза больше, по данным Sievers с соавт., 1961). – Также рекомендуем “Коронарная недостаточность при сахарном диабете. Инфаркт миокарда при диабете” Оглавление темы “Сердце при гипотиреозе, сахарном диабете”:
|
Источник
Диабетическая ангиопатия нижних конечностей – одно из самых сложных и неприятных осложнений диабета. Но гораздо важнее, что на протяжении долгого периода времени оно остается наиболее распространенным последствием болезни.
Практически каждый диабетик на планете встречается с ангиопатией уже через 10-15 лет после постановки первичного диагноза. При этом патологический процесс развивается настолько быстро и агрессивно, что влечет за собой смертельные последствия в виде инфаркта миокарда, острой ишемии и других сердечно-сосудистых проблем.
Что такое диабетическая ангиопатия: особенности заболевания
Если говорить простым языком, ангиопатия при сахарном диабете возникает из-за невозможности кровеносных сосудов пропускать кровь в том же объеме, как это было до появления диабета. Проблемы с сахаром ухудшают их эластичность, после чего развивается закупорка. В результате кровообращение ног настолько ухудшается, что страдает двигательная функция:
- Каждое движение приводит к появлению болезненных ощущений.
- Стопы немеют, из-за чего человеку трудно ходить.
- Образуются язвенные поражения.
В конечном итоге ткани нижних конечностей отмирают, развивается некроз, а значит, возникает необходимость ампутации. Но даже на этом ухудшение состояния из-за ангиопатии не заканчивается. Кровообращение в организме – процесс целостный и единый. Так что постепенно нарушения затрагивают глаза, почки, сердце.
Как появляется ангиопатия
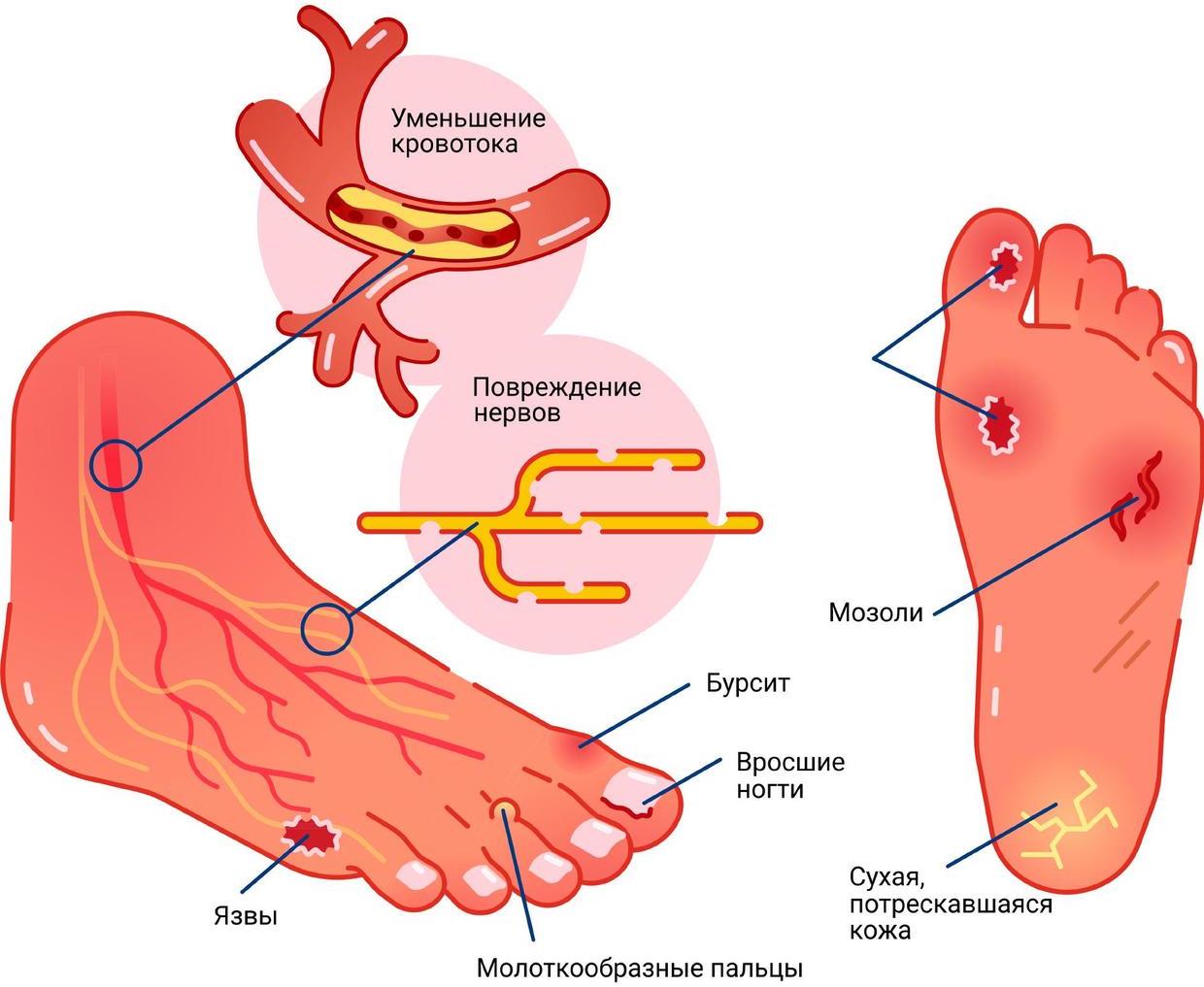
Механизм зарождения и развития диабетической ангиопатии изучен не до конца. Всеми виной сложность сахарного диабета как первичного заболевания. Слишком много факторов и рисков к нему могут привести и слишком по-разному он протекает. Достоверно известно только, что толчком к появлению симптомов нарушения становится атеросклероз сосудов. Развитие болезни происходит постепенно и на первых стадиях остается незамеченным для диабетика.
Сначала от длительного хождения появляется боль в нижних конечностях и легкое онемение. Затем пациент начинает замечать, что температура ног заметно снижена, по сравнению с остальными частями тела. И наконец, появляется бледность и синюшность тканей, часто дают знать о себе судороги. Вина в происходящем лежит на холестериновых бляшках, которые буквально заполняют мелкие и крупные сосуды, снижая кровообращение.
Почему развивается ангиопатия
Как уже говорилось ранее, первоначальная проблема всех диабетиков – атеросклероз, то есть истончение сосудов. Постоянное воздействие на организм сахара и инсулина в больших количествах делает их хрупкими, а неправильное питание – способствует нарастанию бляшек.
Но это не единственная причина, дающая толчок развитию диабетической ангиопатии нижних конечностей. Среди факторов, которые способствуют появлению заболевания, можно выделить:
- Ожирение, приводящее к увеличению количества холестерина в крови.
- Гипертония.
- Чередование гипергликемии и гиперинсулинемии.
- Поражение периферических нервов ног.
- Индивидуальные аномалии костей и мышц.
- Синдром Рейно, приводящий к ишемии.
- Курение.
Вместе с атеросклерозом эти нарушения ускоряют процесс разрушения сосудов, проявления ангиопатии становятся очевидными быстрее.
Главные симптомы заболевания
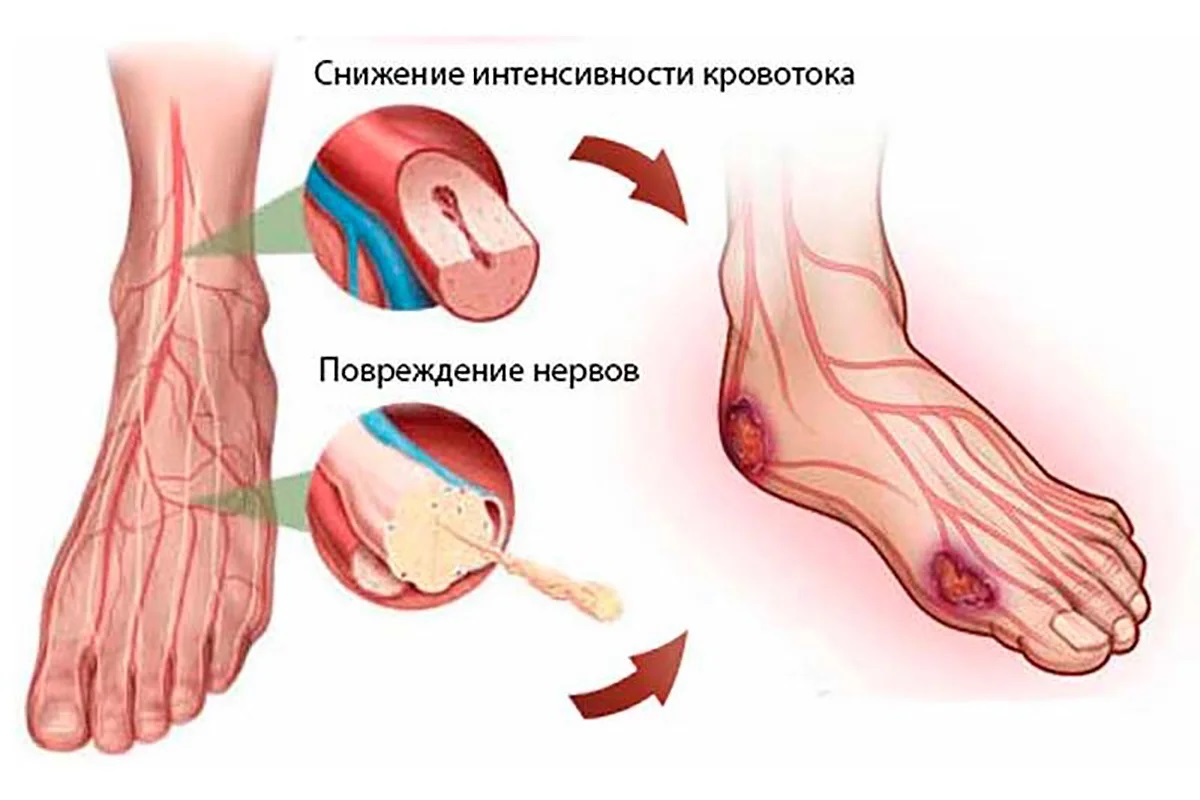
Проявления болезни разнятся и зависят в первую очередь от ее стадии. В первую очередь большинство пациентов отмечают у себя боль. Сначала она дает о себе знать только после длительных прогулок, но позднее – достаточно встать на ноги совершить несколько шагов, чтобы ощутить болезненность. Затем список симптомов пополняется неделя за неделей:
- На коже появляются небольшие красные или фиолетовые пятна.
- Стопы часто испытывают зуд и жжение.
- Появляется чувство холода и онемения в ногах, даже в теплом помещении.
- Царапины и раны на коже заживают медленно.
- Появляются первые язвочки, отеки, синюшность кожи.
- Кожный покров сильно иссушается, а ногти расслаиваются, но при этом они же могут утолщаться.
На тяжелой стадии болезни развиваются появляются опасные для жизни симптомы, такие как омертвение тканей нижних конечностей, гангрена, сердечная недостаточность и слепота.
Как развивается болезнь
Специалисты выделяют две главные степени, следующие друг за другом. Первая – микроангиопатия. При ней страдают только мелкие симптомы, не влияющие на появление явных признаков болезни. Обнаружить ангиопатию на этой стадии можно только во время медицинского обследования, так что своевременное лечение пациенты практически никогда не получают.
Вторая степень – макроангиопатия. С ней болезнь затрагивает важные крупные сосуды и постепенно появляются все те симптомы, о которых сказано выше. Опасность для общего самочувствия возрастает, страдают не только нижние конечности, но и другие важные органы тела: почки, сердце и так далее. дополнительно стоит отметить, что микроангиопатия без последующего развития макроангиопатии практически не встречается.
Лечение и профилактика диабетической ангиопатии аппаратами «Солнышко»
Лечение ангиопатии нижних конечностей при сахарном диабете зависит не только от степени развития вторичного осложнения, но и от того, как протекает первичное заболевание (диабет). Обычно оно состоит из трех составляющих:
- Медикаментозного лечения, которое определяется врачом, ведущим пациента с сахарным диабетом. В него включаются все лекарственные препараты, которые могут замедлить ход развития ангиопатии и снять симптомы.
- Хирургического вмешательства, требующегося, когда степень поражения нижних конечностей слишком большая.
- Физиотерапевтического лечения и профилактики – и именно с этой частью блестяще справляются приборы «Солнышко».
Магнитотерапевтический аппарат АМНП-02 «Солнышко» решает ряд задач, с которыми сталкивается пациент с ангиопатией: оказывает противовоспалительное действие, обезболивает, снимает отечность, ускоряет регенерацию поврежденных тканей. Достижение такого эффекта возможно благодаря воздействию низкочастотного переменного магнитного поля на пострадавшие участки ног.
Метод отличается простотой использования и безопасностью, что позволяет применять прибор даже для лечения детей. Но полностью заменить собой медикаментозное лечение он не в силах. Соблюдайте рекомендации врача и одновременно с этим восстанавливайте состояние сосудов с помощью «Солнышка», чтобы достичь максимального лечебного и профилактического эффекта.
Источник
Сахарный диабет – это распространенное заболевание, которое, помимо всего прочего, может приводить к поражению сосудов кожи и мягких тканей стоп, это состояние называется «синдром диабетической стопы». Последний приводит к возникновению язв и, при отсутствии лечения, заканчивается ампутацией. В настоящее время, при своевременном обращении к врачу, назначении медикаментозного лечения и, возможно, хирургическом вмешательстве. Больной может предотвратить осложнения сахарного диабета и повысить качество своей жизни.
Что такое диабет?
Диабет – это заболевание, связанное с нарушением продукции или нормального взаимодействия с клетками организма гормона Инсулина, в результате чего развивается стойкое повышение уровня сахара в крови. Заболевание характеризуется хроническим течением и нарушением всех видов обмена веществ. По данным американской диабетической ассоциации заболеваемость диабетом неуклонно растет и на сегодняшний день 7,5 процентов населения земного шара имеют симптомы этой болезни. Основной проблемой является то, что примерно каждый четвертый больной не осведомлен об имеющейся у него патологии.
Как измеряется уровень сахара и какой уровень глюкозы считается нормальным?
Измерение уровня сахара в диагностических целях производится натощак. Для уточнения диагноза может понадобиться также оценка дневных колебаний этого показателя и/или нагрузочные тесты (измерение уровня глюкозы после приема пищи). На сегодняшний день уровень сахара (глюкозы) достаточно точно определяется с помощью портативных глюкометров, анализирующих капиллярную кровь (кровь из пальца). В лечебных учреждениях данное исследование выполняется с венозной кровью при помощи более сложной аппаратуры – гемоанализаторов. В норме содержание глюкозы в крови колеблется в достаточно узких пределах: от 3,3 до 5,5 ммоль/л утром после сна и от 8 до 11ммоль/л после еды. Этот уровень сахара является стабильным показателем, так как поджелудочная железа производит тем больше инсулина, чем выше уровень глюкозы в крови.
Какие существуют типы сахарного диабета и в чем заключаются их основные различия?
Сахарный диабет 1 типа
В основе механизма развития диабета 1 типа лежит недостаточность производства гормона инсулина эндокринными клетками поджелудочной железы, вызванное их разрушением под влиянием тех или иных факторов (вирусная инфекция, стресс, аутоиммунные заболевания и др.). Диабет 1 типа составляет 10-15% от всех случаев диабета и в большинстве случаев развивается в детском или подростковом возрасте. Для этого типа диабета характерно появление основных симптомов, которые быстро прогрессируют с течением времени. Основным методом лечения являются инъекции инсулина, нормализующие обмен веществ организма. В отсутствие лечения диабет 1 типа быстро прогрессирует и приводит к возникновению тяжёлых осложнений, таких как кетоацидоз и диабетическая кома.
Сахарный диабет 2 типа
Этот тип заболевания обусловлен снижением чувствительности тканей к действию инсулина, который на начальных стадиях заболевания образуется в нормальных или даже повышенных количествах. Диета и снижение веса пациента в некоторых случаях помогают нормализовать углеводный обмен организма и снизить производство глюкозы на уровне печени. Однако с течением заболевания выделение инсулина клетками поджелудочной железы снижается, что делает необходимыми инъекции. Диабет 2 типа составляет 85-90% от всех случаев заболевания и наиболее часто развивается у людей старше 40 лет, и, как правило, связан с ожирением. Заболевание протекает медленно. С течением времени развиваются такие осложнение как микро- и макроангиопатия, нефро- и нейропатия, ретинопатия и др.
Каковы симптомы сахарного диабета?
В клинической картине диабета принято различать две группы симптомов: основные и второстепенные. К основным симптомам относятся:
- Усиленное выделение мочи;
- Постоянная неутолимая жажда;
- Постоянный неутолимый голод;
- Похудание (особенно характерно для диабета первого типа.
Основные симптомы наиболее характерны для диабета 1 типа. Они развиваются достаточно быстро. К вторичным симптомам относятся клинические признаки, развивающиеся медленно на протяжение долгого времени. Эти симптомы характерны как для диабета 1-го типа, так и для 2-го:
- Зуд кожи и слизистых оболочек;
- Сухость во рту;
- Общая мышечная слабость;
- Головная боль;
- Воспалительные поражения кожи, трудно поддающиеся лечению (фурункулез);
- Нарушение зрения;
- Наличие ацетона в моче при диабете 1 типа.
Когда пациенту ставится диагноз сахарного диабета?
Диагностика диабета 1 и 2 типа облегчается присутствием основных симптомов: полиурии, полифагии, похудания. Однако, основным методом диагностики является определение концентрации глюкозы в крови. Диагноз диабета устанавливается в случае, если:
- концентрация сахара (глюкозы) в капиллярной крови натощак превышает 6,1 ммоль/л (милимоль на литр), а через 2 часа после приема пищи превышает 11,1 ммоль/л,
- в результате проведения глюкозотолерантного теста (в сомнительных случаях) уровень сахара крови превышает 11,1 ммоль/л,
- уровень гликозилированного гемоглобина превышает 5,9%,
- в моче присутствует сахар,
- в моче содержится ацетон (Ацетонурия).
Что такое синдром диабетической стопы?
Синдром диабетической стопы собирательное понятие, объединяющее группу поздних осложнений сахарного диабета, при которых развиваются патологические изменения стоп больного в виде гнойно-некротических процессов, язв и костно-суставных поражений, возникающие на фоне специфических изменений периферических нервов, сосудов, кожи и мягких тканей, костей и суставов.
Синдром диабетической стопы бывает двух видов. При нейропатической форме деструктивные процессы на стопе появляются из-за поражения нервов (полиневропатии), при нейроишемической форме основной фактор это диабетическая ангиопатия (диабетическое поражение сосудов).
Как выявить синдром диабетической стопы?
Примерно 40-50% больных сахарным диабетом относятся к группам риска. Критериями отнесения больного в группу риска по синдрому диабетической стопы являются:
- снижение чувствительности кожи и/или отсутствие пульса артерий стоп,
- деформации стопы,
- выраженные гиперкератозы стоп,
- наличие язв, гнойно-некротических процессов, ампутаций в анамнезе.
Основными методами диагностики являются:
- осмотр эндокринолога, невролога, сосудистого хирурга,
- гликемический профиль и определение уровня гликозилированного гемоглобина,
- измерение транскутанного напряжения по кислороду,
- Ультразвуковое дуплексное сканирование артерий нижних конечностей.
Источник
О сосудах при диабете
Если у пациента с диабетом появляются подозрения о развитии патологических процессов в ногах, следует незамедлительно обратиться к эндокринологу, который направит на дальнейшие обследования.
Если по какой-то причине нет возможности попасть на прием к эндокринологу, а большая часть общения идет с врачом общей практики, попросите его направить вас на осмотр не только к неврологу, но и к сосудистому хирургу. Довольно распространены ситуации, когда проблема рассматривается только с одной стороны. 80% ампутаций при диабете можно было бы избежать, если бы к обсуждению необходимой терапии для пациента вовремя включился сосудистый хирург.
Помните, что синдром диабетической стопы – это изменения нервной системы И/ИЛИ сосудистого русла. Возникнуть осложнение может на фоне таких осложнений, как нейропатия, микро- и макроангиопатии, остеоартропатии.
Заболевание варикозное расширение вен протекает в три стадии: компенсация, субкомпенсация и декомпенсация.
На первой стадии варикоз практически незаметен. Появляется небольшая усталость. Возможно возникновение заметных сосудистых «звездочек» или сетки. Но в целом ярких симптомов нет.
Во время второй стадии – субкомпенсации – возникают клинические проявления. Это яркие симптомы: усталость ног, судороги, отеки и прочее. Вены могут быть заметно увеличены или появляются голубоватые узелки. Особенно заметны проявления после длительного сидения или прогулки на каблуках.
Стадия декомпенсации связана с появлением таких осложнений, как тромбофлебит (воспаление стенки вены с образованием тромба), трофические язвы (длительные с трудом заживающие ранки) и кровотечений. Повышен риск миграции тромбов из нижних конечностей в легочную артерию.
Как лечить?
Лечение назначает врач после полного обследования. Терапия может быть медикаментозной или понадобиться хирургическое вмешательство.
Хирургическое вмешательство
При варикозном расширении вен, трофических язвах и тромбофлебите может быть назначена операция флебэктомия. Она помогает нормализовать кровоток в глубоких венах. Есть ряд противопоказаний: поздняя стадия варикозного расширения вен, ишемическая болезнь сердца, тяжелые инфекционные заболевания, вторая половина беременности. Обычно операцию не делают в пожилом возрасте.
Флебэктомию могут проводить разными способами – классический, лазерный, методом радиочастотной абляция, склерооблитерация. Смысл всех манипуляций один и тот же – физическое удаления или разрушения части тканей. Часть вены удаляют или склеивают стенки с последующим рассасыванием.
Медикаментозное лечение
Основано на приеме лекарственных препаратов, которые повышают тонус вен, укрепляют стенки, позволяют снять отеки и улучшают реологические свойства крови (например, вязкость и текучесть).
Важным элементом в комплексных мерах, если не применяется хирургическое вмешательство, является использование эластической компрессии. Для этого назначается лечебный трикотаж (не путайте с профилактическим). Пациент носит такой компрессионный трикотаж постоянно для остановки прогрессирования болезни и профилактики осложнений.
Помните, что выбор терапии – сфера врача. Не экспериментируйте и не проводите собственную профилактику до выяснения состояния. Самолечение с препаратами разжижающими кровь может привести к кровотечению. Никогда не назначайте себе такие препараты самостоятельно!
При лечении варикозного расширения вен на фоне сахарного диабета должны учитываться текущие показатели компенсации и развитие осложнений.
Некоторые из начальных проявлений варикозного расширения вен пациенты могут путать с полинейропатией. Если у вас появились подозрения или есть яркие симптомы варикоза, срочно обратитесь к врачу! Если эндокринолог назначает консультацию невропатолога, попросите направление на дополнительный осмотр к сосудистому хирургу.
Источник
