Сердце кровь сосуды лимфа

Артерии сердца отходят от луковицы аорты – начального расширенного отдела восходящей части аорты. Эти артерии наподобие венца окружают сердце, в связи с чем и называются венечными артериями. Правая венечная артерия начинается на уровне правого синуса аорты, а левая – на уровне левого ее синуса. Обе артерии отходят от аорты ниже свободных (верхних) краев полулунных заслонок, поэтому во время сокращения (систолы) желудочков заслонки прикрывают отверстия артерий и почти не пропускают кровь к сердцу. При расслаблении (диастоле) желудочков синусы заполняются кровью, закрывая ей путь из аорты обратно в левый желудочек. Одновременно открывается доступ крови в сосуды сердца.

Правая венечная артерия (a.coronaria d) уходит вправо под ушко правого предсердия, ложится в венечную борозду, огибает правую (легочную) поверхность сердца. Затем артерия следует по задней поверхности сердца влево, где своим концом анастомозирует с огибающей ветвью правой венечной артерии. Наиболее крупной ветвью правой венечной артерии является задняя межжелудочковая ветвь (r.interventricularis posterior), которая направляется по одноименной борозде сердца в сторону его верхушки. Ветви правой венечной артерии кровоснабжают стенки правого желудочка и предсердия, заднюю часть межжелудочковой перегородки, сосочковые мышцы правого желудочка, заднюю сосочковую мышцу левого желудочка, синусно-предсердный и предсердно-желудочковый узлы проводящей системы сердца.

Левая венечная артерия (a.coronaria sinistra) несколько толще правой, располагается между началом легочного ствола и ушком левого предсердия. Она делится на две ветви: переднюю межжелудочковую ветвь (r.interventricularis anterior) и огибающую ветвь (r.circumflexus). Последняя, являющаяся продолжением основного ствола венечной артерии, огибает сердце слева, располагаясь в его венечной борозде. На задней стороне органа эта ветвь анастомозирует с правой венечной артерией. Передняя межжелудочковая ветвь следует по одноименной борозде сердца в сторону его верхушки. В области сердечной вырезки эта ветвь иногда переходит на диафрагмальную поверхность сердца, где анастомозирует с концевым отделом задней межжелудочковой ветви правой венечной артерии. Ветви левой венечной артерии кровоснабжают стенки левого желудочка, в том числе сосочковые мышцы, большую часть межжелудочковой перегородки, переднюю стенку правого желудочка, а также стенки левого предсердия.
Ветви правой и левой венечных артерий, соединяясь, формируют как бы два артериальных кольца вокруг сердца: поперечное в венечной борозде и продольное, сосуды которого находятся в передней и задней межжелудочковых бороздах.
Ветви венечных артерий обеспечивают кровоснабжение всех слоев стенок сердца. В миокарде, где уровень окислительных процессов наиболее высок, анастомозирующие между собой микрососуды повторяют ход мышечных пучков.
Существуют различные варианты распределения ветвей венечных артерий, которые называют типами кровоснабжения сердца. Основные из них следующие:
- правовенечный тип – большинство отделов сердца кровоснабжается ветвями правой венечной артерии;
- левовенечный тип – большая часть сердца получает кровь из ветвей левой венечной артерии;
- средний, или равномерный, тип – обе венечные артерии равномерно распределяются в стенках сердца.
Выделяют также переходные типы кровоснабжения сердца – среднеправый и среднелевый. Принято считать, что среди всех типов кровоснабжения сердца преобладающим является среднеправый тип.

Возможны варианты и аномалии положения и ветвления венечных артерий. Они проявляются в изменении места начала и числа венечных артерий. Так, артерии могут отходить от аорты непосредственно над полулунными клапанами или значительно выше – от левой подключичной артерии, а не от аорты. Венечная артерия может быть единственной, т.е. непарной; может быть 3-4 венечные артерии, а не две: по две артерии отходят справа и слева от аорты или две от аорты и две от левой подключичной артерии.
Наряду с венечными артериями к сердцу (особенно к перикарду) идут непостоянные (дополнительные) артерии. Это могут быть медиастинально-перикардиальные ветви (верхняя, средняя и нижняя) внутренней грудной артерии, ветви перикардодиаф-рагмальной артерии, а также ветви, отходящие от вогнутой поверхности дуги аорты, и др.
Вены сердца более многочисленны, чем артерии. Большинство крупных вен сердца собирается в один общий широкий венозный сосуд – венечный синус (sinus coronarius) – остаток эмбриональной левой общей кардиальной вены. Синус расположен в венечной борозде на задней поверхности сердца и открывается в правое предсердие ниже и кпереди от отверстия нижней полой вены (между ее заслонкой и межпредсердной перегородкой). Притоками венечного синуса являются 5 вен:
- большая вена сердца (v.cardiaca magna), которая начинается в области верхушки сердца на передней его поверхности. Эта вена лежит в передней межжелудочковой борозде рядом с передней межжелудочковой ветвью левой венечной артерии. Затем на уровне венечной борозды вена поворачивается влево, проходит под огибающей ветвью левой венечной артерии, ложится в венечную борозду на задней поверхности сердца, где продолжается в венечный синус. Большая вена сердца собирает кровь из вен передней поверхности обоих желудочков и межжелудочковой перегородки. В большую вену сердца впадают также вены задней поверхности левого предсердия и левого желудочка;
- средняя вена сердца (v.cardiaca ) образуется в области задней поверхности верхушки сердца, поднимается вверх по задней межжелудочковой борозде (прилежит к задней межжелудочковой ветви правой венечной артерии) и впадает в венечный синус;
- малая вена сердца (v.cardiaca parva) начинается на правой (легочной) поверхности правого желудочка, поднимается вверх, ложится в венечную борозду на диафрагмальной поверхности сердца и впадает в венечный синус. Эта вена собирает кровь главным образом от правой половины сердца;
- задняя вена левого желудочка (v.posterior ventriculi sinistri) формируется из нескольких вен на задней поверхности левого желудочка, ближе к верхушке сердца и впадает в венечный синус или в большую вену сердца;
- косая вена левого предсердия (v.obhqua atrii sinistri) следует сверху вниз по задней поверхности левого предсердия и впадает в венечный синус.
Кроме вен, впадающих в венечный синус, у сердца имеются вены, которые открываются непосредственно в правое предсердие. Это передние вены сердца (vv.cardiacae anteriores), собирающие кровь от передней стенки правого желудочка. Они направляются вверх к основанию сердца и открываются в правое предсердие. Наименьшие вены сердца (тебезиевы вены; vv.cardiacae minimae), всего 20-30, начинаются в толще стенок сердца и впадают непосредственно в правое предсердие и частично в желудочки и левое предсердие через отверстия наименьших вен.
Лимфатическое русло стенок сердца состоит из лимфатических капилляров, располагающихся в виде сетей в эндокарде, миокарде и эпикарде. Лимфа из эндокарда и миокарда оттекает в расположенные в эпикарде поверхностную сеть лимфатических капилляров и в сплетение лимфатических сосудов. Соединяясь между собой, лимфатические сосуды укрупняются и образуют два главных сосуда сердца, по которым лимфа оттекает к регионарным лимфатическим узлам. Левый лимфатический сосуд сердца образуется из слияния лимфатических сосудов передних поверхностей правого и левого желудочков, левой легочной и задней поверхностей левого желудочка. Он следует от левого желудочка вправо, проходит позади легочного ствола и впадает в один из нижних трахеобронхиальных лимфатических узлов. Правый лимфатический сосуд сердца формируется из лимфатических сосудов передней и задней поверхностей правого желудочка, направляется справа налево по передней полуокружности легочного ствола и впадает в один из передних средостенных лимфатических узлов, расположенных у артериальной связки. Мелкие лимфатические сосуды, по которым оттекает лимфа от стенок предсердий, впадают в близлежащие передние средостенные лимфатические узлы.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Источник
Внутренняя среда организма складывается из 3 тесно взаимосвязанных компонентов: кровь, лимфа и межклеточная жидкость (тканевая, интерстициальная).
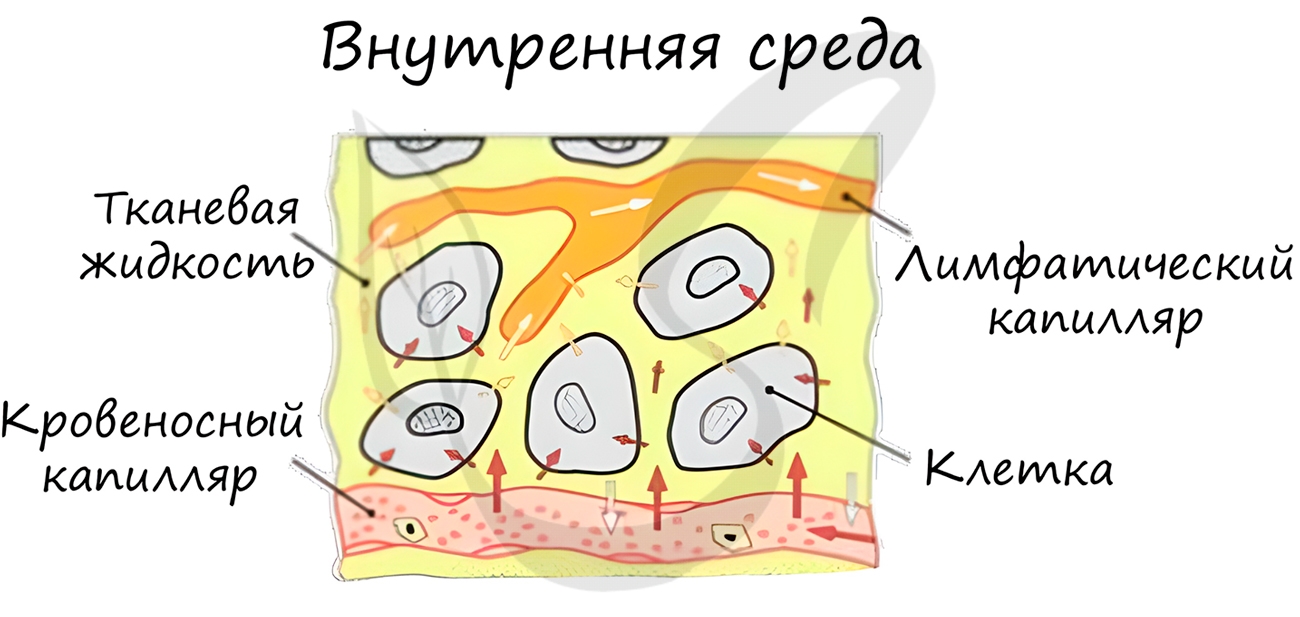
В капиллярах стенка состоит из одного слоя клеток, что делает возможным газообмен и обмен питательными веществами с окружающими капилляр тканями. Через стенку сосуда газы, питательные вещества и вода из крови устремляются к клеткам. В клетках происходит тканевое дыхание, в межклеточную жидкость выделяется углекислый газ, который затем поступает в кровь, соединяется с гемоглобином и, достигая альвеол в легких, удаляется из организма.
У лимфатических сосудов есть особенность, которую вы всегда обнаружите на рисунке: они начинаются слепо, в отличие от кровеносных сосудов. Лимфу в них образует вода, поступающая из межклеточной жидкости. Лимфа участвует в перераспределении жидкости в организме.
Состав и функции крови
Кровь – важнейшая составляющая внутренней среды организма. Напомню, что эта ткань относится к жидким соединительным тканям и состоит из плазмы (на 55%) и форменных элементов (оставшиеся 45%). У взрослого человека объем крови составляет 4-6 литра.
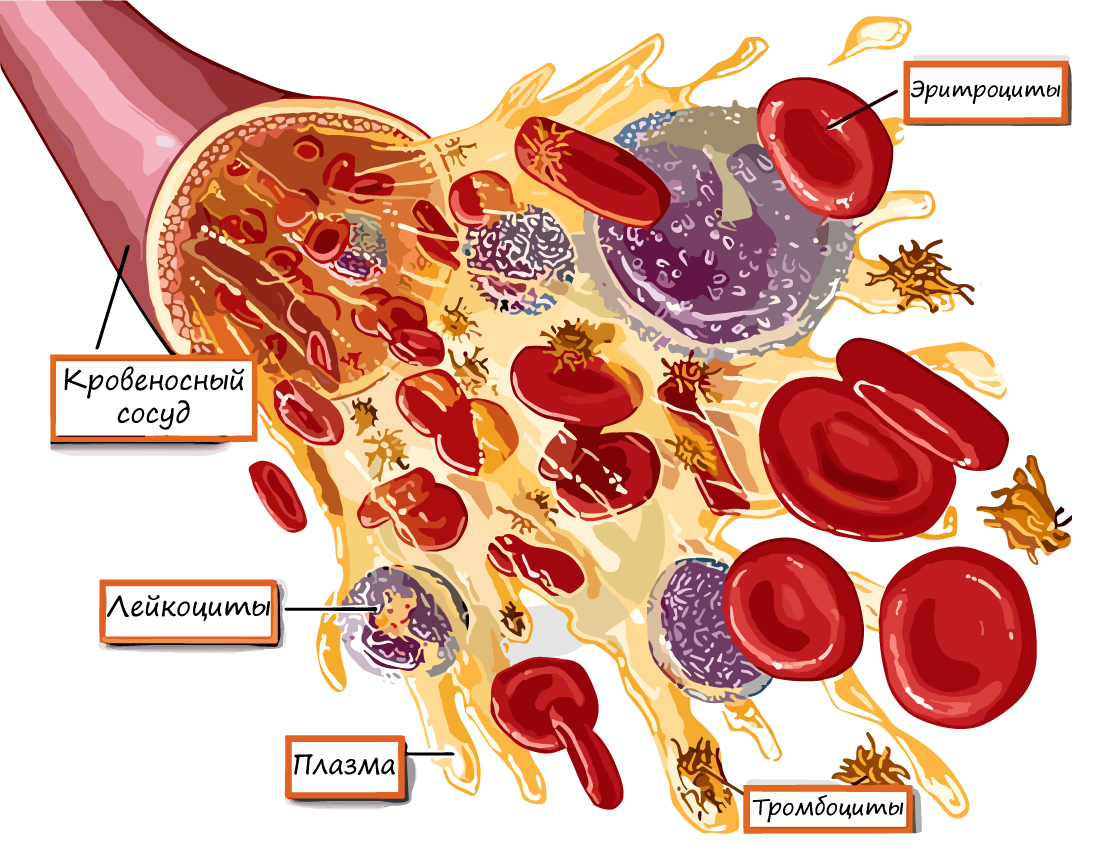
Давайте систематизируем и углубим наши знания о крови. Кровь состоит из:
- Плазмы на 55%
В состав плазмы входят различные белки: альбумины, глобулины, фибриноген, ионы Ca2+, K+, Mg2+, Na+, Cl-, HPO42-, HCO3-.
Плазма выполняет ряд важных функций:
- Трофическую (питательную) – белки плазмы являются источником аминокислот
- Буферную – поддерживают кислотно-щелочное состояние (pH крови = 7,35-7,4)
- Транспортную – белки глобулины транспортируют питательные вещества – жиры, а также гормоны, витамины
- Защитную – в крови циркулируют антитела, белки крови (в частности фибриноген) обеспечивают гемостаз (свертывание крови)
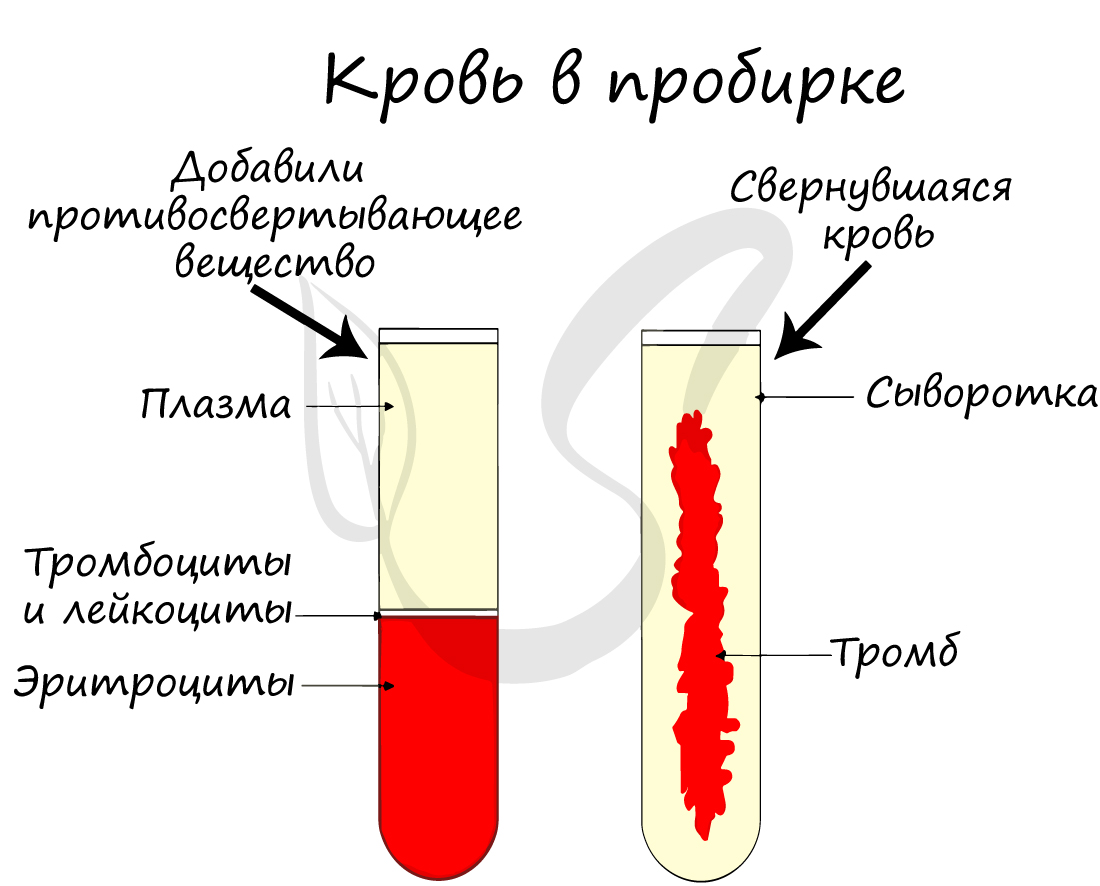
Отметьте, что плазма крови без фибриногена называется сывороткой (она не свертывается, в отличие от плазмы). Концентрация соли NaCl (хлорида натрия) в крови примерно постоянна и составляет 0,9%.
- Форменных элементов
К ним относятся:
- Эритроциты – от греч. ἐρυθρός – красный и κύτος – вместилище, клетка
Эритроциты – красные кровяные тельца, основная их функция – дыхательная – перенос газов: кислорода от альвеол легких к тканям и углекислого газа от тканей к альвеолам. В 1 мм3 крови находится около 4-5 млн. Основной белок эритроцита – гемоглобин, состоящий из железосодержащего гема (Fe) и белка глобина.
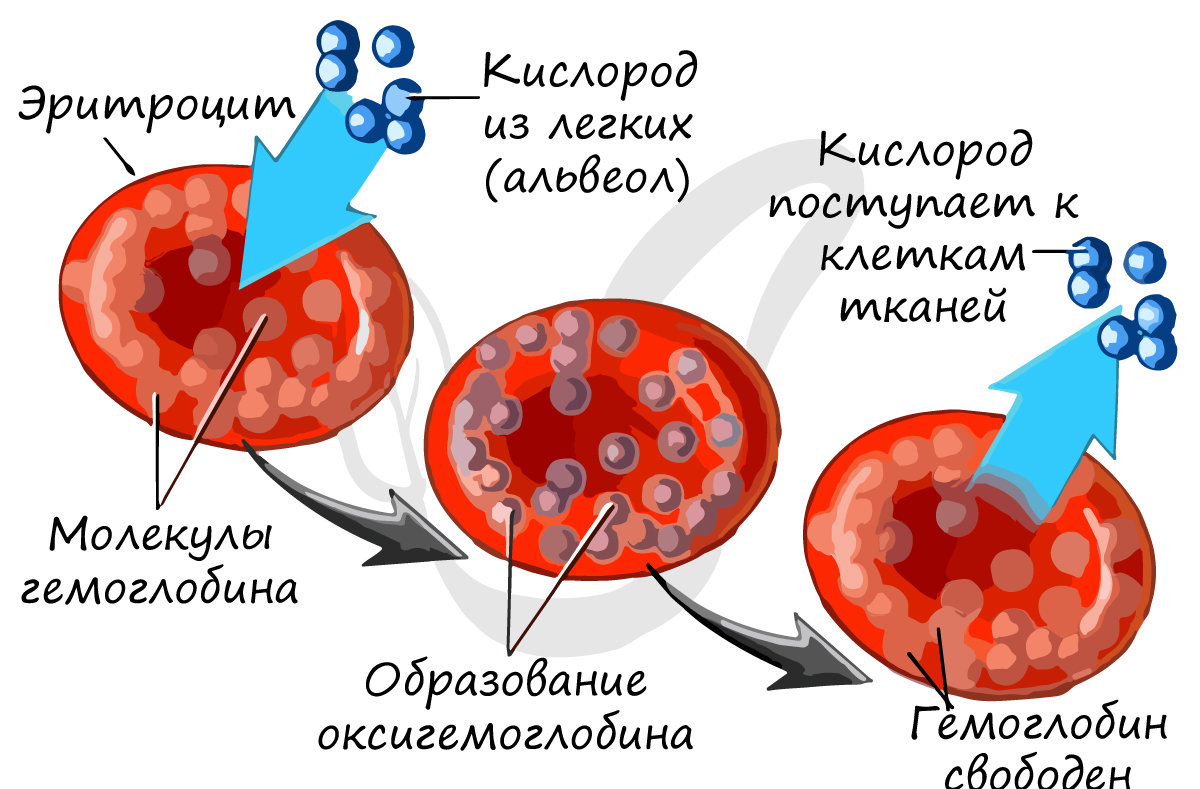
Эритроциты имеют характерную двояковогнутую форму, лишены ядра (в отличие от эритроцитов других животных, например, эритроциты лягушки содержат ядро). Их маленький диаметр и способность складываться помогает им проникать через самые мельчайшие сосуды нашего тела – капилляры, диаметр которых меньше, чем диаметр эритроцита!
Эритроциты дифференцируются в красном костном мозге (в губчатом веществе костей), срок их жизни составляет 120 дней. К окончанию жизненного цикла их форма становится шарообразной. Такие старые шарообразные эритроциты задерживаются в печени и селезенке, которая называется кладбищем эритроцитов. Здесь они разрушаются, а их остатки фагоцитируются.
Из статьи о легких вы уже знаете, что гемоглобин образует соединения:
- C кислородом – оксигемоглобин
- C углекислым газом – карбгемоглобин
- C угарным газом – карбоксигемоглобин
Сродство гемоглобина к угарному газу в 300 раз выше, чем к кислороду, поэтому карбоксигемоглобин очень устойчив.
Вообразите: при содержании во вдыхаемом воздухе 0,1% угарного газа 80% от общего количества гемоглобина связываются с угарным газом, а не кислородом! Угарный газ образуется при пожарах в замкнутом пространстве, отравиться им и потерять сознание можно очень быстро. Если немедленно не вынести человека на свежий воздух, то летальный исход становится неизбежным.

Запомните, что у людей, живущих в горной местности, количество эритроцитов в крови несколько выше, чем у обитателей равнины. Это связано с тем, что концентрация кислорода в горах ниже средней, вследствие чего компенсаторно увеличивается содержание эритроцитов в крови, чтобы переносить больше кислорода.

- Лейкоциты – от др.-греч. λευκός – белый и κύτος – вместилище, тело
Лейкоциты – белые кровяные тельца, имеющие ядро и не содержащие гемоглобин. Дифференцируются в красном костном мозге, лимфатических узлах. С кровью переносятся к тканям организма, где проходит основная часть их жизненного цикла: они выполняют защитную функцию, которая заключается в:
- Осуществлении фагоцитоза
- Обезвреживании ядов, токсинов
- Участие в клеточном и гуморальном иммунитете
Число лейкоцитов в 1 мм3 крови 4-9 тысяч. Лейкоциты разнообразны по форме и строению, среди них встречаются нейтрофилы, лимфоциты, моноциты. Их деятельность направлена на защиту организма: они обеспечивают иммунитет.
Если лейкоциты увеличены в анализе крови, то врач может заподозрить инфекционный процесс: во время него лейкоциты возрастают, чтобы уничтожить бактерии и вирусы, попавшие в организм.
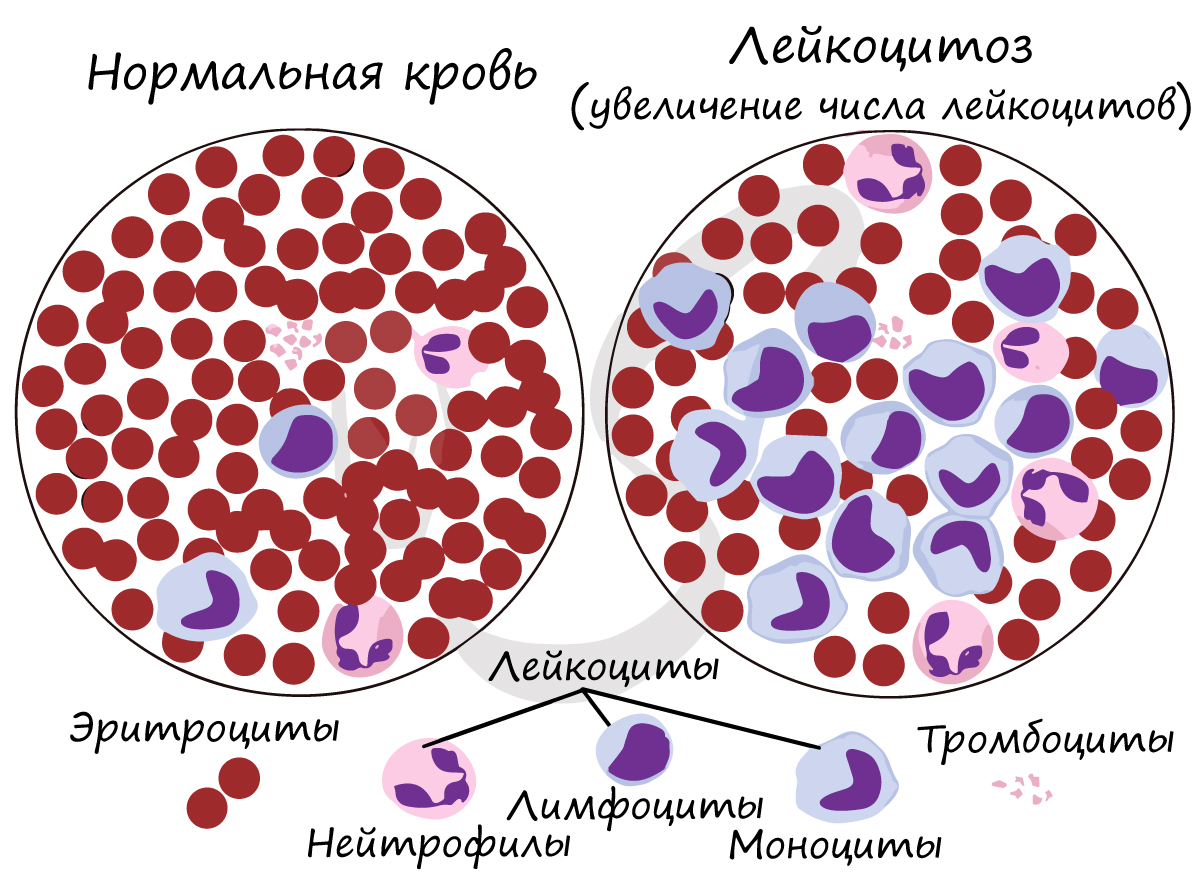
Около 25-40% от всех лейкоцитов составляют лимфоциты, в популяции которых можно обнаружить T- и B-лимфоциты. Они выполняют важнейшие функции, благодаря которым формируется иммунитет.
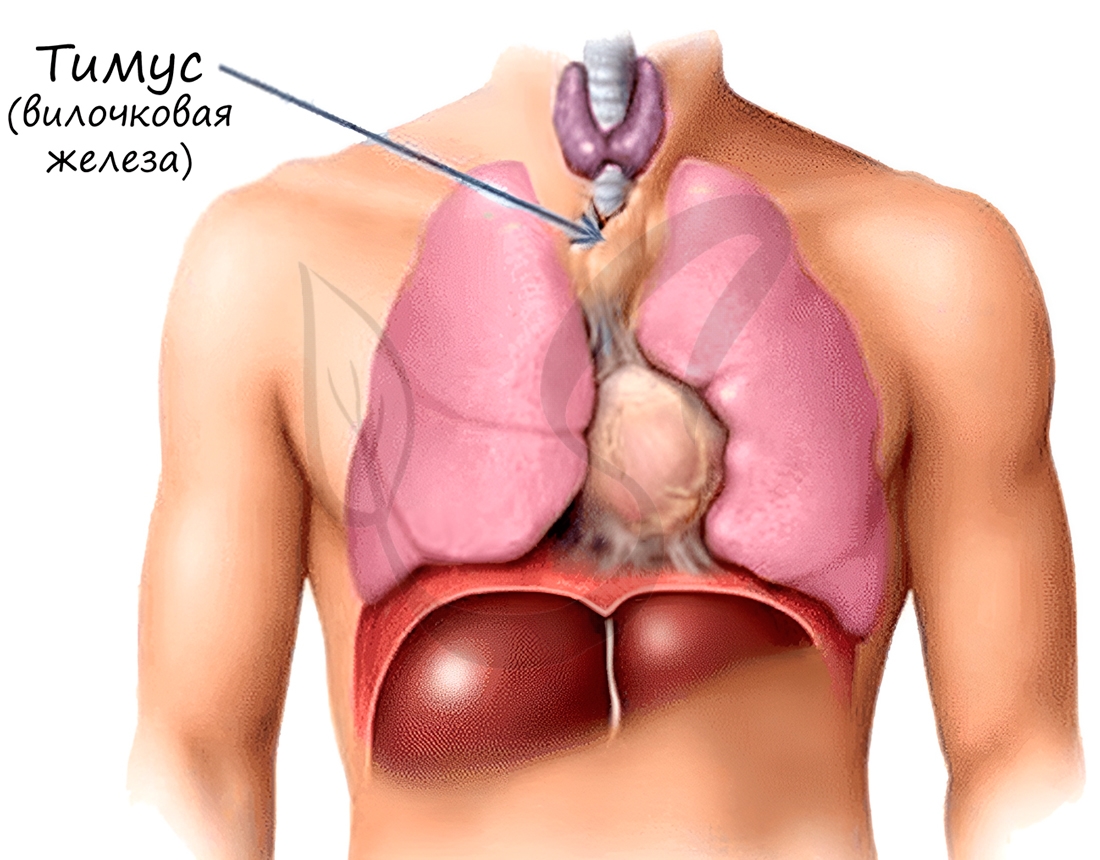
T-лимфоциты созревают в специальном органе – тимусе (вилочковой железе). Они обеспечивают клеточный иммунитет, выявляют и уничтожают мутантные (раковые) клетки, миллионы которых ежедневно образуются даже у здорового человека. Уничтожают в организме подобные клетки T-лимфоциты путем фагоцитоза.
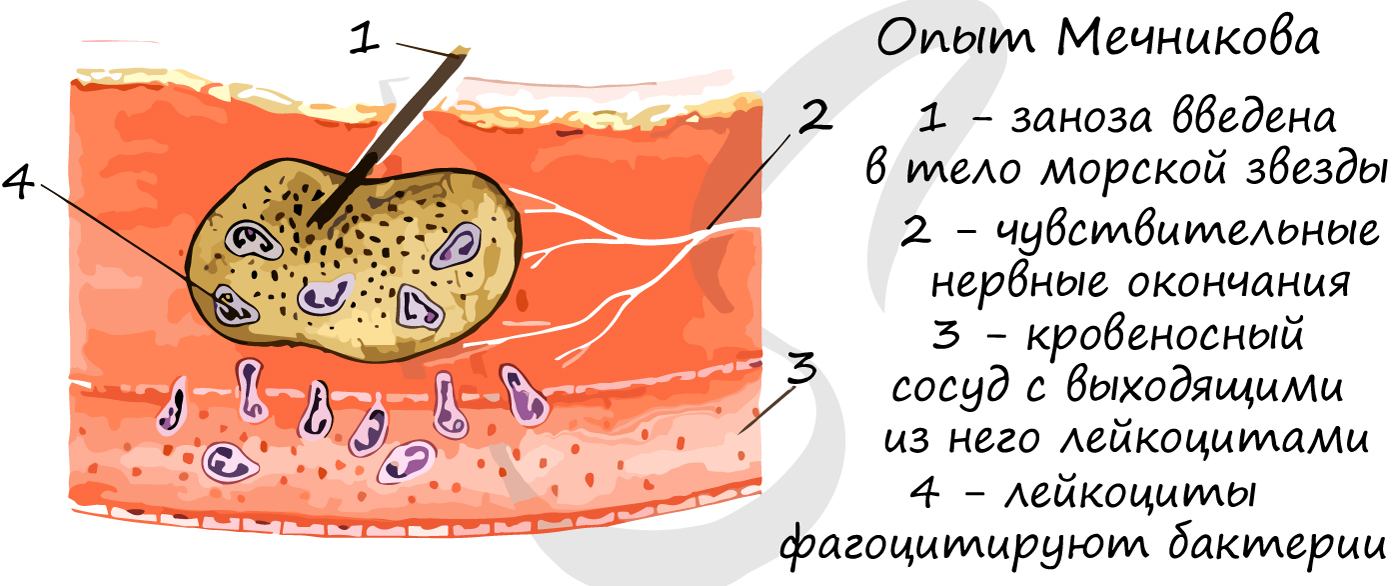
Фагоцитоз – процесс, при котором клетки захватывают и переваривают твердые частицы (другие клетки). Создатель фагоцитарной теории иммунитета И.И. Мечников провел опыт, который наглядно демонстрирует, что лейкоциты способны выходить из кровеносного русла в ткани (при воспалении), фагоцитировать попавшие в рану чужеродные белки, бактерии.
Гуморальный (греч. humor – жидкость) иммунитет обеспечивается B-лимфоцитами. После контакта с антигеном (чужеродное вещество в организме) B-лимфоцит превращается в плазмоцит – клетку, которая вырабатывает антитела. Антитела (иммуноглобулины) – белковые молекулы, препятствующие размножению микроорганизмов и нейтрализующие выделяемые ими токсины.
Часть плазмоцитов может оставаться в организме после устранения антигена многие годы, эта часть обеспечивает иммунную память, благодаря которой в случае повторного попадания того же антигена – человек не заболеет, либо легко и быстро перенесет болезнь.
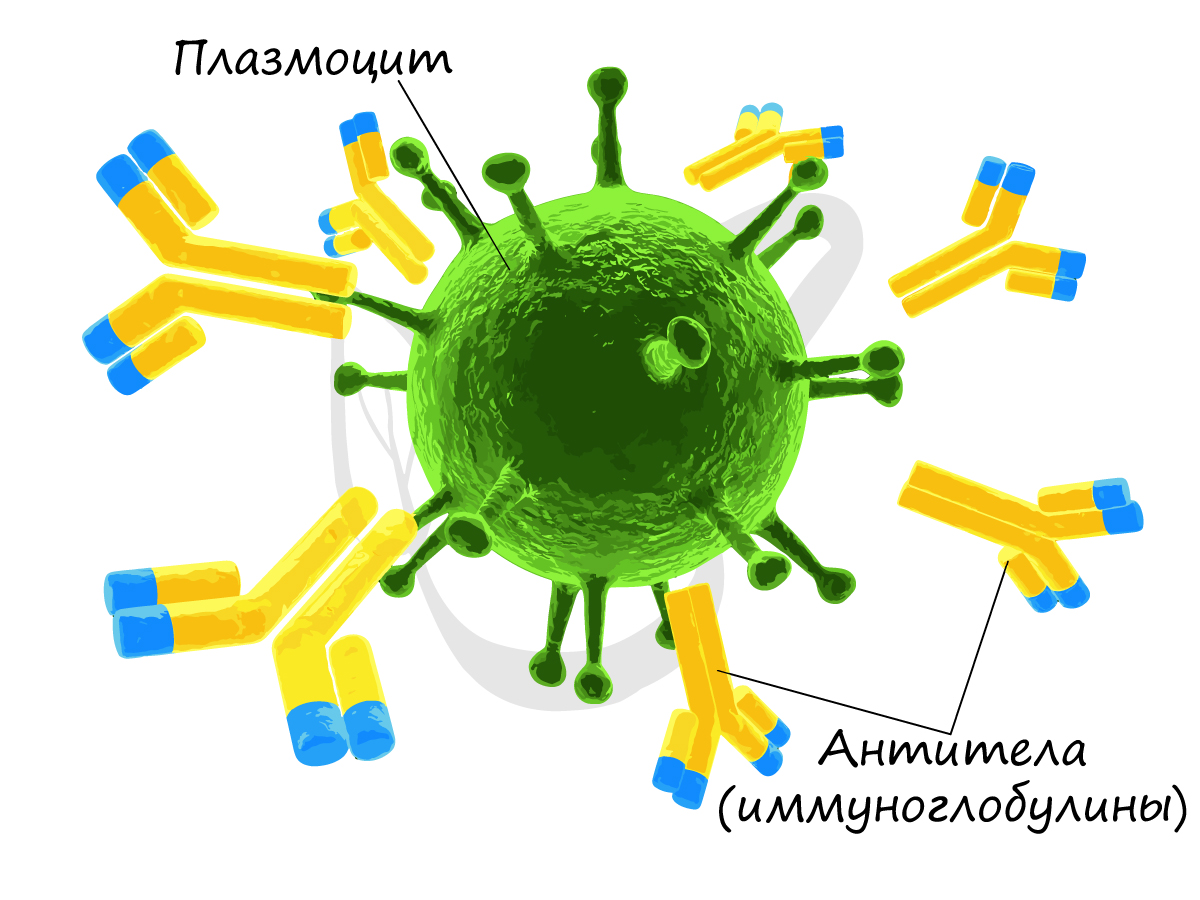
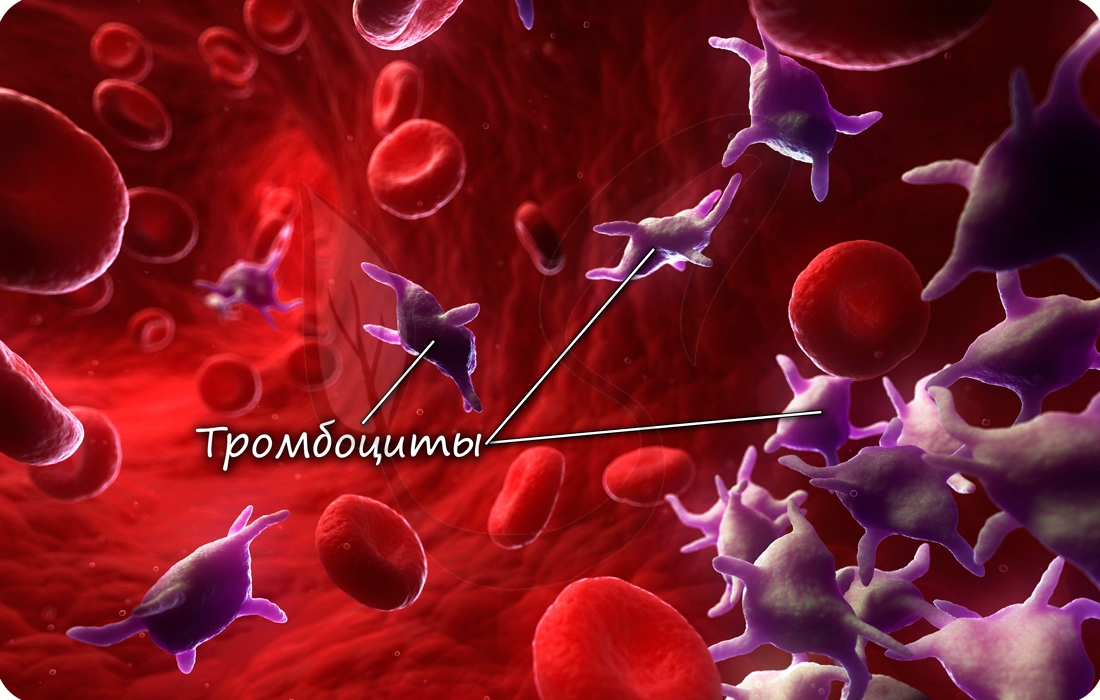
- Тромбоциты – от греч. θρόμβος – сгусток и κύτος – клетка
Устаревшее название тромбоцитов – кровяные пластинки. Тромбоциты – клеточные элементы крови, представляющие собой круглые безъядерные образования. В 1 мм3 насчитывается 250-400 тысяч клеток.
Дифференцируются (образуются) тромбоциты в красном костном мозге. На их поверхности имеются рецепторы, которые активируются при повреждении кровеносного русла. Они играют важную роль в процессе гемостаза – свертывания крови, предотвращают кровопотерю.
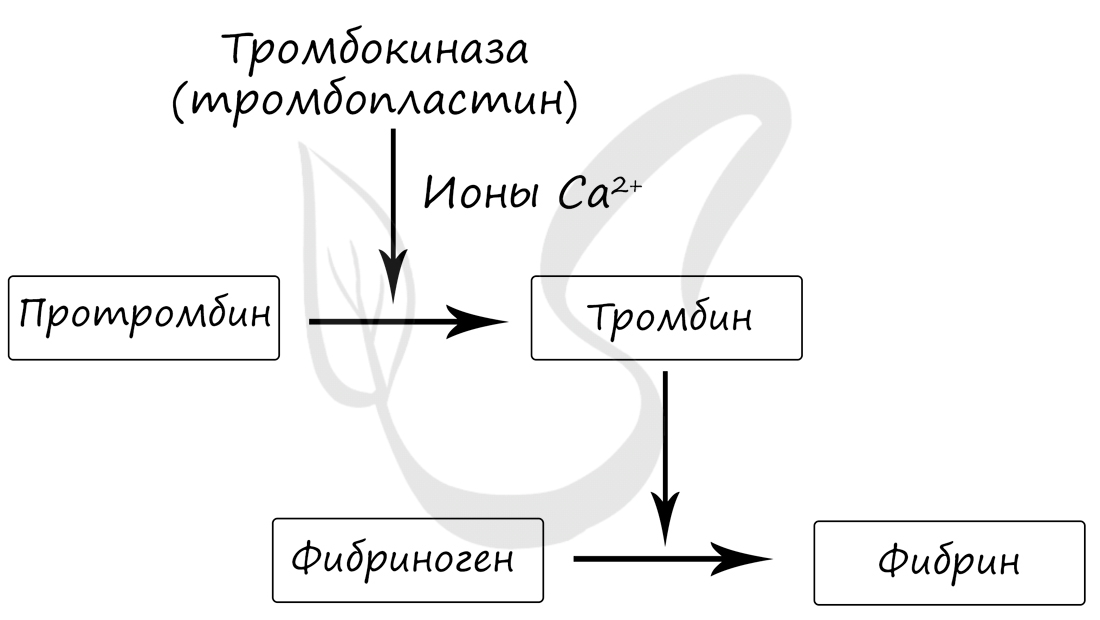
Процесс гемостаза требует нашего особого внимания. Гемостаз (от греч. haima – кровь + stasis – стояние) – процесс свертывания крови, являющийся важнейшим защитным механизмом от кровопотери. Активируется при повреждении кровеносных сосудов.
Гемостаз зависит от множества факторов, среди которых важное место отводится ионам Ca2+. Гемостаз происходит следующим образом: при повреждении сосуда из тромбоцитов высвобождаются тромбопластины, которые способствуют переходу протромбина в тромбин. В свою очередь, тромбин способствует переходу растворимого белка крови, фибриногена, в нерастворимый фибрин.
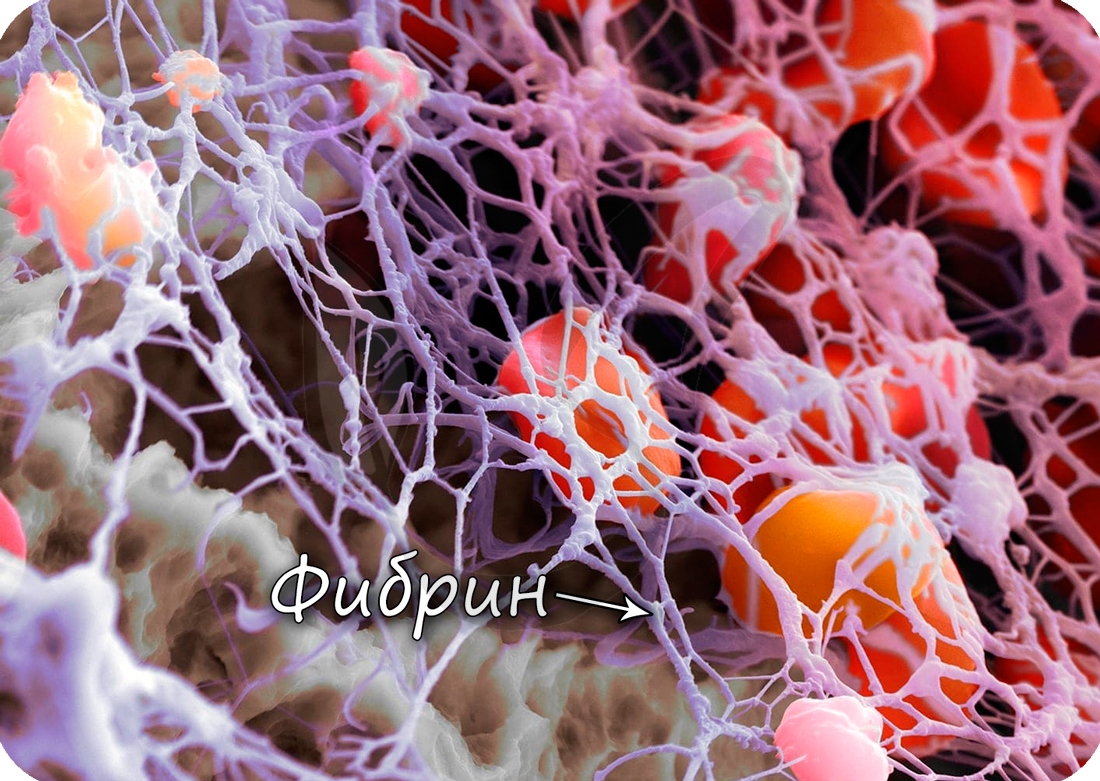
Истинный тромб образуется при переходе растворимого белка крови, фибриногена, в нерастворимый фибрин, нити которого создают “сетку”, где застревают эритроциты. В результате останавливается кровотечение из сосуда.
Группы крови и трансфузия (переливание)
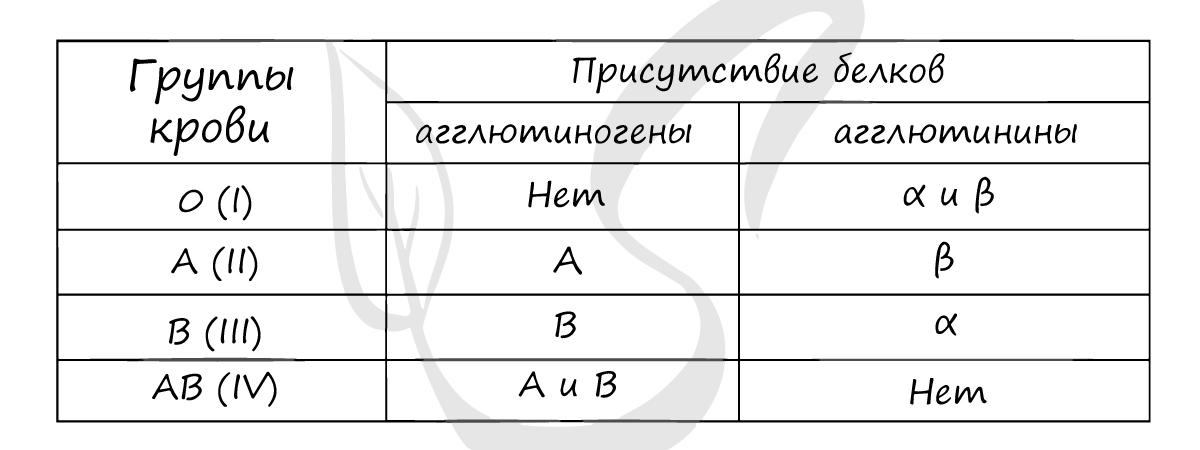
Не могу утаить, что существует более 30 различных систем групп крови. Наиболее широко используемая (в том числе и в медицине при переливании крови) – система AB0. Она основана на том факте, что на мембране эритроцитов располагаются различные антигены, определенные генетически. На основании сходства этих антигенов людей делят на 4 группы.
Наибольшее значение в системе AB0 имеют агглютиногены A и B, расположенные на поверхности эритроцитов, и агглютинины α и β. Если встречаются два одинаковых компонента, к примеру: агглютиноген A и агглютинины α, то начинается реакция агглютинации – эритроциты начинают склеиваться.
Агглютинацию ни в коем случае нельзя допустить, она может сильно ухудшить состояние пациента вплоть до летального исхода. При переливании крови строго соблюдается следующее правило: переливается только кровь, относящаяся к одной и той же группе. Это наилучший вариант, однако, и здесь бывают неудачные переливания, заканчивающиеся гибелью пациента, ведь ранее я уточнил, что система AB0 является лишь одной из 30 систем групп крови, а учесть их все не представляется возможным.
Ниже вы найдете схему, где группы крови (по системе AB0) проверяют на совместимость. Реципиентом называют того, кому переливают кровь, а донором – от кого переливают. Если вы видите сгустки эритроцитов, то это значит, что произошла агглютинация, и переливание крови от донора к реципиенту ни к чему хорошему не приведет.
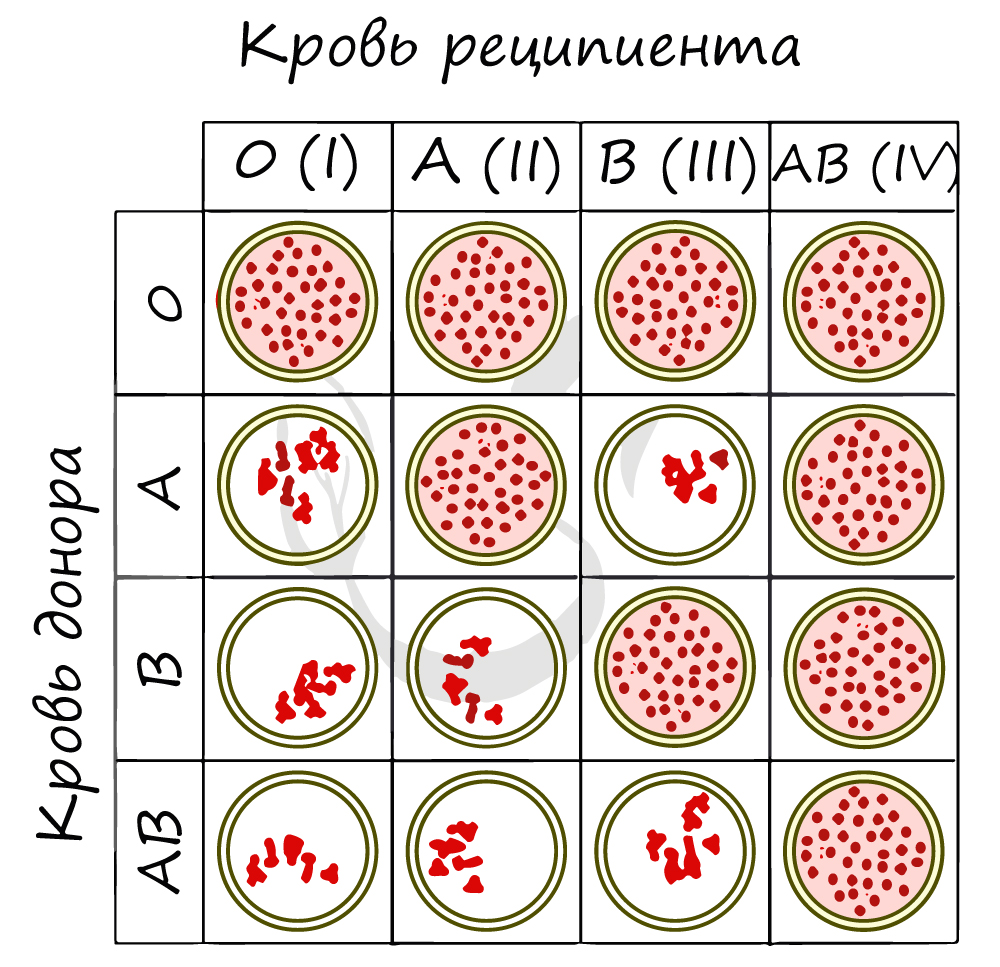
В рамках заданий ЕГЭ (по опыту решений) переливанию подвергаются именно эритроциты, то есть агглютиногены. Для более полного понимания рассмотрим два случая.
1) При переливании крови от донора 0 к реципиенту A (II) агглютинации не происходит (кровь донора не содержит агглютиногенов).
2) При переливании крови от донора A к реципиенту 0 (I) агглютинация происходит (кровь донора содержит агглютиноген A).
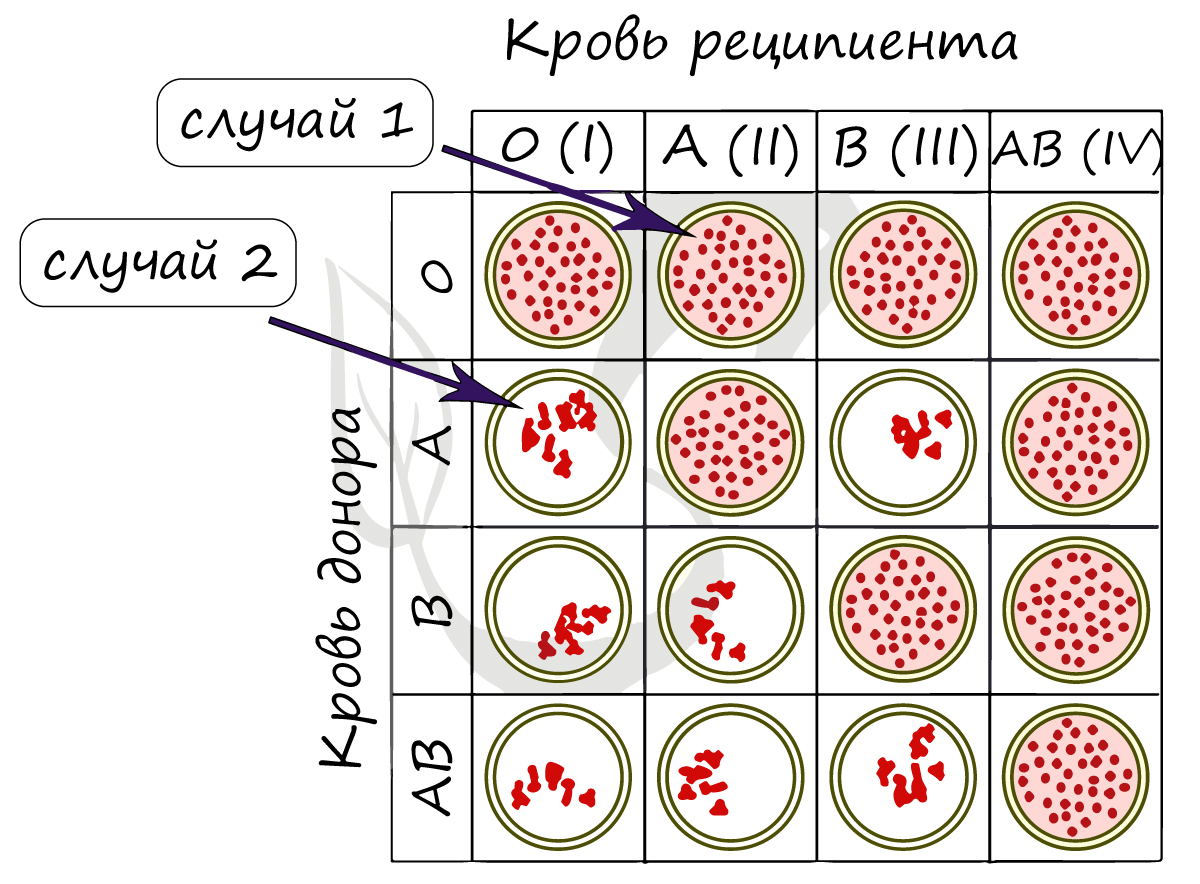
Из-за того, что вместе оказываются агглютинин α и агглютиноген A между эритроцитами начинается агглютинация – они склеиваются.
Резус-фактор (Rh-фактор) и резус-конфликт
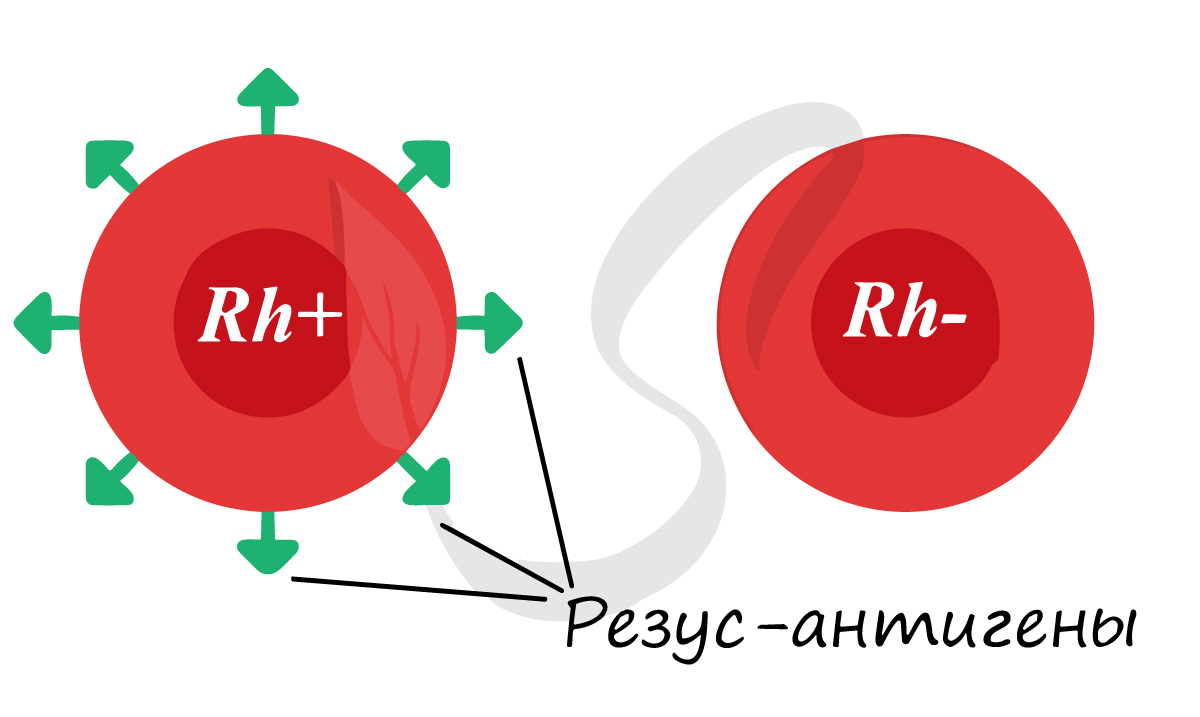
Помимо агглютиногенов системы AB0 на поверхности эритроцитов могут присутствовать резус-антигены. “Могут” – потому что у большинства людей они есть (85%), а у некоторых резус-антигены отсутствуют (15%). Если данные белки имеются, то говорят, что у человека положительный резус-фактор, если белки отсутствуют – отрицательный резус-фактор.
Особую важность приобретает резус-фактор у матери и плода. Если женщина резус-отрицательна, а плод резус-положителен, то при повторной беременности существует риск резус-конфликта: антитела матери начнут атаковать эритроциты плода, которые разрушатся и плод погибент от гипоксии (нехватки кислорода).
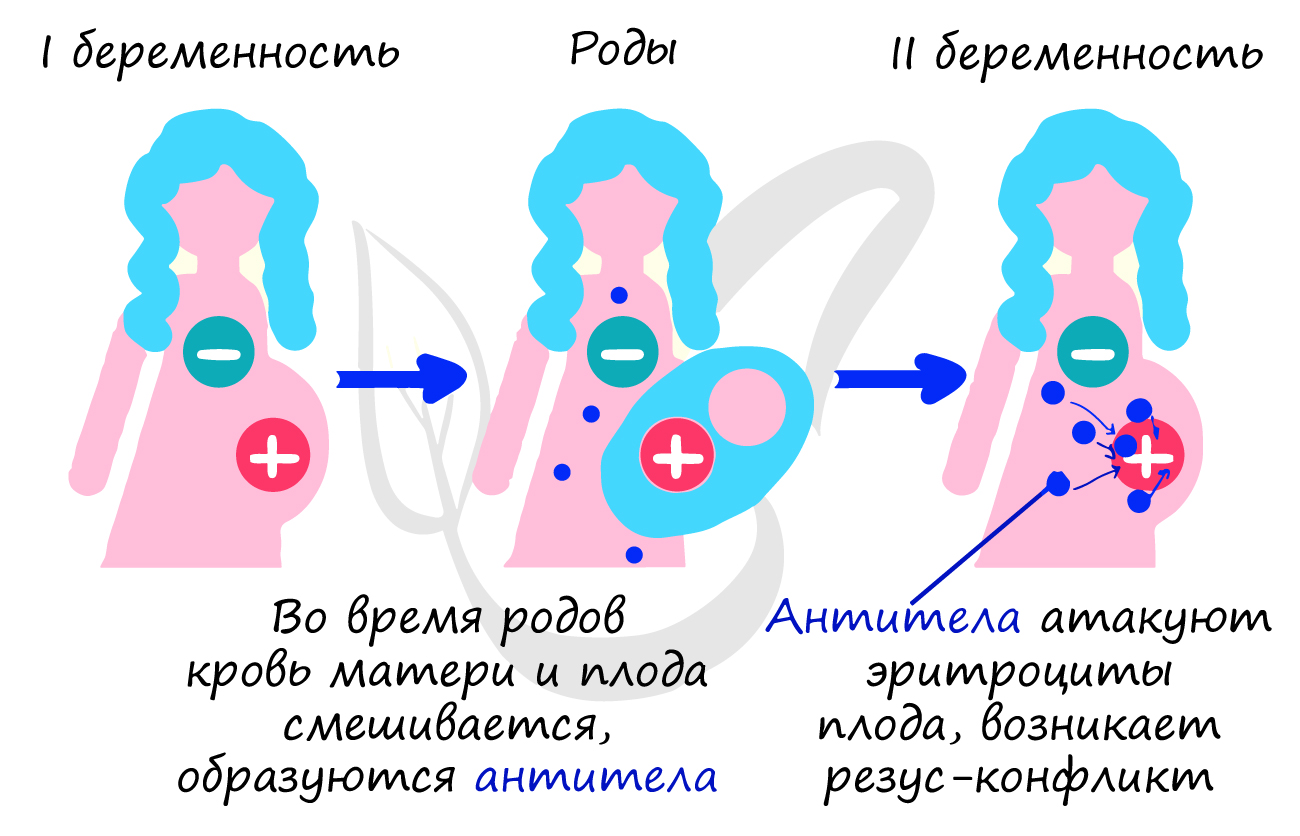
Заметьте – при первой беременности нет угрозы резус-конфликта. Если женщина резус-положительна, то никакого резус-конфликта не может быть априори, независимо от того резус-положительный или резус-отрицательный плод.
Опасность резус-конфликта вовсе не значит, что вы должны выбирать свою половинку руководствуясь наличием или отсутствием резус-антигенов)) Они не должны вам препятствовать!) Доложу вам, что на сегодняшней день арсенал лекарственных препаратов помогает устранить резус-конфликт и успешно рожать женщине во 2, 3, и т.д. раз. Главное, чтобы беременность протекала под наблюдением врача с самого раннего срока.
Лимфа, лимфатическая система
Лимфа, как и кровь, образует внутреннюю среду организма. В самом начале статьи была схема, на которой видно, как кровь, тканевая жидкость и лимфа соотносятся друг с другом. В норме избыток жидкости выводится из тканей по лимфатическим сосудам.
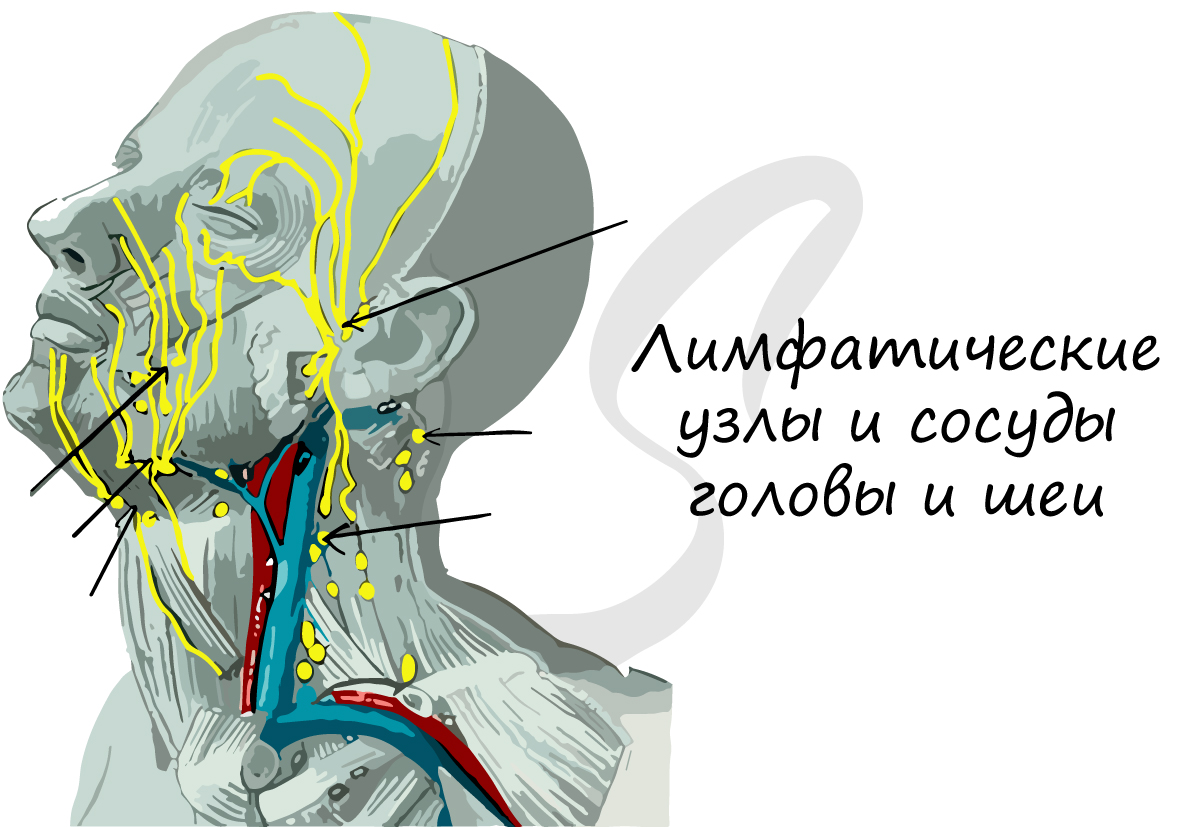
Состав лимфы близок к плазме крови: в лимфе можно обнаружить антитела, фибриноген и ферменты. Лимфатические сосуды впадают в лимфатические узлы, которые М.Р. Сапин, выдающийся анатом, называл “сторожевые посты”. Здесь появляются лимфоциты – важнейшее звено иммунитета, и происходит фагоцитоз бактерий.
Подытоживая полученные знания, давайте соберем вместе функции лимфатической системы:
- Защитная – в лимфатических узлах образуются лимфоциты, происходит фагоцитоз бактерий
- Транспортная – в лимфатические сосуды кишечника всасываются жиры
- Возврат белка в кровь из тканевой жидкости
- Перераспределение жидкости в организме
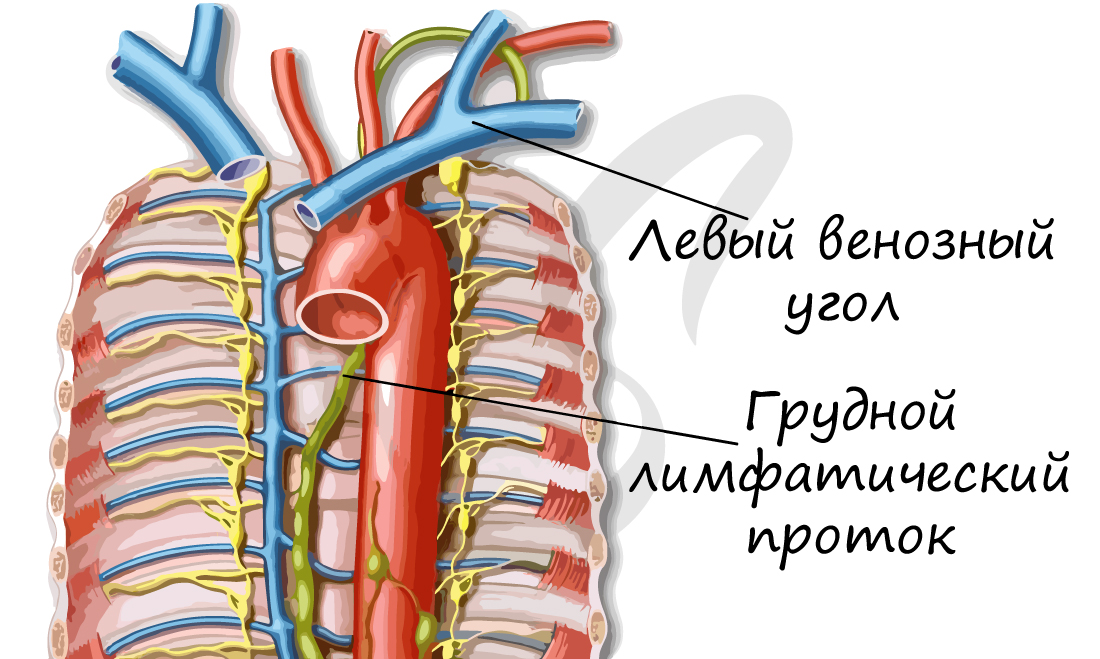
Куда же течет вся лимфа с жирами, лимфоцитами и белками? В конечном итоге лимфатическая система соединяется с кровеносной, впадая в нее в области левого и правого венозных углов. Таким образом, лимфатическая и кровеносная системы теснейшим образом связаны друг с другом.
Виды иммунитета
Мы уже отчасти касались темы иммунитета в нашей статье и отмечали особый вклад И.И. Мечникова в создании фагоцитарной теории иммунитета.
Иммунитет – способ защиты организма и поддержания гомеостаза внутренней среды, предупреждающий размножение в организме инфекционных агентов. Выделяют естественный и искусственный иммунитет.
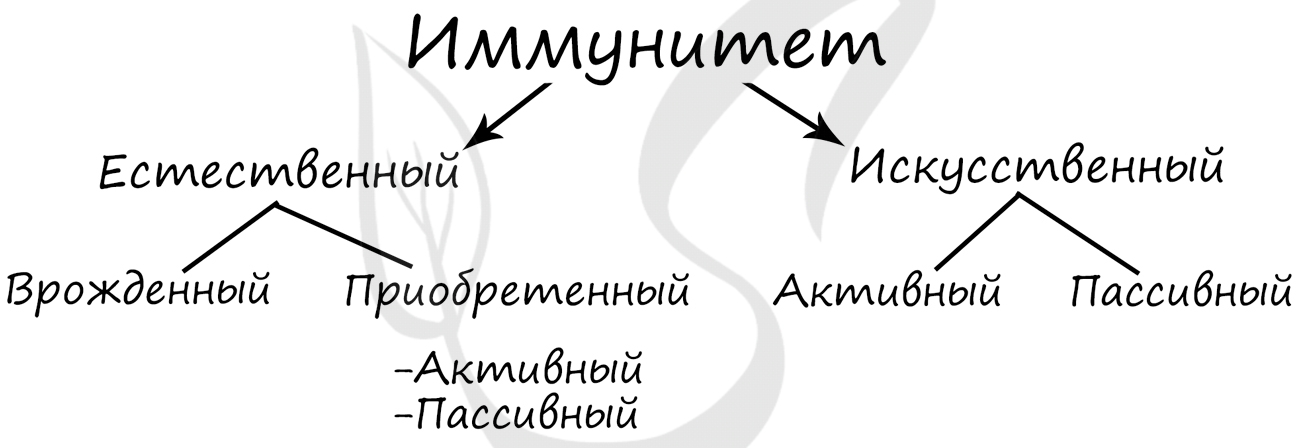
Естественный иммунитет включает в себя врожденный (видовой) и приобретенный (индивидуальный).
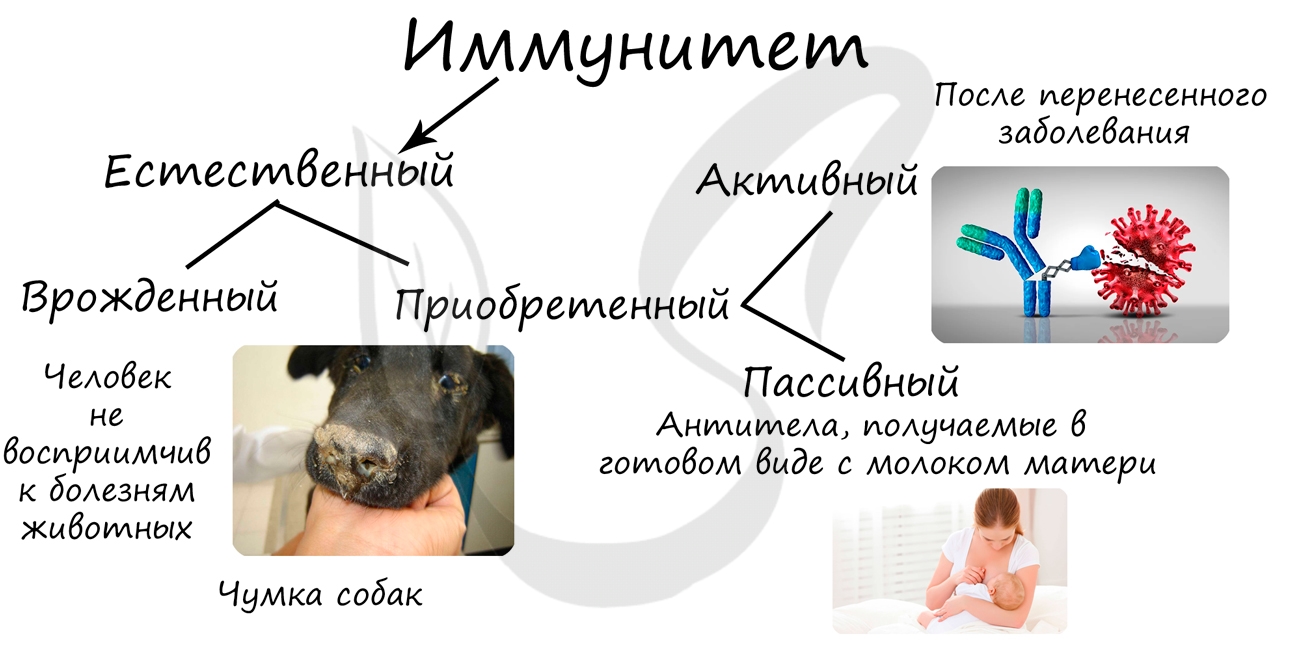
Врожденный иммунитет заключается в невосприимчивости человека к болезням животных: человек не может заболеть многими болезнями собак, и, наоборот, собаки невосприимчивы ко многим заболеваниям человека.
Приобретенный (индивидуальный) иммунитет бывает активный и пассивный.
- Активный
Вырабатывается человеком в ответ на внедрение инфекционного агента через 10-12 дней (образование антител)
- Пассивный
Состоит в переходе материнских антител в кровь плода, также антитела поступают вместе с грудным молоком. Пассивным этот вид иммунитета называется потому, что сам организм антитела не вырабатывает, а использует уже готовые.
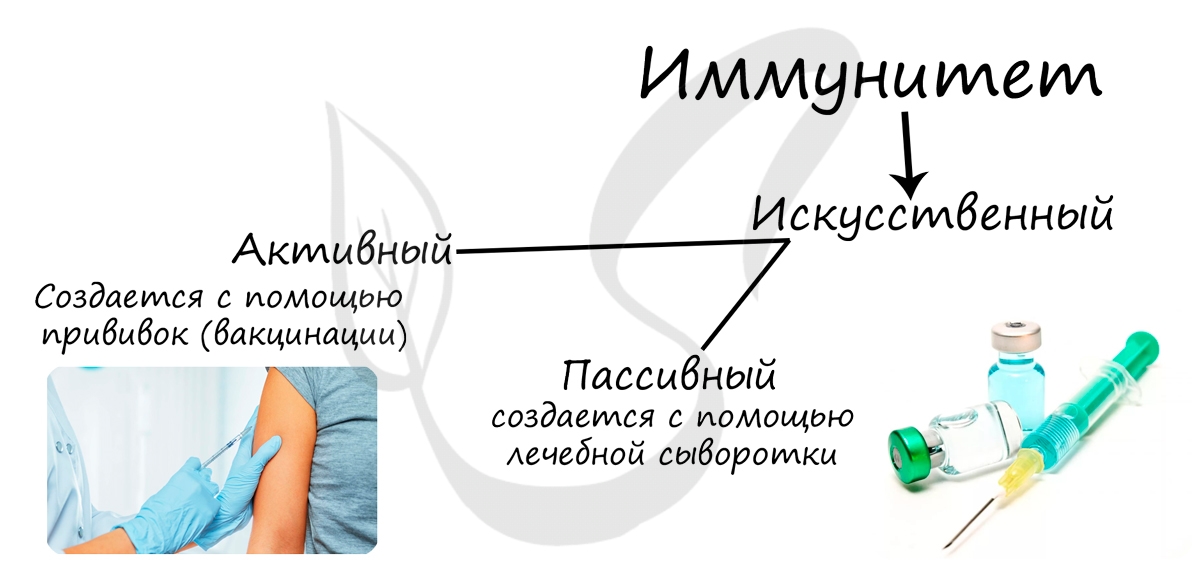
Искусственный иммунитет делится на активный и пассивный.
Активный искусственный создается с помощью прививок – вакцинации. При вакцинации в организм здорового человека вводят разрушенные или ослабленные инфекционные агенты (вакцину), с которыми лейкоциты легко справляются, в результате чего вырабатываются антитела. Это напоминает тренировку перед матчем: когда настоящий вирус/бактерия попадут в организм, лейкоцитам будет все о них известно, и они быстро выработают антитела, за счет чего заболевание пройдет либо в легкой, либо в бессимптомной форме.
Пассивный искусственный иммунитет подразумевает применение лечебной сыворотки, которая содержит готовые антитела к возбудителю заболевания. Часто сыворотки применяются в экстренных случаях, когда заболевание протекает тяжело и медлить нельзя. Существует противоботулиническая сыворотка (применятся при тяжелейшем заболевании – ботулизме), антирабическая сыворотка (против вируса бешенства).
Лечебные сыворотки получают из крови животных, зараженных определенным вирусом или бактерией. Получение сыворотки заключается в выделении из крови готовых антител к данному возбудителю. Применяются сыворотки не только в лечебных, но и в профилактических целях.
Позвольте добавить краткую и важную историческую сводку. Первая прививка была сделана Эдвардом Дженнером в 1796 году. Он заметил, что доярки, переболевшие коровьей оспой, невосприимчивы к натуральной. Получив согласие родителей ребенка, Дженнер заразил ребенка (!) коровьей оспой, тот перенес ее и через две недели был невосприимчив к натуральной оспе. Так Эдвард Дженнер начал эпоху вакцинации.

Луи Пастер также внес огромнейший вклад, создав и сделав первую прививку от бешенства в 1885 году. Мать привезла к нему в Париж сына, которого покусала бешеная собака. Было очевидно, что без вмешательства мальчик умрет. Пастер взял на себя огромную ответственность (к слову, не имея врачебной лицензии) и 14 дней вводил мальчику изобретенную вакцину. Мальчик вылечился, симптомы бешенства не развились. Примечательно, что всю взрослую жизнь спасенный юноша посвятил Пастеру, работая сторожем в Пастеровском музее.

Заболевания
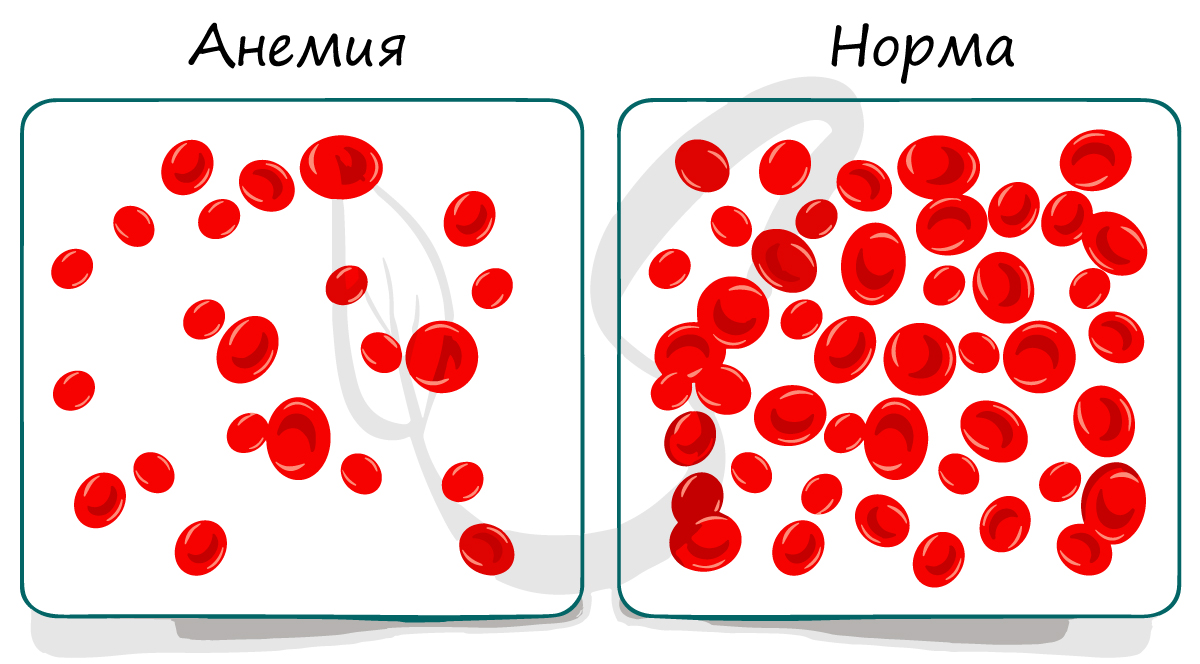
Анемия (от др.-греч. ἀν- – приставка со значением отрицания и αἷμα «кровь»), или малокровие – снижение концентрации гемоглобина в крови, очень часто с одновременным уменьшением количества эритроцитов. Вам уже известна основная функция эритроцитов, и вы легко сможете догадаться, что при анемии кислорода к тканям поступает меньше должного уровня – отсюда и развиваются симптомы анемии.
Пациенты могут жаловаться на непривычную одышку (учащение дыхания) при незначительных физических нагрузках, общую слабость, быструю утомляемость, головную боль, сердцебиение, шум в ушах. При анализе крови анемию выявить легко, гораздо сложнее выявить причину, из-за которой анемия возникла.
© Беллевич Юрий Сергеевич 2018-2021
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
Источник
