Сосуды голени в средней трети
Оглавление темы “Топографическая анатомия голени.”:
- Передняя область голени. Внешние ориентиры передней области голени. Границы передней поверхности голени. Проекции сосудов и нервов передней поверхности голени на кожу.
- Слои передней области голени. Поврехностные нервы и соуды передней поверхности голени. Фасция голени.
- Фасциальное ложе голени. Переднее и латеральное фасциальное ложе голени. Топография переднего фасциального ложа голени. Границы латерального фасциального ложа голени.
- Топография сосудов и нервов переднего фасциального ложа голени. Сосуды переднего фасциального ложа голени. Нервы переднего фасциального ложа голени.
- Топография сосудов и нервов латерального фасциального ложа голени. Сосуды латерального ложа голени. Нервы латерального фасциального ложа голени. Верхний мышечно-малоберцовый канал.
- Задняя область голени. Внешние ориентиры задней области голени. Границы задней поверхности голени. Проекции сосудов и нервов задней поверхности голени на кожу.
- Слои задней области голени. Нервы задней поверхности голени. N. saphenus. Фасция на задней поверхности голени.
- Заднее фасциальное ложе голени. Мышцы голени. Ахиллово ( Achilles ) сухожилие. Голеноподколенный канал. Отверстия голеноподколенного канала.
- Задний большеберцовый сосудисто-нервный пучок. Задняя большеберцовая артерия. Большеберцовый нерв. Топография большеберцой артерии и большеберцового нерва.
- Нижний мышечно-малоберцовый канал. Малоберцовая артерия. Топография малоберцовой артерии. Связь клетчатки задней области голени с соседними областями.
Передняя область голени. Внешние ориентиры передней области голени. Границы передней поверхности голени. Проекции сосудов и нервов передней поверхности голени на кожу.
Внешние ориентиры передней области голени. Мыщелки большеберцовой кости, головка малоберцовой кости, медиальная и латеральная лодыжки, бугристость, передний и медиальный края большеберцовой кости.
Границы передней поверхности голени
Верхняя граница передней поверхности голени – поперечная линия, проведенная на уровне бугристости большеберцовой кости,
нижняя граница передней поверхности голени – поперечная линия, проведенная через основания лодыжек,
медиальная граница передней поверхности голени – по внутреннему краю tibiae,
латеральная граница передней поверхности голени – по борозде, разделяющей малоберцовые мышцы и m. soleus.
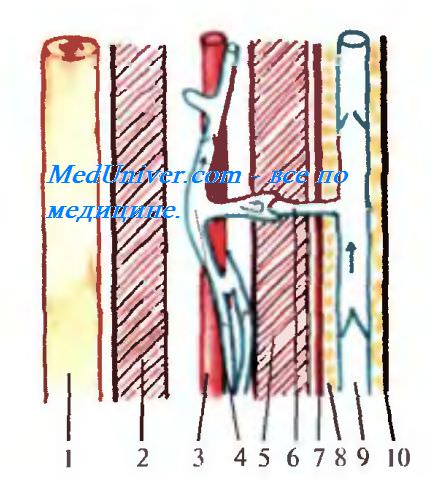
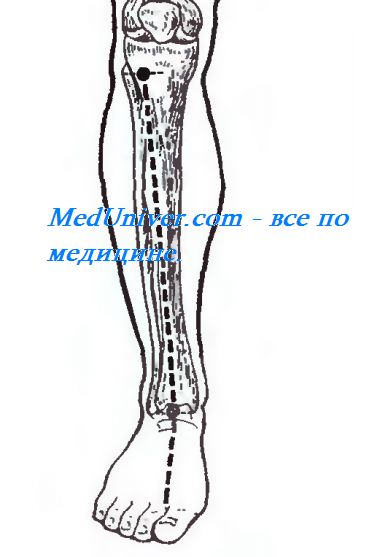 Рис. 4.27. Проекция передней большеберцовой артерии и глубокой ветви малоберцового нерва.
Рис. 4.27. Проекция передней большеберцовой артерии и глубокой ветви малоберцового нерва.
Проекции сосудов и нервов передней поверхности голени на кожу
Передняя большеберцовая артерия и глубокий малоберцовый нерв проецируются по линии, соединяющей середину расстояния между tuberositas tibiae и caput fibulae и середину расстояния между лодыжками (рис. 4.27).
Слои передней области голени. Поврехностные нервы и соуды передней поверхности голени. Фасция голени.
Кожа передней области голени на передней поверхности tibiae тоньше, чем в других отделах.
Подкожная клетчатка передней области голени имеет обычное строение, за исключением участка на передней поверхности большеберцовой кости, где ее практически нет.
 Рис. 4.28. Поверхностные вены и нервы голени (спереди). 1 – v. saphena magna et n. saphenus; 2 – фасция заднего мышечного ложа; 3 – m. tibialis anterior, покрытый фасцией; 4 – retinaculum mm. extensoram superior; 5 – истоки v. saphenae magnae; 6 – retinaculum mm. extensoram inferior; 7 – кожные ветви n. fibularis (peronei) superficialis; 8 – ветви п. cutanei surae lateralis.
Рис. 4.28. Поверхностные вены и нервы голени (спереди). 1 – v. saphena magna et n. saphenus; 2 – фасция заднего мышечного ложа; 3 – m. tibialis anterior, покрытый фасцией; 4 – retinaculum mm. extensoram superior; 5 – истоки v. saphenae magnae; 6 – retinaculum mm. extensoram inferior; 7 – кожные ветви n. fibularis (peronei) superficialis; 8 – ветви п. cutanei surae lateralis.
Поверхностный малоберцовый нерв, n. fibularis (peroneus) superficialis, появляется в подкожной клетчатке на границе средней и нижней трети голени у латеральной границы передней поверхности голени.
На переднемедиальной стороне проходит v. saphena magna в сопровождении n. saphenus. с латеральной стороны – ветви v. saphena parva и п. cutaneus surae lateralis. Подкожные вены через прободающие вены, vv. perforantes. соединяются с глубокими венами (рис. 4.28).
 Рис 4.29. Направление тока крови по поверхностным, глубоким и прободающим иенам в фазу сокращения мышц (схема). 1 – кость; 2 – глубокий слой мышц; 3 – артерия; 4 – глубокие вены; 5 – поверхностный слой мышц; 6 – перфорантная вена с клапаном, открытым в сторону глубокой вены; 7 – собственная фасция; 8 – подкожная клетчатка; 9 – поверхностная вена; 10 – кожа.
Рис 4.29. Направление тока крови по поверхностным, глубоким и прободающим иенам в фазу сокращения мышц (схема). 1 – кость; 2 – глубокий слой мышц; 3 – артерия; 4 – глубокие вены; 5 – поверхностный слой мышц; 6 – перфорантная вена с клапаном, открытым в сторону глубокой вены; 7 – собственная фасция; 8 – подкожная клетчатка; 9 – поверхностная вена; 10 – кожа.
Фасция голени
Фасция голени имеет апоневротическое строение и служит одним из мест начала мышц-разгибателей и малоберцовых мышц. Она играет важную роль в функционировании мышечного «венозного насоса», обеспечивающего продвижение венозной крови в проксимальном направлении против силы тяжести крови. Сокращающиеся мышцы голени как бы упираются в фасцию голени и кости, сжимая тонкие стенки вен, и «продавливают» кровь через них вверх. Двигаться вниз крови препятствуют клапаны вен. Следует отметить, что клапаны прободающих вен в норме в фазу расслабления мышц пропускают кровь из поверхностных вен в глубокие. При недостаточности этих клапанов кровь при сокращении мышц поступает из глубоких вен в поверхностные, что вызывает их варикозное (в виде узлов) расширение (рис. 4.29).
Фасция голени прочно сращена с надкостницей передней поверхности tibiae, особенно по ее острому переднему краю, и отдает переднюю и заднюю межмышечные перегородки к малоберцовой кости: septum intermusculare cruris anterius, прикрепляющуюся к переднему краю, и septum intermusculare cruris posterius, прикрепляющуюся к заднему краю fibulae.
Фасциальное ложе голени. Переднее и латеральное фасциальное ложе голени. Топография переднего фасциального ложа голени. Границы латерального фасциального ложа голени.
Благодаря этому на передней поверхности голени образуется два фасциальных ложа: переднее и латеральное.
Переднее фасциальное ложе голени, comparntum cruris anterius, ограничено спереди собственной фасцией, сзади – межкостной мембраной, медиально – болышеберцовой костью, с которой фасция сращена, латерально – передней межмышечной перегородкой голени.
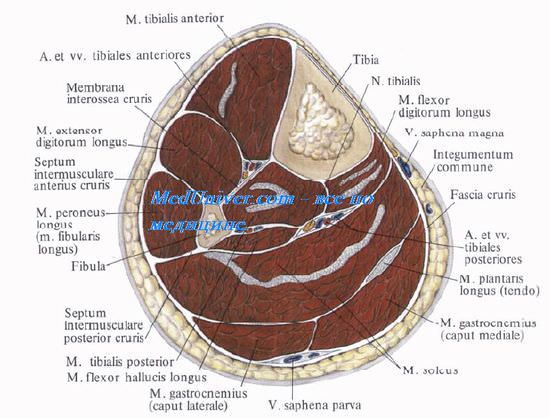
Латеральное фасциальное ложе голени, comparntum cruris laterale, спереди ограничено передней межмышечной перегородкой, латерально – собственной фасцией, медиально – малоберцовой костью и сзади – задней межмышечной перегородкой.
В переднем фасциальном ложе голени медиально лежит передняя большеберцовая мышца, m. tibialis anterior, кнаружи от нее – длинный разгибатель пальцев, m. extensor digitorum longus, а между ними, начиная со средней трети, – длинный разгибатель большого пальца стопы, m. extensor hallucis longus, прикрытый первыми двумя мышцами (рис. 4.30).
Топография сосудов и нервов переднего фасциального ложа голени. Сосуды переднего фасциального ложа голени. Нервы переднего фасциального ложа голени.
Сосудисто-нервный пучок переднего ложа голени состоит из a. et v. tibiales anteriores и n. fibularis (peroneus) profundus. A. tibialis anterior, отделившись от подколенной артерии в заднем ложе голени, отдает в подколенной ямке a. recurrens tibialis posterior, образующую анастомозы с ветвями a. descendens genus и a. inferior lis genus. Далее она переходит в переднее ложе через отверстие в membrana interossea, расположенное у внутреннего края малоберцовой кости, на 4-5 см ниже ее головки.
Сосудисто-нервный пучок в верхней половине голени лежит на membrana interossea между m. tibialis anterior и m. extensor digitorum longus. В нижнем отделе голени пучок смещается медиально и лежит в промежутке между m. tibialis anterior и т. extensor hallucis longus.
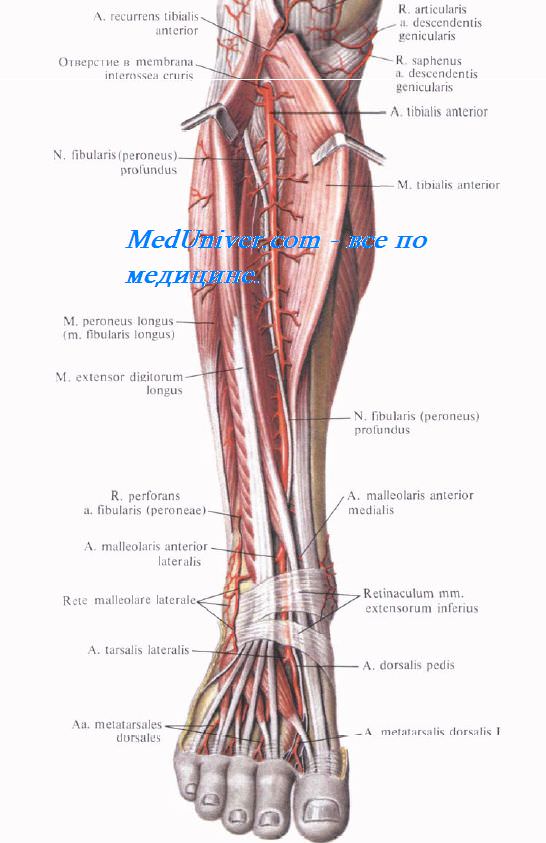
В нижней трети голени, выше лодыжек, от передней большеберцовой артерии отходят медиальная и латеральная передние лодыжковые артерии, аа. malleolares anteriores lis et lateralis. Переднюю болынеберцовую артерию сопровождают одноименные вены, оплетающие ее своими анастомозами.
N. fibularis (peroneus) profundus из латерального ложа переходит в переднее, пронизывая septum intermusculare anterius cruris в верхней трети. В переднем ложе он лежит вначале латерально от сосудов, а в нижней трети – спереди и медиально от них.
Учебное видео анатомии артерий голени – большеберцовых артерий и их ветвей
Топография сосудов и нервов латерального фасциального ложа голени. Сосуды латерального ложа голени. Нервы латерального фасциального ложа голени. Верхний мышечно-малоберцовый канал.
В латеральном ложе голени находятся длинная и короткая малоберцовые мышцы, mm. fibulares (peronei) longus et brevis, прикрывающие две верхние трети одноименной кости. Между порциями длинной малоберцовой мышцы, начинающимися от латерального мыщелка большеберцовой и от головки малоберцовой костей, образуется верхний мышечно-малоберцовый канал, canalis musculofibularis (musculoperoneus) superior, в который входит n. fibularis communis.
В верхнем мышечно-малоберцовом канале n. fibularis (peroneus) communis делится на глубокий и поверхностный малоберцовые нервы, nn. fibulares profundus et superficialis, на расстоянии 6-7 см от верхушки головки малоберцовой кости.
N. fibularis (peroneus) superficialis выйдя из щели между порциями длинной малоберцовой мышцы, спускается затем вдоль septum intermusculare anterius cruris в латеральном ложе до нижней трети голени, где прободает фасцию и далее идет поверх нее в подкожной клетчатке.
Задняя область голени. Внешние ориентиры задней области голени. Границы задней поверхности голени. Проекции сосудов и нервов задней поверхности голени на кожу.
Внешние ориентиры задней области голени. Головка малоберцовой кости, мыщелок большеберцовой кости, латеральная и медиальная лодыжки, ахиллово сухожилие, выпуклости головок икроножной мышцы.
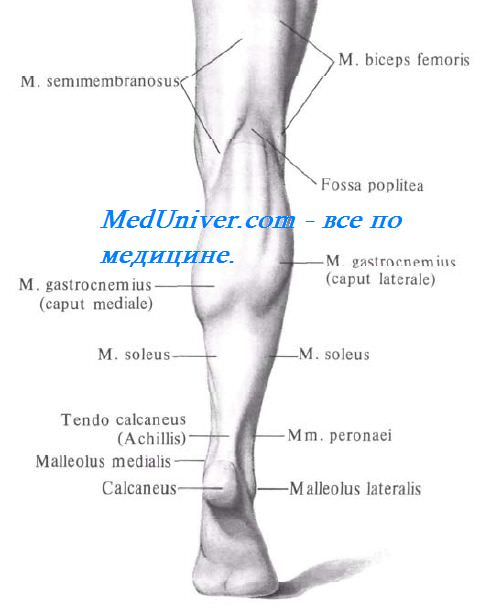
Границы задней поверхности голени
Верхняя граница задней поверхности голени – циркулярная линия, проведенная на уровне бугристости большеберцовой кости, нижняя граница задней поверхности голени – линия, проведенная у основания лодыжек.
Проекции сосудов и нервов задней поверхности голени на кожу
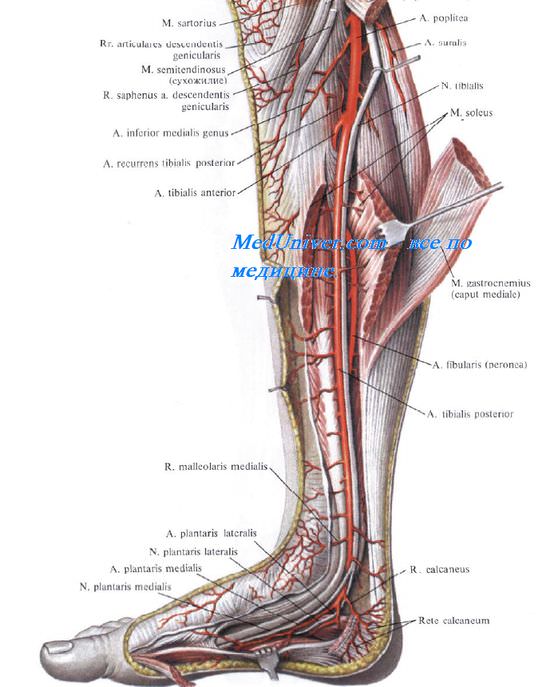
Большеберцовый сосудисто-нервный пучок проецируется по линии, проведенной от середины подколенной ямки вверху к середине расстояния между медиальной лодыжкой и ахилловым сухожилием – внизу (рис. 4.31).
Слои задней области голени. Нервы задней поверхности голени. N. saphenus. Фасция на задней поверхности голени.
Кожа задней области голени тонкая, легко берется в складку.
В подкожной клетчатке задней области голени формируется ствол v. saphena parva, которая, обогнув латеральную лодыжку, поднимается кверху и медиально. Как и большая подкожная вена, v. saphena parva связана с глубокими венами через прободающие вены, vv. perforantes. Особенно много их в нижней трети голени. На середине голени малая подкожная вена прободает фасцию и находится между ее листками (в канале Пирогова), затем уходит под фасцию, входит в промежуток между двумя головками икроножной мышцы и впадает в подколенную вену. Малую подкожную вену сопровождает n. cutaneus surae lis. С латеральной стороны в подкожной клетчатке проходит отходящий от общего малоберцового нерва n. cutaneus surae lateralis (рис. 4.32).
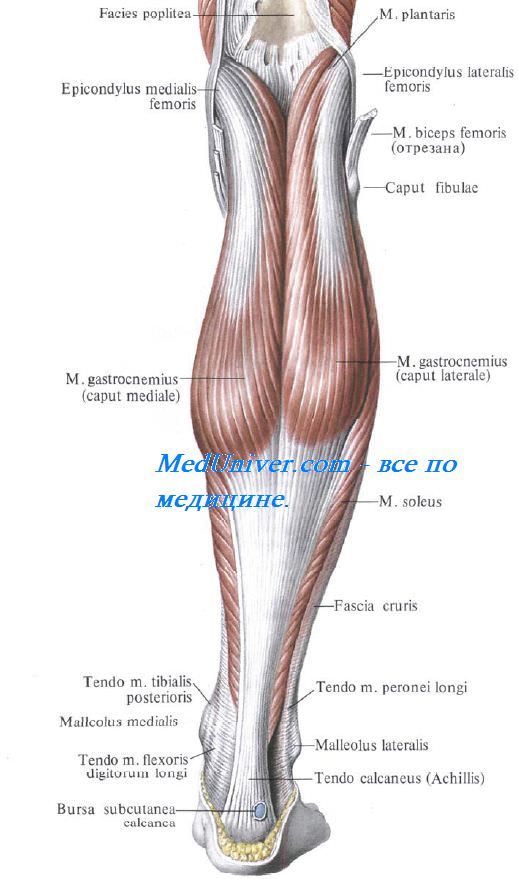
В дистальном задней области голени этот нерв вместе с n. cutaneus surae lis образует n. suralis, иннервирующий кожу в области латеральной лодыжки.
N. saphenus (из бедренного нерва) разветвляется на узком участке кожи задне-внутренней поверхности голени. На остальном протяжении задней области голени кожа иннервируется ветвями большеберцового и малоберцового нервов.
Фасция голени на задней поверхности образует заднее фасциальное ложе голени, comparntum cruris posterius, с медиальной стороны прикрепляясь к медиальной поверхности tibia, а с латеральной образуя заднюю межмышечную перегородку, прикрепляющуюся к малоберцовой кости. Эта перегородка отделяет заднее ложе от латерального.
Заднее фасциальное ложе голени. Мышцы голени. Ахиллово ( Achilles ) сухожилие. Голеноподколенный канал. Отверстия голеноподколенного канала.
Своим глубоким листком фасция голени отделяет поверхностные мышцы области от глубоких. Поверхностную часть заднего фасциального ложа голени занимают две головки икроножной мышцы, m. gastrocnemius, и камбаловидная мышца, m. soleus. Вместе они образуют трехглавую мышцу голени, m. triceps surae. Между медиальной головкой икроножной мышцы и камбаловидной мышцей проходит узкое сухожилие подошвенной мышцы, m. plantaris. Сухожилия всех трех мышц соединяются в пяточное, или ахиллово (Achilles) сухожилие, прикрепляющееся к пяточному бугру.
Слой сгибателей занимает глубокое пространство ложа. Мышцы голени располагаются здесь в следующем порядке: m. tibialis posterior – посредине, m. flexor digitorum longus – медиально от нее, m. flexor hallucis longus – латерально. (На медиальную сторону, то есть к большому пальцу стопы, сухожилие этой мышцы выйдет только ниже, миновав медиальную позадилодыжечную область.)
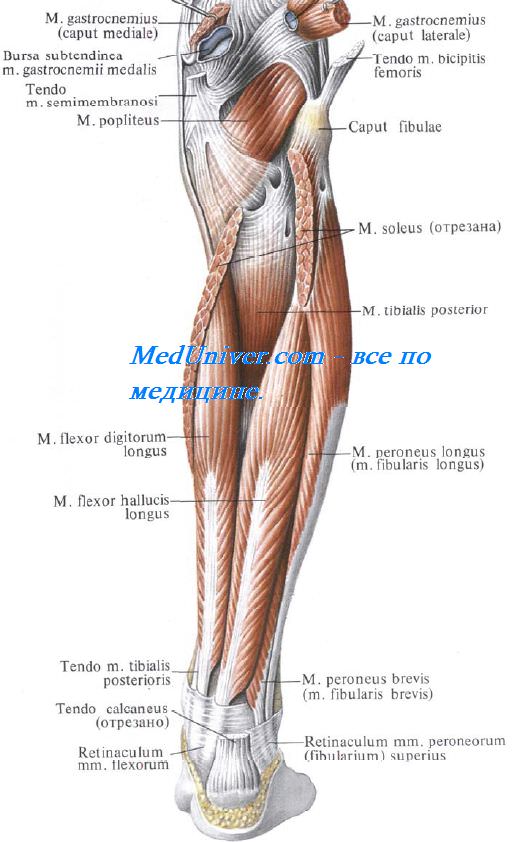
Голеноподколенный канал. Отверстия голеноподколенного канала
Между поверхностной и глубокой группами мышц располагается голеноподколенный канал, canalis cruropopliteus.
Входное отверстие голеноподколенного канала располагается между m. popliteus спереди и сухожильной дугой камбаловидной мышцы, arcus tendineus m. sold, сзади. У входного отверстия, на уровне сухожильной дуги, a. poplitea делится на переднюю и заднюю большеберцовые артерии, которые входят в голеноподколенный канал. Почти сразу a. tibialis anterior уходит в переднее фасциальное ложе голени через верхнее выходное отверстие канала. Оно расположено между шейкой малоберцовой кости снаружи, m. popliteus сверху и начальным отделом m. tibialis posterior изнутри и снизу.
Учебное видео анатомии мышц и нервов нижней конечности
Задний большеберцовый сосудисто-нервный пучок. Задняя большеберцовая артерия. Большеберцовый нерв. Топография большеберцой артерии и большеберцового нерва.
Задняя большеберцовая артерия, a. tibialis posterior, более крупная, является продолжением a. poplitea. Большеберцовый нерв, n. tibialis, лежит латерально от артерии. Сначала весь пучок располагается на задней поверхности m. tibialis posterior. Затем, по мере смещения этой мышцы и ее сухожилия кпереди, в нижней трети голени сосудисто-нервный пучок располагается уже на m. flexor digitorum longus (рис. 4.33).
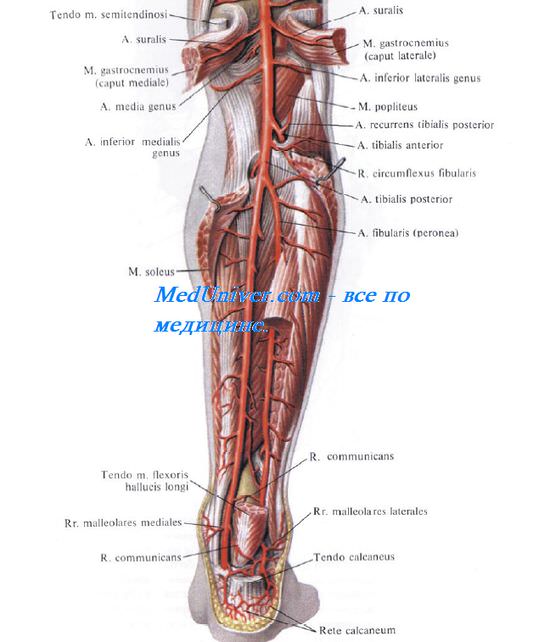
На границе средней и нижней трети голени задний большеберцовый сосудисто-нервный пучок выходит из-под нижневнутреннего края камбаловидной мышцы (нижнее выходное отверстие
голеноподколенного канала) и располагается кнутри от ахиллова сухожилия. Здесь он прикрыт лишь глубоким и поверхностным листками фасции голени.
Нижний мышечно-малоберцовый канал. Малоберцовая артерия. Топография малоберцовой артерии. Связь клетчатки задней области голени с соседними областями.
Малоберцовая артерия, a. fibularis (peronea), отходит от большеберцовой артерии на границе между верхней и средней третью голени и лежит, как и a. tibialis posterior, на задней поверхности задней большеберцовой мышцы. Затем она направляется косо вниз и л атерально и входит в нижний мышечно-малоберцовый канал, саnalis musculofibularis (musculoperoneus) inferior. Передней стенкой этого канала является m. tibialis posterior, латеральной – fibula, задней – m. flexor hallucis longus. На границе средней и нижней трети голени малоберцовая артерия выходит из канала у нижненаружного края длинного сгибателя большого пальца и идет вдоль латерального края кости, прикрытая глубоким и поверхностным листками фасции голени. В нижней трети голени a. fibularis отдает две важные для развития коллатерального кровообращения ветви: r. communicans и г. perforans. Первая из них анастомозирует с задней большеберцовой артерией, вторая – с передней большеберцовой артерией, проникая в переднее ложе голени через отверстие в межкостной перепонке.
При отсутствии или недоразвитии a. dorsalis pedis эта ветвь достигает большого калибра и замещает ее.
Наряду с ветвями к малоберцовым мышцам a. fibularis отдает латеральные лодыжковые и пяточные ветви, rr. malleolares laterales и rr. calcanei, которые участвуют в образовании артериальных сетей латеральной лодыжки и пяточной области, rete malleolare later-ale и rete calcanei.

Связь клетчатки задней области голени с соседними областями
Клетчатка глубокого фасциального пространства голени связана по ходу сосудов:
1. внизу – с медиальным лодыжковым каналом, а через него – с клетчаткой стопы;
2. вверху, по ходу передней большеберцовой артерии, – с клетчаткой переднего фасциального ложа голени;
3. по ходу задней большеберцовой артерии – с клетчаткой подколенной ямки.
Видео урок топографической анатомии голени
– Вернуться в оглавление раздела “Топографическая анатомия и оперативная хирургия нижней конечности (ноги)”
Редактор: Искандер Милевски. Дата последнего обновления публикации: 10.9.2020
Источник

Строение венозной системы ног человека имеет ряд анатомических особенностей, которые и обуславливают возникновение широкого спектра заболеваний, а также определяют возможности их лечения с помощью медикаментов либо хирургического вмешательства.
Вообще, у здорового человека отток крови из ног проходит под воздействием трех систем, взаимодействующих между собой. К ним относятся вены-глубинки (они обеспечивают 85-98% всего кровообращения) вены, расположенные поверхностно (порой просвечивающиеся сквозь кожу, на них приходится 10-15% объема кровотока) и перфоранты – вены, соединяющие первые две системы между собой (поверхностные вены забирают кровь из тканей, а уже по перфорантам она проникает в «глубинки»). Именно нарушения в системе транспортировки крови из подкожных в глубинные вены и в последующем оттоке крови в направлении сердца является основой для всех без исключения венозных заболеваний ног.
1. Вены и венозные стенки: анатомическое строение Строение вен напрямую связано с функциями, которые они выполняют в организме человека и в первую очередь, с депонированием крови. Обычная вена представляет собой хорошо растягиваемую трубку с тонкими стенками, но в организме человека это растяжение ограничено. В качестве ограничителя выступает плотный каркас из коллагеновых и ретикулиновых волокон. Эластичные волокна совместно с гладкомышечными клетками обеспечивают поддержание нормального тонуса вены и должную упругость сосуда при повышении или понижении давления.
Стенка венозного сосуда состоит из 3-х полноценных слоев и двух прослоек: адвентиция (наружный слой) сменяется эластичной мембраной, под ней расположена медиа (средний слой) и внутренняя мембрана, а последний внутренний слой венозной стенки образовывает интима. Адвентиция представляет собой каркас, состоящий из плотных волокон коллагена и небольшого числа продольных мышечных клеток, правда, с возрастом численность их постепенно увеличивается, особенно это проявляется на ногах.
Относительно крупные вены дополнительно окружены фасцией, выполняющей опорную функцию.
Венозная стенка состоит из двух структурных групп:
- – опорной, сформированной коллагеном и ретикулином,
- – упруго-сократительной, созданной эластичными волокнами, а также гладкомышечными клетками.
Коллаген не принимает участия в формировании тонуса внутри вены и не влияет на ее двигательные возможности. Задача коллагеновых волокон – поддерживать конфигурацию вен в нормальных условиях и сохранять ее при различных неблагоприятных воздействиях. А регуляторами сосудистого тургора и вазомоторных реакций являются гладкомышечные волокна. Медина или средняя венозная оболочка представлена преимущественно гладкомышечными клетками, размещенными спиралеобразно по всему периметру вены. Мышечный слой зависит напрямую от величины диаметра – чем больше диаметр, тем больше мышечных клеток. Они заключены в сеть, созданную извитыми в разных направлениях коллагеновыми волокнами, которые только при растяжении стенки вены могут распрямиться.
Теперь поговорим о поверхностных венах, расположенных в подкожной клетчатке. Они противостоят давлению, как гидродинамическому, так и гидростатическому, благодаря эластическому сопротивлению стенок. Поэтому они покрыты слоем гладкомышечных клеток, которые более развиты, нежели эти же клетки глубоких вен. Толщина стенок поверхностных сосудов выше у тех вен, чей мышечный слой ниже.
2. Венозная клапанная система. Еще одна особенность вен – наличие клапанов, обеспечивающих определенное направление тока крови (центростремительный, стремящийся к сердцу). Месторасположение и общее количество клапанов обуславливается функциональным значением вены – обеспечить нормальное продвижение кровеносного потока к сердцу, поэтому больше всего клапанов находится в нижнем отделе венозного русла, чуть ниже центрального устья притока. В каждой магистрали поверхностных вен среднее расстояние между парами клапанов не превышает 80-10 см. 2-3 клапанами обеспечены и вены-«переходники», с помощью которых обеспечивается перетекание крови из поверхностных сосудов в вены-«глубинки».
Обычно, клапаны венозных сосудов двустворчатые и размещение в определенной части сосуда отображает их функциональную нагрузку. Створки клапанов формирует соединительная ткань, а
поддерживает ее отрог эластичной мембраны. Поверхности створки клапана, а их у него две, покрыты эндотелием, у их основания продольные гладкомышечные волокна изменяют направление и становятся поперечными, формируя сфинктер. Его функция – пролоббировать клапанный синус в виде ободка крепления. Строма створок клапана формируется также гладкомышечными волокнами, размещенными веерообразно. На крупных венах свободный край клапанных створок имеет продолговатые утолщения, названные «узелками». Их ученые обнаруживают только при помощи электронного микроскопа и полагают, что это своеобразные рецепторы, срабатывающие во время смыкания створок клапана.
В закрытом виде створки интактных клапанов образовывают складки, поскольку их длина больше диаметра вены. Кстати, явление пролапса в ряде случае объясняется наличием избыточной длины створок. Клапан обычной вены довольно прочен и способен выдерживать давление, достигающее 300 мм рт.ст., но в клапанные синусы крупных вен впадают венные бесклапанные притоки.
Через них часть крови сбрасывается, а давление над клапанными створками снижается. Кроме этого снижает энергию крови, находящейся под сильным давлением, ободок крепления, который действует по принципу волнореза. Работу венозного клапана можно представить таким образом (данные, полученные с помощью прижизненной фиброфлебоскопии): ретроградные кровяные волны попадают в клапанные синусы, от этого створки приходят в движение и смыкаются. Это чувствуют узелки, которые тут же направляют сигнал сфинктеру, а тот, в свою очередь, расширяет диаметр до оптимального значения, которое позволяет створкам клапана расправиться и вовремя блокировать ретроградную волну. В том случае, когда показатель давления синуса превышает допустимый уровень, открываются дренирующие вены и гипертензия в венозных сосудах снижается до нормы или до безопасного для жизни показателя.
3. Анатомия венозной системы нижних конечностей. Вены, расположенные в ногах человека также разделяются на подкожные, глубокие и коммуникативные (или перфоранты-соединяющие между собой глубокую и поверхностную систему).
I) Поверхностные вены
Данная группа сосудов расположена сразу под кожей и состоит из следующих вен нижних конечностей:
- – кожных вен, расположенных на подошве ноги и тыльной стороне стопы;
- – большой и малой подкожных вен;
- – огромного количества притоков малой и большой подкожных вен.
Эти венозные сосуды при развитии варикоза подвергаются наиболее сильной трансформации, поскольку не обладают защитными механизмами против патологического повышения давления в виде опорного каркаса в тканях, которые их окружают.
На стопе разветвленные подкожные вены создают две крупных сети – венозную подошвенную сетку и венозную тыльную сетку стопы. Вены, расположенные на тыльной стороне всех пальцев, являются частью тыльной подкожной венозной сетки. Они анастомиозируют между собой и образовывают дугу стопы. Ее концы, двигаясь проксимально, создают два сосудистых ствола – медиальный (лат. v. marginalis lis) и латеральный (лат. v. marginalis lateralis) краевые венозные сосуды. На голени у них принимают эстафету большая и малая поверхностные вены. Подошва стопы характеризуется наличием подошвенной поверхностной венозной дуги, анастомозирующей с венозными краевыми сосудами, также она направляет в межпальцевые промежутки меж головчатые венк, образую тыльную дугу.
Большая подкожная вена (v. saphena magna), продолжающий краевую медиальную вену (v. marginalis lis), по краю внутренней лодыжки плавно переходит на голень и поднимается вдоль среднего края берцовой кости. Здесь вена огибает мыщелок и позади коленного сустава передислоцируется на бедерную внутреннюю поверхность. По голени вена проходит очень близко от n. Saphenus, благодаря чему обеспечивается иннервация кожного покрова поверхности стопы и голени.

На бедре большой поверхностный сосуд может разветвляться до 3-х более тонких вен. Венозное устье (анастомоз сафенофеморальный) расположено в овальном углублении (hiatus saphenus) на 2-6 см ниже, чем паховая связка. Здесь же терминальный отдел вены проходит через серповидный отросток фасции бедра, прободает возле решетчатой части кости (lamina cribrosa) и вливается в бедренную (паховую) вену. На всем пути большой подкожной вены, в нее вливаются различные притоки, собирающие кровь, поступающую от ноги, от половых внешних органов, от передней стенки живота, от клетчатки, расположенной в области ягодиц. Просвет вены в номе должен составлять 0,3-0,5 см, а по ее длине расположено порядка 5-10 венозных клапанов. В терминальный участок большой поверхностной вены вливаются несколько постоянных венозных сосудов: – «срамная», половая наружная вена (v. pudenda externa), проблемы с венами в этом участке вызывают промежностный варикоз); – надчревная поверхностная вена (v. epigastrica superfacialis) – обеспечивает постоянный кровяной приток, поэтому при хирургических операциях: этот сосуд является важнейшим ориентиром, показывающим, что рядом расположено сафенофеморальное устье; – подкожная вена, проходящая вокруг подвздошной кости (лат. v. circumflexa ilei superfacialis); – подкожный добавочный медиальный или заднемедиальный венозный сосуд (v. saphena accessoria lis); – подкожный добавочный латеральный или переднелатеральный венозный сосуд (v. saphena accessoria lateralis).
Малая подкожная вена (v. saphena parva). Теперь рассмотрим, как располагается в нашем теле малая поверхностная вена (v. saphena parva). Данный кровеносный сосуд продолжает краевую наружную вену стопы (v. marginalis lateralis) и проходит вверх позади лодыжки. Вначале вена протекает снаружи ахиллова (либо пяточного) сухожилия, а затем по его задней поверхности приближается к средней линии голени. Иногда в этом месте вена разветвляется, но чаще, продолжает быть одноствольной. На пути следования малой поверхностной вене постоянно сопутствует n.cutaneus surae lis, который иннервирует кожу на заднемедиальной стороне голени. Где-то между средней третей частью и верхней третей частью голени, вена углубляется, проникая в толщу мышц и протекая между листками глубокой фасции.
Под подколенной ямкой этот кровеносный сосуд прободает фасцию и вливается в вену (25% случаев), а иногда она впадает в притоки глубокой бедренной вены или в нее саму (в ряде случаев она втекает в одно из ответвлений поверхностной большой вены). Вверху голени эта вена взаимодействует с большой подкожной веной, образуя множественные анастомозы. Существует еще и бедренно-подколенный венозный сосуд или вена Джиакомини (v. Femoropoplitea), крупнейший постоянный приток большой поверхностной вены. Он эпифасциально располагается у самого устья VSР и соединяет ее с большой поверхностной бедренной веной. В этом месте рефлюкс, направленный со стороны большого поверхностного венозного сосуда, становится причиной ее варикозного расширения. Если отток крови проходит в обратном порядке (допустим, в связи с недостаточностью клапанной системы малой подкожной вены), она варикозно трансформируется и вовлекает в этот процесс большую поверхностную вену.
II) Глубокая венозная система Глубинные (или глубокие) венозные стволы проходят в мышечных массивах ног, являясь носителями основной части кровотока. К ним относятся:
- – венозные сосуды, проходящие по тылу стопы и по тыльной стороне подошвы, образующие глубокие дуги;
- – передний и задний малоберцовый и большеберцовый венозные сосуды голени;
- – подколенная икроножная, а также камбаловидная вены, расположенные возле колена;
- – глубокий, общий и подкожный бедренные венозные сосуды.
Необходимо отметить, что венозная система стопы, расположенная в глубине, формируется парными венами, являющимися спутницами артерий. Они образуют тыльную и подошвенную дуги, из которых потом создаются: большеберцовые передняя и задняя вены (vv. tibiales anteriores и vv. tibiales posteriores) и малоберцовые принимающие вены (vv. peroneae). Вот таким образом вены тыльной части стопы частично переходят в передние «глубинки», а подошвенные вены являются истоком задних большеберцовых глубоких вен. Голень человека представлена тремя парами глубинных венозных сосудов – передними и задними большеберцовыми кровеносными сосудами и малоберцовой веной. Нагрузка при оттоке крови с периферийных областей попадает на большеберцовые задние «глубинки», в которые также дренируются малоберцовые венозные сосуды. Подколенная глубинная вена (v. Poplitea) похожа на короткий широкий ствол, который образовался в результате слияния вен голени. В нее вливается малая подкожная вена, парные венозные сосуды, расположенные при коленном суставе.
Чуть выше подколенная вена проникает через нижнее отверстие в бедренно-подколенный канал и становится бедренной веной. Суральные вены представлены парой сосудов vv. Gastrocnemius и непарным v. Soleus, которые дренируют в подколенный кровеносный сосуд синус камбаловидной и икроножной мышц. Из медиальной и латеральной головок m. Gastrocnemius вытекают одноименные вены и либо одним устьем, либо независимо друг от друга впадают на уровне сустава в подколенную вену. V. Soleus по своему ходу сопровождается артерией с одноименным названием. А затем, v. Soleus самостоятельно вливается в подколенную вену либо сливается с икроножными венами. Бедренная вена (v. femoralis) подразделяется большинством специалистов на две части: поверхностную (v. femoralis superfacialis) и общую вены (v. femoralis communis). Поверхностный венный сосуд расположен дистальнее, а общий – проксимальнее места впадения бедерной вены-«глубинки».
Подразделение важно с точки зрения анатомии, а также в функциональном плане. Бедренная «глубинная» вена, впадающая на 6-8 см ниже месторасположения паховой связки (v. femoralis profunda), является наиболее дистальным из самых важных и крупных притоков венных сосудов бедра. Также в бедренную глубинную вену вливаются небольшие по диаметру притоки, которые полностью соответствуют мельчайшим ответвлениям бедренной артерии, а иногда впадает нижнее ответвление латеральной вены, опоясывающей бедро, правда, если оно состоит из 2 или 3 сосудов. Чуть пониже устья, в нее вливаются еще две вены (т.н. параартериальный венозный ток крови). Кроме большой поверхностной вены, общий бедренный глубинный венозный сосуд принимает в себя латеральную и медиальную вены окружающие бедренную часть, при этом медиальная вена находится проксимальнее, чем латеральная, поэтому впадает, как на уровне устья большой поверхностной вены, так и чуть выше.
4. Система перфорантных (коммуникационных) вен Итак, пришла очередь рассмотреть детальнее систему перфорантных вен – тонкостенных сосудов, служащих своеобразными «мостиками» через которые кровь из поверхностных вен целенаправленными потоками попадает в вены-«глубинки». Диаметр коммуникативных вен очень варьируется, есть сосудики с сечением в доли миллиметра, есть венки, доходящие до 1,5-2 мм и достигающие 15 см в длину. Чаще всего они расположены по косой, а их система клапанов ориентирована так, чтобы кровь текла только в одном направлении. Есть также нейтральные (бесклапанные) перфоранты, которые находятся, как правило, на стопе. Данные вены могут быть прямыми и непрямыми. Прямых перфорантов гораздо меньше и они покрупнее, чем непрямые.
Прямые венки непосредственно соединяют «глубинку» и подкожную вену, как, например, вены Кокета, и находятся они в дистальных отделах ноги. Непрямые «переходники» вначале соединяют поверхностный сосуд с мышечной веной, а уже та тем или иным способом связана с глубинной веной. Таких венок на нижних конечностях много, порядка 100, все они очень мелкие и находятся в мышечных массивах. Вообще, «переходные» вены, прямые и непрямые, сообщаются обычно не с основным руслом поверхностной вены, а с небольшим ее притоком. Так, уже упомянутая вена Коккета, которая находится в нижней трети голени и при появлении варикоза или посттромбофлебита поражается наиболее часто, соединяет с «глубинками» заднее ответвление большой подкожной вены (т.н. вена Леонардо) Для человека наиболее значимы такие прямые перфоранты, как:
- – перфоранты Коккета, находящиеся в сухожильной части (нижней трети) голени на ее медиальной поверхности;
- – перфоранты Бойда, расположенные на верхней третьей части голени (медиальная поверхность);
- – перфоранты Додда, находящиеся на медиальной поверхности нижней бедренной трети (непосредственно рядом с входом вены бедра в канал Гунтера);
- – перфорант Гунтера, расположенный на медиальной бедренной поверхности (на месте выхода вены бедра из канала Гунтера);
Другие системы перфорантов и отдельные венки на бедре незначительны по размерам и «прячутся» в мышечной массе медиальной поверхности.

К списку статей
Источник
